Частота туберкулезных поражений глаз составляет
Медицинский эксперт статьи

Частота туберкулёзных поражений среди всех заболеваний глаз, по данным разных авторов, колеблется от 1.3 до 5%. Доля туберкулёза глаз значительно возрастает в группе воспалительных заболеваний сосудистой оболочки (увеитов), хотя колебания также существенны: oт 6.8 до 63%.
За период с 1975 по 1984 г. заболеваемость туберкулёзом глаз снизилась более чем на 50%. при этом в структуре внелёгочного туберкулёза туберкулёзные поражения глаз занимали 2-3-е место. В последнее десятилетие темп снижения заболеваемости туберкулёзом органа зрения, как и внелёгочным туберкулёзом о целом, приостановился, а в некоторых регионах России начиная с 1989 г. отмечают рост этого показателя. Анализ результатов исследования впервые заболевших туберкулёзом глаз в 23 территориях России показал, что традиционное представление о медико-социальном статусе больного туберкулёзом органов дыхания, как правило, связанное с асоциальными слоями населения, не соответствует таковому в случаях туберкулёза глаз. Туберкулёзные поражения органа зрения возникают в большинстве случаев у лиц молодого и среднего возраста, чаще у женщин, жителей города или крупного поселка, с удовлетворительными жилищно-бытовыми условиями, со средним достатком, из служащих или квалифицированных рабочих, без вредных привычек, страдающих сопутствующими заболеваниями. Подавляющее большинство больных туберкулёзом глаз (97,4%) выявляют по обращаемости. При этом отмечают высокий удельный вес специфических процессов, диагностируемых на поздних стадиях развития - 43,7%. Этот факт косвенно свидетельствует о том. что в начале проявлений общей туберкулёзной инфекции специфические поражения глаз были пропущены. Также нельзя не отметить, что в молодом возрасте значительно чаще (более чем в 2,5 раза) выявляют туберкулёзные хориоретиниты - при этом, как правило, в ранней стадии заболевания, а после 50 лет - передние увеиты, и среди них чаще отмечают далеко зашедшие процессы. Это связано с особенностями выявления туберкулёза глаз в разных возрастных категориях в зависимости от преимущественной локализации воспаления и. с нашей точки зрения, указывает на необходимость направления максимальных усилий на выявление туберкулёзных поражений у детей, подростков и лиц молодого возраста.
Код по МКБ-10
Где болит?
Что беспокоит?
Туберкулёз сосудистой оболочки глазного яблока (туберкулёзный увеит)
Начало заболевания, как правило, малозаметное нередко бессимптомное. Воспалительный процесс протекает вяло, торпидно, без выраженного болевого синдрома, но может приобретать более острое течение в случаях присоединения аллергического компонента (что более часто наблюдают у подростков и лиц молодого возраста) и/или присоединением вторичной инфекции. Клинической картине гематогенных туберкулёзных увеитов свойствен выраженный полиморфизм, поэтому выделить строго патогномоничные признаки заболевания трудно.
По преимущественной локализации туберкулёзные увеиты можно разделить на 4 группы:
- передние увеиты;
- периферические увеиты (задние циклиты, pars planitis промежуточные увеиты);
- хориоретиниты;
- генерализованные увеиты (панувеиты).
Поражения других оболочек глаза при гематогенном туберкулёзе глаз возникают вторично по отношению к той или иной локализации специфического воспаления в сосудистой оболочке, поэтому выделять их в отдельные, самостоятельные формы вряд ли целесообразно.
В большинстве случаев увеальный процесс выражен отчётливо и легко обнаруживается при офтальмологическом обследовании больного глаза.
Туберкулезные поражения вспомогательных органов глаз и костной орбиты Туберкулёзные заболевания кожи век встречают в настоящее время редко, диагноз устанавливает дерматолог на основании гистологических или бактериологических исследований. Процесс может протекать в следующих формах: туберкулёзная волчанка, туберкулёзная язва кожи века, скрофулодерма века, милиарный туберкулёз кожи лица. Туберкулёз конъюнктивы. Заболевание одностороннее, не вызывает субъективных ощущений, если не присоединяется вторичная инфекция. В конъюнктиве хряща верхнего века или переходной складке нижнего века возникает группа узелков сероватого цвета, которые могут сливаться. Спустя 3-4 нед они могут изъязвляться и образовывать глубокую язву с бугристым дном, покрытым сальным налётом. Язвенная поверхность гранулируется медленно, сохраняется месяцами. В некоторых случаях вокруг узелков образуется плотная фиброзная капсула, перифокальное воспаление выражено слабо, образование напоминает халязион или новообразование. Диагноз в данном случае устанавливают на основании гистологического исследования. Туберкулёзный дакриоаденит характеризуется увеличенной и плотной на ощупь железой без болевого синдрома и явных признаков воспаления. Это обстоятельство может привести к ошибочному диагнозу новообразования слёзной железы. Заболевание, как правило, протекает на фоне туберкулёза периферических лимфатических узлов, что может помочь в дифференциальной диагностике.
Туберкулёзный дакриоцистит чаще возникает у детей и лиц преклонного возраста и может развиваться самостоятельно (при первичной туберкулёзной инфекции) или в результате распространения специфического воспаления с кожи век или конъюнктивы. В области слёзного мешка определяют гиперемию кожи, припухлость тесто ватой консистенции; отделяемое скудное; промывная жидкость проходит в нос. поскольку распадающиеся грануляции не полностью блокируют просвет слёзного мешка. Иногда образуется свищ, что даёт возможность для бактериологических исследований. При контрастной рентгенографии слезоотводящих путей выявляют дефекты наполнения вследствие наличия туберкулёзных бугорков и грануляций и ниши - вследствие их распада. Туберкулёзный остеомиелит глазницы почти всегда локализуется в её наружной или нижней половине, в области нижне-наружного края. Воспалению обычно предшествует тупая травма области орбиты. После стихания контузионных симптомов появляются гиперемия кожи и болезненность при дотрагивании вследствие развития специфического остеомиелита с казеозным распадом, который сопровождается абсцедированием и формированием свища. Фистулы в дальнейшем заживают грубым спаенным с костью рубцом, деформирующим веко.
Туберкулёзно-аллергические заболевания глаз
Воспалительный процесс, возникающий при туберкулёзно-аллергических поражениях, не является бактериальным и не имеет характерных черт специфической гранулёмы. Тем не менее по своему происхождению он тесно связан с туберкулёзной инфекцией. Резкое повышение специфической чувствительности тканей глаза и интоксикация создают условия, при которых любое раздражающее воздействие, в том числе и сами специфические токсины, могут стать источником возникновения гиперергического воспаления. При этом туберкулёзно-аллергическое заболевание может возникнуть в любом отделе глазного яблока, как правило, у детей и подростков.
Среди заболеваний переднего отдела глаза в последние годы встречают:
- фликтенулёзные кератоконъюнктивиты, характеризующиеся появлением в конъюнктиве глазного яблока, в области лимба или на роговице фликтен - узелков представляющих собой лимфоцитарный инфильтрат;
- кератиты, особенностью клинической картины которых является поверхностное расположение инфильтратов с густой сетью новообразованных сосудов;
- серозные иридоциклиты.
Для всех перечисленных форм характерно более острое начало, выраженность воспалительного процесса, быстрое стихание при применении глюкокортикоидов и наклонность к рецидивированию.
Среди туберкулёзно-аллергических заболеваний заднего отдела глаз чаще встречают ретиноваскулиты, представляющие собой патологические изменения сосудов сетчатки, локализующиеся, как правило, на периферии глазного дна. Вдоль сосудов появляются полоски экссудата, точечные ретинальные очажки и участки диспигментации, полосы сопровождения. Выраженность этих изменений может бьть различной и зависит от проявления общей туберкулёзной инфекции и иммунологического статуса больного (у большинства пациентов этой группы определяют нарушения гуморального звена иммунитета). Наиболее тяжёлое течение ретиноваскулита сопровождается инфильтрацией стекловидного тела, а поражение сосудов цилиарного тела приводит к возникновению туберкулёзно-аллергического периферического увеита.
Милиарный хориоидит по своей морфологии, скорее, следует относить к туберкулёзно-аллергическим проявлениям общей туберкулёзной инфекции, так как в своей структуре он не имеет специфическую гранулёму, не содержит микобактерий туберкулёза и возникает при общем генерализованном туберкулёзе в подавляющем большинстве случаев у детей. Характеризуется появлением желтоватых, умеренно проминирующих очажков, чаще в перипапиллярной или парамакулярной зонах, размерами от точечных до 0,5-1,0 мм в диаметре. Количество их варьирует от 3 до 15, иногда их множество, в редких случаях наблюдают их слияние.
Поражения органа зрения при туберкулёзе центральной нервной системы
Туберкулёзный менингит сопровождается нарушением функции черепномозговых нервов, что проявляется птозом верхнего века, расширением зрачка, расходящимся косоглазием (III пара). Второе место по частоте поражения занимает отводящий нерв (VI пара) - сходящееся косоглазие, невозможность поворота глазного яблока кнаружи. Застойные диски зрительного нерва наблюдают при блокаде цистерн желудочков с их вторичным расширением и при отёке мозга.
При туберкулёмах головного мозга наиболее часто выявляют застойные диски зрительных нервов, невриты и вторичную атрофию зрительных нервов. Возможно сочетание с хиазмальными изменениями поля зрения и трактусовой гомонимной гемианопсией вследствие сдавления хиазмы и ствола головного мозга.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Clinical variants of a tuberculosis of an eye and orbit
O.B. Chentsova, T.V. Belova
The Moscow Regional Scientific Research Clinical Institute of Vladimirskij M.F.
Last years in many regions of the Russian Federation there is a progressive increase in cases of disease by a tuberculosis.
Purpose: studying of clinical variants of tubercular defeat of an eye and an orbit with the analysis of efficiency of diagnostics and the lead treatment.
Materials: Under our supervision there were two patients with a tuberculosis of an eye and an orbit.
At the first patient tubercular гранулематозный склерит has resulted гематогенного from distribution of specific process through the uveal tract. Possibly, tubercular center as a result гематогенной диссеминации was formed in a zone ciliary body, that complicated its revealing. Process has become complicated necrosis of conjunctiva and sclera with development panuveitis and loss of visual functions. Specific treatment was not effective enough and adequate, that has led to a lethal outcome.
At the second patient took place tubercular periostitis of the left orbit, developed on a background of tuberculosis of additional bosoms of a nose. Distribution of an infection contact has by led to specific defeat of soft fabrics of an orbit, eye–muscles, conjunctiva, sclera, corneas and iris of the left eye. Current of disease has become complicated presence of a secondary glaucoma.
Conclusions: Thus, at occurrence of an inflammation of an eyeball and fabrics of an orbit long and recurrent, not giving in anti–inflammatory treatment should consider an opportunity of specific tubercular defeat as eyes, and orbits.
Больная К., 65 лет, поступила в офтальмологическое отделение МОНИКИ с диагнозом: Подозрение на новообразование левой орбиты, эписклерит с изъязвлением склеры левого глаза.
Из анамнеза установлено, что два года назад пациентке была проведена левосторонняя гаймороэтмоидоэктомия. При гистологическом исследовании выявлена туберкулезная эпителиоидно–клеточная гранулема с казеозным распадом. Проводился курс специфической терапии в туберкулезном диспансере. С учета в ПТД была снята через 1,5 года.
За три месяца до госпитализации заболел левый глаз, снизилось зрение, глаз покраснел, появилась язва конъюнктивы. Лечение проводилось в стационаре по месту жительства по поводу некротической язвы конъюнктивы левого глаза. Эффекта от противовоспалительной, антибактериальной терапии не было.
При поступлении: острота зрения OD=0,9, острота зрения OS=0,08.
Слева – птоз, офтальмоплегия, смешанная инъекция глазного яблока, в верхне–наружном отделе инфильтрат конъюнктивы и склеры с изъязвлением, поверхностное помутнение роговицы по лимбу с васкуляризацией, влага передней камеры прозрачна, реакция зрачка на свет вялая, интенсивные помутнения в кортикальных и ядерных слоях хрусталика, детали глазного дна не видны. Имеется свищевой ход во внутреннем отделе левой орбиты.
Проводилась дифференциальная диагностика между специфическим туберкулезным поражением глаза и левой орбиты и новообразованием левой орбиты.
Результаты обследования: в общем клиническом анализе крови выявлено повышение СОЭ до 40 мм/ч.
Компьютерная томография придаточных пазух носа и орбит: мягкотканные утолщения вдоль медиальной и нижней стенки орбиты слева и вдоль латерального контура сформированной после гайморотомии полости.
На рентгенограмме органов грудной клетки легочные поля без очагово– инфильтративных теней. Легочный рисунок обогащен в базальных отделах. Корни легких не расширены.
Консультирована ЛОР–фтизиатром – признаков рецидива туберкулеза придаточных пазух носа нет.
Посев с конъюнктивы левого глаза роста бактерий не выявил.
Цитологическое исследование соскоба конъюнктивы выявило на фоне воспалительной инфильтрации скопления клеток плоского и цилиндрического эпителия.
Проведено консервативное лечение с применением антибиотиков (цефазолин внутримышечно и субконъюнктивально), кортикостероидов в парабульбарных инъекциях и внутривенно, гемодеза внутривенно капельно.
Свищевой ход дренирован, проводились ежедневные промывания 1% раствором диоксидина.
На фоне лечения состояние улучшилось: уменьшилась инъекция глазного яблока, в верхне – наружном отделе инфильтрат конъюнктивы очистился, значительно уменьшился в размере, эпителизировался
Повторно больная К. поступила через 11 месяцев с диагнозом: вторичная терминальная болящая глаукома левого глаза. Состояние после левосторонней гаймороэтмоидоэктомии по поводу туберкулеза, туберкулез внутренней стенки орбиты слева.
При поступлении: жалобы на боли в левом глазу и левой половине головы, слепоту левого глаза. Острота зрения OS=0 (ноль), офтальмогипертензия, смешанная инъекция, хемоз конъюнктивы, слизисто–гнойное отделяемое, роговица отечная, по лимбу в верхнем и нижнем отделах помутнения роговицы с новообразованными сосудами в периферических отделах; сальные преципитаты на эндотелии, радужка отечна, сращение (заращение) зрачка, хрусталик диффузно мутный.
В связи с болевым синдромом, необратимостью клинических изменений и потерей зрительных функций была проведена энуклеация левого глаза с частичным удалением ткани орбиты слева.
В ходе операции выявлено плотное сращение мягких тканей орбиты с внутренней и нижней костными стенками и наружной оболочкой глазного яблока с развитием соединительной ткани и разрастанием сосудов.
При гистологическом исследовании выявлены воспалительные изменения мягких тканей орбиты и оболочек левого глаза с образованием эпителиоидно–клеточных гранулем с наличием клеток Пирогова –Лангханса.
Пациентка была направлена в туберкулезный диспансер для прохождения курса специфической терапии.
И в третий раз больная К. поступила по срочным показаниям в ЛОР–отделение МОНИКИ с диагнозом: рецидивирующее кровотечение из свищевого хода внутренней стенки левой орбиты. В ЛОР– отделении проведена тампонада левого общего носового хода и орбиты, затем больная переведена в офтальмологическое отделение. Турунды из полости носа и орбиты удалялись под общей анестезией. В послеоперационном периоде проводилось переливание плазмы, эритроцитарной массы, кровезаменителей.
Назначено специфическое лечение: в/м рифампицин, внутрь пиразинамид и тубазид.
Через 1 месяц рецидивов кровотечения не было, уменьшилась интоксикация, состояние пациентки оставалось удовлетворительным.
В данном клиническом случае имел место туберкулезный периостит левой орбиты, развившийся на фоне туберкулеза придаточных пазух носа. Распространение инфекции контактным путем привело к специфическому поражению мягких тканей орбиты, глазодвигательных мышц, конъюнктивы, склеры, роговицы и радужки левого глаза. Течение заболевания осложнилось наличием вторичной глаукомы, что привело к потере зрения и гибели глаза.
Выводы. Таким образом, при возникновении воспаления глазного яблока и тканей орбиты длительного рецидивирующего течения, не поддающегося противовоспалительному лечению, следует учитывать возможность специфического туберкулезного поражения как глаза, так и орбиты.
Диагностика туберкулеза органа зрения представляет большие трудности и требует, помимо офтальмологического обследования, использования всего арсенала современных рентгенологических, ультразвуковых, лабораторных, иммунологических, гистологических методов исследования.
В описанных нами клинических случаях туберкулезная этиология заболевания была установлена только в далекозашедшей стадии, противовоспалительное лечение оказалось неэффективным, что привело к дальнейшему прогрессированию процесса с утратой зрительных функций и потере глаза. Противотуберкулезное специфическое лечение пациенту Р. было назначено без учета тяжести и генерализации заболевания, вследствие чего усиливалась интоксикация и развился инфаркт миокарда с летальным исходом.
Приведенные данные свидетельствуют о разнообразии клинической картины туберкулеза органа зрения, его нередко атипичном и осложненном течении, что затрудняет дифференциальную диагностику и требует дальнейшего комплексного изучения этой проблемы.
Литература
1. Панова И.Е. Пути оптимизации диагностики туберкулеза глаз// Вести медицины. –1998.–№2– с. 23–25
2. Тарасова Л.Н., Панова И.Е. Туберкулезные поражения глаз: патогенез, новые пути повышения эффективности диагностики и лечения. – Челябинск, 2001. –136 с.
3. Тэтина Г.Ф. Клиника туберкулезного поражения глаз//Офтальмологический журнал. –1964. – №1– с. 20–24
4. Устинова Е.И. Пути оптимизации диагностики и дифференциальной диагностики туберкулеза глаз// Проблемы туберкулеза. –1997. – №3– с.28–31
5. Устинова Е.И. Туберкулез глаз и сходные с ним заболевания – М,: Медицина 2002.
6. Ченцова О.Б. Туберкулез глаз. М,: Медицина,1990.–256 с.
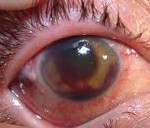
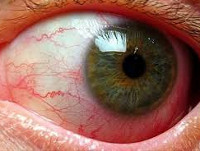
Общие сведения
Туберкулёз глаз – это заболевание органа зрения специфической этиологии, которое характеризуется частыми рецидивами и длительной персистенцией возбудителя в организме пациента. Немецкий патолог Ю. Конгейм в 1879 году экспериментальным путем доказал возможность развития туберкулезного процесса в глазах. Ученый производил трансплантацию небольших биоптатов из других органов (легкие, почки) больных данной патологией в переднюю камеру глаза. При этом прогрессирование туберкулеза глаз приводило к образованию специфических бугорков в структурах глазного яблока.
Поражение органа зрения занимает 4 место в структуре распространенности внелегочных форм туберкулёза. Согласно статистическим данным, показатель заболеваемости с 1991 по 2000 год увеличился в 2,7 раз. Болеют преимущественно лица молодого и среднего возраста. Женский пол более предрасположен к развитию данной патологии. Наблюдается тенденция к увеличению заболеваемости туберкулезом глаз среди лиц детского возраста и социально благополучных классов населения.

Причины
Специфическим возбудителем туберкулёза глаз является Mycobacterium tuberculosis. Поражение органа зрения может быть обусловлено гематогенной диссеминацией возбудителя из туберкулезной гранулемы или реакцией оболочек глазного яблока на течение патологического процесса в организме. Метастатический вариант развития заболевания реализуется при образовании очага инфекции в хориоидее, экссудативной реакции окружающих тканей или проникновении микобактерий в сосудистую оболочку глаза гематогенным путём. Поражение органа зрения может возникать в любом из периодов заболевания. При этом первыми поражаются сосуды хориоидеи среднего диаметра. Течение туберкулеза глаз приобретает абортивный бессимптомный характер. Далее специфический воспалительный процесс распространяется на хориокапилярные отделы и сетчатку, что провоцирует развитие клинической картины туберкулеза глаз. Вовлечение других структур глазного яблока обусловлено перифокальной реакцией тканей на воспаление.
В основе туберкулезно-аллергической реакции лежит повышенная чувствительность тканей глаз к возбудителю заболевания. Этот этиологический вариант развивается при предшествующей сенсибилизации к антигенам микобактерий. Происходит проникновение антигена в собственную сосудистую оболочку глаза. Источником патологических агентов являются очаги туберкулеза (лимфатические узлы, гранулемы легких). Вторичное поражение органа зрения возможно при локализации специфического бугорка в центральной нервной системе. При этом клиническая картина туберкулеза глаз возникает на фоне внутричерепной гипертензии и обусловлена механической компрессией туберкулезным бугорком зрительного нерва.
Патанатомия
Характер морфологических изменений зависит от стадии заболевания. При первичном туберкулезе глаз экссудативные процессы преобладают над пролиферативными. На вторичном этапе патологии усиливается пролиферация, что проявляется образованием специфических гранулем с казеозным некрозом в центральной части. Для туберкулезно-аллергической формы характерен отек окружающих тканей, их лимфоплазматическая инфильтрация в сочетании с гистиоцитарной реакцией. При этой форме туберкулеза глаз в инфильтрате наблюдается повышенное число эозинофилов.
Симптомы туберкулеза глаз
Для туберкулеза глаз при гематогенной диссеминации возбудителя характерно медленно прогрессирующее начало, при этом течение заболевания приобретает торпидный характер. Проведение неспецифической противовоспалительной терапии не приносит облегчения. Острое течение наблюдается при туберкулезно-аллергической форме патологии, при этом клинические симптомы заболевания быстро стихают. Данный вариант характеризуется наибольшей склонностью к рецидивированию, что обусловлено действием неспецифических аллергенов. Клиническая картина туберкулеза глаз определяется локализацией патологического процесса.
Диагностика
Диагностика туберкулеза глаз основывается на проведении биомикроскопии, офтальмоскопии, визометрии, тонометрии, гистоморфологического и цитологического исследования биоптата. Методом биомикроскопии со щелевой лампой удается визуализировать большие преципитаты на роговице, а также задние синехии. Офтальмоскопически выявляются округлые хориоретинальные очаги.
Биопсия наиболее доступна при поражении туберкулезным процессом век, реже проводится хориоретинальная эндобиопсия. Биоптаты подлежат гистоморфологическому исследованию на предмет выявления микобактерий. Цитологическое исследование проводится при получении материалов в ходе аспирации содержимого передней камеры глаза или стекловидного тела после иридэктомии.
При туберкулезе конъюнктивы методом биомикроскопии визуализируется группа узелков серого цвета, склонных к слиянию. Спустя 21-28 дней с момента формирования они подвергаются изъязвлению с образованием глубокой язвенной поверхности. Методом визометрии при поражении конъюнктивы определяется нормальная острота зрения. В свою очередь, при туберкулезе глаз других локализаций острота зрения варьирует от незначительного снижения вплоть до полной потери при панувеите. Подтвердить этиологию заболевания можно после оценки местной реакции ткани на введение туберкулина. При этом на короткое время наблюдается усиление клинических проявлений туберкулеза глаз. Подтвердить этиологию поражения органа зрения помогают иммунологические методики: T-SPOT.TB тест на туберкулез и квантифероновый тест.
Лечение туберкулеза глаз
Тактика лечения туберкулеза глаз зависит от формы патологии. После подтверждения туберкулезной этиологии заболевания при гематогенно-диссеминированном варианте рекомендован длительный курс этиотропной терапии. В схему лечения входят препараты фармакологической группы ансамицинов, аминогликозидов и другие синтетические антибактериальные средства, активные в отношении микобактерий. На протяжении всего периода терапии туберкулеза глаз показан прием поливитаминных комплексов, иммуномодуляторов. Гастропротективные препараты и гепатопротекторы назначаются при первичных проявлениях декомпенсации со стороны данных органов. Длительность интенсивной фазы курса лечения туберкулеза глаз колеблется от 2 до 5 месяцев.
Антибактериальные средства при туберкулезе глаз необходимо вводить в виде парабульбарных инъекций или при помощи электрофореза. При наличии хориоретинальных очагов большого размера проводится их лазерная коагуляция или реваскуляризация хориоидеи. При туберкулезе конъюнктивы показано субконъюнктивальное введение лекарственных средств или их инстилляция. При туберкулезно-аллергической форме туберкулеза глаз в стандартную схему лечения необходимо включить десенсибилизирующие средства и нестероидные противовоспалительные препараты.
Прогноз и профилактика
Активная специфическая профилактика туберкулеза глаз заключается в проведении вакцинации и ревакцинации БЦЖ. Первое введение вакцины проводится здоровым доношенным новорожденным на 1-4 день жизни. Ревакцинация осуществляется только здоровым детям в семилетнем возрасте. Целью химиопрофилактики является предупреждение развития региональных форм туберкулеза у здоровых лиц из группы риска.
Все пациенты с установленным диагнозом туберкулез глаз должны находиться на диспансерном учете у офтальмолога. Санитарные превентивные меры направлены на разрыв механизма передачи заболевания в очаге и включают в себя соблюдение правил гигиены, регулярное проветривание, бактерицидное ультрафиолетовое облучение, использование масок и респираторов. Прогноз для жизни и трудоспособности при туберкулезе глаз при своевременной диагностике и лечение благоприятный.
Азнабаев М.Т., Мальханов В.Б., Ишбердина Л.Ш.
Clinic of tuberculous affection of poaterior eye segment (Literature review)
M.T. Aznabaev, V.B. Malhanov, L.Sh. Ishberdina
Scientific Research Institute of Eye Diseases of Ufa, Ufa
In the article is given the literature review, in which are reflected peculiarities of epidemiology, classification, clinical course and modern methods of treatment and diagnostics of retina, choroidea and optical nerve affections in tuberculous infection. Article is of interest of practicioners of medicine.
Заболеваемость туберкулезом в РФ в последнем десятилетии сохраняется на высоком уровне. В 2000 г. официальный показатель заболеваемости равен 90,7, а показатель смертности 20,4 на 100000 населения [14,28]. Среди туберкулезных заболеваний органа зрения наиболее часто встречаются увеиты и хориоретиниты [25], нередко приводящие к длительной утрате трудоспособности и инвалидизации больных [11]. Особенности строения хориоидальной оболочки (обильная васкуляризация, замедленный ток крови в местах перекреста сосудов) создают благоприятные условия для фиксации микобактерий туберкулеза и возникновения метастатических туберкулезных очагов [18].
Туберкулезные метастатические поражения заднего отдела глаза включают: хориоретиниты (очаговые, диссеминированные, диффузные); туберкул хориоидеи (конглобированный туберкулез) и хориоидиты (милиарный, юкстапапиллярный). По локализации они подразделяются на: центральные, парацентральные, перипапиллярные, периферические, экваториальные; по характеру течения – острые, хронические; по морфологии – гранулематозные, негранулематозные, экссудативные и геморрагические формы. При вовлечении в процесс сетчатки и ее сосудов возникают перифлебиты, периферические увеиты, тромбозы, при поражении зрительного нерва – туберкулезный неврит, папиллит, при туберкулезном менингите – застойный диск [9,29].
Диссеминированный туберкулезный хориоретинит – самая частая форма [13], начинается парамакулярно с развития множественных, не сливающихся очагов различных размеров и формы в собственно сосудистой оболочке. Офтальмоскопически выявляются более свежие желтовато–серого цвета, с нечеткими границами, слегка проминирующие, окруженные перифокальным отеком очаги и старые – имеющие четкие границы и выраженную пигментацию по краю [29]. Иногда начинается в юные годы и может протекать стационарно. Обычно поражаются оба глаза [13]. При распространении воспалительного процесса на центральный отдел сетчатки больные отмечают снижение зрения, искривление предметов, фотопсии [29]. При этом в макулярной области обнаруживается серо–аспидного цвета очаг под приподнятой сетчаткой со светлой зоной, с мелкими кровоизлияниями по его периферии и с желтоватыми очажками в других участках глазного дна [21].
Диффузный туберкулезный хориоретинит характеризуется появлением туберкулезной гранулемы в собственно сосудистой оболочке, выраженной гиперергической реакцией сетчатки (она отечна, инфильтрирована), массивной экссудацией в преретинальные отделы стекловидного тела, маскирующей в начальной стадии хориоидальные очаги [13]. При отечной (экссудативной) форме хориоретинита на фоне обратного развития отека часть очагов может рассосаться, другая – трансформироваться в рубцовую ткань. При геморрагической форме хориоретинита выявляются гиперемированные очаги, кровоизлияния (в собственно сосудистую оболочку, сетчатку – преретинально), геморрагическая отслойка пигментного эпителия с последующим развитием неоваскулярной мембраны. Пигментация очагов более выражена, рассасывание происходит медленно, под сетчаткой и в стекловидном теле преобладают процессы фиброза, страдают зрительные функции вследствие центральной локализации очагов и фиброза стекловидного тела [29].
Конглобированный туберкул (туберкулема собственно сосудистой оболочки) – желтовато–серое образование нескольких слившихся гранулем, проминирующее в стекловидное тело и отслаивающее сетчатую оболочку, чаще развивается в центральном отделе глазного дна. Может сопровождаться выраженными воспалительными изменениями в переднем отделе глаза. Туберкулемы могут рубцеваться, инкапсулироваться, обызвествляться [13]. Нередко туберкул похож на меланобластому, однако белая пористая масса указывает на его воспалительное происхождение.
Милиарный туберкулезный хориоидит – возникает у детей на фоне общего туберкулеза и туберкулезного менингита. Желтоватые мелкие очаги округлой формы с четкими границами в собственно сосудистой оболочке (туберкулы), не содержат микобактерий туберкулеза. Пигмент в них почти отсутствует. Реакция сетчатки слабо выражена [29].
Юкстапапиллярный хориоидит Иенсена. Туберкулезная гранулема собственно сосудистой оболочки локализуется вблизи диска зрительного нерва. Поэтому выраженный перифокальный отек, ватообразная инфильтрация и отек сетчатой оболочки, распространяясь на зрительный нерв и маскируя хориоидальный очаг, прикрывают диск, границы которого становятся стушеванными, что симулирует картину оптического папиллита или неврита. Для периметрии характерно слияние секторообразной скотомы со слепым пятном, в исходе рубцующегося хориоидального очага – хорошее центральное зрение [13]. Типичная локализация туберкулезных хориоидитов – парамакулярная область, пигмент распределяется в очагах по самому их краю. По мере старения они имеют по нескольку пигментных колец [17]. По краю последних заметны очаги инфильтрации и отека сетчатки. Видны белые участки склеры и облитерированные хориоидальные сосуды в местах отсутствия хориоидеи. При распространении воспаления на стекловидное тело преретинально над очагами инфильтрации возникает отслойка стекловидного тела, на ресничное тело – появляются преципитаты, гониосинехии, пигментация угла передней камеры глаза, новообразованные сосуды в корне радужки [13].
Очаговый хориоретинит встречается преимущественно у женщин разного возраста (от 19 до 65 лет), чаще в виде монолатерального поражения. Характерной особенностью современного течения центрального хориоретинита является крайне редкий геморрагический характер экссудата [18].
Периферический увеит обусловлен воспалением ресничного тела и периферии собственно сосудистой оболочки с вовлечением в процесс периферических ретинальных сосудов [4,31]. Начинается со снижения остроты зрения вследствие помутнения стекловидного тела. На периферии глазного дна – экссудативный хориоретинит. В нижней половине глазного дна выявляются: массивная экссудация в параоральной зоне в виде диффузной инфильтрации периферии собственно сосудистой оболочки или отдельных экссудативных очагов, панваскулиты (периваскулиты, эндоваскулиты, перифлебиты), в единичных случаях – тромбозы. В стекловидном теле сначала заметны экссудация, воспалительные клетки, преципитаты, позднее – нитчатая и зернистая деструкция, швартообразование, пристеночные его отслойки. Выявляются также макулопатии, явления папиллита и деколорация диска зрительного нерва. В некоторых случаях наблюдаются преципитаты, ретиношизис, тракционные разрывы и отслойки сетчатки.
Туберкулезный перифлебит носит рецидивирующий характер, встречается преимущественно у молодых мужчин (20–39 лет) на обоих глазах. В раннем его периоде на периферии глазного дна – вены сетчатки извиты, неравномерного калибра с периваскулярными муфтами (перифлебит), появляются новообразованные сосуды, в ряде случаев заметны хориоидальные и хориоретинальные очаги. Возможно сочетание этих изменений с тромбозом ветвей центральной вены сетчатки. Массивные кровоизлияния локализуются под сетчаткой и в ее слоях. Ввиду массивного швартообразования стекловидного тела наблюдается развитие гемофтальма, тракционной отслойки сетчатки, осложненной катаракты, вторичной глаукомы [29]. Перифлебит Ильса характеризуется преобладанием продуктивного типа специфического воспаления (61%), меньшей частотой осложнений (29%) и хронически–рецидивирующим течением с длительной ремиссией [11,12].
Туберкулезный неврит, папиллит (отек диска) сходны по клинической симптоматике: имеются гиперемия диска, стушеванность его границ, перипапиллярный отек, отсутствует физиологическая экскавация, выявляется увеличение слепого пятна, концентрическое сужение поля зрения на цвета (при неврите), повышение порогов чувствительности и лабильности. Воспалительный процесс может распространяться на зрительный нерв с окружающих тканей – собственно сосудистой оболочки, сетчатки (при юкстапапиллярном хориоидите, периваскулите), протекать по типу нисходящих периневритов при туберкулезном менингите с последующим развитием вторичной атрофии.
Увеиты и хориоретиниты после ревакцинации вакциной БЦЖ сопровождаются выраженной экссудацией, сращением, заращенном зрачка, развитием осложненной катаракты, повышением внутриглазного давления [29].
Туберкулезно–аллергические процессы заднего отдела глаза характеризуются возникновением типичных экссудативных очагов до одного размера диска, интенсивным помутнением стекловидного тела. Имеют очень быстрое начало и бурное течение заболевания, эффективно купируются острые воспалительные изменения, при этом отсутствуют тяжелые остаточные явления. Рецидивы часты, даже на фоне специфического лечения и десенсибилизирующей терапии. В организме больного находят активный внеглазной туберкулезный процесс [3].
Очаговый артериит протекает в виде:
– очаговых множественных серовато–белых наложений круглой или овальной формы на одной или нескольких артериях – очаговых артериитов;
– экссудации вокруг век;
– преципитатов над ретинальными сосудами. Калибр пораженных сосудов не изменяется, геморрагии не наблюдаются [29, 32].
Несмотря на совершенствование путей профилактики осложненных форм туберкулеза глаз, среди больных, поступивших в специализированные противотуберкулезные санатории, они наблюдались в 30% случаев. Лица с осложнениями со стороны сетчатки и зрительного нерва составили 23,8%, с выраженным фиброзом стекловидного тела – 7,6%. При генерализованных увеитах и хориоретинитах со стороны зрительно–нервного аппарата наблюдали следующие осложнения: локальные отслойки пигментного эпителия и нейроэпителия, субретинальные и эпиретинальные неоваскулярные мембраны, геморрагии в сетчатку и стекловидное тело, отслойки различного генеза, неврит и частичная атрофия зрительного нерва, макулопатия [1,2,24,27,28,32]. При тяжелом туберкулезном менингоэнцефалите у детей обнаружили: нистагм, парез отводящих мышц, мидриаз, застойные диски зрительных нервов III ст. и резкое их побледнение в последующем [15]. Сочетание туберкулеза глаз и сахарного диабета ухудшало течение каждого из них [6,7]. По другим данным, осложняющего действия на диабетическую ретинопатию туберкулеза и антибактериальных препаратов не выявлено [16].
При дифференциальной диагностике туберкулезные поражения глаз необходимо отличать от воспалительных заболеваний оболочек глаза различной этиологии, например, обусловленных саркоидозом или СПИДом, а также дистрофическими, онкологическими и другими заболеваниями. По некоторым данным, частота ошибочных диагнозов составляет от 2 до 4% [23,26]. Разработана схема–алгоритм дифференциальной диагностики туберкулезных и герпетических увеитов на основе их связи с другими инфекциями, различий в чувствительности роговицы, характере роговичных преципитатов и хориоретинальных очагов, очаговой реакции на специфический антиген, эффективности пробного лечения [22]. Для герпесвирусного неврита зрительного нерва характерен отек с проминенцией его в стекловидное тело, частое вовлечение папилломакулярной и макулярной зон, образование в последующем частичной атрофии диска зрительного нерва с его деколорацией и кистозной макулодистрофией. При герпетическом васкулите, флеботромбозе, артериите, более благоприятно протекающих, чем туберкулезной этиологии, поражаются центральные сосуды с образованием сначала перивазальных муфт, в последующем – периваскулярного фиброза, неоваскуляризацией сетчатки и диска зрительного нерва. При герпесвирусных поражениях высокой диагностической ценностью (до 80%, в контроле 2–5%) обладает аллергическая проба с герпетической вакциной [5,22].
При саркоидозе в отличие от туберкулеза преимущественно возникает передний увеит, преципитаты имеют более крупные размеры и тенденцию к более обширному распространению [20,30], в стекловидном теле наблюдается образование тяжистых грубых помутнений [10]. Гранулема при саркоидозе более крупная, напоминает опухоль, имеются изменения в легких в виде милиарных очагов или диффузной инфильтрации с вовлечением в процесс наружных и внутригрудных лимфоузлов, отмечается положительный эффект при кортикостероидной терапии. При внутричерепной локализации саркоида поражения зрительного нерва характеризуются его инфильтрацией саркоидной тканью, невритом или застоем [19,30]. Проба Квейма при саркоидозе положительная, иммунологическая реакция бласттрансформации лимфоцитов с туберкулином – отрицательная [10,20]. При двусторонних увеитах, сочетающихся с увеличением лимфоузлов, следует проводить биопсию последних и консультировать материал у специалистов патоморфологических лабораторий противотуберкулезных диспансеров [8,19].
Анализ данных литературы позволяет констатировать многообразие клинической картины туберкулеза заднего отдела глаза, его нередко атипичное и осложненное течение, что осложняет дифференциальную диагностику на современном этапе и требует дальнейшего комплексного изучения этой проблемы.
1. Александров E.I–i., Устинова Е,И.Д Голец Н.Г. и СОВЕТ. //Офтальмол. журн.–1995.–№1.–С.19;
2. Безрукавая Т.Н., Кукушкина Л.Н–.–, Захарченко ГЛ. Тезисы докладов VII съезда офтальмологов России.–М.–2000.–С.271
3. Выренкова Т.Е., Гонтуар Н,С. //Вести. офтальмол.–1981.–№2.–С.41–43:
4. Зайцева Н.С. Ченцова О.Б. Шпак Н.И. //Материалы б–го всесоюзного съезда офтальмологов ,–М,– i 985.–Т.З.–С.З
5. Каспаров А.А., Воробьева O.K., Белкина И.В., Нестеркж Л.И. //Вестн. офтальмол.–1998. –J–M .–C.I 9;
6. Ковалева С.И.//Пробл. туб.–198 2.–№8.–С.32–34
7. Костенко А.Д.//Пробл. туб,– 1981.–Mi.–C. 70–71
8. Красников П.Г., Новакова Л.И.//Офтальмол. журн. –1986. –№4. –С.247;
9. Марголина Р.Х. //Вопросы клиники и лечения метастатического туберкулеза глаз.–Уфа.–1969.– i 55с;
Ю.Нарицына НЛ.Д Коновалова Н.Б., Михайличенко Л.А, с СОВЕТ. //Офтальмол. жури. –1995.–№1 .–С.38;
1!.Панова И.Е. Пути оптимизации диагностики и лечения туберкулеза глаз Автореф. дисс. докт. мед, наук.–Челябинск.– 1998.–С.32;
12.Панова И.ЕД Тарасова Л.Н., Варнавская Н.Г. //Вестн. офтадьмол.–2.00 <.–№1.–С.46;
14.Перельман M.H.//Consitium medicum,–200L–C.564–568:
!5.Примаков Ф.Д. //Вести, офтальм.– 1993.–№!.–С.26:
!б.Примаков Ф.Д. //Офтальмол. ж–рн. –1994.–№1.–С.54:
1 Р.Самойлов АЛД Юзефова Ф.И., Азарова Н.С. Туберкулезные заболевания глаз.–Л.– 19б3.–256с;
1 З.Тарасова Л.Н., Панова И.Е. Tyoq^KynesHbie поражения глаз: патогенез, новые пути повышения эффективности диагностики и лечения,– Челя–бинск.–2001.–135с;
!9.Тэтина Г.Ф. /Юфтальмол. журн. – 1980.– №3.– С. 15!;
2.0.Устинова Е.И., Костина З.И. Юфтальмол. журн. –1988.– №4.– С.254;
21 .Устинова Е.И. //Вести. офтальмол.– 1992.– №2,– с.24;
22.Устинова Е.И. //Вестн. офтальмол. –1995.–№4.– С.31;
23.Устинова Е.И. с соавт. Метод, рекомендации. Организация выявления, дифференциальная диагностика и лечение туберкулеза глаз. С–Пб.– 1999.–40с;
24.Устинова Е.И., Александров Е.И., Медведева Р.Г. и соавт.,’/Тезисы докладов VII съезда офтальмологов России. – М. –2000.– С.263;
25.Устинова Е.И. //Окулист.– 2001.– № 2/3. – С.14–15;
2 6.Устинова Е.И. //’Вестн. офтальмол.– 2.001.– №3.– С.38;
27.Хокканен В.М., Белова О.Ю. //Актуальные вопросы воспалительных заболеваний глаз под ред. Ю.Ф.Майчука.– М.–2001. – С. 142;
2.8–Хокканен В.М., В.М.Батаев В.М. /.^Тезисы докладов VII съезда офтальмологов России.– М,– 2000.– 4.2.– С. 164;
29. Ченцова О.Б. Туберкулез глаз. М.– 1990,– 160с;
ЗО.Чупров АД. Попова Л.И., Плотникова Ю.А. // Актуальные вопросы воспалительных заболеваний глаз под ред. Ю.Ф.Майчука.– М.– 2.00 I.C.I 45;
31 .Шершевская С.Ф. ,.7’Офтальм. журн.–1979.–Jw2.–C .85;
32. Шульпина Н.Б., Краснов М.Л. Терапевтическая офтальмология.– М. Медицина.–1985.– С. 280–282.
Читайте также:


