Антифосфолипидный синдром при туберкулезе
Р асстройства обменного происхождения встречаются в практике эндокринологов и не только. По характеру это самые разные состояния, в том числе сопряженные с избыточной активностью собственного иммунитета организма человека. Имеют место опасные изменения, насколько — зависит от конкретного диагноза.
Антифосфолипидный синдром — это патологический процесс, сопряженный с выработкой особых антител к одноименному веществу. Фосфолипиды входят в структуру клеточных мембран, потому нарушение приводит к генерализованным расстройствам в работе организма. В частности страдает кровеносная система.
Кроме, наблюдается поражение центральной нервной системы, сердца, почек и прочих структур. Огромные проблемы возникают на фоне беременности, возможны выкидыши и другие опасные осложнения.
Лечение представляет определенные трудности. В основном это связано с невозможностью быстро распознать источник нарушения. Однако при грамотной помощи удается скорректировать расстройство и обеспечить позитивные прогнозы.
Механизм развития
В основе патологического процесса лежит группа изменений. Алгоритм становления проблемы примерно следующий:
- На организм человека влияет некий провоцирующий фактор. К таковым может относиться перенесенное инфекционное заболевание, вирусное или бактериальное, вариантов несколько. Системные расстройства воспалительного профиля, но не септического характера.
Также влияние токсического фактора, отравление солями тяжелых металлов, парами прочих веществ. Что стало виной началу патологического процесса — нужно выяснять посредством диагностики.
- В результате влияния негативного фактора развивается проблема по типу аутоиммунной реакции. Она ложная, поскольку реальной угрозы уже нет. Такой сбой может быть разной степени тяжести: от минимальной, которая практически не заметна или не имеет симптомов вообще до критических нарушений.
- В результате аутоиммунной реакции вырабатывается большое количество антител к фосфолипидам. Эти соединения входят в структуру клеток и вещества провоцируют разрушение мембран, что приводит к катастрофическим последствиям.
Нужно отметить, что почти у 3% людей возможно повышение уровня антител без каких-либо проблем со здоровьем. Патологией это не считается, организм справляется с нарушением, но вполне может указывать на начальные фазы расстройства, потому игнорировать такое явление категорически не стоит.
- Антитела к фосфолипидам вызывают разрушение клеток за счет растворения внешней мембраны. Страдают все цитологические структуры без разбора, в зависимости от того, как циркулируют вещества иммунитета.
В результате АФС синдрома, больше всего затрагиваются тромбоциты, структуры головного мозга и центральной нервной системы вообще, сердце, почки, у беременных под удар попадает плацента, возникает огромная опасность для плода.
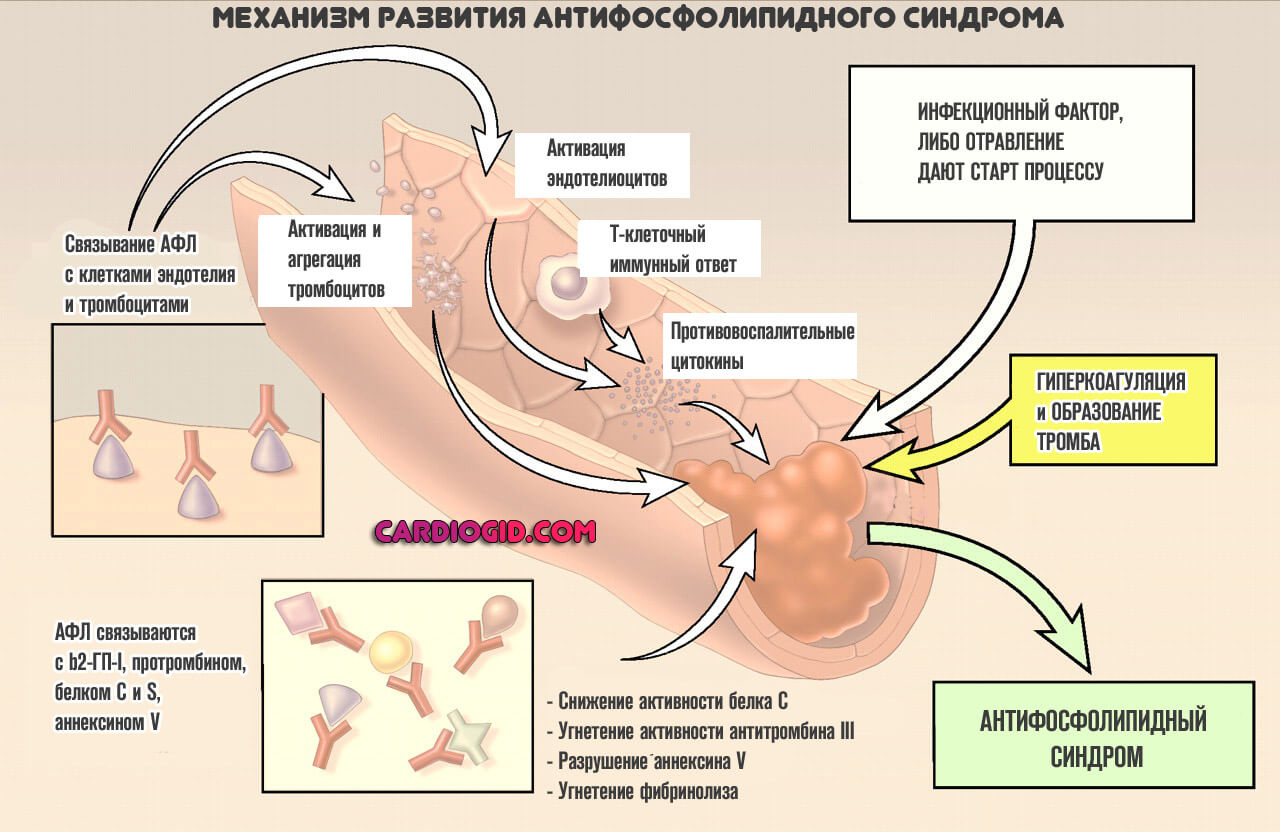
В конечном итоге такая реакция приводит к нарушению работы всего тела. Насколько опасному — зависит от количества синтезируемых антител и агрессивности реакции иммунитета организма. Необходимо как можно быстрее начинать лечение. В противном случае предсказать осложнения не получится.
По статистике в основном страдают женщины в возрасте до 35-45 лет. Они находятся в группе повышенного риска, потому требуется тщательное наблюдение, особенно в фертильные годы и в период течения беременности.
Классификация
Подразделение процесса проводится по комплексному критерию: этиология плюс клиническая картина и особенности конкретного состояния.
Соответственно определяют такие моменты:
- Первичная форма. Сопровождается спонтанным развитием. Каких-либо заболеваний сторонних, способных вызывать нарушение не существует. Однако оно может просто не определяться. Потому имеет смысл обследовать пациента несколько раз с интервалом в пару месяцев, диагноз может быть пересмотрен.
- Вторичный патологический процесс. Встречается намного чаще. Антифосфолипидный синдром возникает на фоне прочих заболеваний. В том числе нетипичных, таких как инфекционные процессы. Распознать их необходимо, чтобы затем увязать с характером отклонения.
- Идиопатическая форма. Устанавливается по результатам неоднократно проведенной диагностики. Речь идет о состоянии, причина которого неясна. При этом врачи вынуждены бороться с проявлениями нарушения, а не с самим заболеванием.
По мере уточнения характера расстройства, возможно, диагноз будет пересмотрен. Вопрос остается открытым до дальнейшей диагностики. Считается наименее благоприятной формой, поскольку нет возможности влиять на первопричину.
- АФЛ-отрицательная или скрытая. Встречается сравнительно часто. При этом несмотря на типичные проявления патологического процесса и присутствие специфических антител, прочие маркеры заболевания не определяются. Не обнаруживается волчаночный антикоагулянт, некоторые другие вещества, что странно для такого состояния.
Необходимо провести серию лабораторных тестов, чтобы подтвердить подозрения на скрытую форму. Синдром АФС в анализе крови — это не единственный признак, но наиболее характерный, потому оценивают в таком случае именно его.
- Критический или катастрофический тип. Характеризуется массивной гиперкоагуляцией с развитием опасных осложнений. Появляется множество тромбов, без срочной медицинской помощи пациент обречен.
Указанная классификация комплексная, есть и другие способы подразделения, но они не считаются общепризнанными, потому используется в куда меньшей мере.
Симптомы
Клиническая картина крайне неоднородна, поскольку антифосфолипидные антитела присутствуют во всем организме сразу, возможно развитие изменений со стороны целой группы систем. Признаки называют в зависимости от преимущественной локализации нарушения.
Среди характерных моментов:
- Тромбозы. На фоне рассматриваемого заболевания высока вероятность образования сгустков, которые не позволят питать ткани и органы. Это крайне опасное состояния, поскольку оно чревато отмиранием клеток и гангреной.
- Ощущение онемения конечностей. Проявление тромбоза . Встречается в результате частичной закупорки. Сопровождается беганием мурашек, невосприимчивостью к механическим раздражителям.
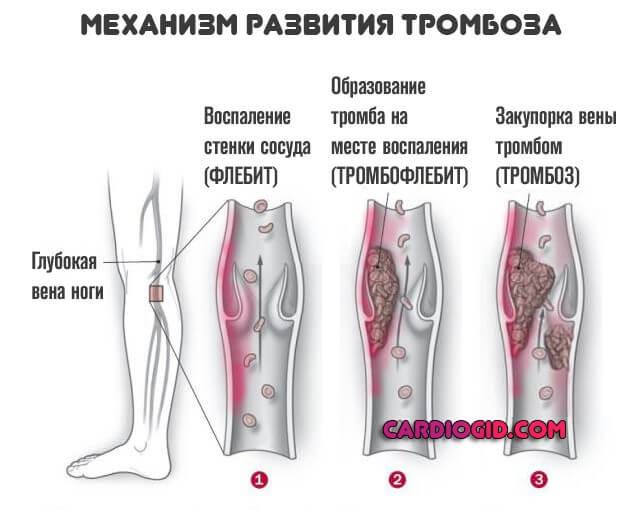
- Слепота, моно- или бинокулярная. Развивается как результат тромбоза вен сетчатки. Возможен разрыв сосуда, гемофтальм, но чаще всего начинается простая ишемия с деструкцией зрительного нерва и становлением полной и необратимой потери способности видеть. Это один из наиболее опасных сценариев на фоне антифосфолипидного синдрома.
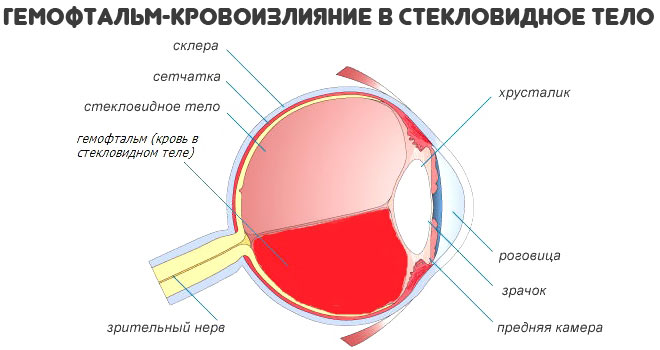
- Расстройства чувствительности, двигательной активности. В результате все того же тромбоза.
- Изменение оттенка тканей. Сначала на бледный, затем на фиолетовый, багровый или грязновато-коричневый. Вариантов несколько, в зависимости от того, какие сосуды поражены.
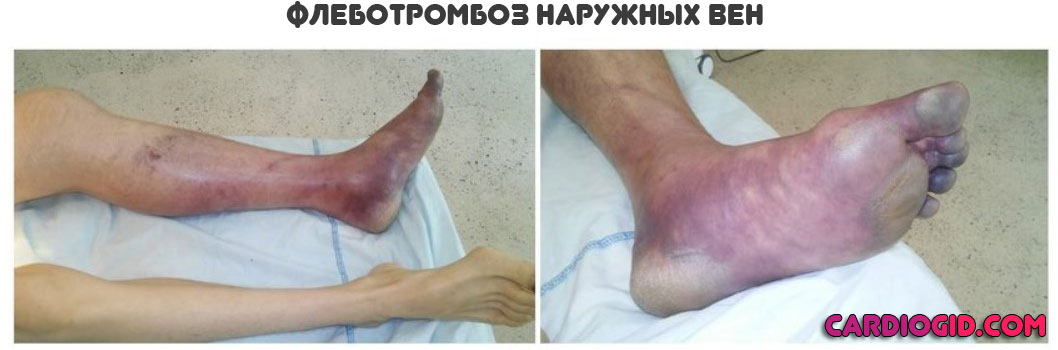
- Интенсивные болевые ощущения. При перемещении и просто попытке опереться на пораженную ногу, использовать руку со стороны вовлечения в процесс. В основном страдают как раз конечности.
- Некроз. Отмирание тканей, гангрена.
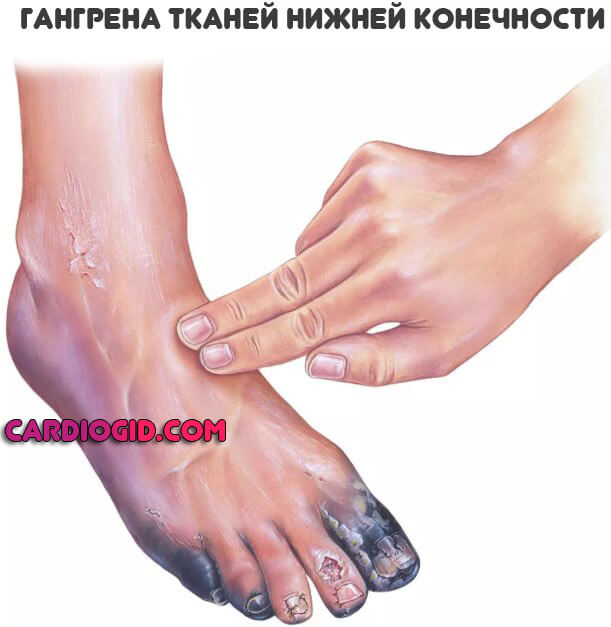
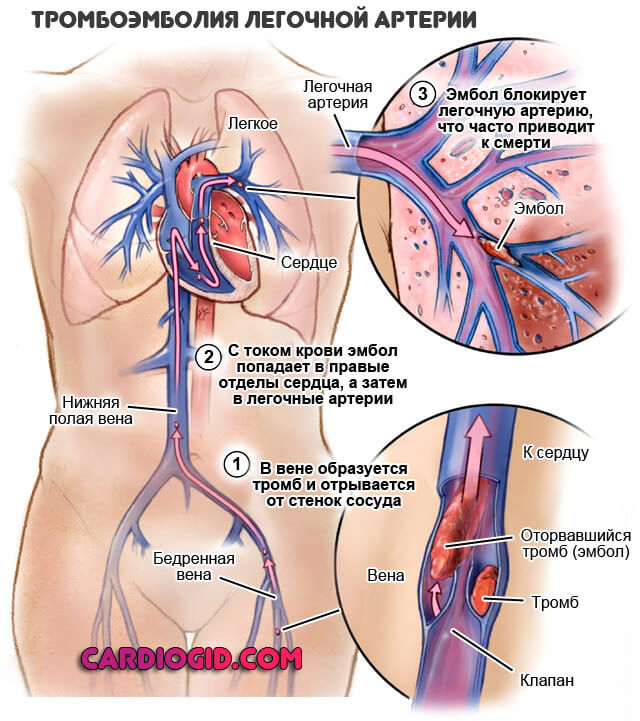
Встречаются поражения не только вен, но и артерий. Развитие тромбоза магистральных и даже отдаленных сосудов сопровождается отрывом сгустка, его миграцией и в конечном итоге закупоркой важных трофических путей (например легочной артерии ) со стремительным летальным исходом. Порой пациент не успевает не только среагировать, но и понять, что произошло.
Кардиальные структуры поражаются столь же часто. Клинические проявления антифосфолипидного синдрома включают в себя следующие симптомы:
- Интенсивные боли в грудной клетке. По характеру они жгучие или давящие . Что как раз указывает на ишемическое происхождение дискомфорта. Сила велика, продолжительность — порядка нескольких десятков минут, затем ощущение стихает.
- Нарушения ритма. Тахикардия. Ускорение биения, по мере прогрессирования изменений ЧСС может резко упасть. Это неблагоприятный признак.
- Одышка. Даже в состоянии полного покоя, без какой-либо физической нагрузки. При механической активности проявление становится все более интенсивным.
- Тошнота.
- Головокружение. Расстройство со стороны центральной нервной системы. На фоне поражения сердца падает сократительная способность мышечного органа, он не способен питать мозг в достаточной мере. Это причина нарушения самочувствия. В дальнейшем вероятна потеря сознания, возможно неоднократная.
- Слабость. Астенический синдром. Характеризуется разбитостью, сонливостью, невозможностью вести привычную активную деятельность.
- Возможна паническая атака. Ощущение сильного страха без видимого источника проблемы.
По характеру симптомы напоминают полную клинику при стенокардии , однако приступ имеет высокую вероятность трансформации в инфаркт. Пациентов в обязательном порядке госпитализируют еще до того, как исход станет понятен.
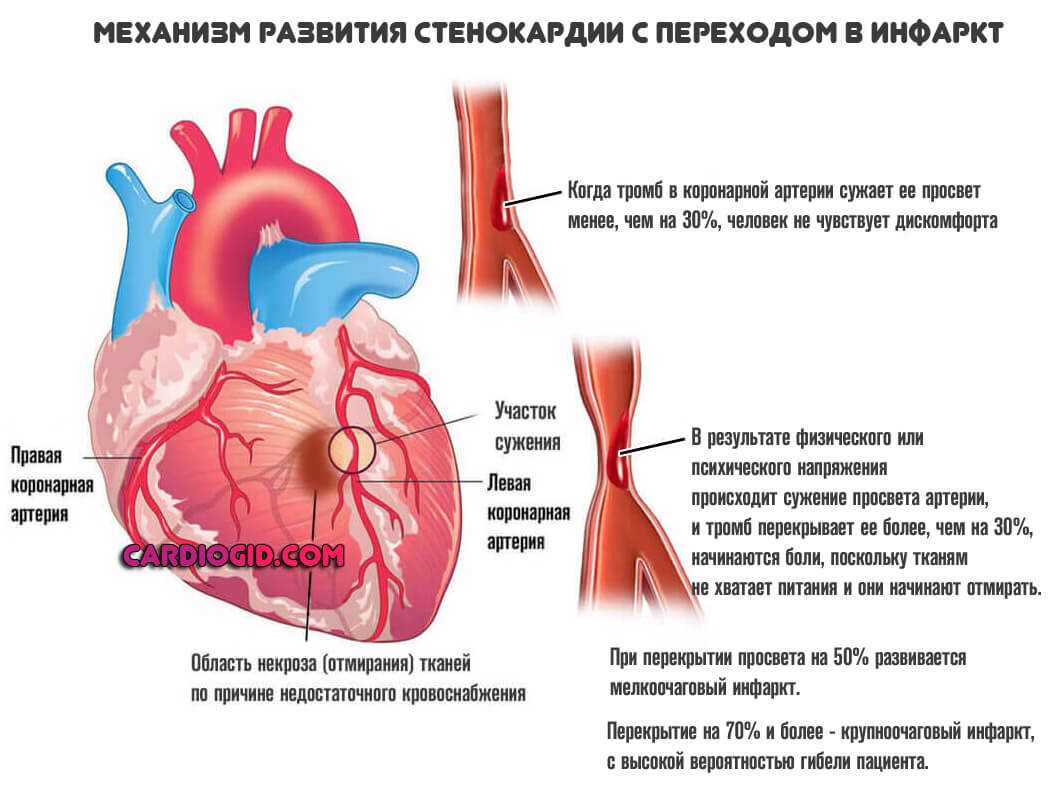
Симптомы предынфарктного состояния подробно описаны здесь .
Поражение структур выделительного тракта сопровождается группой типичных нарушений:
- Болевые ощущения. Дискомфорт проявляется практически сразу, интенсивность обычно незначительна. Характер — тянущий, ноющий.
- Дизурия. Определяется массой вариантов. Нарушением процесса мочеиспускания по типу задержки, снижение количества суточной урины или, напротив, рост объема таковой. При исключении несахарного диабета.
Встречаются болевые ощущения при процессе опорожнения пузыря, прочие моменты. Это не нормальные явления. Однако они недостаточно специфичны, антифосфолипидный синдром подозревают в последнюю очередь. Отсюда важность тщательного сбора анамнеза и анализа жалоб.
- Изменение оттенка мочи. На темный, красноватый. Это явное указание на развитие гематурии или появление белка.
- Рост температуры тела. Не всегда, в зависимости от конкретной ситуации.
Без срочной и качественной помощи вероятна почечная недостаточность, прочие опасные для здоровья и жизни явления.
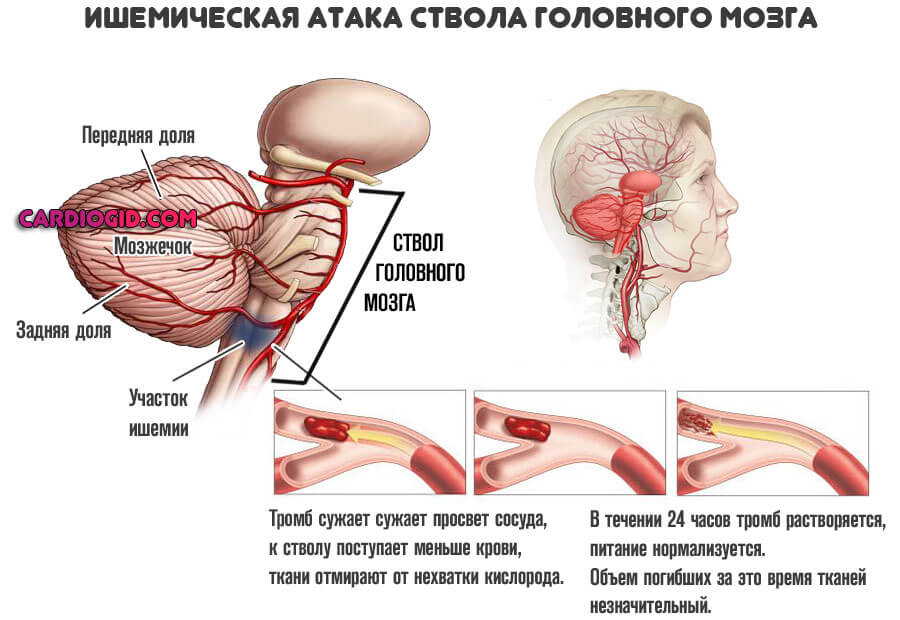
При поражении головного мозга наблюдаются такие проявления:
- Слабость. Астенический синдром.
- Нарушение координации движений. Пациент не способен нормально перемещаться, контролировать собственную активность, физические проявления. Это результат нарушения работы экстрапирамидной системы.
- Очаговые неврологические симптомы. В зависимости от того, какой участок поражен. Форм множество.
- Головная боль.
Объективно поражение центральной нервной системы напоминает инсульт или преходящее нарушение церебрального кровотока . В разных вариациях.
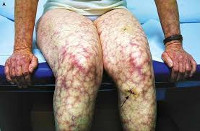
Основное проявление АФС синдрома со стороны дермы — это образование красноватых пятен множественной локализации небольших размеров. Оттенок варьируется от розоватого до насыщенно багрового или алого.
Называется такое проявление — ливедо (сетчатый цианотический рисунок), пурпура или петехиальная сыпь . Подобное — результат массивного разрушения тромбоцитов с развитием кровоизлияний.
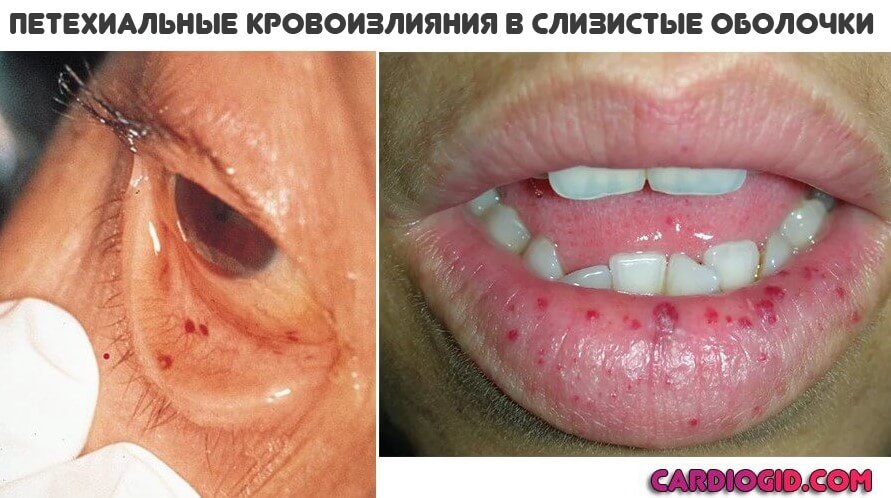
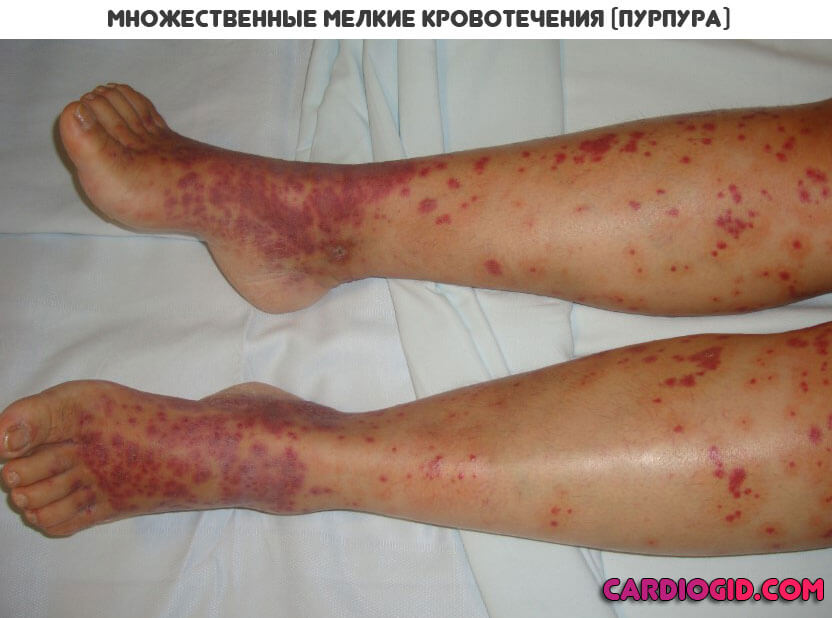
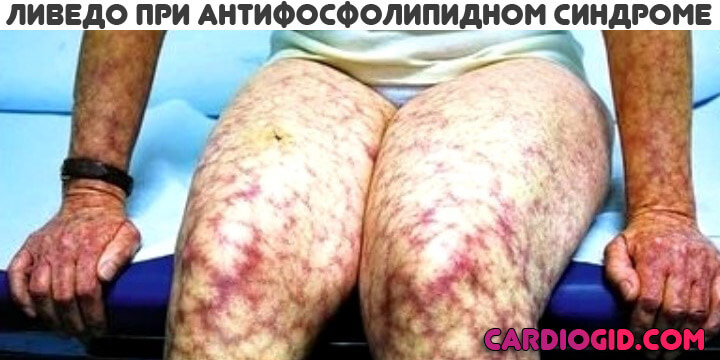
Антифосфолипидный синдром несет колоссальную опасность для матери и ребенка.
При развитии патологического процесса обнаруживается токсикоз, независимо от фазы гестации, также проблемы с печенью, работой головного мозга, критические скачки артериального давления (преэклампсия).
В результате возможно спонтанное прерывание беременности, смерть ребенка в утробе, дефекты развития плода.
Собственных клинических проявлений патологический процесс не имеет. Он определяется очаговыми нарушениями.
Причины
Развитие антифосфолипидного синдрома провоцируется группой факторов.
Если говорить обобщенно, можно назвать следующие категории:
- Прием некоторых лекарств. Среди таковых — гормональные медикаменты, средства для лечения депрессии и психотропные наименования вообще.
- Заболевания аутоиммунного происхождения. От системной красной волчанки и до узелкового периартериита . Вариантов множество. Каким образом даст знать о себе даже ревматоидные артрит, тем более без лечения, сказать не возьмется никто.
- Инфекционные процессы. От простой простуды с поражением ротоглотки стрептококком и до более серьезных расстройств по типу СПИДа, туберкулеза и прочих вариантов.
- Злокачественные опухоли. Не все. Преимущественно с локализацией в органах эндокринной системы, структур кроветворения, также прочих.
Имеет место и наследственная предрасположенность. Какую роль она точно играет — сказать пока сложно. Однако первичные формы развиваются чаще всего именно в результате спонтанного сбоя, когда видимой причины как раз нет.
Диагностика АФС
Обследованием больных с предполагаемым фосфолипидным синдромом занимаются специалисты по гематологии. Поскольку проблема имеет комплексный характер, возможно привлечение прочих докторов к помощи. Вопрос остается открытым и зависит от конкретного клинического случая.
- Устный опрос больного. Необходимо как можно точнее установить все отклонения в самочувствии. Это важный момент, поскольку симптоматика открывает суть патологического процесса, его локализации.
Далее остается выдвинуть гипотезы и исключать их по одной. Зачастую на фоне расстройства имеет место сочетание нескольких нарушений, например, почки + ЦНС или сердца + венозные проблемы и так далее.
- Сбор анамнеза. Изучение факторов, способных потенциально спровоцировать начало. В том числе перенесенных ранее заболеваний и прочих моментов.
- Анализ крови общий.
- Коагулограмма. С изучением скорости свертывания.
- Специфические тесты.
- Исследование биоматериала на предмет волчаночного антикоагулянта, и прочих веществ.
В качестве вспомогательных методик показаны УЗИ внутренних органов, рентген грудной клетки, электроэнцефалография, ЭКГ, ЭХО-КГ.
Это не столько методы выявления антифосфолипидного синдрома, сколько способ обнаружить его последствия — степень нарушения работы внутренних органов.
Цикл диагностики АФС проводится неоднократно. В течение, по крайней мере, трех недель заболевание уточняется с параллельным восстановлением состояния пациента.
Методы лечения
Коррекция проводится медикаментозными путями. Применяются препараты нескольких типов.
- Антикоагулянты . Средства на основе гепарина, также прочие.
- Собственно тромболитики . Короткими курсами, чтобы не спровоцировать обратного эффекта. Варфарин и аналогичные.
- Антиареганты . Аспирин и более современные варианты.
Показана умеренная физическая нагрузка, отказ от курения, спиртного, длительного сидения на одном месте. Задача решается также посредством плазмафереза, если есть необходимость в таковом.
Режим играет не меньшую роль. В первые несколько дней пациент находится в стационаре, возможно продление госпитализации до пары недель. Далее все мероприятия проводятся амбулаторно.
Куда сложнее обстоят дела при беременности. Мать на сохранении и проходит регулярное, систематическое лечение.
Задача терапии не только снять симптомы, но и устранить первопричину аномального состояния. На это направлены основные силы.
Прогноз
При своевременном лечении — позитивный. Перспективы хорошие. Не стоит медлить с медицинской помощью.
Последствия
Среди таковых — некроз, гангрена тканей, тромбоэмболия легочной артерии, стенокардия, инфаркт, инсульт, слепота, почечная недостаточность, инвалидность. Смерть от осложнений.
АФС или синдром антифосфолипидных антител (сокращенно САФА) — это опасное состояние, без терапии оно ведет себя непредсказуемо и с большой вероятностью не сулит ничего, кроме гибели.
Потому все подозрительные симптомы должны быть основанием для обращения к врачам. Только при своевременной медицинской помощи можно рассчитывать на восстановление.
Фосфолипидный синдром — сравнительно распространенная патология аутоиммунного происхождения. На фоне болезни часто наблюдаются поражения сосудов, почек, костей и других органов. При отсутствии терапии недуг может привести к опасным осложнениям вплоть до смерти пациента. Более того, часто заболевание обнаруживается у женщин во время беременности, что ставит под угрозу здоровье матери и ребенка.
Конечно, многие люди ищут дополнительную информацию, задавая вопросы о причинах развития заболевания. На какие симптомы нужно обращать внимание? Существует ли анализ на фосфолипидный синдром? Может ли медицина предложить эффективные методики лечения?
Фосфолипидный синдром: что это?

Впервые данное заболевание было описано не так давно. Официальные сведения о нем были опубликованы в 1980-х годах. Поскольку работал над исследованием английский ревматолог Грэм Хьюз, то недуг часто называют синдромом Хьюза. Есть и другие названия — антифосфолипидный синдром и синдром антифосфолипидных антител.
Фосфолипидный синдром — аутоиммунное заболевание, при котором иммунная система начинается вырабатывать антитела, которые атакуют собственные фосфолипиды организма. Поскольку это вещества входят в состав мембранных стенок многих клеток, то и поражения при подобном недуге значительные:
- Антитела атакуют здоровые клетки эндотелия, снижая синтез факторов роста и простациклина, который отвечает за расширение стенок сосудов. На фоне заболевания наблюдается нарушение агрегации тромбоцитов.
- Фосфолипиды также содержатся в стенках самих тромбоцитов, что приводит к усилению их агрегации, а также быстрому разрушению.
- При наличии антител наблюдается повышение свертываемости крови и ослабление активности гепарина.
- Процесс разрушения не обходит и нервные клетки.
Кровь начинается свертываться в сосудах, образуя тромбы, которые нарушают кровоток, а следовательно, и функции разных органов — именно так развивается фосфолипидный синдром. Причины и симптомы данного недуга интересуют многих людей. Ведь чем раньше будет обнаружена болезнь, тем меньше осложнений разовьется у пациента.
Основные причины развития недуга
Почему у людей развивается фосфолипидный синдром? Причины могут быть разными. Известно, что довольно часто у пациентов имеется генетическая предрасположенность. Недуг развивается в случае неправильной работы иммунной системы, которая по той или иной причине начинает вырабатывать антитела к клеткам собственного организма. В любом случае заболевание должно быть чем-то спровоцировано. На сегодняшний день ученым удалось выделить несколько факторов риска:
- Нередко фосфолипидный синдром развивается на фоне микроангиопатий, в частности тробоцитопении, гемолитико-уремического синдрома.
- К факторам риска можно отнести другие аутоиммунные заболевания, например красную волчанку, васкулит, склеродермию.
- Недуг часто развивается при наличии злокачественных опухолей в организме пациента.
- К факторам риска относят инфекционные заболевания. Особую опасность представляет инфекционный мононуклеоз и СПИД.
- Антитела могут появляться при ДВС-синдроме.
- Известно, что недуг может развиться на фоне приема некоторых лекарственных препаратов, включая гормональные контрацептивы, психотропные средства, "Новокаинамид" и т. д.
Естественно, важно выяснить, почему именно у пациента развился фосфолипидный синдром. Диагностика и лечение должны выявить и по возможности устранить первопричину заболевания.
Поражения сердечно-сосудистой системы при фосфолипидном синдроме
Возможен и тромбоз глубоких вен конечностей, что сопровождается появлением отеков, болями, нарушениями подвижности. Фосфолипидный синдром может быть осложнен тромбофлебитом (воспаление сосудистых стенок), что сопровождается лихорадкой, ознобом, покраснением кожи в области поражения и острой, резкой болью.
Образование тромбов в крупных сосудах может привести к развитию следующих патологий:
- синдром аорты (сопровождается резким повышением давления в сосудах верхней части тела);
- синдром верхней полой вены (для данного состояния характерна отечность, синюшность кожи, кровотечения из носа, трахеи и пищевода);
- синдром нижней полой вены (сопровождается нарушением кровообращения в нижней части тела, отечностью конечностей, болями в ногах, ягодицах, брюшной полости и паху).
Тромбоз сказывается и на работе сердца. Часто недуг сопровождается развитием стенокардии, стойкой артериальной гипертензии, инфаркта миокарда.
Поражение почек и основные симптомы
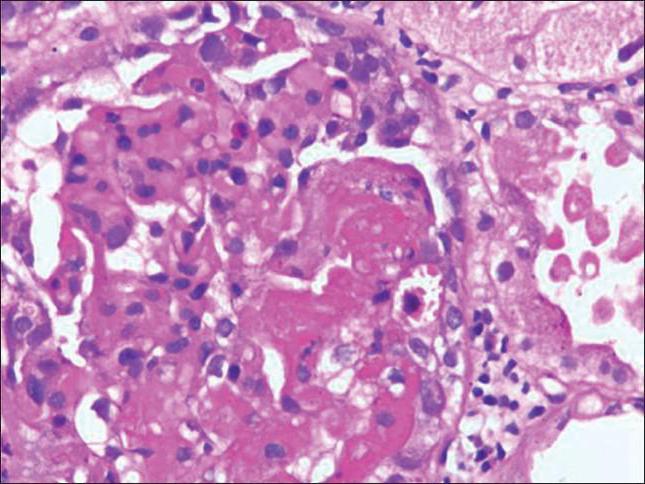
Образование тромбов приводит к нарушению кровообращения не только в конечностях — страдают и внутренние органы, в частности почки. При длительном развитии фосфолипидного синдрома возможен так называемый инфаркт почки. Данное состояние сопровождается болями в пояснице, снижением количества мочи и наличием в ней кровяных примесей.
Тромб может перекрывать почечную артерию, что сопровождается резкими болями, тошнотой и рвотой. Это опасное состояние — при отсутствии лечения возможно развитие некротического процесса. К опасным последствиям фосфолипидного синдрома относят почечную микроангиопатию, при которой маленькие тромбы образуются непосредственно в почечных клубочках. Подобное состояние нередко ведет к развитию хронической почечной недостаточности.
Иногда наблюдается нарушение кровообращения в надпочечниках, что приводит к нарушению гормонального фона.
Какие еще органы могут быть поражены?
Фосфолипидный синдром — недуг, который поражает многие органы. Как уже упоминалось, антитела поражают оболочки нервных клеток, что не может обойтись без последствий. Многие пациенты жалуются на постоянные сильные головные боли, которые часто сопровождаются головокружением, тошнотой и рвотой. Существует вероятность развития разных психических нарушений.
У некоторых пациентов тромбы обнаруживаются в сосудах, обеспечивающих кровоснабжение зрительного анализатора. Длительный дефицит кислорода и питательных веществ ведет к атрофии зрительного нерва. Возможен тромбоз сосудов сетчатки с последующим кровоизлиянием. Некоторые из глазных патологий, к сожалению, необратимы: нарушения зрения остаются с пациентом на всю жизнь.
В патологический процесс могут быть вовлечены и кости. У людей часто диагностируется обратимый остеопороз, что сопровождается деформацией скелета и частыми переломами. Более опасным является асептический некроз кости.
Для недуга характерны и кожные поражения. Часто на коже верхних и нижних конечностей образуются сосудистые звездочки. Иногда можно заметить весьма характерную сыпь, которая напоминает мелкие, точечные кровоизлияния. У некоторых пациентов развивается эритема на подошвах ног и ладонях. Наблюдается частое образование подкожных гематом (без видимой причины) и кровоизлияния под ногтевую пластину. Длительное нарушение трофики тканей влечет за собой появление язв, которые долго заживают и тяжело поддаются лечению.
Мы выяснили, что представляет собой фосфолипидный синдром. Причины и симптомы заболевания — крайне важные вопросы. Ведь именно от этих факторов будет зависеть выбранная врачом схема лечения.
Фосфолипидный синдром: диагностика
Разумеется, в данном случае крайне важно вовремя обнаружить наличие заболевания. Заподозрить фосфолипидный синдром врач может еще во время сбора анамнеза. Натолкнуть на эту мысль способно наличие у пациента тромбозов и трофических язв, частые выкидыши, признаки анемии. Разумеется, в дальнейшем проводятся дополнительные обследования.
Анализ на фосфолипидный синдром заключается в определении уровня антител к фосфолипидам в крови пациентов. В общем анализе крови можно заметить снижение уровня тромбоцитов, повышение СОЭ, увеличение количества лейкоцитов. Нередко синдром сопровождается гемолитической анемией, что также можно увидеть во время лабораторного исследования.
Дополнительно проводится биохимический анализ крови. У пациентов наблюдается повышение количество гамма-глобулинов. Если на фоне патологии была повреждена печень, то в крови повышается количество билирубина и щелочной фосфатазы. При наличии почечных заболеваний можно наблюдать повышение уровня креатинина и мочевины.
Некоторым пациентам рекомендуют и специфические иммунологические анализы крови. Например, могут быть проведены лабораторные исследования на определение ревматоидного фактора и волчаночного коагулянта. При фосфолипидном синдроме в крови можно обнаружить присутствие антител к эритроцитам, повышение уровня лимфоцитов. Если имеются подозрения на наличие тяжелых повреждений печени, почек, костей, то проводятся инструментальные обследования, включая рентгенограмму, УЗИ, томографию.
С какими осложнениями сопряжена болезнь?
При отсутствии лечения фосфолипидный синдром может привести к крайне опасным осложнениям. На фоне заболевания в сосудах образуются тромбы, что уже само по себе опасно. Кровяные сгустки закупоривают сосуды, нарушая нормальное кровообращение — ткани и органы не получают достаточного количества питательных веществ и кислорода.
Нередко на фоне недуга у пациентов развивается инсульт и инфаркт миокарда. Закупорка сосудов конечностей может привести к развитию гангрены. Как уже упоминалось выше, у пациентов наблюдаются нарушения в работе почек и надпочечников. Наиболее опасным последствием является тромбоэмболия легочной артерии — эта патология развивается остро, и далеко не во всех случаях пациента удается вовремя доставить в больницу.
Беременность у пациенток с фосфолипидным синдромом

Как уже упоминалось, диагностируется фосфолипидный синдром при беременности. Чем опасен недуг и что делать в подобной ситуации?
Из-за фосфолипидного синдрома в сосудах образуются тромбы, которые закупоривают артерии, несущие кровь к плаценте. Эмбрион не получает достаточного количества кислорода и питательных веществ, в 95 % случаев это ведет к выкидышу. Даже если беременность не прервалась, существует риск ранней отслойки плаценты и развития позднего гестоза, что очень опасно и для матери, и для ребенка.
В идеальном варианте женщина должна сдать анализы еще на стадии планирования. Тем не менее часто диагностируется фосфолипидный синдром при беременности. В таких случаях очень важно вовремя заметить наличии недуга и предпринять необходимые меры. Для профилактики тромбоза будущей матери может быть назначен прием антикоагулянтов в небольших дозах. Кроме того, женщина должна регулярно проходить обследования, чтобы врач мог вовремя заметить начало отслойки плаценты. Каждые несколько месяцев будущие мамы проходят курс общеукрепляющей терапии, принимая препараты, содержащие витамины, минералы и антиоксиданты. При правильном подходе беременность часто заканчивается благополучно.
Как выглядит лечение?

Что делать, если у человека обнаружен фосфолипидный синдром? Лечение в данном случае комплексное, причем зависит оно от наличия у пациента тех или иных осложнений. Поскольку на фоне заболевания образуются тромбы, то терапия в первую очередь направлена на разжижение крови. Схема лечения, как правило, включает в себя применение нескольких групп препаратов:
Полезно на состоянии пациента сказываются процедуры электрофореза. Если речь идет о вторичном фосфолипидном синдроме, то важно контролировать первичное заболевание. Например, пациенты с васкулитом и волчанкой должны получать адекватное лечение именно этих патологий. Важно также вовремя обнаруживать инфекционные заболевания и проводить соответствующую терапию до полного выздоровления (если это возможно).
Прогнозы для пациентов
Если фосфолипидный синдром был диагностирован вовремя и пациент получил необходимую помощь, то прогноз весьма благоприятный. Навсегда избавиться от болезни, к сожалению, невозможно, но с помощью медикаментов можно контролировать ее обострения и проводить профилактическое лечение тромбоза. Опасными считаются ситуации, при которых недуг сопряжен с тромбоцитопенией и повышенным артериальным давлением.
Антифосфолипидный синдром - аутоиммунная патология, в основе которой лежит образование антител к фосфолипидам, являющимся главными липидными компонентами клеточных мембран. Антифосфолипидный синдром может проявляться венозными и артериальными тромбозами, артериальной гипертензией, клапанными пороками сердца, акушерской патологией (привычным невынашиванием беременности, внутриутробной гибелью плода, гестозом), поражением кожи, тромбоцитопенией, гемолитической анемией. Основными диагностическими маркерами антифосфолипидного синдрома являются Ат к кардиолипину и волчаночный антикоагулянт. Лечение антифосфолипидного синдрома сводится к профилактике тромбообразования, назначению антикоагулянтов и антиагрегантов.
Общие сведения
Антифосфолипидный синдром (АФС) – комплекс нарушений, вызванных аутоиммунной реакцией к фосфолипидным структурам, присутствующим на клеточных мембранах. Заболевание было детально описано английским ревматологом Hughes в 1986 году. Данные об истинной распространенности антифосфолипидного синдрома отсутствуют; известно, что незначительные уровни АТ к фосфолипидам в сыворотке крови обнаруживаются у 2-4% практически здоровых лиц, а высокие титры – у 0,2%. Антифосфолипидный синдром в 5 раз чаще диагностируется среди женщин молодого возраста (20-40 лет), хотя заболеванием могут страдать мужчины и дети (в т. ч. новорожденные). Как мультидисциплинарная проблема, антифосфолипидный синдром (АФС) привлекает внимание специалистов в области ревматологии, акушерства и гинекологии, кардиологии.

Причины
Основополагающие причины развития антифосфолипидного синдрома неизвестны. Между тем, изучены и определены факторы, предрасполагающие к повышению уровня антител к фосфолипидам. Так, транзиторное нарастание антифосфолипидных антител наблюдается на фоне вирусных и бактериальных инфекций (гепатита С, ВИЧ, инфекционного мононуклеоза, малярии, инфекционного эндокардита и др.). Высокие титры антител к фосфолипидам обнаруживаются у пациентов с системной красной волчанкой, ревматоидным артритом, болезнью Шегрена, узелковым периартериитом, аутоиммунной тромбоцитопенической пурпурой.
Гиперпродукция антифосфолипидных антител может отмечаться при злокачественных новообразованиях, приеме лекарственных средств (психотропных препаратов, гормональных контрацептивов и др.), отмене антикоагулянтов. Имеются сведения о генетической предрасположенности к повышенному синтезу антител к фосфолипидам у лиц-носителей антигенов HLA DR4, DR7, DRw53 и у родственников больных антифосфолипидным синдромом. В целом иммунобиологические механизмы развития антифосфолипидного синдрома требуют дальнейшего изучения и уточнения.
Классификация
С учетом этиопатогенеза и течения различают следующие клинико-лабораторные варианты антифосфолипидного синдрома:
- первичный – связь с каким-либо фоновым заболеванием, способным индуцировать образование антифосфолипидных антител, отсутствует;
- вторичный - антифосфолипидный синдром развивается на фоне другой аутоиммунной патологии;
- катастрофический – острая коагулопатия, протекающая с множественными тромбозами внутренних органов;
- АФЛ-негативный вариант антифосфолипидного синдрома, при котором серологические маркеры заболевания (Ат к кардиолипину и волчаночный антикоагулянт) не определяются.
Симптомы антифосфолипидного синдрома
Согласно современным взглядам, антифосфолипидный синдром представляет собой аутоиммунную тромботическую васкулопатию. При АФС поражение может затрагивать сосуды различного калибра и локализации (капилляры, крупные венозные и артериальные стволы), что обусловливает чрезвычайно разнообразный спектр клинических проявлений, включающий венозные и артериальные тромбозы, акушерскую патологию, неврологические, сердечно-сосудистые, кожные нарушения, тромбоцитопению.
Наиболее частым и типичным признаком антифосфолипидного синдрома являются рецидивирующие венозные тромбозы: тромбоз поверхностных и глубоких вен нижних конечностей, печеночных вен, воротной вены печени, вен сетчатки. У больных с антифосфолипидным синдромом могут возникать повторные эпизоды ТЭЛА, легочная гипертензия, синдром верхней полой вены, синдром Бадда-Киари, надпочечниковая недостаточность. Венозные тромбозы при антифосфолипидном синдроме развиваются в 2 раза чаще артериальных. Среди последних преобладают тромбозы церебральных артерий, приводящие к транзиторным ишемическим атакам и ишемическому инсульту. Прочие неврологические нарушения могут включать мигрень, гиперкинезы, судорожный синдром, нейросенсорную тугоухость, ишемическую нейропатию зрительного нерва, поперечный миелит, деменцию, психические нарушения.
Поражение сердечно-сосудистой системы при антифосфолипидном синдроме сопровождается развитием инфаркта миокарда, внутрисердечного тромбоза, ишемической кардиомиопатии, артериальной гипертензии. Довольно часто отмечается поражение клапанов сердца – от незначительной регургитации, выявляемой с помощью ЭхоКГ, до митрального, аортального, трикуспидального стеноза или недостаточности. В рамках диагностики антифосфолипидного синдрома с сердечными проявлениями требуется проведение дифференциальной диагностики с инфекционным эндокардитом, миксомой сердца.
Почечные проявления могут включать как незначительную протеинурию, так и острую почечную недостаточность. Со стороны органов ЖКТ при антифосфолипидном синдроме встречаются гепатомегалия, желудочно-кишечные кровотечения, окклюзия мезентериальных сосудов, портальная гипертензия, инфаркт селезенки. Типичные поражения кожи и мягких тканей представлены сетчатым ливедо, ладонной и подошвенной эритемой, трофическими язвами, гангреной пальцев; опорно-двигательного аппарата - асептическими некрозами костей (головки бедренной кости). Гематологическими признаками антифосфолипидного синдрома служат тромбоцитопения, гемолитическая анемия, геморрагические осложнения.
У женщин АФС часто выявляется в связи с акушерской патологией: повторным самопроизвольным прерыванием беременности в различные сроки, задержкой внутриутробного развития плода, фетоплацентарной недостаточностью, гестозом, хронической гипоксией плода, преждевременными родами. При ведении беременности у женщин с антифосфолипидным синдромом акушер-гинеколог должен учитывать все возможные риски.
Диагностика
Антифосфолипидный синдром диагностируется на основании клинических (сосудистый тромбоз, отягощенный акушерский анамнез) и лабораторных данных. Основные иммунологические критерии включают выявление в плазме крови средних или высоких титров Ат к кардиолипину класса IgG/IgM и волчаночного антикоагулянта дважды в течение шести недель. Диагноз считается достоверным при сочетании, по меньшей мере, одного основного клинического и лабораторного критерия. Дополнительными лабораторными признаками антифосфолипидного синдрома являются ложноположительная RW, положительная реакция Кумбса, повышение титра антинуклеарного фактора, ревматоидного фактора, криоглобулинов, антител к ДНК. Также показано исследование ОАК, тромбоцитов, биохимического анализа крови, коагулограммы.
Беременные с антифосфолипидным синдромом нуждаются в мониторинге показателей свертывающей системы крови, проведении динамического УЗИ плода и допплерографии маточно-плацентарного кровотока, кардиотографии. Для подтверждения тромбозов внутренних органов выполняется УЗДГ сосудов головы и шеи, сосудов почек, артерий и вен конечностей, глазных сосудов и др. Изменения створок сердечных клапанов выявляются в процессе ЭхоКГ.
Дифференциально-диагностические мероприятия должны быть направлены на исключение ДВС-синдрома, гемолитико-уремического синдрома, тромбоцитопенической пурпуры и др. Учитывая полиорганность поражения, диагностика и лечение антифосфолипидного синдрома требуют объединения усилий врачей различных специальностей: ревматологов, кардиологов, неврологов, акушеров-гинекологов и др.
Лечение антифосфолипидного синдрома
Основной целью терапии антифосфолипидного синдрома служит предотвращение тромбоэмболических осложнений. Режимные моменты предусматривают умеренную физическую активность, отказ от долгого нахождения в неподвижном состоянии, занятий травматичными видами спорта и длительных авиаперелетов. Женщинам с антифосфолипидным синдромом не следует назначать пероральные контрацептивы, а перед планированием беременности необходимо обязательно обратиться к акушеру-гинекологу. Беременным пациенткам в течение всего периода гестации показан прием малых доз глюкокортикоидов и антиагрегантов, введение иммуноглобулина, инъекции гепарина под контролем показателей гемостазиограммы.
Медикаментозная терапия при антифосфолипидном синдроме может включать назначение непрямых антикоагулянтов (варфарина), прямых антикоагулянтов (гепарина, надропарина кальция, эноксапарина натрия), антиагрегантов (ацетилсалициловой кислоты, дипиридамола, пентоксифиллина). Профилактическая антикоагулянтная или антиагрегантная терапия большинству больных с антифосфолипидным синдромом проводится длительно, а иногда пожизненно. При катастрофической форме антифосфолипидного синдрома показано назначение высоких доз глюкокортикоидов и антикоагулянтов, проведение сеансов плазмафереза, переливание свежезамороженной плазмы и т. д.
Прогноз
Читайте также:


