Малярийный плазмодий медицинская паразитология
гельминтология
Несмотря на рассеянность по разным направлениям медицинской науки и практики, медицинская гельминтологии является вполне оформленной самостоятельной дисциплиной, имеющей свое содержание и специфические задачи. Медицинская гельминтология как наука сформировалась во многом, бл.
Заражение окончательных хозяев (человек, лисица, кошка и другие рыбоядные животные) происходит при употреблении в пищу рыб, содержащих живых метацеркариев (язь, лещ, чебaк, плотва европейская, вобла, линь, красноперка, сазан, подуст, жерех, ук.

Дипилидиоз плотоядных распространен широко. Этому способствуют наличие большого количества бродячих собак и кошек, антисанитарные условия со.

Заболевание чаще возникает через 1,5 - 2 мес. после выгона молодняка на пастбища, Общее состояние жи.

Наука считает, что 90% детей умирающих до 5 лет умирают от паразитов! По данным Минздрава на.

Род паразитических трематод, у человека вызывают нанофиетоз. Основные виды, патогенные для человека — nanophyetus (troglotremd) sa.

Существует совсем немного медицинских методов очистки организма от паразитов, виновников большинства болезней человека. Новейший – фи.

Практически 98% случаев заболевания составляют три гельминтоза – энтеробиоз, аскаридоз и трихоцефалез – львиная доля пр.
Частота обнаружения простейших и гельминтов зависит не только от напряженности иммунитета, индивидуальных мер профилактики, но .
Географ. распрост.: повсеместно.
Цикл: Промежуточный хозяин – человек, дефинитивный – комар рода Anopheles.
I. Преэритроцитная шизогония. Плазмодий попадает к человеку при укусе зараженного комара в виде спорозитов. С током крови они разносятся по телу и проникают в клетки печени, где приобретают округлую форму, растут и превращаются в стадию шизонта. Вскоре шизонты размножаются путем шизогонии, образуя мерозоиты, которые выходят из клетки печени при ее разрушении и переходят в ток крови, где проникают в эритроциты. II. Эндоэритроцитарная шизогония. Мерозоиты, проникнув в эритроциты, превращаются в шизонты и размножаются путем шизогонии. После этого эритроцит разрушается и в кровь выходят мерозоиты и продукты их жизнедеятельности, которые оьладают токсичностью. У больного развивается приступ лихорадки. Мерозоиты внедряются в новые эритроциты и повторяют цикл несколько раз. Затем часть мерозоитов, внедрившись в эритроцит, не образует шизонты, а превращаются в незрелые половые формы – гаметоциты. Для дальнейшего развития гаметоциты должны попасть в организм окончательного хозяина – комара, в котором происходит процесс полового размножения и спорогония. III. Половое размножение и спорогония. В желудке комара гаметоциты превращаются в зрелые половые формы – гаметы. После определенной подготовки происходит оплодотворение с образованием зиготы, которая превращается в ооцисту. В последней происходит спорогония, вследствии которой образовавшиеся спорозоиты разрывают спороцисту и проникают в слюнные железы комара.
Патогенное действие: Периодические приступы лихорадки. Увеличение печени и селезенки. Прогрессирующая анемия.
Лабор. диагност.: Обнаружение паразитов в мазке или толстой капле крови.

Филярии (Filariidae), нитчатки, семейство паразитических круглых червей. Тело филярий очень длинное – до 45 см при толщине 0,33 мм. Взрослые фи.

В настоящее время ежегодно в городе Череповце и районе увеличивается число больных людей такой паразитарной болезнью как дифиллоботриоз. Возбудитель дифиллоботриоза по.

Этот гельминт занимает третье место по частоте распространения. Заражение власоглавом вызывает трихоцефалез. Длина тела самки власоглава достигает 5,5 см, самца — 4-.

Токсокара - паразит желудочно-кишечного тракта собак. В США и Европе токсокарозом больны до 80% щенков и до 20% взрослых собак; в .
- Раздел:Класс споровики Sporozoa
- | E-mail |
- | Печать
Виды малярийных плазмодиев.
Плазмодии, вызывающие у человека малярию, относятся к четырем видам:
- Plasmodium vivax – возбудитель трехдневной малярии;
- Plasmodium malariae – возбудитель четырехдневной малярии;
- Plasmodium falciparum – возбудитель тропической малярии ;
- Plasmodium ovale – возбудитель малярии, типа трехдневной (овале).
Возбудителя малярии человека впервые обнаружил французский ученый А. Лаверан (1880).
Жизненный цикл малярийных плазмодиев.
Малярийные плазмодии проходят две стадии развития:
- бесполую (шизогонию, от греч. schizen – делиться) в организме человека;
- половую (спорогонию) в организме переносчика – самок малярийных комаров рода Anopheles.
При кровососании зараженный малярийный комар вместе со слюной вводит в ранку спорозоиты – веретенообразные, чуть изогнутые образования длиной 11-15 мкм. С кровью они попадают в клетки печени, где развиваются и делятся (тканевая, или экзоэритроцитарная, шизогония).
Образовавшиеся в результате деления в клетках печени молодые паразиты (мерозоиты) поступают в кровь и проникают в эритроциты – наступает эритроцитарная шизогония.
С наступлением эритроцитарной шизогонии развитие P. falciparum и P. malariae в печени прекращается. Однако у P. vivax и P. ovale часть спорозоитов сохраняется в печени ("дремлют") и в дальнейшем, активизируясь, вызывает отдаленные рецидивы болезни (А. Я. Лысенко и др.).
Мерозоиты, проникшие в эритроциты, превращаются в трофозоиты (растущие формы), а последние – в шизонты (делящиеся формы). Шизонты в процессе деления дают новое поколение мерозоитов, которые в свою очередь проникают в другие эритроциты. Указанный цикл развития в эритроцитах составляет 72 ч для P. malariae или 48 ч для остальных видов.
В некоторых эритроцитах развиваются мужские и женские половые формы – гамонты. Они завершают свое развитие, только попав в организм комара с кровью в течение 7-45 сут в зависимости от температуры окружающего воздуха. В результате в слюнных железах малярийного комара скапливаются спорозоиты, и такой комар становится способным вновь заражать людей.
Малярия.
Клиническая картина малярии.
Малярийные плазмодии вызывают у человека тяжелое заболевание – малярию. Инкубационный период в зависимости от вида малярии равен 8-25 дням, при трехдневной малярии может достигать 8-14 мес.
Для малярии типичны приступы лихорадки, которые наблюдаются в момент выхода мерозоитов из разрушенных эритроцитов. Начало болезни острое, утром или днем быстро повышается температура тела, сопровождаемая ознобом. Через несколько часов температура тела быстро снижается, нередко до 35-36°С с появлением обильной потливости и слабости.
Число приступов малярии без лечения достигает 10-15, после их прекращения паразиты обнаруживаются в крови еще в течение некоторого времени (носительство). Через несколько недель или месяцев могут возникнуть рецидивы, У больных наблюдаются анемия, истощение, увеличиваются печень и селезенка.
Наиболее тяжело протекает тропическая малярия, температура тела может держаться на высоком уровне в течение нескольких дней.
Осложнения чаще наблюдаются при тропической малярии. Это – малярийная кома, быстро прогрессирующая и без срочного лечения приводящая к смерти, и гемоглобинурийная лихорадка. Последняя возникает у лиц с повышенной склонностью эритроцитов к гемолизу, как следствие генетически врожденного дефицита фермента глюкозо-6-фосфатдегидрогеназы. После приема некоторых противомалярийных препаратов (хинин, примахин и др.) у больного повышается температура тела, появляются боли в области печени, селезенки, поясницы. Моча приобретает цвет черного кофе, содержит гемоглобин, белок. Развивается гемолитическая желтуха. Летальность достигает 30 %.
Малярией болеют люди всех возрастов, в том числе грудные дети, у которых клиническая картина может значительно отличаться от типичной. Возможно носительство.
Длительность течения малярии, включая рецидивы и носительство, 2-3 года при трехдневной, 6-12 мес при тропической и 2-4 года при малярии овале.
При четырехдневной малярии больные выздоравливают обычно в течение 2-3 лет, но носительство в отдельных случаях может продолжаться до 50 лет. Описаны рецидивы четырехдневной малярии после травмы или хирургической операции спустя 10-20 лет после первичного заболевания.
При заражении через кровь донора заболевание наступает спустя 6-25 дней. Прививная четырехдневная малярия может протекать атипично, проявляясь спустя несколько недель или даже месяцев после заражения.
Диагностика малярии.
Достоверный диагноз ставится лишь при нахождении паразитов в крови больного. Готовят мазок и толстую каплю крови.
Различные стадии развития малярийного плазмодия обнаруживаются в крови при ее исследовании в разные фазы приступа болезни. Озноб и повышение температуры тела соответствуют распаду морул и освобождению мерозоитов. В период жара (при высокой температуре тела) мерозоиты проникают в эритроциты и образуют кольца. При стихании приступа и снижении температуры тела в крови обнаруживаются амебовидные трофозоиты, в промежутке между приступами при нормальной температуре тела – взрослые трофозоиты, перед приступом – делящиеся шизонты и морулы. Такая последовательность проявляется не всегда.
Кровь для исследования берут во время приступа или в межприступном периоде, при первом же подозрении на малярию, до назначения противомалярийных препаратов.
При небольшом содержании плазмодиев в крови, ограниченности времени исследования обнаружить паразитов в тонком мазке трудно. Поэтому обязательным является исследование толстой капли крови, где одно поле зрения соответствует примерно 50 полям зрения мазка и за одно и то же время просматривается гораздо больший объем крови, чем в мазке.
Исследование толстой капли должно предшествовать просмотру мазка. За одно и то же время эффективнее просмотреть несколько препаратов, чем один. Кровь следует брать у больных дважды в течение суток или в течение 2-3 сут подряд. Повторные отрицательные результаты исследования позволяют снять предполагаемый диагноз малярии. Это положение определяет большую ответственность лаборанта за достоверность анализа.
Рекомендуют (А. Я. Лысенко и др.) при направлении в лабораторию для исследования на малярию указывать: "был в тропиках", "был в очаге малярии", "переливание крови". Это служит сигналом лаборанту для особо тщательного исследования.
Показания к исследованию крови на малярию.
Кровь на малярию исследуется у всех лихорадящих больных:
- граждан, приехавших из тропиков, в течение двух лет после возвращения независимо от первоначального диагноза;
- при заболевании с продолжающимися периодическими подъемами температуры, несмотря на проводимое в соответствии с установленным диагнозом лечение;
- при любом заболевании с неустановленным диагнозом в течение первых пяти дней, сопровождающимся повышением температуры;
- при повышении температуры, развившемся в течение ближайших трех месяцев после переливания крови;
- при любом заболевании, сопровождающимся повышением температуры у лиц, имеющих в анамнезе заболевания малярией в течение последних двух лет;
- при увеличении печени и (или) селезенки, анемии неясной этиологии.
Примечание: в сельской местности на территориях с очень высокой возможностью распространения малярии (число дней в году со среднесуточной температурой выше 15°С более 150, при наличии комаров-переносчиков малярии) в сезон передачи исследование крови должно, кроме того, проводиться при любом заболевании, сопровождающемся повышением температуры до обращения или в день обращения к врачу.
При микроскопии крови возможны диагностические ошибки. Так, за малярийные паразиты принимают тромбоциты, лежащие на эритроците, а за морулу – их скопление. Следует помнить, что плазмодий имеет голубую цитоплазму и красное ядро, а тромбоцит весь окрашивается в розовый цвет с более интенсивно окрашенной розовой зернистостью в центре. В препарате тромбоциты обнаруживаются и в промежутках между эритроцитами поодиночке или в скоплениях, что нехарактерно для малярийных паразитов.
У лиц, страдающих анемией, или с удаленной селезенкой в крови могут появиться молодые эритроциты с остатками ядер (тельца Жолли). Тельца Жолли имеют округлую форму, окрашиваются в вишнево-красный цвет, в толстой капле крови могут быть приняты за кольца P. vivax. В таких случаях детальное исследование тонких мазков может помочь правильной диагностике. Иногда встречаются грибы, водоросли, жгутиковые, занесенные в препарат руками, попавшие с водой, краской, а также пылью при сушке препарата и т. д.
Профилактика малярии.
Все больничные и амбулаторно-поликлинические учреждения в целях раннего выявления больных малярией и паразитоносителей обязаны:
- проводить взятие крови на малярию при наличии показаний независимо от сезона передачи;
- на территориях с очень высокой и средней возможностью распространения малярии (число дней в году со среднесуточной температурой выше 15°С свыше 90, при наличии комаров-переносчиков) в случае выявления больного малярией или паразитоносителя в его окружении обследовать гемоскопически членов семьи и ближайших соседей;
- при выявлении повторного местного случая заболевания в сельском населенном пункте проводить подворные обходы и производить взятие крови у лиц, подозрительных иа заболевание малярией.
Исследование крови на малярию:
- взятой на амбулаторном приеме и при вызове медицинского работника на дом осуществляется лабораториями больничных и амбулаторно-поликлннических учреждений;
- полученной при подворных обходах или при обследовании окружения больного и паразитоносителя, проводится в лаборатории территориальной санитарно-эпидемиологической станции.
Все положительные препараты крови и 10 % отрицательных препаратов направлять для дополнительного контроля в лабораторию областной (краевой, республиканской) саннтарно-эпидемиологической станции.
Плазмодий считается паразитирующим одноклеточным микроорганизмом, представляющим класс споровиков. У малярийного плазмодия непростой цикл развития. Укус инфицированного комара провоцирует формирование такого заболевания, как малярия. Эта патология характеризуется хроническим протеканием, провоцирует тяжелые последствия и несет опасность для человеческой жизни.
Малярийный плазмодий: краткая информация про микроорганизм

Малярийный плазмодий – это простейший микроорганизм, который относится к типу споровиков. Как правило, возбудители передаются человеку через укус комара рода Анофелес. Инфекцию переносит лишь самка насекомого.
У малярийного плазмодия в роли основного хозяина выступает непосредственно комар, в теле которого происходит половое размножение паразита. Промежуточным хозяином у микроорганизма считается человек. В организме последнего происходит бесполое размножение микроорганизма.
В зависимости от инкубационного периода и симптомов малярию классифицируют на виды, указанные в таблице.
Название заболевания
Описание
Возбудителем данного заболевания выступает плазмодий vivax. Инкубационный период зависит от функционирования иммунной системы и составляет от 7 дней до 15 месяцев. Приступы лихорадки повторяются каждые три дня
Инфицирование вызвано плазмодием malariae. Латентный период данного недуга составляет 3-6 недели. Приступы лихорадки повторяются каждые четвертые сутки
Является особо опасной разновидностью болезни. Возбудителем выступает плазмодий falciparum. Инкубационный период длится 9-16 дней. Протекает с постоянными приступами лихорадки, которые продолжаются 1-1,5 сутки с несколько часовым перерывом
Возникает в результате осложнения тропической малярии. Недуг протекает с каждодневным значительным повышением температуры, повышенной сонливостью и сильными головными болями. Человек может находиться в бредовом состоянии. Церебральная малярия опасна летальным исходом
Возбудитель – плазмодий ovale. Латентный период составляет 10-21 день. Приступы лихорадки повторяются каждые вторые сутки
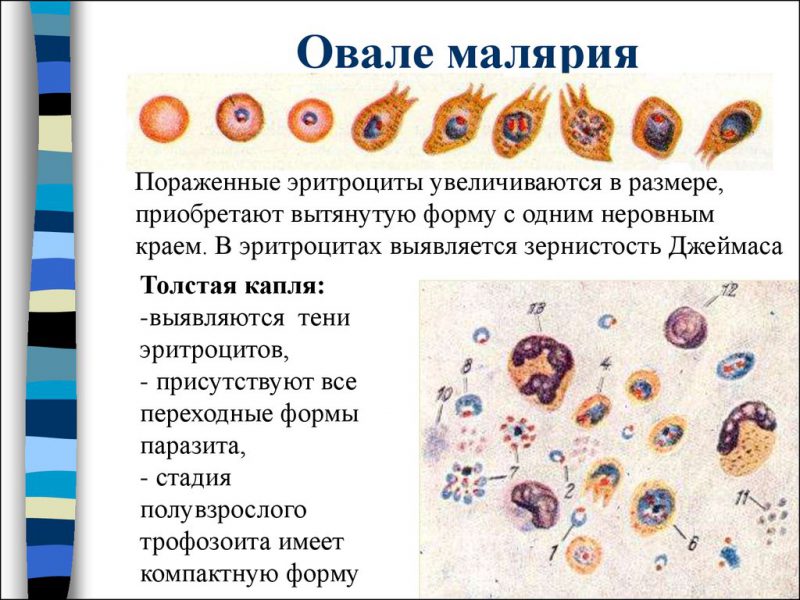
Малярия, вызванная плазмодием – это антропонозное заболевание, поражающее лишь человеческий организм.
Бесполые формы плазмодия имеют строение кольца с компактным ядром. Вакуоль окружена голубой цитоплазмой. При дальнейшем развитии у амебовидного шизонта стают заметны вытянутые ложноножки, расположенные в беспорядочном порядке. Происходи уменьшение вакуоли. Взрослый шизонт характеризуется отсутствием вакуоли и крупным ядром.
В результате многоразового деления возникают мерозоиты также обладающие ядром и цитоплазмой.
Этапы развитие плазмодия
Весь жизненный цикл развития малярийного плазмодия разделяют на последующие стадии:
- Размножение микроорганизма в организме человека.
- Перерождение в организме главного хозяина – насекомого.
Это почти одинаковые части, проходящие в различных организмах.
В теле человека жизненный цикл плазмодия совершается по схеме:
- При укусе человека через слюну насекомого в кровь попадают оплодотворенные спорозоиты и двигаются в печень. Здесь спорозоиты трансформируются в трофозоитов и шизонтов. В тканях печени они начинают активное бесполое размножение, которое носит название шизогония. В результате данного процесса спорозоиты становятся мерозоитами. Последние проникают в красные кровяные тельца, впитывают гемоглобин и продолжают активное размножение.
- Далее мерозоиты, разрушают клетки крови, оставляют их и внедряются в другие эритроциты. Эта стадия развития проходит с определенной цикличностью. У зараженного при этом отмечаются приступы лихорадки, сопровождающиеся ознобом и повышенной температурой. Данный процесс не прекращается пока мерозоиты не достигают необходимого количества.
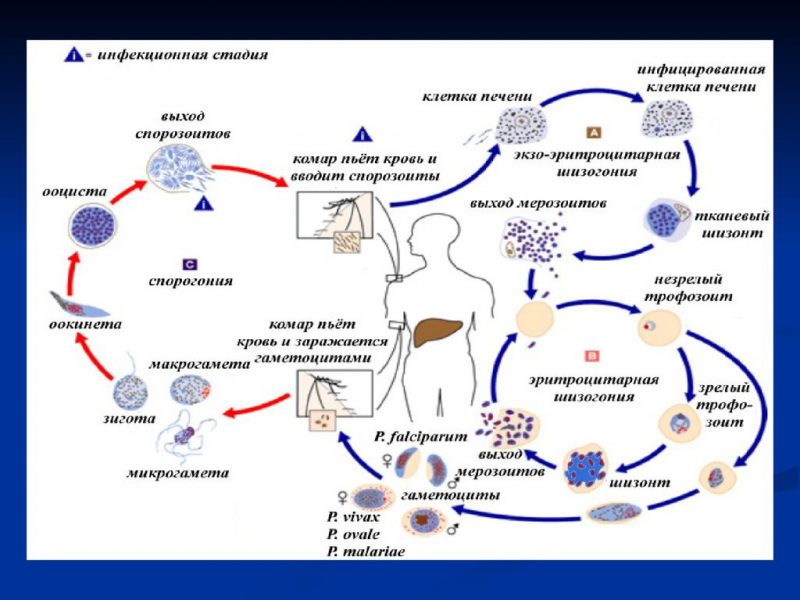
После этого жизненный цикл плазмодия переходит в стадию, на которой формируются гаметоциты.
Для спорогонии, плазмодий должен поменять хозяина и попасть в пищеварительную систему комара. Во время укуса комаром человека в организм насекомого проникают гаметоциты. В теле комара они разделяются на макро и микрогаметоциты. Первые преобразуются в женские половые клетки, а последние – в мужские. Каждый из этих видов характеризуется одинаковым хромосомным набором.
Далее в результате воссоединения разнополых гамет возникают зиготы плазмодия. Последние отличаются хорошей подвижностью. Диплоидные клетки закрепляются на мускульных стенках желудка Анофелеса и формируют спороцисты. В это время митоз не прекращается. В некоторый момент происходит разрыв защитной оболочки и все спорозоиты, попадая в тело пробираются в слюнные железы насекомого.
Диагностика заболевания
Предварительный диагноз ставят при обнаружении увеличенной в размерах селезенки и печени, а также регулярных приступах лихорадки. Для подтверждения диагноза проводят мазок крови. Забор крови для анализа делают из пальца. Изучение мазка проводится на стерильном стекле под микроскопом.
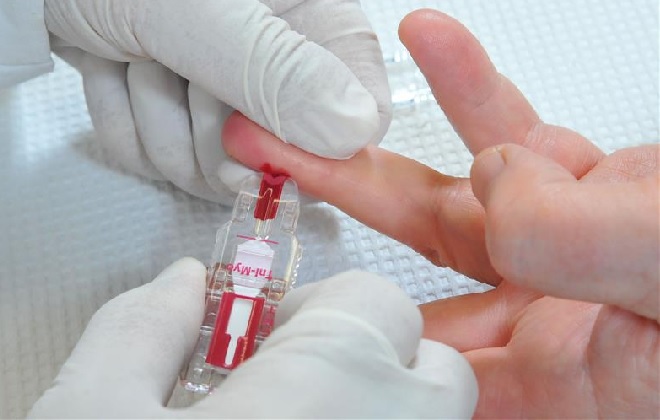
Важно своевременно выявить возбудителя заболевания, чтобы избежать дальнейшего распространения инфекции.
Признаки инфицирования
Малярия считается паразитарным заболеванием инфекционного характера, протекающим со:
Латентный период составляет приблизительно неделю. Приступы лихорадки начинаются в период, когда мерозоиты оставляют эритроциты.
Малярия характеризуется острым течением: повышается температура, пациента мучает сильный озноб. Последний, через час сменяется на жар. Температура иногда поднимается выше 40С. Человек может бредить, его мучают сильные головные боли. Через определенный период температура внезапно снижается, человек ослабевает, его мучает повышенная сонливость. В зависимости от вида малярии такие приступы повторяются через определенный период.
Лечение
При подозрении или обнаружении малярии пациент срочно подлежит госпитализации в инфекционное отделение.
Медикаментозное лечение включает прием следующих препаратов:
- Противомалярийных средств природного происхождения: Хинина и Артемизина.
- Сульфамидных препаратов.
- Антибактериальных средств: макролидов и тетрациклинов.
- Антифолиевых препаратов: Пириметамина.
- Синтетических средств: Радохина, Плаквенила и Примахина.
- Комбинированных лекарственных препаратов: Фансидара.

Схема лечения неосложненной формы малярии указана в таблице.
Форма малярии
Медикаментозные средства
Трехдневная и четырехдневная малярия
Комплексный прием Делагила и Примахина
Тропическая малярия
Фансидар, назначается в случае устойчивости плазмодия к Делагилу, Примахин в комплексе с Делагилом
А также медикаментозная терапия включает прием следующих препаратов:

Питание больного должно быть дробным.
Возможные осложнения
При отсутствии правильно или своевременного лечения могут развиться следующие осложнения:
От малярии каждый год умирает до 3 млн людей. Наиболее опасной считается тропическая форма недуга.
Профилактика
Современная медицина, к сожалению, еще не разработала противомалярийную вакцину. По этой причине очень важным моментом считается профилактика. В эндемичных местностях проводится истребление комаров с использованием инсектицидов. В качестве индивидуальной защиты от комаров Анофелес служит одежда, прикрывающая все тело и применение разных репеллентов.
Фармацевтика выпускает препараты, которые рекомендуется принимать в целях профилактики перед отправлением в города, с распространением малярии. Одним из таких средств считается Делагил.
Лекарство противопоказано людям, страдающим:
Кроме того, прием препарата запрещен женщинам в период вынашивания ребенка и детям в дошкольном возрасте. Врачи рекомендуют продолжать прием Делагила еще на протяжении месяца.
Малярийный плазмодий является одноклеточным паразитарным микроорганизмом, провоцирующим такое опасное заболевание, как малярию. У данного паразита довольно сложный цикл развития, требующий замены хозяев. Основным хозяином считается комар Анофелес или малярийный. Человек играет роль промежуточного хозяина. Малярия – это очень опасное заболевание с тяжелым протеканием. В некоторых ситуациях недуг угрожает жизни пациента.
Малярия (malaria - лат., англ.; mala aria - итал. - дурной воздух) - собирательное название для группы инфекций, вызываемых простейшими рода Plasmodium. Это трансмиссивная протозойная болезнь, протекает циклически и характеризуется лихорадкой неправильного типа в начале заболевания, с пароксизмами в более позднем периоде болезни, увеличением печени и селезенки, анемией, рецидивирующим течением и носительством возбудителя. По данным ВОЗ, в конце прошлого века ежегодно малярией болело около 300 млн. человек, из них около 2 млн. погибало. Большую часть погибших составляли дети.
Этиология
Возбудители малярии - простейшие рода плазмодиев. У человека паразитируют плазмодии 4 видов: Plasmodium vivax (возбудитель трехдневной малярии), P. malariae (четырехдневной), P. falciparum (тропической) и P. ovale - возбудитель особой формы малярии трехдневного типа. Наиболее распространен P. vivax, способный развиваться в переносчике при более низкой температуре, чем плазмодии других видов. Жизненный цикл возбудителей включает двух хозяев: комара рода Anopheles (половое развитие - спорогония) и человека (бесполое развитие - шизогония), в организмах которых развитие возбудителей малярии происходит поочередно. В организме человека паразиты размножаются в клетках печени (экзоэритроцитарная или тканевая шизогония) и в эритроцитах (эритроцитарная шизогония).
Продолжительность развития возбудителей малярии в эритроцитах различна для разных видов паразитов (у P. malariae - 72 час., у остальных - 48 час.), что накладывает отпечаток на клиническую картину. Часть мерозоитов после попадания в эритроцит развивается в половые формы: женские (макрогаметоциты) и мужские (микрогаметоциты), которыми заражается комар-переносчик при укусе больного человека. В организме комара возбудитель малярии претерпевает сложное многостадийное развитие, начинающееся оплодотворением и заканчивающееся формированием спорозоитов. С появлением их в слюнных железах комара он становится заразным для человека.
Эпидемиология
Источник инвазии - больной человек или паразитоноситель, в крови которого имеются гаметоциты (зрелые половые формы плазмодиев). Переносит возбудителя самка комара рода Anopheles, так как только она сосет кровь. Возможно внутриутробное заражение плода через плаценту и заражение при переливании крови, если донор являлся паразитоносителем. У наркоманов, пользующихся общими шприцами, описаны групповые заболевания малярией.
Патогенез и патологическая анатомия
Специфической особенностью малярийных плазмодиев при попадании в кровоток является паразитирование в эритроцитах, потребление ими гемоглобина. Все клинические проявления малярии обусловлены эритроцитарной шизогонией. Малярийный приступ возникает в связи с одновременным гемолизом пораженных эритроцитов и выбросом в плазму пирогенных веществ (остатков разрушенных эритроцитов, погибших мерозоитов, продуктов их метаболизма). При тропической малярии эритроцитарная шизогония происходит в мелких сосудах внутренних органов, обусловливая нарушения микроциркуляции. Если этот процесс локализуется в головном мозге, развивается малярийная кома. Нарушение микроциркуляции в почках ведет к почечной аноксии с некрозом эпителия канальцев и развитию острой почечной недостаточности (ОПН). В результате жизнедеятельности паразита закономерно развивается анемия, наиболее выраженная при тропической малярии, наблюдается отложение малярийного пигмента в органах и тканях, что является специфическим для данного заболевания.
Иммунитет
Дети, рожденные от матерей, переболевших малярией, имеют пассивный иммунитет, сохраняющийся 3-6 месяцев. Приобретенный иммунитет непродолжителен, возникает к определенному виду возбудителя и поддерживается повторными заражениями. Развитием иммунитета объясняется самопроизвольное излечение. Иммунитет при малярии строго видо- и штаммоспецифичен. Быстрее вырабатывается иммунитет к P. vivax, P. malariae, медленнее - к P. falciparum.
Клиническая картина
Малярии свойственно циклическое течение. Инкубационный период соответствует периоду тканевой (преэритроцитарной) шизогонии и зависит от вида возбудителя. При vivax-малярии он составляет 7 - 21 день с короткой инкубацией и 6 - 20 месяцев - с длинной (в северных широтах), при ovale-малярии - соответственно 7 - 20 дней или 7 - 10 месяцев, при четырехдневной - 14 - 42 дня и более, при тропической - 6 - 31 день (чаще 8 - 16).
В начале болезни может быть продромальный период, проявляющийся недомоганием, сонливостью, головной болью, ломотой в теле, ремиттирующей лихорадкой, сухостью во рту.
Через 3 - 4 дня возникает первичная атака (приступ) малярии, что свойственно для этой болезни; лихорадка может быть неправильного типа (инициальная). Типичный приступ имеет 3 фазы: озноб, жар, потоотделение. Озноб может быть выражен в различной степени: от легкого познабливания до потрясающего озноба. Продолжительность его колеблется от 30 мин. до 2 - 3 часов. Беспокоит головная боль, возможны миалгии, при тропической малярии нередко появляется уртикарная сыпь, возможен бронхоспазм. В фазе жара, продолжающейся от нескольких часов до нескольких суток и более, общее состояние больного ухудшается, температура тела достигает 40 - 41 o С, лицо краснеет, появляются одышка, возбуждение, рвота, усиливается головная боль. Нередко отмечаются боли в пояснице, коллапс, бред. Окончание приступа характеризуется снижением температуры до нормальной или субнормальной и усиленным потоотделением. После приступа наступает глубокий сон.
Обычно приступ длится 6 - 10 часов.
При объективном обследовании больного на высоте малярийного пароксизма отмечаются гиперемия лица, инъекция сосудов склер, кожа горячая на ощупь, но конечности часто холодные. Пульс обычно учащается, он соответствует уровню температуры, артериальное давление снижается, тоны сердца становятся приглушенными. Слизистые оболочки сухие, язык покрывается густым белым налетом, на губах или крыльях носа нередко возникает герпетическая сыпь. Через 1 - 2 приступа у многих больных появляется иктеричность склер и кожи. В конце первой или начале второй недели болезни увеличиваются печень и селезенка. В последующем, в зависимости от вида возбудителя, в течение 1 или 2 дней сохраняется нормальная температура. Затем приступ повторяется. Через 3 - 4 приступа наряду с увеличением печени и селезенки развивается анемия, кожа приобретает землистый или бледно-желтый оттенок. Без лечения количество приступов может доходить до 10 - 12 и более.
Через несколько недель при всех формах малярии могут развиваться ранние рецидивы, связанные с развитием сохраняющихся эритроцитарных форм паразитов при снижении иммунитета. При тропической малярии болезнь может ограничиваться первичной атакой или даже серией первичных пароксизмов без ранних рецидивов. Поздние рецидивы обусловлены поступлением в кровь мерозоитов, образующихся из медленно развивающихся тканевых шизонтов, что наблюдается лишь при малярии, вызванной P. vivax и P. ovale.
В период апирексии больные могут сохранять работоспособность, но с увеличением числа пароксизмов и в этом периоде может отмечаться выраженная слабость, головная боль, миалгии, артралгии, потеря массы тела. При изучении гемограммы в первые дни болезни обычно выявляют лейкопению с нейтрофильным сдвигом влево, а в последующие дни - уменьшение числа эритроцитов, снижение уровня гемоглобина, увеличение числа ретикулоцитов, лейкопению с относительным лимфомоноцитозом, тромбоцитопению, увеличение СОЭ, анизопойкилоцитоз. Малярийные плазмодии могут присутствовать в крови в небольшом количестве, не вызывая лихорадки и других клинических проявлений (бессимптомное носительство).
Исчезновение паразитов из крови при тропической и четырехдневной малярии означает прекращение инфекции и наступление выздоровления. При трехдневной и ovale-малярии возбудитель обладает способностью длительное время (месяцы, годы) сохраняться в организме в недеятельной тканевой форме (состояние латенции).
Осложнения
Наиболее частое осложнение трехдневной малярии - вторичная гипохромная анемия, разрыв селезенки. При четырехдневной малярии нередко может развиться нефротический синдром, особенно у детей. Тяжелые осложнения, часто ведущие к летальному исходу, развиваются почти исключительно при тропической малярии (малярийная кома, ОПН, острый гемолиз эритроцитов, инфекционно-токсический шок).
Диагностика
Диагноз малярии устанавливается на основании эпидемического анамнеза,
клиники (типичные лихорадочные пароксизмы с чередованием приступов через 1 - 2 суток, спленомегалия, анемия), изменения лейкограммы, лабораторных данных: обнаружение паразитов в толстой капле крови (не менее 3-4 предметных стекол с толстыми мазками) и в обычном мазке (2-4 предметных стекла). Дополнительно определяют наличие малярийных антител в динамике в реакциях непрямой гемагглютинации или энзим-меченых антител. В последние годы разработаны иммуноферментные методы выявления специфических белков паразита. Проводится также диагностика малярии с применением полимеразной цепной реакции (ПЦР), которая особенно ценна при низком содержании плазмодиев в крови.
Малярию необходимо дифференцировать со многими болезнями, развивающимися остро, с наличием озноба и сходными признаками. Чаще всего дифференцируют с гриппом, тифо-паратифозными заболеваниями, бруцеллезом, пищевой токсикоинфекцией, лептоспирозом, сепсисом, флеботомной лихорадкой, висцеральным лейшманиозом; при наличии желтухи - с вирусными гепатитами, желтой лихорадкой. Малярийную кому дифференцируют с печеночной, диабетической, уремической, церебральной.
Лечение
Комплексная терапия малярии начинается сразу после установления диагноза. В случае неосложненной малярии противомалярийные препараты назначают перорально. Лечение трехдневной, четырехдневной и ovale-малярии проводится хлорохином в течение трех дней (первые 2 дня по 10 мг основания на кг веса однократно в день, 3-й день - однократно 5 мг/кг). Препарат активно воздействует на кровяные стадии развития малярийных плазмодиев. Однако он не оказывает действия на тканевые стадии развития паразита, находящегося в клетках печени. В связи с этим после проведения курса лечения хлорохином больным с малярией, вызванной P. vivax или P. ovale, необходимо двухнедельное лечение примахином (по 0,0027 г в сутки однократно). Назначение примахина противопоказано лицам с дефицитом Г-6-ФДГ, детям до 3 лет и беременным. Последним курс противорецидивного лечения проводится после родов.
Лечение тропической малярии имеет некоторые особенности. Чувствительная к хлорохину тропическая малярия излечивается стандартным трехдневным курсом этого препарата. Однако в связи с широким распространением лекарственно-устойчивых штаммов возбудителя, в настоящее время применение хлорохина связано с большим риском развития осложненного течения на фоне отсутствия эффективности применяемого средства. Препаратом выбора является мефлохин. Однократное его применение в дозе 15 мг/кг (или в 2 приема с интервалом 6 часов при большом весе больного) обеспечивает быстрое уничтожение паразитов. В связи с зарегистрированной устойчивостью возбудителя тропической малярии к мефлохину, в основном в странах Индокитая, возможно увеличение дозы до 25 мг/кг, назначаемой в два приема через 6 - 24 часа. Для увеличения биодоступности мефлохин принимают после еды или после употребления жидкости. Целесообразно для лечения тропической малярии использовать комбинацию хинина с тетрациклином или доксициклином.
При этом хинин назначается перорально из расчета 8 - 10 мг/кг 3 раза в день в течение 7 - 10 дней, а тетрациклин - по 0,5 г 2 раза в день или доксициклин в суточной дозе 0,1 г в течение 7 - 10 дней.
В случае осложненной тропической малярии лечение проводится внутривенным введением хинина в дозе 7 - 10 мг на кг массы тела на изотоническом растворе или 5 % растворе глюкозы в течение 30 мин. После этого в течение 4 часов вводится еще 10 мг/кг хинина. В последующие дни препарат вводится из расчета 7 - 10 мг/кг 3 раза в день (при невозможности внутривенного введения в последующие дни применяют внутримышечное введение). Лечение осложненной тропической малярии проводят и внутримышечными введениями артеметра по схеме: 3,2 мг/кг за одну инъекцию в 1-й день и по 1,6 мг/кг в последующие 3 дня (до момента возможности перорального приема). Возможно и лечение артесунатом.
В дополнение к специфической терапии проводится патогенетическая и симптоматическая терапия. При развитии дегидратации необходимо проведение регидратации. Также назначаются анальгетики, жаропонижающие, антигистаминные препараты.
Профилактика
Профилактические мероприятия в отношении малярии основаны на следующих важных принципах: профилактика заражения и профилактика малярийного приступа. В связи с тем, что малярийная вакцина все еще находится на стадии разработки, индивидуальная профилактика заключается в проведении мероприятий по защите от укусов комаров, приеме антималярийных препаратов лицами, выезжающими в эндемичные очаги. Препараты не предотвращают заражение малярией, но предупреждают клинические проявления, т.к. мерозоиты, выходящие в кровь, гибнут под их воздействием. Эти мероприятия необходимо проводить в течение сезона передачи возбудителя. Препаратами выбора в настоящее время являются: мефлохин, хлорохин с прогуанилом и доксициклин - в зависимости от страны пребывания. Применяемые препараты не гарантируют от заболевания трехдневной или ovale-малярией при длительной инкубации. Мефлохин назначают в дозе 250 мг для взрослого 1 раз в неделю, сначала 1 таблетку до выезда в тропики, затем весь период пребывания в зоне риска по 1 таблетке еженедельно и еще 3 раза (по 1 таблетке в неделю) после возвращения домой. Препарат нельзя применять более 3 месяцев из-за возможных побочных действий, а также беременным и водителям транспорта. Хлорохин назначают в дозе 500 мг для взрослого 1 раз в неделю вместе с прогуанилом (200 мг в день для взрослого). Режим приема: за 2 недели до выезда 1 раз в неделю хлорохин, затем в зоне риска вместе с прогуанилом, но хлорохин 1 раз в неделю, а прогуанил ежедневно, а после возвращения еще 6 недель. Доксициклин назначают по 100 мг ежедневно не более месяца.У беременных могут применяться хлорохин с прогуанилом, с 4-го месяца беременности возможно назначение мефлохина. В очагах малярии необходимо проводить активную борьбу с переносчиками малярийных плазмодиев.
Читайте также:


