Источником малярии может быть
Эпидемиология. Источником инфекции является больной малярией человек или паразитоноситель. Для распространения малярии необходимо также наличие переносчиков — комаров Anopheles (см. Комары). В редких случаях заражение возможно при переливании крови от больного малярией или паразитоносителя, а также внутриутробно. Комары Anopheles наиболее широко распространены в странах с теплым и влажным климатом, встречаются и в северных широтах (Карелия, Якутия). В передаче инфекции большое значение имеет температура внешней среды, так как спорогония в теле комара совершается при температуре не ниже 16—18°. Заражение комаров плазмодиями наступает, когда в крови больных появляются зрелые гаметоциты: при трехдневной и четырехдневной малярии — после второго-третьего приступа, при тропической — через 7—10 дней от начала заболевания. При отсутствии комаров больной малярией для окружающих не опасен. До настоящего времени малярия широко распространена в ряде слаборазвитых стран Африки и Юго-Восточной Азии, что связано с низким уровнем жизни населения, плохими санитарно-гигиеническими условиями. В 1955 г. Восьмая сессия Всемирной Ассамблеи ВОЗ приняла резолюцию о ликвидации малярии во всем мире. В результате проводившихся мероприятий заболеваемость малярией на земном шаре значительно снизилась — с 250 млн. в 1955 г. до 115 млн. в 1964 г. Тем не менее малярия остается одним из самых распространенных заболеваний на земном шаре. Наиболее крупным и стойким очагом малярии в мире является африканский континент, особенно тропическая Африка.
Малярией могут болеть все люди, но вследствие индивидуальных особенностей клинические проявления болезни у разных лиц различны. Для малярии характерен нестерильный иммунитет (см.), обусловленный постоянным наличием в крови небольшого числа плазмодиев. Постинфекционный иммунитет при малярии кратковременен и нестоек.
Длительность течения тропической малярии обычно не более одного гола, трехдневной малярии и малярии, вызванной Plasmodium ovale,— до 2 лет, четырехдневной — до 4 лет. Носительство паразитов при четырехдневной малярии может достигать 10 лет и более.
Эпидемиология. Единственным источником инфекции при малярии является человек, зараженный плазмодиями,— больной или паразитоноситель. В организме человека малярийные паразиты сохраняются в промежутке между эпидемическими сезонами. Время, на протяжении которого больной может быть источником инфекции, определяется общей продолжительностью заболевания, сроками и частотой возникающих рецидивов. Максимальная продолжительность трехдневной малярии —2,5 года (считая от момента заражения), тропической — 1 год, четырехдневной — 4 года (в отдельных случаях значительно дольше) и малярии трехдневного типа при заражении Р. ovale — менее одного года. Период передачи заболеваний (эпидемический сезон) ограничен сроком от 1 —1,5 до 4—6 мес.
Заражение комаров Anopheles плазмодиями может наступить при наличии в 1 мм 3 крови больного не менее 1—2 гаметоцитов (макро- и микрогаметоцитов). Поэтому сроки появления гаметоцитов, их количество на разных этапах инфекции во многом определяют ход эпидемического процесса.
Больные различными формами малярии становятся источниками инфекции в разные периоды болезни. Так, при первичном проявлении трехдневной малярии с короткой инкубацией заболевший может стать источником инфекции уже через 15 дней после инфицирования. При первичном проявлении трехдневной малярии с длительной инкубацией заболевший становится источником инфекции только через 9—11 мес. после заражения. При тропической малярии полноценные гаметоциты, способные заражать переносчика, появляются в крови заболевших не раньше 24—25-го дня после инфицирования. При четырехдневной малярии инфицированный может стать источником распространения заболевания не ранее 40—45-го дня после заражения.
Каких-либо изменений инвазивности гаметоцитов при 3-дневной малярии на протяжении болезни не отмечается. Возбудитель трехдневной малярии распространен в различных широтах. Северный подвид возбудителя трехдневной малярии (P. vivax hibernans), вызывающий заболевание после длительной инкубации, в эпидемический сезон может проделать спорогонию один раз в год, так как каждый вновь заразившийся заболевает и становится источником инфекции только на следующий год. Второй подвид (Р. vivax vivax), вызывающий заболевание после короткой инкубации, включает три типа штаммов.
1. Штамм С. Элизабет (наиболее северный), описанный в США. После первичного проявления заболевания, создающего возможность распространения инфекции в том же сезоне, когда заразился и сам заболевший, наступает латентный период (7—9 мес.), вслед за которым почти во всех случаях наблюдаются отдаленные рецидивы, создающие возможность распространения инфекции в следующем году.
2. Штамм Джеймса (мадагаскарский) после первичного проявления часто вызывает ранние рецидивы (на протяжении первых 2—3 мес. болезни), затем наступает латентный период (4—6 мес.), вслед за которым следуют отдаленные рецидивы, обеспечивающие передачу инфекции в следующем году. Подобные штаммы были распространены и в южных областях СССР.
3. Штамм Chesson приспособлен к условиям распространения в течение круглого года. Для него характерны ранние рецидивы, следующие один за другим после коротких интервалов, они ограничиваются у большего числа больных первыми 4—6 мес. болезни; латентный период не наблюдается.
При тропической малярии большое число гаметоцитов у больных наблюдается на протяжении первых 4—6 мес. болезни (до 40 000 в 1 мм 3 крови). Через 8—10 мес. после заражения, т. е. к началу следующего сезона, остается лишь немного больных (или паразитоносителей), которые могут явиться источником инфекции. Это обстоятельство объясняет то, что в умеренных широтах и в субтропиках кривая сезонного подъема заболеваемости тропической формой малярии неизменно отставала от трехдневной малярии примерно на один месяц — срок, необходимый для первого оборота инфекции (человек — комар — человек).
Для четырехдневной малярии характерна скудная продукция гаметоцитов. Продолжительность болезни — часто до 3 лет.
Типичным экваториальным видом малярийного паразита человека является Р. ovale, ареал которого ограничен странами тропического пояса Африки; динамика его распространения аналогична возбудителю тропической малярии.
Известно более 300 видов и подвидов Anopheles (см. Комары). Однако далеко не все виды (подвиды) имеют эпидемиологическое значение. Многие из них совершенно лишены какой-либо роли в передаче малярии. Значение отдельных видов переносчика определяется способностью заражаться отдельными видами (и штаммами) паразитов, численностью во время эпидемического сезона, степенью их связи с человеком и его жилищем, продолжительностью жизни и многими другими экологическими особенностями. Весьма характерна для малярии выраженная очаговость, обусловленная неравномерным распределением мест выплода переносчика. В пределах даже одного района население отдельных пунктов может резко отличаться по степени пораженности малярией.
Для передачи инфекции особое значение имеет температурный режим, влияющий на развитие плазмодиев в переносчике (таблица 2).
Таблица 2. Продолжительность спорогонии (в сутках) у малярийных паразитов при различных температурных условиях (по Б. П. Николаеву)

В слюнных железах самок Anopheles спорозоиты сохраняют инвазивность не дольше 40—50 дней, но нередко уже через 3—4 недели по окончании спорогонии комары перестают обеспечивать передачу инфекции.
Восприимчивость населения к малярии всеобщая. Только в последние годы появились заслуживающие внимания данные об устойчивости населения некоторых гиперэндемичных по малярии районов к возбудителю трехдневной и тропической малярии.
При первом заражении человека паразитом малярии во всех случаях наблюдается продолжительный (не менее 2—З недель) острый лихорадочный период. При отсутствии лечения он неизменно заканчивается длительной паразитемией, на протяжении которой больной остается источником инфекции. При повторных заражениях постепенно приобретается относительный иммунитет, который выражается в том, что в организме человека число размножающихся паразитов ограничивается некоторым уровнем, а наряду с этим приобретается устойчивость к патогенному действию паразита. При дальнейшем развитии иммунитета паразиты в крови становятся все более редкими и, наконец, могут вовсе не обнаруживаться.
В гиперэндемичных местностях часто наблюдается картина как бы полного иммунитета, поддерживаемого частыми повторными инокуляциями спорозоитов. В этих местностях только дети, особенно младшего возраста, являются источником инфекции, поддерживающим распространение малярии.
О пораженности малярией, помимо данных о заболеваемости, судят по результатам массовых обследований населения на малярию. При этом определяют так называемые малярийные индексы: паразитарный, селезеночный, эндемический, ооцистный, спорозоитный. В практике борьбы с малярией и ее ликвидации в основном используют паразитарный индекс — процент лиц с паразитами в крови среди обследованных.
Малярия – группа острых инфекционных заболеваний, вызываемых простейшими паразитами из рода плазмодиев, проявляющихся лихорадочными приступами, малокровием, увеличением печени и селезенки.
Причина. Малярию человека вызывают 4 вида возбудителей плазмодиев: тропической, трехдневной, четырехдневной и овале-малярии.
Источником инфекции является больной человек или носитель возбудителей болезни. Переносчиком инфекции – некоторые виды комаров. В естественных условиях заражение человека малярией происходит через укусы инфицированных малярийных комаров.
Распространение малярии возможно при наличии источника инфекции (больного малярией), малярийных комаров и благоприятных климатических условий. Жизнедеятельность паразитов малярии в организме комаров возможна при температуре воздуха 16 о С и выше. Продолжительность цикла развития паразитов в комаре – примерно около месяца.
Очаги малярии имеются в районах с тропическим и субтропическим климатом. Малярия широко распространена практически во всех странах Африки и Южной Америки, в Азии и на островах Тихого океана. В последние годы ситуация по малярии в мире ухудшается. Только в Африке к югу от Сахары ежегодно малярией заболевают 100 млн человек и около 1 млн больных умирают. В Индии и Бразилии ежегодно регистрируется до 2,6 млн больных малярией. Малярия имеется в Таджикистане и Азербайджане. Активизировались очаги в Астраханской области и вновь появились в Ростовской, Волгоградской, Самарской и других областях России.
В настоящее время у возбудителя тропической малярии развилась лекарственная устойчивость к препаратам, широко применявшимся для ее лечения.
Процесс развития болезни. При заражении человека плазмодии проникают в тканевые клетки, в течение 6-9 сут многократно делятся и в большом количестве проникают в эритроциты, где продолжается их размножение, особенно быстрое у плазмодиев тропической малярии. Через определенное время, в зависимости от вида плазмодия, начинается массовое разрушение зараженных эритроцитов и выход в кровь паразитов. Это сопровождается развитием у больного лихорадочного приступа.
При тропической малярии зараженные эритроциты скапливаются в сосудах внутренних органов, преимущественно головного мозга, что ведет к нарушению кровообращения в них и развитию тяжелых осложнений – малярийной комы и др.
В организме человека плазмодии тропической малярии существуют до 1,5 лет, трехдневной малярии – до 3 лет, в связи с чем могут быть рецидивы заболевания.
Иммунитет после перенесенной малярии нестойкий.
Признаки. Инкубационный период, в зависимости от вида малярии, от 8 до 25 дней. При трехдневной малярии возможно начало заболевания через 6-14 мес после заражения.
Начальные проявления малярии характеризуются периодическими ознобами, повышенной потливостью, болями в мышцах, суставах, пояснице, умеренным повышением температуры тела, чаще до 38 о С , послаблением стула. Указанные явления сохраняются от 2 до 5 дней.
Затем появляются характерные для малярии, лихорадочные приступы. Приступы, как правило, повторяются через день. При тропической малярии они могут наблюдаться ежедневно. Лихорадочные приступы возникают обычно утром с максимальной температурой в первой половине суток. Внезапно наступает озноб, как правило, потрясающий. Длительность его 1,5 ч. Озноб сменяется чувством жара. При снижении температуры тела больной начинает потеть и самочувствие его быстро улучшается; он успокаивается и часто засыпает. После этого самочувствие больного до следующего приступа может быть вполне удовлетворительным, сохраняется работоспособность.
Тропическая малярия, осложняющаяся комой, характеризуется нарастанием головной боли, головокружением. Развивается дезориентация, сонливость, спутанность сознания, что свидетельствует о начале комы. В период истинной комы сознание отсутствует, температура тела повышается до 40,0 о С.
Распознавание болезни. Диагноз малярии подтверждается обнаружением малярийных плазмодиев в препаратах крови. Кровь на малярию исследуют:
у всех больных с лихорадкой, прибывших из неблагополучных по малярии районов в течение последних 2 лет;
у больных с периодическими повышениями температуры;
у больных с неясными лихорадочными заболеваниями при увеличении печени и селезенки и развития малокровия неясной природы.
Неотложная помощь. При подозрении на малярию необходимо немедленно вызывать неотложную помощь для проведения срочной госпитализации. Лечении больных малярией начинают немедленно при подозрении на заболевание, не дожидаясь результатов лабораторного исследования. Потеря времени при тропической малярии может повлечь развитие тяжелой формы болезни со смертельными осложнениями.
Диспансеризация. Перенесшие малярию находятся под медицинским наблюдением в течение 2 лет. При возникновении у них любой лихорадки проводится исследование крови на малярийные плазмодии.
Предупреждение болезни. Проводится путем приема антималярийных препаратов лицами, выезжающими в зоны, где распространена малярия и осуществляются мероприятия по защите от комаров.
Для профилактики тропической малярии принимается мефлохин (лариам) по 1 таблетке (250 мг) 1 раз в нед. Прием препарата следует начать за неделю до выезда в очаг, продолжать весь период пребывания в очаге и в течение 4 нед после выезда из очага.
При приеме мефлохина возможны нежелательные реакции: тошнота, сердцебиение, головная боль. Изредка отмечаются судороги, психозы, сильное головокружение.
Противопоказания к применению мефлохина: беременность, деятельность, связанная с вождением транспорта, психическое заболевание.
Делагил, который применялся для предупреждения заражения до последнего времени, не гарантирует от заражения лекарственноустойчивой тропической малярией.
Для защиты от укусов комаров в местах, где распространена малярия, следует спать в комнатах, двери и окна которых затянуты сеткой, или спать под сетчатым пологом, желательно пропитанным инсектицидом; с сумерек до рассвета одеваться так, чтобы не оставлять открытыми руки и ноги; открытые участки тела обрабатывать репеллентом.
1. Эритроцитарная шизогония длится 48 ч при:
А) трехдневной малярии
В) тропической малярии
Г) четырехдневной малярии
Д) при всех видах малярии
Е) все перечисленное выше
2. Пирогенную реакцию при малярии обуславливают:
А) выход в плазму крови мерозоитов
Б) продукты метаболического паразитов
В) патологически измененные белки эритроцитов
Г) биологически активные вещества эритроцитов и мерозоитов
Д) некробиотические процессы
Е) все перечисленное выше
3. Развитие анемии при всех видах малярии обусловлено:
а) разрешением пораженных эритроцитов
б) разрушением непораженных эритроцитов (аутоиммунный механизм)
в) развитием спленомегалии
г) угнетением кроветворения
д) дефицитом железа и фолиевой кислоты
е) все перечисленное выше
*4. Периоды развития малярии
А) инициальная лихорадка
Б) типичные малярийные пароксизмы
В) вторичный латентный период
Г) ранние рецидивы
Д) поздние рецидивы
Е) все перечисленное выше
*5. Клинические признаки трехдневной малярии (Pl. Vivax):
А) приступообразное повышение температуры
Д) тахикардия и артериальная гипертензия
Е) все перечисленное выше
6. Особенности клинического течения тропической малярии
А) постоянная высокая температура тела
Б) умеренная выраженность озноба и потливости
В) диспепсические расстройства
Г) склонность к злокачественному течению
Е) все перечисленное выше
*7. Осложнения тропической малярии:
А) Церебральная малярия (малярийная кома)
Б) инфекционно-токсический шок (алгид)
В) гемоглобинурийная лихорадка
Г) острая надпочечниковая недостаточность
Д) острый психоз
Е) все перечисленное выше
8. Для подтверждения диагноза и определения вида малярии необходимы:
А) микроскопия толстой капли крови
Б) биохимический анализ крови
Г) микроскопия спинномозговой жидкости
Д) все перечисленное выше
9. В лечение среднетяжелой тропической малярии в настоящее время предпочтительны:
Д) все перечисленное выше
*10. Для лечения тяжелых форм тропической малярии внутривенно вводят:
А) гематошизонтоцидные препараты
Б) растворы глюкозы, натрия бикарбоната
Д) раствор аскорбиновой кислоты
Е) все перечисленное выше
*11. Источники инфекции при малярии:
А) больные животные
Б) человек и животные
В) больной человек и паразитоноситель
Г) объекты внешней среды
Д) объекты внешней среды и больные животные
Е) все перечисленное выше
*12. Возбудители малярии:
Е) все перечисленное выше
13. Виды малярии:
Д) все перечисленное выше
14. Заражение малярией возможно:
А) при контакте с больным малярией человеком
Б) при укусе комара
В) при переливании инфицированной крови
Г) при передаче возбудителя от матери плоду
Д) все перечисленное выше
15. Формы малярии: Возбудитель инфекции:
1. тропическая а) Pl. ovale
2) трехдневная б) Pl. falciparum
3) овале-малярия в) Pl. vivax
4) четырехдневная г) Pl. malariae
16. Циклы развития малярийного паразита в организме человека:
Б) экзоэритроцитарная шизогония
В) эритроцитарная шизогония
Д) все перечисленное выше
17. Источником инфекции при малярии может быть человек, в крови которого имеются:
А) зрелые гаметоциты
Д) все перечисленное выше
18. Основные группы риска заболевания в неэндемичных районах по малярии РФ:
А) беженцы, вынужденные переселенцы – жители эндемичных по малярии стран
Б) граждане России, возвратившиеся из эндемичных по малярии стран (паломники, туристы, коммерсанты и т.д)
В) экипажи судов и самолетов, совершающие рейсы в тропические страны
Г) служащие российских загранучреждений в тропических странах
Д) сельские жители
Е) все перечисленное выше
*19. После укуса комара спорозоиты находятся в крови человек:
А) не более 30 минут
Б) не более 1 суток
В) весь инкубационный период
Г) все перечисленное выше
20. Противоэпидемические мероприятия в очагах малярии (при заносе источника инфекции)
А) выявление больных малярией и паразитоносителей (активный, пассивный метод)
Б) эпидемиологическое обследование очага
В) истребительная дезинсекция
Г) сезонная и межсезонная химипрофилактика
Д) химипрофилактика по микроочаговому принципу
Что такое малярия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 12 лет.

Определение болезни. Причины заболевания
Малярия (febris intermittens, болотная лихорадка) — группа протозойных трансмиссивных заболеваний человека, вызываемых возбудителями рода Plasmodium, передающимися комарами рода Anopheles и поражающими элементы ретикулогистиоцитарной системы и эритроциты.
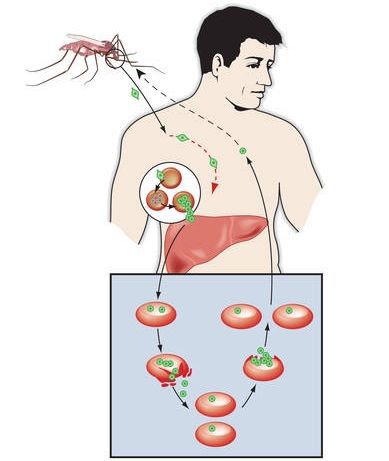
Клинически характеризуется синдромом общей инфекционной интоксикации в виде лихорадочных пароксизмов, увеличением печени и селезёнки, а также анемией. При отсутствии срочного высокоэффективного лечения возможны серьёзные осложнения и смерть.
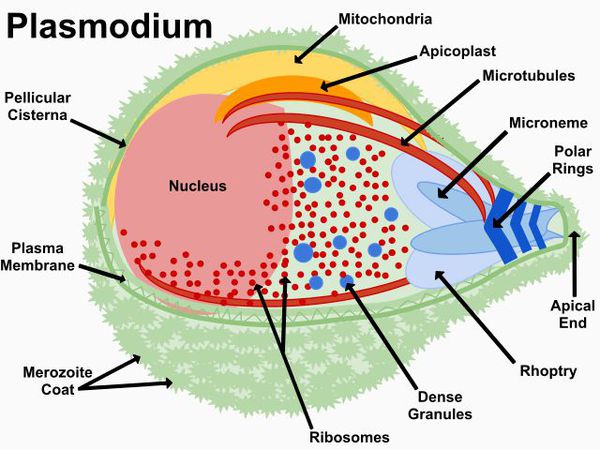
Тип — простейшие (Protozoa)
Класс — споровики (Sporozoa)
Отряд — гемоспоридий (Haemosporidia)
- P. malariae (четырёхдневная малярия);
- P. falciparum (тропическая малярия) — наиболее опасна;
- P. vivax (трёхдневная малярия);
- P. ovale (овале-малярия);
- P. knowlesi (зоонозная малярия Юго-Восточной Азии).
Продолжительность экзоэритроцитарной шизогонии (тканевого размножения):
- P. falciparum — 6 суток, P. Malariae — 15 суток (тахиспорозоиты — развитие после короткой инкубации);
- P. ovale — 9 суток, P. Vivax — 8 суток (брадиспорозоиты — развитие заболевания после длительной инкубации);
Продолжительность эритроцитарной шизогонии (размножения в эритроцитах, то есть в крови):
Малярия — распространённая паразитарная болезнь, характерная для стран с жарким климатом. Ежегодно заболевает более 500 млн человек, 450 тысяч из которых умирают (преимущественно в африканском регионе).
Источник инфекции — больной человек или паразитоноситель (исключение — зоонозная малярия knowlesi, источником которой могут являться длиннохвостые и свиные макаки).
Специфический переносчик — комар рода Anopheles (более 400 видов), который и является окончательным хозяином возбудителя инфекции. Человек же является лишь промежуточным хозяином. Комары активны в вечернее и ночное время. Большую роль играет наличие воды, поэтому наибольшее распространение инфекции наблюдается во влажных местах или в период дождей.
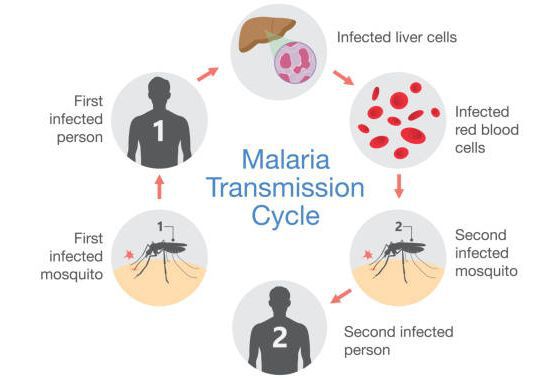
- трансмиссивный (инокуляция — укус);
- вертикальный (трансплацентарно от матери к плоду, при родах);
- парентеральный путь (переливание крови, пересадка органов).
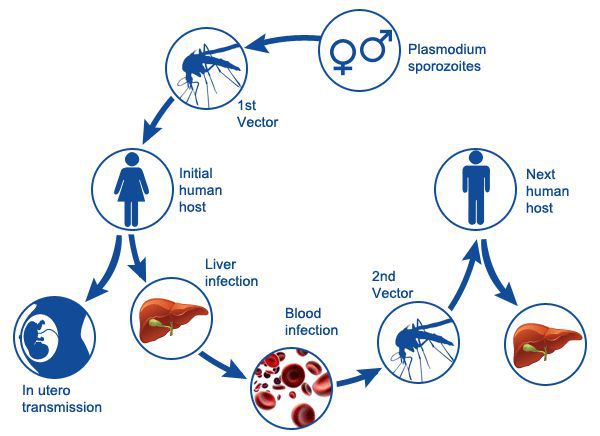
Распространение малярии возможно при наличии:
- источника инфекции;
- переносчика;
- благоприятных климатических условиях: температура воздуха окружающей среды должна быть постоянно не ниже 16°С и непрерывной в течение 30 дней — это условие является главенствующим в географическом ареале возможного распространения малярии (например в средней полосе РФ такие климатические условия практически невозможны).
Иммунитет видоспецифический, нестойкий. У жителей эндемичных регионов заболевание протекает чаще в лёгкой форме или форме паразитоносительства. [1] [2]
Симптомы малярии
Инкубационный период зависит от вида возбудителя:
- трёхдневная — 10-21 день (иногда 6-13 месяцев);
- четырёхдневная — 21-40 дней;
- тропическая — 8-16 дней (иногда месяц при внутривенном заражении, например, при переливании крови);
- овале-малярия — 2-16 дней (редко до 2 лет).
В среднем возможно около 10 малярийных приступов. К этому моменту в крови появляются антитела, которые вызывают частичную гибель плазмодиев, однако паразиты изменяют свою антигенную структуру и могут вызывать повторные заболевания. Если это брадиспорозоиты, то после последней серии приступов наступает длительная ремиссия, но весной следующего года процесс начинается снова. Отличительная особенность малярии Knowlesi — ежедневные приступы, тогда как при других формах малярии межприступный интервал может длиться несколько суток (у трёхдневной и овале-малярии повторный приступ возникают через день, у четырёхдневной — через два дня, у тропической — длительные приступы без чёткой периодичности).
При осмотре можно выявить различные степени угнетения сознания (исходя из тяжести заболевания). Положение больного так же соответствует степени тяжести болезни. Проявляется болезненность мышц и суставов, в период приступа есть некоторая вариабельность вида кожных покровов в зависимости от вида возбудителя:
- при трёхдневной малярии — бледность при ознобе и красная горячая кожа при жаре;
- при тропической малярии — бледная сухая кожа;
- при четырёхдневной болезни — постепенное развитие бледности.

Клинические критерии малярии:
- эпидпредпосылки (нахождение в странах жаркого климата последние два года);
- острое начало заболевания;
- характер лихорадки (перемежающаяся, приступы);
- гепатолиенальный синдром (из-за повышения кровенаполнения);
- анемия. [1][3][4]
Патогенез малярии
Комары различных видов рода Anopheles, выпивая кровь больного человека (за исключением зоонозной малярии), дают доступ крови больного в свой в желудок, куда попадают половые формы плазмодиев — мужские и женские гаметоциты. Прогресс спорогонии (полового развития) венчается формированием многих тысяч спорозоитов, которые, свою очередь, в значительных количествах накапливаются в слюнных железах комара. Таким образом, кровососущий комар становиться источником опасности для человека и сохраняет заразность до 1-1,5 месяцев. Инфицирование восприимчивого человека случается при укусе инфицированного (и заразного) комара.
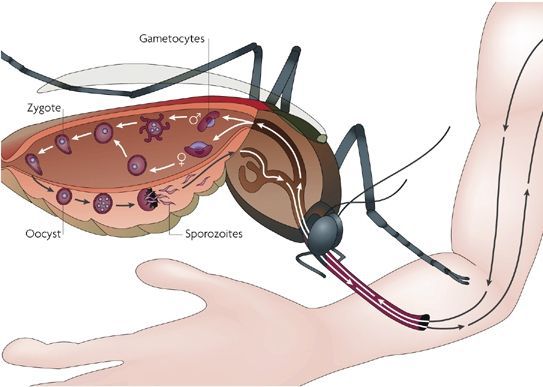
Далее спорозоиты посредством тока крови и лимфы (находятся в крови около 40 минут) проникают в печёночные клетки, где происходит их тканевая шизогония (бесполое размножение) и формируются мерозоиты. В этот период наблюдается клиническое благополучие. В дальнейшем при тропической и четырёхдневной малярии мерозоиты полностью покидают печень, а при трёхдневной и овале-малярии могут длительно квартировать в гепатоцитах.
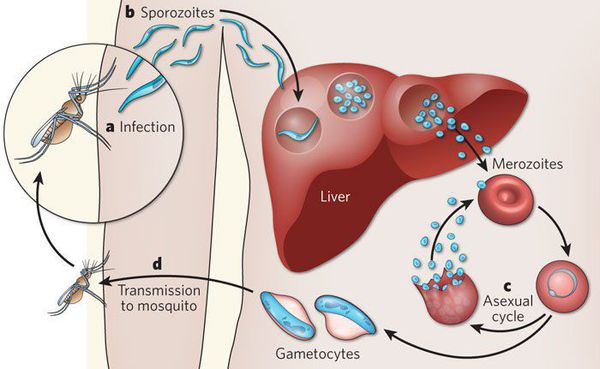
После периода латенции наступает эритроцитарная шизогония (рост и размножение в эритроцитах бесполых форм паразитов), оканчивающаяся массивным поступлением паразитов в кровь и развитием характерного малярийного пароксизма. В сосудистое русло попадают токсические продукты жизнедеятельности плазмодиев, различные пигменты, мерозоиты и части распада эритроцитов.
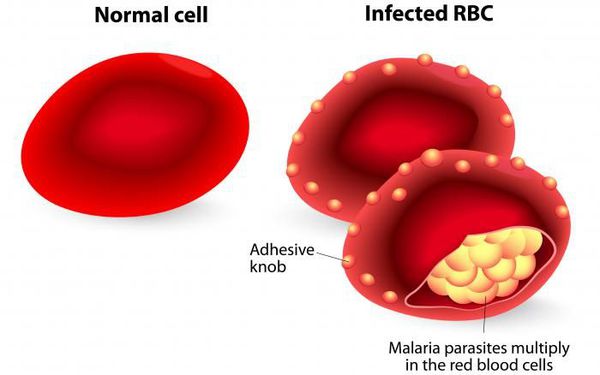
Учитывая тот факт, что в реализации приступа первостепенное значение имеет количество паразитов и аллергическая перестройка организма, следует считать, что малярийный приступ — это ответная реакция предварительно подготовленного (сенсибилизированного) организма на действие антигенов — пирогенных белков, высвобождающихся при разрушении заражённых эритроцитов. Неоднократно повторяющееся разрушение эритроцитов приводит к анемии и развитию аутоиммунных процессов (образование антител к самим эритроцитам). Увеличивается кровенаполнение печени, селезёнки и костного мозга, что усугубляет анемию. Происходит повышение концентрации гемомеланина, что приводит к гиперплазии эндотелия и фиброзным изменениям в сосудах. Приступы сопровождаются сужением периферических сосудов в период озноба, а в период жара — расширением. Это подталкивает организм к повышению синтеза кининов и, как следствие, к повышению проницаемости сосудистой стенки и вязкости крови, а также к ослаблению кровотока, что в свою очередь приводит к гиперкоагуляции и ДВС-синдрому.
Развитие гемоглобинурийной лихорадки (black water fever) связано с массивным внутрисосудистым гемолизом (разрушение эритроцитов с выделением гемоглобина) и дефицитом глюкозо-6-фосфат дегидрогеназы в эритроцитах (шоковая почка).
Малярийный энцефалит развивается при склеивании эритроцитов в капиллярах головного мозга и почек с образованием эритроцитарных тромбов, что в совокупности с общим процессом ведёт к повышению проницаемости стенок сосудов, выходу плазмы во внесосудистое русло и отёку мозга.
Малярия у беременных протекает очень тяжело, с частым развитием осложнений, характерен синдром злокачественной малярии. Летальность, по сравнению с небеременными, выше в 10 раз. При заболевании матери в первом триместре характерно значительное повышение риска абортов и гибели плода. Возможно внутриутробное заражение, ведущее к задержкам развития и клинико-лабораторным признакам малярии у новорождённого.
Дифференциальная диагностика:
- сепсис любой этиологии;
- грипп;
- лептоспироз;
- брюшной тиф;
- висцеральный лейшманиоз;
- бруцеллёз;
- геморрагические лихорадки;
- острый лейкоз. [1][4]
Классификация и стадии развития малярии
По степени тяжести:
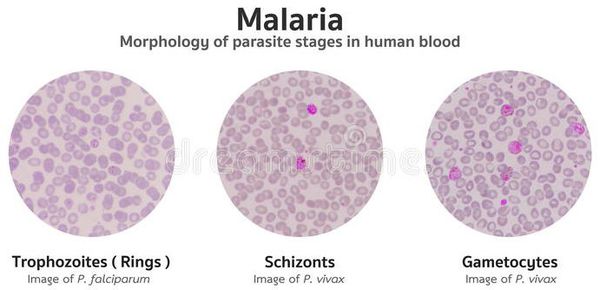
Осложнения малярии
- Малярийная кома — развивается чаще при тропической малярии, характеризуется появлением на фоне заболевания гиперпиретической температуры (выше 41°С), невыносимой головной боли, повторной рвоты, нарушениями сознания разной степени выраженности. Прогноз неблагоприятный.
- Малярийный алгид (инфекционно-токсический шок).
- Гемоглобинурийная лихорадка — возникает при массивной паразитемии, применении некоторых противомалярийных препаратов на фоне дефицита глюкозо-6-фосфат дигидрогеназы. Характерно резкое повышение температуры тела, нарастание нарушения функции почек, моча тёмно-коричневого цвета, нарастание желтухи. При отмене препарата обычно наблюдается быстрое улучшение.
- Разрыв селезёнки — характерна резкая кинжальная боль в левых верхних отделах живота, нитевидный пульс, резкая слабость, снижение артериального давления. При отсутствии срочного оперативного вмешательства неизбежен летальный исход.
- ДВС-синдром, отёк лёгких, геморрагический синдром и другие. [1][2]
Диагностика малярии
Основа лабораторной диагностики малярии — микроскопия крови методом толстой капли (выявление малярийного плазмодия) и тонкого мазка (более точное установление вида плазмодия). При подозрении на малярию исследование следует повторять до трёх раз независимо от наличия лихорадки или апирексии.
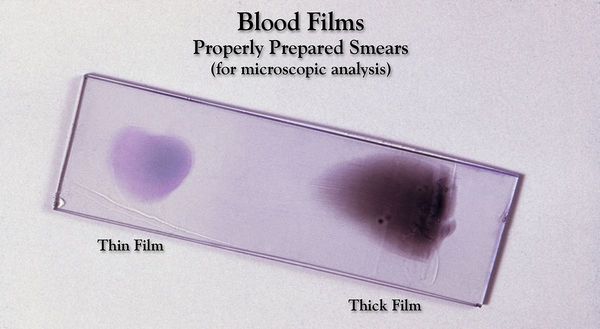
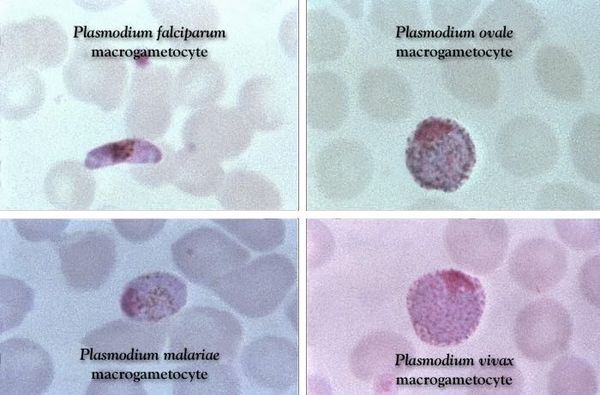
Проводятся следующие исследования:
- клинический анализ крови (анемия, тромбоцитопения, ретикулоцитоз, повышение СОЭ);
- ПЦР-диагностика;
- биохимический анализ крови (повышение общего блирубина, АЛТ, АСТ, ЛДГ);
- УЗИ органов брюшной полости (увеличение печени и в большей мере селезёнки). [1][3]
Лечение малярии
Место — инфекционное отделение больницы.
Необходимо применение противомалярийных препаратов исходя из наличия данных о возможности малярии (при недоступности метода этиологического подтверждения и высокой вероятности малярии обязательно назначение лечения), определение вида плазмодия.
Исходя из состояния больного и проявлений болезни назначается комплекс патогенетической и симптоматической терапии.
При малейших признаках малярии (температура, озноб после посещения южных стран) нужно незамедлительно посетить врача или вызвать скорую помощь. Заниматься самолечением — опасно для жизни. [1] [3]
Прогноз. Профилактика
При своевременно начатом лечении и отсутствии осложнений чаще всего наступает полное выздоровление. При запоздалом лечении (тем более у европейцев) и развитии осложнений прогноз неблагоприятен.
Основа профилактики — борьба с переносчиками инфекции. Она включает использование защитных противомоскитных сеток, пропитанных инсектицидами, применение инсектицидов в помещениях в виде распылителей репеллентов и химиопрофилактику малярии. Также достаточно эффективно осушение болот, низменностей и лишение комаров естественной природной среды. Путешественникам не следует находиться в темное время суток вне жилых защищённых помещений, особенно вне городов.
Имеет место применение ряда противомалярийных вакцин, например RTS,S/AS01 (Mosquirix™), однако её применение пока ограничено, так как оказываемый ею эффект обеспечивает лишь частичную защиту у детей (возможно применение у детей в особо опасных районах Африки). [1] [4]
Читайте также:


