Чем сопровождается малярия разрушением эритроцитов

Малярия — это протозойное инфекционное заболевание, вызываемое простейшими одноклеточными рода Plasmodium.
Иногда малярией называют герпес, возникающий на губах. Но, в отличие от герпеса и других подобных заболеваний, которые вызывают вирусы, возбудителем малярии является паразитический микроорганизм. На данный момент наукой установлено пять видов плазмодиев — возбудителей этой патологии.
Свое название болезнь получила от итальянского слова malaria. В переводе malaria означает плохой, испорченный воздух. Известно также другое название этого заболевания — болотная лихорадка. Это объясняется тем, что, наряду с гепатолиенальным синдромом (увеличение печени и селезенки) и анемией (малокровие), основным признаком малярии считается пароксизм лихорадки.
История
Считается, что родиной малярии является Западная Африка (P. falciparum) и Центральная Африка (P. vivax). Молекулярно-генетические данные свидетельствуют, что предпаразитический предок плазмодия был свободноживущим простейшим, способным к фотосинтезу, который приспособился жить в кишечнике водных беспозвоночных. Также он мог жить в личинках первых кровососущих насекомых отряда Diptera, которые появились 150—200 миллионов лет назад, быстро приобретя возможность иметь двух хозяев. Древнейшие найденные окаменелости комаров с остатками малярийных паразитов имеют возраст 30 миллионов лет. С появлением человека развились малярийные паразиты, способные к смене хозяина между человеком и комарами рода Anopheles.
Около 2—3 млн лет назад, в популяции гоминин произошла мутация, блокирующая производство одной из разновидностей сиаловой кислоты — Neu5Gc, используемой малярийным паразитом для прикрепления к хозяйской клетке. Вероятно, вызываемое мутацией повышение устойчивости к малярии способствовало позднейшему ее закреплению в популяции, несмотря на то, что одновременно ее эффектом могло стать понижение фертильность. Возможно, это привело к созданию барьера фертильности между носителями мутации и остальной популяцией и, в конечном счёте, — к появлению предковой для современных людей линии гоминин.
По другим оценкам, люди болеют малярией в течение по крайней мере 50 тысяч лет. Время до последнего общего предка (TMRCA) по всем гаплотипам устойчивого к малярии аллеля FY*O, который возник в Африке, — 42 тыс. лет назад (95 % доверительный интервал: 34—49 тыс. лет назад), TMRCA FY*A у неафриканцев — в 57 тыс. лет назад (95 % доверительный интервал: 48—65 тыс. лет назад). В современных популяциях к югу от Сахары аллель FY*O достигает частоты 86 %. Аллели FY*B и FY*A обычны для Европы и Азии, но имеются и в Африке.
Первые летописные свидетельства лихорадки, вызванной малярией, были обнаружены в Китае. Они датируются приблизительно 2700 годом до н. э., временем правления династии Ся.
Как передается?
Малярия проникает в организм при укусе носителя – комара Анофелес. Он повреждает кожный покров и впрыскивает плазмодий в кровь. Далее паразиты перемещаются в печень, поражают красные кровяные клетки и жизненно-важные системы. Когда зараженного человека вновь кусает комар, часть плазмидий перемещаются в тело нового носителя.
Именно таким образом повторяется сложный жизненный цикл этих существ.
Причины и возбудитель малярии
Многие люди задумываются о том, почему малярия распространена в заболоченных районах. Под малярией понимают инфекционное заболевание в острой форме, которое обычно передается через кровь. Причиной инфицирования являются некоторые разновидности комаров, которые предпочитают проживать на переувлажненных местностях с жарким климатом.
Возбудителем заболевания является паразитический микроорганизм под названием плазмодий. Известно более 150 разновидностей плазмодиев, которые провоцируют болезни у различных животных. Только 5 видов среди всех могут поражать человека.
Особенности видов малярии в зависимости от типа возбудителя:
- Трехдневная малярия. Инкубационный период может длиться от 10 дней до 12 месяцев. Продромальный период обычно имеет общие симптомы. Болезнь начинается остро. В течение первой недели лихорадка носит неправильный характер, а затем устанавливается лихорадка, при которой приступы повторяются через день. Приступы обычно возникают в первой половине дня, происходит четкая смена стадий озноба, лихорадки и потоотделения. После 2–3 приступов заметно увеличивается селезенка, а на 2 неделе болезни развивается анемия.
- Овале-малярия по своим проявлениям очень похожа на малярию трехдневную, но протекает заболевание легче. Минимальный инкубационный период длится 11 дней. Приступы лихорадки чаще всего возникают в вечернее время.
- Четырехдневную малярию относят к доброкачественным формам малярийной инфекции. Длительность инкубационного периода обычно не превышает 42 дня (не менее 25 дней), а приступы лихорадки четко чередуются через 2 дня. Увеличение селезенки и анемия развиваются редко.
- Тропическая малярия характеризуется коротким инкубационным периодом (в среднем 7 дней) и наличием типичного продромального периода. У больных этой формой малярии зачастую отсутствуют типичные симптомы приступа. Период озноба может быть выражен слабо или отсутствовать, лихорадочный период может быть затяжным (до 30–40 часов), снижение температуры происходит без выраженного потоотделения. У больных наблюдается спутанность сознания, судороги, бессонница. Часто они жалуются на боли в животе, тошноту, рвоту и диарею.
Виновником развития малярии может быть только комар рода Анофелес. Всего известно не более 20 вдов опасных комаров, которые могут передавать человеку возбудителей малярии. Их особенностью является то, что они делают укусы ночью. Кроме того, их размножение осуществляется в воде.

Симптомы
Болезнь протекает с периодами обострений лихорадки и нормального состояния. Основные симптомы малярии:
- приступы лихорадки (озноб, жар, потоотделение);
- малокровие (анемия);
- увеличение селезенки и печени (гепатоспленомегалия);
- уменьшение числа эритроцитов, тромбоцитов (панцитопения).
Как и при большинстве инфекционных болезней, выделяют три формы тяжести малярии – легкую, среднюю, тяжелую.
Начало болезни внезапное. Ему предшествует инкубационный период (промежуток времени от заражения, до начала проявления болезни).
Он составляет при:
- vivax-малярии – 10-21 день (иногда до 10-14 месяцев);
- четырехдневной малярии – от 3 до 6 недель;
- тропической малярии – 8-16 дней;
- ovale-малярии – 7-20 дней.
Иногда бывает продромальный период (время начала малярии, сопровождающееся первоначальными, маловыраженными симптомами). У больного возникает – слабость, познабливание, жажда, сухость во рту, боль в голове. Затем резко появляется лихорадка неправильного типа.
Первая неделя лихорадочного периода характеризуется приступами, наступающими по несколько раз в день. На второй неделе пароксизмы приобретают четкое циклическое течение с повтором через день или через два (при четырехдневной лихорадке).
Продолжительность пароксизма от 1-2 часа до 12-14 часов. Более длительный период определяется при тропической малярии. Он может длиться сутки и даже более 36 часов.
- озноб – длится 1-3 часа;
- жар – до 6-8 часов;
- обильное потоотделение.
Жалобы и симптомы при малярийном пароксизме:
- гипертермия – до 41° С;
- выраженная головная боль;
- боли в мышцах;
- часто наблюдается рвота, сильное головокружение;
- общая возбужденность;
- боли в области поясницы;
- покраснение лица и склер;
- частый пульс;
- артериальное давление снижено;
- кожа горячая и сухая;
- руки и ноги холодные;
- на слизистых лица – проявление герпетических высыпаний;
- печень и селезенка увеличены в размерах.
После потоотделения наступает сон. В межприступный период больные работоспособны, но со временем течения болезни состояние их ухудшается, наблюдается потеря массы тела, желтуха, кожа становится землистого цвета.
Наиболее тяжело протекает тропическая малярия. В ее случае к описанным симптомам малярии добавляются:
- выраженные боли в суставах и по всему телу;
- признаки, свойственные менингиту;
- бредовое состояние сознания;
- приступы удушья;
- частая рвота с примесью крови;
- выраженное увеличение печени.
На первой неделе болезни приступы могут протекать, наслаиваясь друг на друга. Через несколько месяцев после начала заболевания пароксизмы начинают повторяться, но уже в более легкой форме.
Из всех описанных форм малярии наиболее легко протекает vivax. Самое большое число рецидивов наблюдается при малярии Chesson (тихоокеанская форма).
Последствия
Существуют множественные последствия малярии. Они могут возникать как в остром периоде болезни (то есть в стадии ранних проявлений), так и после.
Последствиями малярии являются:
- Токсический шок . При этом отмечается поражение жизненно важных органов, таких как печень, почки, легкие. При шоке в первую очередь падает артериальное давление, иногда доходя до 50 – 40 миллиметров ртутного столба (при норме от 90 до 120). Развитие гипотензии связано как с нарушением сосудистого тонуса (сосуды расширяются и давление падает), так и с нарушением сердечной деятельности. При шоке дыхание у пациентов становится поверхностным и непостоянным. Основной причиной летальности в этот период является развивающаяся почечная недостаточность. Из-за резкого снижения артериального давление происходит гипоперфузия (недостаточное кровоснабжение) почечной ткани, в результате чего развивается ишемия почек. Поскольку почки выводят из организма все токсины, то когда они утрачивают свою функцию, все продукты обмена остаются в организме. Происходит явление аутоинтоксикации, которое означает, что организм отравляется своими же продуктами обмена (мочевиной, креатинином).
- Малярийная кома . Как правило, является осложнением тропической малярии, но также может быть и последствием других форм малярийной инвазии. Это осложнение характеризуется стадийным, но, в то же время, быстрым течением. Вначале больные предъявляют жалобы на сильную головную боль, повторяющуюся рвоту, головокружение. У них отмечается вялость, апатия и выраженная сонливость. В течение нескольких часов сонливость усугубляется, развивается сопорозное состояние. В этот период иногда отмечаются судороги, менингеальные симптомы (светобоязнь и ригидность мышц), сознание становится спутанным. Если отсутствует лечение, то развивается глубокая кома, во время которой артериальное давление падает, рефлексы пропадают, дыхание становится аритмичным. Во время комы отсутствует реакция на внешние раздражители, изменяется сосудистый тонус и нарушается температурная регуляция. Это состояние является критическим и требует реанимационных мер.
- Острый массивный гемолиз . Гемолизом называется преждевременное разрушение эритроцитов. В норме жизненный цикл эритроцита составляет около 120 суток. Однако при малярии, из-за того что в них развивается малярийный плазмодий, разрушение эритроцитов происходит намного раньше. Гемолиз является основным патогенетическим звеном при малярии. Он является причиной анемии и множества других симптомов.
- Острая почечная недостаточность . Это последствие обусловлено массивным разрушением эритроцитов и выходом из них гемоглобина. Гемоглобин начинает появляться в моче (этот феномен называется гемоглобинурией), придавая ей темную окраску. Состояние осложняется пониженным артериальным давлением. Почечная недостаточность при малярии проявляется олигурией и анурией. В первом случае суточное количество мочи уменьшается до 400 миллилитров, а во втором – до 50 – 100 миллилитров. Симптомами острой почечной недостаточности является быстрое ухудшение состояния, снижение диуреза, темная окраска мочи. В крови отмечается нарушение водно-электролитного баланса, сдвиг щелочного равновесия, увеличение числа лейкоцитов.
Диагностика
Диагностика малярии основана на выявлении классических симптомов заболевания: приступообразная лихорадка, увеличение печени, селезенки.
В крови пациентов всегда определяется анемия. Большое значение имеет наличие факта пребывания в опасной местности в течение 3-х лет до начала заболевания, или переливание крови или медицинские манипуляции, связанные с нарушением целостности кожного покрова или слизистой оболочки в течение 3-х месяцев до появления лихорадки.
Наиболее точным методом диагностики является обнаружение в крови малярийного плазмодия. В настоящее время широко распространены специальные диагностические наборы, позволяющие за короткое время определить наличие возбудителя в крови.

Лечение неосложненных случаев малярии
Для лечения неосложненных случаев заболевания малярией, вызванных паразитами P. falciparum, ВОЗ рекомендует применять артемизинин-комбинированную терапию (АКТ). Сочетая в себе два активных компонента с различными механизмами действия, АКТ является на сегодняшний день наиболее эффективным противомалярийным средством. В настоящее время ВОЗ рекомендует применять пять видов АКТ против малярии, вызываемой P. falciparum. Выбор АКТ должен основываться на результатах исследований терапевтической эффективности против местных штаммов малярийных паразитов P. falciparum.
АКТ представляет собой основной рекомендованный метод лечения малярии, вызываемой P. falciparum, и их эффективность необходимо поддерживать, поскольку ожидается, что альтернативные производным артемизинина лекарства появятся на рынке не ранее, чем через несколько лет. ВОЗ рекомендует проводить регулярный мониторинг эффективности применяемых противомалярийных препаратов в рамках национальных программ по борьбе с малярией, с тем чтобы выбранные виды лечения оставались эффективными.
В районах с низкой интенсивностью передачи противомалярийное лечение следует дополнять единовременным приемом низкой дозы примахина в целях предотвращения передачи инфекции. При этом, тестирования на дефицит глюкозо-6-фосфатдегидрогеназы (Г6ФД) не требуется, поскольку единовременный прием низкой дозы примахина эффективно блокирует передачу инфекции и редко имеет серьезный токсический эффект у пациентов с какой-либо формой дефицита Г6ФД.
Лечение тяжелых случаев малярии
Для лечения тяжелых случаев малярии следует назначать инъекции артесуната (внутримышечные или внутривенные), по меньшей мере, на 24 часа, после чего, как только пациент будет способен переносить пероральные препараты, проводить полный трехдневный курс АКТ. При отсутствии возможности применения инъекционных препаратов детям до 6 лет с тяжелой формой малярии следует назначать догоспитальное лечение артесунатом в суппозиториях, после чего их следует незамедлительно направлять в медицинское учреждение, где они смогут получить полноценное лечение.
Крайне важно не использовать ни инъекционные препараты на основе артемизинина, ни артесунат в суппозиториях в качестве монотерапии – начальный курс лечения тяжелых форм малярии этими препаратами необходимо дополнять трехдневным курсом АКТ. Это необходимо для обеспечения полного излечения и предотвращения развития устойчивости к производным артемизинина.
Лечение инфекций, вызываемых P. vivax, следует проводить с помощью АКТ или хлорохина в тех районах, где у P. vivax нет устойчивости к хлорохину. В районах, где выявлена устойчивость P. vivax к хлорохину, инфекции следует лечить с помощью АКТ, причем желательно такой, где дополнительный лекарственный компонент имеет длительный период полувыведения. За исключением комбинации артесуната с сульфадоксином-пириметамином (AS+SP), все АКТ эффективны против стадии распространения инфекции P. vivax в кровеносном русле.
В целях профилактики рецидивов в дополнение к основному лечению следует назначать примахин; дозу и кратность приема следует определять с учетом ферментной активности глюкозо-6-фосфатдегидрогеназы (Г6ФД) у конкретного пациента.
За последние годы доступ к АКТ был существенно расширен. К концу 2016 г. АКТ была принята в качестве терапии первой линии в 80 странах. По оценкам, в 2016 г. в странах было проведено 409 миллионов курсов артемизинин-комбинированной терапии (АКТ) по сравнению с 311 миллионами курсов в 2015 году.
Более 69% таких курсов было распределено через государственный сектор. Количество курсов АКТ, распределенных через государственный сектор, возросло со 192 миллионов в 2013 г. до 198 миллионов в 2016 г., причем большинство из них (99%) было распределено в Африканском регионе ВОЗ.

Профилактика
Профилактические мероприятия заключаются в своевременном выявлении и лечении больных малярией и носителей малярийного плазмодия, проведении эпидемиологического надзора за эндемическими регионами, уничтожении комаров и использовании средств от их укусов.
С помощью натуральных или синтетических репеллентов можно защитить себя от укусов комаров. Они бывают коллективными и индивидуальными и выпускаются в виде спрея, крема, геля, карандашей, свечей и спиралей.
Комары боятся запаха томатов, валерианы, табака, масла базилика, аниса, кедра и эвкалипта. Пару капель эфирного масла добавляют в растительное масло и наносят его на открытые участки тела.
Прогноз
При адекватном лечении прогноз для жизни при малярии благоприятный. Но иммунитет после заболевания формируется крайне медленно, поэтому возможно повторное заражение. При развитии осложнений прогноз определяется повреждениями жизненно важных органов.
Медицинский справочник болезней
Малярия. Виды, симптомы, лечение и профилактика малярии.
Малярия (итал. malaria, от malo—плохой и aria — воздух; в прежнее время считали, что малярия вызывается дурным воздухом), болотная лихорадка,— инфекционное заболевание, возбудителем которого является кровепаразит — малярийный плазмодий, который имеет сложный цикл развития, протекающий в организме человека (бесполый цикл, или т. наз. шизогония ) и в организме комара ( половой цикл, или т. наз. спорогония).
Известно 4 вида плазмодиев — возбудителей различных форм малярии человека:
- Трехдневной малярии-- Plasmodium vivax,
- Тропической малярии -- P. falciparum,
- Четырехдневной малярии -- Plasmodium malariae,
- Plasmodium ovale.
Путь заражения.
Здоровый человек заражается от больного малярией через переносчика плазмодия — самку малярийного комара из рода анофелес.
Инкубационный (скрытый) период может длится от 7-10 дней до нескольких месяцев.
Цикл развития малярийного плазмодия.
В организм человека паразиты малярии попадают при укусе зараженного комара в виде особой формы плазмодия — спорозоитов.
Из тока крови спорозоиты проникают в клетки печени, где проходят особый цикл развития, образуя массу мелких тканевых мерозоитов.
Из клеток печени тканевые мерозоиты выходят в кровь и внедряются в эритроциты (красные кровяные тельца), где развиваются в бесполые формы ( шизонты ) и в незрелые половые формы ( мужские и женские гаметоциты ).
Достигнув зрелости, шизонты делятся на 8 — 24 мерозоита, которые после разрушения оболочки эритроцита выходят в плазму крови и внедряются в свежие эритроциты. Бесполые формы могут размножаться в крови путем последовательных циклов в течение достаточно длительного времени, обусловливая своей жизнедеятельностью приступы малярии.
Гаметоциты (незрелые половые формы) в организме человека дальнейшего развития не претерпевают. Если комар насосется крови больного малярией, то вместе с кровью в его желудок попадают гаметоциты.
В комаре они проходят особый цикл развития, превращаясь в зрелые гаметы. Мужские гаметы сливаются с женскими (оплодотворение), проникают в стенку желудка комара и там проходят ряд превращений, в результате которых спустя 7—30 дней после кровососания в слюнных железах комара появляются особые формы паразита — спорозоиты. При укусе зараженным комаром здорового человека спорозоиты вместе со слюной комара проникают в кровь и затем в печень.
Клинические симптомы.
В течение первых 7--10 дней после заражения, пока паразит проходит цикл развития в печени, никаких признаков болезни еще не бывает — это инкубационный (скрытый) период, который при некоторых формах малярии может затягиваться на многие месяцы, так что человек, заразившийся осенью, заболевает только весной следующего года. Первым признаком заболевания малярии является лихорадка, проявляющаяся серией малярийных приступов.
В развитии малярийных приступов играет роль наличие в крови достаточного количества плазмодиев.
В большинстве случаев приступ начинается ознобом нередко столь сильным, что больного трясет и ему не удается согреться даже под теплой одеждой. Вскоре озноб сменяется жаром. Температура постепенно поднимается до 39—40°; лицо больного краснеет, он тяжело и часто дышит, жалуется на сильную головную боль. Температура затем быстро снижается, иногда ниже нормальной; больной в это время сильно потеет. На следующий день он чувствует себя почти здоровым.
Затем приступ повторяется: при трехдневной форме малярии— каждый третий день, при четырехдневной — каждый четвертый, при тропической — нередко ежедневно. По мере повторения приступов у больных вследствие разрушения паразитами красных кровяных телец развивается малокровие, увеличивается селезенка и печень, значительно уменьшается количество белых кровяных телец.
Малярия истощает силы больного, снижает трудоспособность взрослых, замедляет рост и развитие детей. При отсутствии или несвоевременности лечения может протекать с осложнениями (воспаление почек, малярийные отеки), а при тяжелых формах тропической малярии (так наз. коматозная малярия) или при молниеносной трехдневной форме малярии детей может окончиться смертью.
Диагностика.
Рано начатое лечение сохраняет здоровье больному, исключает возможность заражения комаров от него и тем предохраняет окружающих от заражения.
Диагноз ставится на основании:
ЛЕЧЕНИЕ МАЛЯРИИ.
- Хинин,
- Акрихин (Хинакрин, Гепакрин, Мепакрин, Пентилен),
- Бигумаль ,
- Сочетание их с Плазмоцидом,
- Амодиахин и Сульфадоксин-пириметамин.
Курс лечения продолжается 5—7 дней и проводится по особым схемам, определяемым врачом.
При трехдневной форме прекращение приступов после лечения не значит полного избавления от болезни.
Нередко через 8—10 месяцев после прекращения первичных приступов наступает возврат (рецидив) болезни.
Причиной возникновения рецидивов являются печеночные формы паразита, могущие существовать в организме при трехдневной форме малярии до 1—1,5 лет.
С целью предупреждения рецидивов больные трехдневной малярией должны получать после 5 дней лечения акрихином или бигумалем еще 10-14 дней подряд хиноцид. При раннем и правильном лечении удается, как правило, излечить больного малярией в течение 2—3 недель.Особенно эффективным и надежным является лечение, проведенное в условиях больницы.
Заражение человека малярией происходит в сезон активности комаров — летом и осенью. В южных странах сезон продолжается в течение 4—6 месяцев, с мая--июня по сентябрь--октябрь. Наибопьшее число больных обычно регистрируется в августе--сентябре, когда заражение малярией происходит наиболее интенсивно. В северных областях сезон активности комаров продолжается 1--2 месяцев (июль--август).
Борьба с малярией началась в первые же годы становления советского здравоохранения. Проводилась она планово, в общегосударственном масштабе.
Массовое заболевание практически было ликвидировано уже в 60-х годах на территории всех бывших союзных республик.
В настоящее время мероприятия по ликвидации малярии осуществляются почти во всех странах мира.
Всемирная организация здравоохранения (ВОЗ) координирует усилия стран в реализации этой важной мировой проблемы здравоохранения и оказывает многим странам необходимую техническую и экономическую помощь из средств специального фонда на ликвидацию малярии.
С 2000 года глобальные показатели смертности от малярии по данным ВОЗ снизились более чем на 25%, а в Африканском регионе, эпидемиологически самом опасном— на 33%. В Африке каждую минуту от малярии умирает ребенок. Большое количество больных малярией и в Индии.
Профилактика малярии.
Для профилактики при поездках в районы эпидемии и в наиболее активные для комаров сезоны принимают специальные противомалярийные препараты по рекомендации ВОЗ: Амодиахин, Сульфадоксин-пириметамин, Бигумаль и др.
Выбор препарата зависит от формы малярийного плазмодия, распространенного в данном регионе.
Курс начинают за 1-2 недели до поездки, продолжают прием в течение всего пребывания в зоне эпидемии и еще четырёх недель по возвращении.
Кроме того, необходимо защитить себя от укусов комаров. Для этого используют репелленты и москитные сетки, пропитанные инсектицидом длительного действия (СИДД).
В настоящее время учеными создана вакцина против малярии и находится на стадии клинических испытаний.
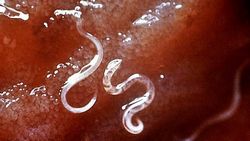
Малярийный плазмодий — это одноклеточное животное рода Anopheles, паразитирующее на человеке. Результатом паразитической деятельности является заболевание, называемое малярией. Оно проявляется только там, где обитает переносчик плозмодия — комар рода Anopheles. За это свойство его так и назвали — малярийным.
Основные характеристики возбудителя малярии
Малярийный плазмодий относится к типу споровики подцарства простейшие, отряда гемоспоридий (Haemosporidia), рода Plasmodium. В природе существует немало представителей этого рода, но малярию вызывеют только 5 видов микроорганизмов: Plasmodium vivax, Plasmodium malariae, Plasmodium falciparum и Plasmodium ovale и Plasmodium ovale. Последний вид считается редким, но и самым опасным. Заразиться им можно в тропической зоне Африки и Азии.
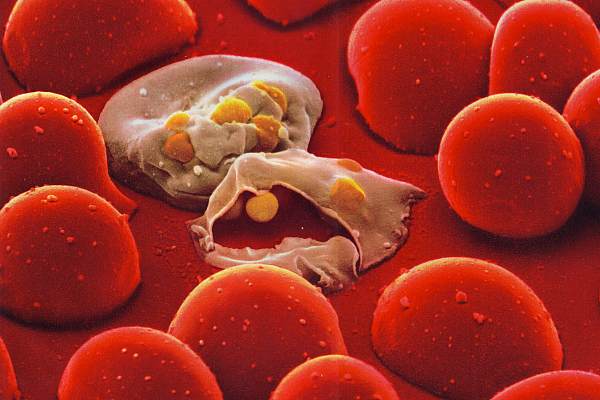
Малярийный плазмодий
Все возбудители малярии относятся к эукариотам, то есть организмам, имеющим ядро, в котором как в сейфе хранится наследственная информация. Однако эта группа организмов отличается от всех эукариотов тем, что имеет в одной клетке сразу несколько ядер.
Все виды перечисленных плазмодиев имеют очень сложный жизненный цикл, в котором сочетаются половое и бесполое размножение с различными трансформациями и воздействиями на организм хозяина.
Это говорит о том, что эволюция малярийного плазмодия в качестве паразитического организма имеет длительный период. Об этом свидетельствует и наличие 2 хозяев, смена которых в жизненном цикле паразита носит обязательный характер.
Жизненный цикл паразита
Паразиты только на первый взгляд кажутся пластичными организмами. На самом деле их жизнь подчинена очень строгим правилам, отклонение от которых чревато гибелью для особи.
Жизненный цикл малярийного плазмодия — это его путь развития от зародыша до половозрелой особи, способной размножаться.
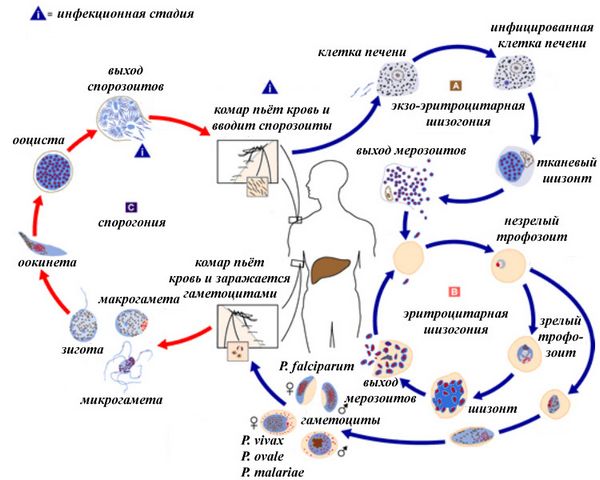
Цикл развития малярийного плазмодия
Отличительной особенностью является тот факт, что цикл развития малярийного плазмодия функционально поделен на 2 части. Одна из них проходит в теле комара, другая — в человеке.
Для того, чтобы плазмодий смог реализовать всю свою наследственную программу, он должен пройти следующие стадии развития.
- Заражение человека начинается с момента его укуса зараженным комаром. Пока самка комара пьет кровь, плазмодий в форме активно плавающего спорозоита вместе со слюной попадает в кровяное русло.
- В крови он проникает в эритроцит, увеличиваясь при этом в размерах. Такая трансформация порождает новое состояние плазмодия, которое называется шизонтом. Эта стадия развития необходима для того, чтобы осуществить бесполое размножение. Активное деление шизонтов в эритроцитах позволяет из одной большой клетки создать множество мелких, которые называются мерозоитами. При этом эритроцит полностью разрушается, а паразиты и токсины попадают в плазму крови.
На этом у человека заканчивается латентная стадия заболевания и начинается проявление первых симптомов.
Следующий этап жизненного цикла возбудителя малярии можно назвать полным захватом вражеской территории, если под таковой подразумевать все эритроциты человека. Мерозоиты, переносимые током крови, проникают в еще не разрушенные эритроциты. Так начинается следующий цикл развития плазмодия, который по-прежнему проявляется в бесполом размножении. 2 этап разрушения эритроцитов и новый выход мерозоитов в плазму крови порождает очередной приступ лихорадки со всеми характерными признаками.
На стадии повторного выхода из эритроцитов часть мерозоитов приобретает признаки половых, то есть мужских и женских клеток. Для того чтобы произошла следующая стадия развития в форме полового размножения, плазмодиям нужно попасть в тело комара.

Малярийный комар
Если им повезет, и комар выпьет кровь с такими клетками, то в его организме малярийный плазмодий окончательно созревает и превращается в гаметы. Именно в теле комара эти гаметы оплодотворяются, формируя яйцеклетку. Для дальнейшего развития яйцеклетка должна проникнуть в стенку кишечника комара. Там происходит ее превращение сначала в ооцисту, а затем в споробласты и, в конечном итоге, в спорозоиты. Именно они завершают жизненный цикл, поскольку на этой стадии малярийный плазмодий возвращается в то состояние, при котором через слюнные железы спорозоиты опять должны попасть в организм человека.
Стадии развития плазмодия объединили в единое целое 2 таких разных вида — человека и комара. Остается открытым вопрос: кто для возбудителя малярии является главным звеном?
Роль основного и промежуточного хозяина в циклах
Для описания паразитической формы жизни очень важны 3 понятия: основной, промежуточный и резервуарный хозяин.
Основным хозяином для паразита является тот вид, в котором происходит половое размножение. Здесь женская и мужская особи спариваются, в результате чего появляется особь с другим генотипом. Окончательным хозяином является и тот организм, в котором находится паразит с гермафродитным размножением. Ведь оплодотворение все равно происходит, хотя результатом этого процесса является появление клона, а не генетически новой особи.
Промежуточным хозяином является организм, в котором происходит бесполое размножение. Он нужен для того, чтобы увеличилось количество личинок.
Резервуарный хозяин — это тот организм, который всего лишь кормит и содержит паразита.

Укус самки малярийного комара
Комар — это основной хозяин малярийного плазмодия, а человек — промежуточный. Резервуарный хозяин у этого паразита отсутствует.
Однако нельзя основного хозяина рассматривать как главное звено в жизненном цикле. Скорее это понятие следует трактовать в качестве среды, где завершается цикл развития.
Зачем же малярийному плазмодию тело человека, если основное его размножение происходит в теле комара? В чем вообще смысл промежуточных хозяев?
Объясняется это экологическими законами формирования устойчивого состояния популяции. Обычно паразит не стремится убить своего хозяина, потому что тогда он теряет не только источник пищи, но и комфортную среду существования. Существуют исключения из этого правила, но они крайне редки и представляют собой очень узкую специализацию паразита.
Человек нужен малярийному плазмодию для того, чтобы увеличить количество особей в период неполовой стадии развития. В теле комара плазмодий не смог бы достичь такой численности. Иметь одного хозяина в мире паразитов — это увеличение риска вымирания. Однако и слишком большая взаимозависимость окончательного и промежуточного хозяев тоже увеличивают степень риска. Самый лучший вариант эволюция давно уже придумала — это переход от паразитизма к симбиозу. Однако у малярийного плазмодия такой путь развития пока еще не наблюдается.
Как проявляется малярия у человека
Это заболевание развивается не сразу, а по мере размножения и распространения плазмодия. Малярию обычно делят на несколько категорий. Чаще всего люди болеют доброкачественной трехдневной формой. Она имеет следующие симптомы.
- Через 5-20 дней после укуса зараженным комаром появляется сильный озноб, который вскоре переходит в повышенную температуру. Лихорадка и жар длятся до 10 часов, после чего температура спадает. Так проявляется реакция организма на первый выход возбудителей малярии из эритроцитов. Трехдневной эта форма заболевания называется, потому что лихорадочное состояние повторяется через каждые 3 дня. Если за это время произойдет заражение с укусом еще одного комара, то лихорадочное состояние будет проявляться чаще.
- Поскольку на фоне интоксикации снижается снабжение организма кислородом, то начинается цепная реакция разрушения организма. Особенно это сказывается на состоянии центральной нервной системы и печени.
- После приступов лихорадки могут появиться следующие дополнительные симптомы: учащение пульса, тошнота, рвота, помутнение сознаний, появление галлюцинаций, снижение артериального давления, возникновение анемии. Интоксикация способствует появлению болей во всем теле.
- Если в человека вводится сразу много плазмодиев, то возможно появление коматозного состояния.
При всех этих неприятных симптомах в целом прогноз заболевания вполне благоприятен. Если повторное инфицирование отсутствует, то через определенное время, в зависимости от тяжести заболевания, наступает выздоровление. Однако зараженный человек на протяжении нескольких лет может испытывать новые приступы, которые постепенно становятся все слабее.
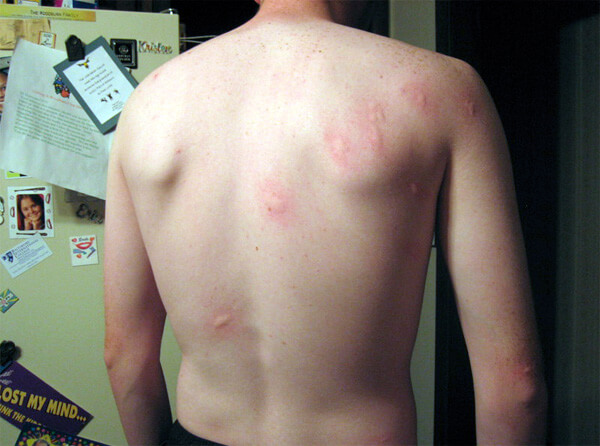
Последствия укусов малярийного комара
Существует еще трехдневная молниеносная малярия. Ее симптомы подобны проявлению доброкачественной формы, но патологический процесс проявляется значительно сильнее и с тяжелыми осложнениями. Может произойти слипание эритроцитов. Эти блоки уже не переносятся кровью и прикрепляются к стенкам мелких сосудов. Это может способствовать полному перекрытию просветов сосудов, что чревато летальным исходом.
Именно такая форма малярии обычно приводит к функциональным нарушениям не только нервной, но и пищеварительной системы. Особенно сильно поражаются печень и почки.
Существует еще гемоглобинурийная или черноводная малярия. Она встречается редко, видимо, за счет того, что развивается преимущественно у людей, которые впервые попали в места, где свирепствует малярия.
Черноводной эту болезнь назвали за практически черный цвет мочи, что свидетельствует о быстро протекающем некрозе почек.
Малярия — заболевание тяжелое, опасное и порой смертельное. Однако население, живущее в зонах локализации малярийных комаров, переносит малярию легче, чем приезжие европейцы. Наблюдается появление иммунитета и пожизненной латентной стадии заболевания у тех народов, которые из поколения в поколение подвергаются заражениям малярийным плазмодием. Для всего остального населения планеты главными правилами остаются: профилактика, своевременная диагностика, правильное лечение.
Видео — Жизненный цикл малярийного плазмодия. Часть 1
Читайте также:


