Болезнь боровского кожный лейшманиоз пендинская язва
Возбудитель пендинской язвы был открыт в 1898 г. П. Ф. Боровским. Тельца Боровского, полученные в соскобе из пендинской язвы, представляют собой круглые или овальные образования длиной 2—5 m и шириной от 1—1,5 до 3—4 m. В протоплазме паразита можно обнаружить одну или несколько вакуолей. Помимо главного ядра, имеющего круглую или овальную форму, <в клетке содержится палочковидной формы блефаробласт (ряс. 70). При окраске паразита по методу Рома-новского-Гимза протоплазма приобретает голубоватый цвет со слегка розовым оттенком, ядро красится в ярко-красный, блефаробласт —в насыщенный тёмнокрасный цвет. Паразиты, выросшие в культуре, подвижны и имеют форму ланцета длиной 20—30 m. На переднем конце их от блефаробласта отходит длинный жгут.
Изучая возбудителей пендинской язвы в различных пунктах Средней Азии, В. Л. Якимов отметил морфологические различия паразитов и установил две разновидности—variatio major (длина 5 m ширина 4 m и variatio minor (длина 4 m, ширина 3 m). Паразит относится к классу Flagellata, роду Lei-sehmania. Из искусственных сред наиболее благоприятен для выращивания телец Боровского агар с дефибринированной кровью кролика, так называемая среда NNN. Оптимальная температура для роста культур 22°.
Переносчик болезни — москит Phlebotomus papatasii, заражающий человека при укусе. Н. И. Латышев показал, что резервуаром вируса острой формы пендинской язвы являются песчанки нескольких видов и тонкопалый суслик. При хронической форме пендинской язвы основным резервуаром вируса служит больной пендинской язвой человек.
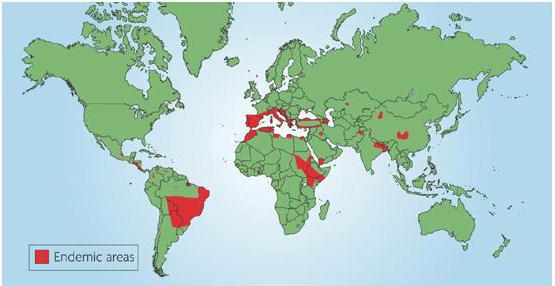
Пендинская язва встречается в странах с жарким климатом. В СССР она наблюдается преимущественно в среднеазиатских республиках (по всему течению реки Мургаба, Ашхабад, Бухара, Самарканд и др.) и отчасти в Закавказье (Азербайджан).
Заболевают пендинской язвой главным образом в конце лета или осенью.
Пендинская язва оставляет после себя в большинстве случаев стойкий иммунитет к возбудителю гомологического типа. Однако иммунитет появляется лишь через 5—6 месяцев после начала заболевания. Перекрестного полного иммунитета между двумя формами пендинской язвы (острой и хронической) будто бы не существует (П. В. Кожевников).
Происходящие при пендинской язве иммунобиологические изменения в организме удается обнаружить при помощи аллергических реакций, для чего производится накожное или внутрикожное введение вакцины из возбудителя пендинской язвы, а также путем постановки реакции отклонения комплемента. Однако результаты реакции отклонения комплемента у различных авторов оказались противоречивыми.

Инкубационный период зависит от формы пендинской язвы. При острой форме он равен 1—4 неделям, при хронической — 2—6—12 месяцам и больше.
Клиническое течение. Различают, как уже упоминалось, две основные формы пендинской язвы: острую (эктиматозную) и хроническую (бугорковую). П. В. Кожевников предлагает соответствующие названия: остронекротизирующаяся и поздно изъязвляющаяся формы.
Острая форма пендинской язвы начинается с появления бугорка плоскоконической формы с широким основанием. Бугорок имеет значительный воспалительный инфильтрат; инфильтрат часто принимает большие размеры и формирует узел. При ощупывании очага поражения очень характерна тестоватая консистенция его. Цвет поражения красный с буроватым или буроватожелтым оттенком. Границы очага расплывчаты, по периферии их видны и легко прощупываются в большем или меньшем количестве отходящие радиарно по сторонам лимфангоиты (рис. 71).
Через 1—3 месяца наступает распад центральной части узла; увеличиваясь, он захватывает всю поверхность узла. Поражение распространяется быстро по периферии как за счет собственного роста, так нередко и за счет слияния нескольких элементов. С поверхности язвы отделяется обильный серозно-гной-ный секрет, засыхающий в грязно-бурого цвета корку, плотно сидящую на своем основании. При снятии корки обнаруживается круглая, овальная или неправильной формы язва с фестончатыми, изъеденными краями. Этот этап развития пендинской язвы длится 2—4 месяца и заканчивается формированием рубца, на что идет от 3 недель до 1 ]/2 месяцев.
Таким образом, длительность всего поражения колеблется в пределах 4—7—8 месяцев, иногда дольше.
Хроническая форма пендинской язвы начинается с появления на коже небольшого бугорка желто-розового, а иногда буровато-красного цвета. Бугорок постепенно увеличивается, при этом поверхностные слои кожи растягиваются, нарушается питание клеток рогового слоя — появляется шелушение. Отдельные элементы при этой форме, как правило, не сливаются между собой. Описанная клиническая картина длится 4—12 месяцев и больше (рис. 72).

По прошествии этого времени в центре очага поражения начинается некроз ткали, что ведет к изъязвлению очага поражения, который растет периферически; вокруг него появляется узенький воспалительный инфильтрат. Язва покрывается коркой, после снятия которой обнаруживается чистое неровное дно, покрытое грануляционной тканью. Отделяемое язвы крайне незначительно, серозного или серозно-гнойного характера. Этот период длится до 6 месяцев и больше. Присоединение вторичной инфекции или травмы, а также нерациональная местная терапия могут ускорить наступление процесса распада и затянуть на более длительное время течение всего процесса.
С. X. Капина, изучая у нас в клинике гистопатологические изменения при пендинской язве, пришла к выводу, что как при хорнической, так и при острой форме в общем имеются одинаковые основные изменения, которые сводятся к возникновению на месте внедрения возбудителя инфильтрата, быстро принимающего вид, похожий на люпому. Помимо этого, происходят явления некроза, захватывающего не только инфильтрат, но прежде всего ткань дермы. Когда пендинская язва принимает туберкулоидное строение, легко обнаруживавшегося до этого возбудителя заболевания найти не удается.
Диференциальный диагноз пендинской язвы в типичных случаях не вызывает затруднений. Хроническое течение заболевания, желтоватый оттенок очага поражения, его тестоватая консистенция, наличие лимфангоитов по периферии и, наконец, обнаружение возбудителя дают возможность избежать ошибки. Помогают также в этом отношении указания больного на пребывание в местности, где распространена пендинская язва.
Прогноз благоприятен. Однако при поражениях кожи лица остается рубец, неприятный в косметическом отношении.
Лечение. Учитывая возможность наступления иммунитета, при заболевании пендинской язвой в районе эндемического очага следует в течение 4—5 месяцев воздержаться от лечения. Только в случае обширных поражений приступают к лечению с самого начала болезни, оставив одну или две язвы (наиболее безобидные для больного) без лечения. В ряде случаев с успехом делают прививки пендинской язвы в наиболее закрытой части кожного покрова. Этим достигается наступление иммунитета и предохранение от дальнейших заболеваний.
При абортивных формах лечения обычно не требуется.
При лечении больных пендинской язвой с успехом применяют внутривенные вливания препаратов сурьмы (1% Sol. Stibii Kalii tartarici). Вливания производят через день. Начинают с 0,5—2 мл раствора, на каждое следующее вливание прибавляют по 0,5 мл. Наибольшая разовая доза для вливания—7 мл раствора. Всего на курс лечения 10—12— 15 вливаний. Осложнения при этом методе лечения: болезненные флебиты на месте вливаний, рвота, головные боли, иногда тяжелые явления отравления. Из других препаратов сурьмы применяют стибенил (Stibenyl) и стибозан (Stibosan) по 0,1—0,3 на вливание. Всего делают 10—12 вливаний.
Применяют также рентгенотерапию. Технические условия: 120—150 kV, 3 mA, фильтр 3 мм А1, кожно-фокусное расстояние 30 см. по 200 г на сеанс, с промежутками в 7—10 дней между сеансами; всего 3 сеанса. Хорошие результаты рентгенотерапии отмечаются при язвенной форме заболевания.
Хронические формы успешно лечат впрыскиванием в бугорок 5% раствора акрихина. Необходимо добиваться при этом пропитывания тканей на 5—6 мм вокруг бугорка. Инъекции повторяют через 3—4 недели. В стадии изъязвления накладывают повязки с дезинфицирующими мазями (0,5% акрихиновую, 5% протарголовую, 2% белую или желтую ртутную мазь). Мази следует менять. Мы с успехом применяем для повязок мазь, предложенную Матлахом (свиного сала 2 части, воска и канифоли по одной части). Можно уничтожать небольшие пендинские язвы диатермокоагуляцией или снегом угольной кислоты (С02).
При обострении процесса применяют влажновысыхающие повязки из раствора марганцовокислого калия (1 : 1000), риванола (1 : 1000) и из свинцовой воды. Для борьбы со вторичной гнойничковой инфекцией внутрь назначают сульфаниламидные препараты.

Краткая характеристика
Живут и развиваются лейшмании в организме человека или различных животных. Достаточно часто их обнаруживают у лисиц, шакалов, собак, некоторых грызунов. До сегодняшнего дня нет информации о периоде заразности животных и человека. Известно лишь одно. Если на коже или в крови есть данный паразит, то хозяин является источником заражения.
Очень опасны поселяющиеся в организме лейшмании. Они живут в селезенке, печени. Иногда паразиты поселяются в костном мозге. Как выше отмечалось, такая болезнь - не только человеческий бич. Нередко обнаруживается лейшманиоз у собак, домашних грызунов.
Историческая справка
Лейшманиоз был обнаружен П. Ф. Боровским в 1898 году. Найдя паразитов в мазках пендинской язвы, врач впервые описал их. Именно поэтому еще называют недуг лейшманиоз "болезнь Боровского". Значительно позже возбудитель будет отнесен к специально созданному роду лейшманий. А путь передачи патологии был установлен лишь в 1921 году.
На сегодня, болезнь лейшманиоз - достаточно редкий недуг, которым заразиться можно лишь в странах тропиков, субтропиков.
Что представляет собой паразит?
Более распространенным заболеванием является лейшманиоз кожный. Возбудитель недуга – лейшмания. Невооруженным глазом рассмотреть паразита невозможно. Его размеры микроскопически малы. Длина лейшмании - около 3 мкм. Паразит имеет шарообразную или овальную форму, в середине его располагается ядро. Передняя часть лейшмании содержит жгутик, задняя представляет собой блефаропласт.
Питается паразит содержимым клеток животных, человека. Размножаются простейшие путем деления. В передней части отпадает жгутик. Так начинается процесс размножения, в результате которого происходит заражение организма.
Пути распространения
Недуг легко передается. Схема достаточно проста. Насекомые, укусив зараженного человека или животного, переносят паразитов в здоровый организм. Спустя время у пациента диагностируется болезнь лейшманиоз.
Возбудителей заболеваний известно несколько десятков видов. Около двадцати из них представляют опасность для человеческой жизни. Чаще всего они вызывают лейшманиоз кожный. Осложняет лечение недуга тот факт, что паразиты совершенно не чувствительны к антибактериальной терапии.
Переносчиками болезни являются москиты. После укуса инфицированного человека насекомые заражаются. И спустя неделю уже представляют собой источник болезни. Эти кровососущие насекомые заражают пациента именно кожной формой недуга. Человеческий организм может вырабатывать антитела. Единожды переболевший такой формой пациент обладает стойким иммунитетом к болезни.
При кожном лейшманиозе недуг способен передаваться не только через кровь москиту. Насекомое может заразиться язвенным отделяемым.
Классификация патологии
Выделяются три типа заболевания:
- Лейшманиоз кожный. Недуг проявляется обширными очагами изъявленных папул.
- Лейшманиоз кожно-слизистый. Для такой болезни характерны язвы на слизистых рта, горла, носа.
- Лейшманиоз висцеральный. Такая форма диагностируется, если лейшмания попадает в лимфатические сосуды. С током жидкости она разносится по организму. Поражаются внутренние органы. В основном это селезенка, легкие, сердце, печень. Данная форма не имеет способности формировать в последующем иммунитет к патологии.
Отчетливо демонстрирует болезнь лейшманиоз фото, расположенное ниже. На нем представлена кожная форма недуга.
Разделяют патологию в зависимости от того, кто явился резервуаром и источником инфекции. Таким образом, лейшманиоз кожный и висцеральный может быть двух форм:
- антропонозный - источником недуга является человек;
- зоонозный - возбудитель заболевания переходит от животных.
- характерная общая слабость;
- бледность кожи;
- снижение аппетита вплоть до полного его отсутствия;
- размеры селезенки незначительно увеличены;
- отмечается апатия;
- температура тела повышается (максимальным показателем является 38 С).
- Значительно повышена температура (достигает отметки 40 С). Такой признак обладает волнообразным характером. У пациента чередуется гипертермия с нормальными показателями.
- Кашель. Такой симптом возникает при поражении дыхательного аппарата.
- Увеличенные лимфатические узлы. Выявляются при осмотре. Увеличение отмечается возле пораженных органов.
- Болезненность печени, селезенки во время пальпации. Отмечается значительное увеличение этих органов.
- истощение пациента;
- селезенка приобретает огромные размеры;
- поверхность кожи сухая, крайне бледная;
- частые головокружения;
- появляются отечность в ногах;
- учащаются сердечные сокращения;
- увеличивается объем живота (в брюшной полости скапливается жидкость);
- возникает диарея;
- нарушается потенция.
- возникновение бугорков – лейшманиом;
- деструкция кожного покрова на месте бугорка;
- изъявление;
- заживление раны и образование рубца.
- насморк;
- заложенность носа;
- затруднение глотания;
- носовые кровотечения;
- эрозии и язвы во рту (на губах, деснах, языке);
- язвы в полости носа.
- обследование материала, взятого из язв и бугорков;
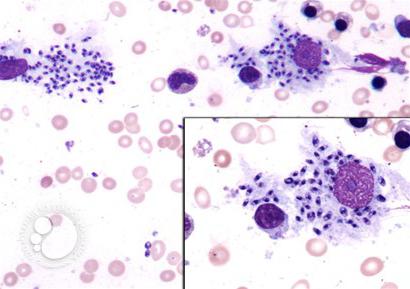
- исследование крови (по Романовскому-Гимзе);
- пункция костного мозга;
- биопсия печени, лимфатических узлов, селезенки;
- биологические пробы;
- серологические реакции (ИФА, РСК).
- медикаментозная терапия;
- хирургический метод;
- физиотерапевтические процедуры;
- химиотерапия.
- устранение патологии лазером;
- криодеструкция - место поражения разрушается холодом;
- лечение током - электрокоагуляция.
- Употребление тонизирующих средств. Полезно принимать настойки аралии, лимонника китайского, женьшеня, элеутерококка, левзеи. Они отлично укрепляют защитные силы всего организма, способствуют общему оздоровлению. Целесообразно любой из препаратов употреблять дважды в день капель по 30.
- Свежеотжатые соки. Крайне полезно пациентам употреблять напитки из моркови, картофеля, капусты.
- Отвары, настои из овса. Травяные чаи из смородиновых листов, ягод шиповника, жимолости.
- Компрессы на бугорки. Применяется такой метод, только если фурункулы не вскрылись. Для компрессов используют концентрированные отвары цветков пижмы, коры ивы.
- Живица хвойного дерева – ели, пихты, сосны. В виде лепешки ее следует наложить на пораженное место и закрепить повязкой.
- Благоустройство жилых зон. Следует ликвидировать места размножения москитов и крыс.
- Рекомендуется устранять свалки.
- Не допускать затопления подвалов.
- Своевременно ремонтировать все трубопроводы.
- Регулярно должна производиться профилактическая дезинсекция жилых и подвальных помещений.
- Зоонозная (сельская, остронекротизирующаяся) форма. Характерен короткий инкубационный период, составляющий 1-5 недель (зачастую 21 день) и сравнительно непродолжительное течение – до 3-6 месяцев. Вначале возникает небольшой уплотненный конический бугорок синюшного, буроватого или желтоватого оттенка, который в скором времени увеличивается, а внутри него начинаются некротические процессы (отмирание клеток, в которые внедрилась инфекция). На фоне этого спустя 1-3 месяца возникает язва округлой или неправильной формы диаметром до 5 см, с изъеденными краями. Язва глубокая, достигающая подкожной клетчатки, внутри нее находится серозно-гнойный экссудат, постепенно сохнущий с формированием плотных слоистых корок. Спустя 2-3 месяца наблюдается очищение дна язвы, а процесс рубцевания может продолжаться около 5 месяцев.
- Антропонозная (городская, поздно изъязвляющаяся) форма. Инкубационный период может составлять 5-8 месяцев, в некоторых случаях – до 24 месяцев, течение патологического процесса медленное. Появляющееся уплотнение (узелок) имеет розоватый или бурый цвет, округлую форму. Элемент постепенно растет, достигая в диаметре 1-2 см примерно через 3-6 месяцев, покрывается чешуйчатыми корками. Под корками обнаруживается язва с серозно-гнойным отделяемым, которая держится до 3 месяцев, а потом начинает очищаться и рубцеваться. Весь процесс может длиться 1-1,5 года.
- Туберкулоидная (люпоидная) форма. Это редкий тип патологии, наблюдаемый зачастую в детском и юношеском возрасте при наличии очагов хронической инфекции в организме, после сильного охлаждения или других факторов, приводящих к неполноценности иммунитета. Данная форма является отдаленным последствием городского лейшманоза, развивающаяся спустя несколько месяцев после рубцевания язв. Симптомами являются появляющиеся по краю рубца и возле него мягкие буроватые бугорочки. Типичное место локализации – лицо. Количество бугорков может постепенно увеличиваться, при этом они длительно сохраняются (до 10-20 лет) и плохо поддаются лечению.
- Кожно-слизистый лейшманиоз и диффузный тип – атипичные разновидности патологии. Первичными элементами являются бугорки-уплотнения, которые впоследствии могут изъявляться. Поражение носит генерализованный характер, при этом велик риск вовлечения в процесс слизистых оболочек носа, ротовой полости, глотки. Клиническая картина сходна с проявлениями лепры (проказы), сифилиса, раковых патологий.
- микроскопическое и бактериологическое исследование соскоба с бугорка, язвы, краевого инфильтрата;
- серологический анализ крови на наличие антител к лейшманиям;
- внутрикожные пробы с лейшманийным аллергеном.
- антибиотики (Мономицин, Доксициклин, Метациклин, Фуразолидон, Уротропин);
- противопаразитарные средства (Солюсурьмин, Глюкантим, Аминохинол, Делагил);
- мономициновая мазь;
- акрихиная или риваноловая мазь;
- раствор нитрата серебра (компрессы).
Симптомы висцеральной формы
Характеризует данную форму продолжительный инкубационный период. С момента заражения до проявления первых признаков недуга может пройти от 20 дней до 5 месяцев. Развивается постепенно висцеральный лейшманиоз. Симптомы на начальных стадиях следующие:
Прогрессирование заболевания характеризуется присоединением новых признаков. Непредпринятые попытки лечения усугубляют лейшманиоз. Симптомы у человека добавляются следующие:
Если не начать борьбу с патологией, продолжает прогрессировать лейшманиоз. Лечение значительно осложняется. Состояние больного продолжает ухудшаться:
Конечная стадия характеризуется сниженным тонусом в мышцах, возникновением отечности всего тела, бледными кодными покровами. В результате пациент погибает.
Иногда диагностируется хроническое течение патологии. Признаков недуга практически нет. Такая клиника наблюдается, если обсеменение лейшманиями внутренних органов минимальное.
Симптомы кожной патологии
Данная форма зачастую регистрируется в Саудовской Аравии, Афганистане, Бразилии, Сирии, Иране, Перу. Инкубационный период может длиться от 10 дней до 1,5 месяцев.
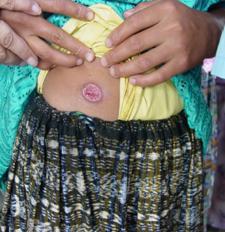
При начальной стадии на поверхности кожи возникает образование, характерное для укуса насекомого. На этом месте со временем образуется фурункул, визуально напоминающий бугорок. Пальпация этого места вызывает болезненный дискомфорт. Спустя одну-две недели в центре бугорка возникает участок отмершей ткани - некроз. Такое место имеет черный окрас. Вскоре оно переходит в язву. Из центра раны выделяется желто-красная жидкость - гной.
Возле первичной язвы начинают возникать вторичные бугорки. Приобретая форму раны, они со временем сливаются. На поверхности кожи образуется одна большая язва.
Могут увеличиваться региональные лимфоузлы у пациента при диагнозе "болезнь Боровского". Кожный лейшманиоз характеризуется заживанием ран в течение 2-6 месяцев. Однако на месте язвы остаются рубцы.
Таким образом, основными симптомами кожной патологии являются:
Симптоматика кожно-слизистой формы
Такого вида болезнь лейшманиоз по своим проявлениям практически не отличается от кожной патологии. Единственным различием является распространение патологии на прилежащие слизистые оболочки.
Вызывает данную форму паразит, обнаруженный в Новом Свете. Кожно-слизистая патология изначально напоминает укус животного. Впоследствии у пациентов задействуются слизистые. Иногда недуг деформирует лицо.
При такой патологии к вышеописанной симптоматике кожного лейшманиоза добавляются следующие признаки:
Медики выделяют два вида осложнения этой формы. Если присоединяется к недугу вторичная инфекция, то у пациента может развиться пневмония. В случае задействования органов дыхания возможен летальный исход.
Диагностика болезни
В тех странах, где недуг широко распространен, у пациентов, у которых сочетаются клинические симптомы и результаты анализов, предполагается наличие лейшманиоза.
Следует не забывать, что множество болезней способны вызывать потерю веса, лихорадку, увеличение органов, поражение кожи. Большинство недугов могут имитировать симптоматику лейшманиоза. Это брюшной тиф, малярия, болезнь Шагаса, токсоплазмоз, туберкулез, сифилис, гистоплазмоз. Поэтому поставить окончательный диагноз можно, лишь исключив другие патологии.
При подозрении на лейшманиоз кожный диагностика начинается с тщательного сбора эпидемиологического анамнеза. Выясняется факт пребывания больного в районе, известном вспышками заболевания.
Анализы для подтверждения диагноза проводят следующие:
Методы лечения
Как ранее говорилось, антибиотики при лечении патологии неэффективны. Их назначают лишь в одном случае - если к лейшманиозу присоединяется бактериальная инфекция. Для разных форм заболевания подбираются свои методы борьбы с недугом. Если у пациента диагностируется лейшманиоз кожный, лечение базируется на применении местных медикаментов. Висцеральная форма нуждается в серии инъекций.
Болезни, протекающие в легкой форме, в специальном лечении практически не нуждаются. Такой недуг через определенный промежуток времени проходит самостоятельно. При этом неприятных последствий он не оставляет.
Если у пациента низкий уровень иммунитета, ему обязательно назначается терапевтическое лечение. Поскольку недуг протекает достаточно сложно. Отсутствие необходимых лечебных мероприятий чревато для пациента тяжелыми последствиями, а иногда и летальным исходом.
Недуг, протекающий в тяжелой форме, подразумевает хирургическое вмешательство. В ходе операции больному удаляют селезенку.
Лечение кожной патологии
Методы борьбы зависят от формы, стадии и протекания такой патологии, как лейшманиоз. Лечение может включать в себя следующие методы:
Хирургический метод применяется, если на поверхности кожи имеется один небольшой очаг поражения. Такую язву иссекают оперативным путем.
В лечебных целях могут использоваться следующие физиотерапевтические методики:
Радикальные методы терапии сочетаются с медикаментами антибактериального и противовоспалительного действия.
Медикаментозное лечение основано на следующих препаратах:
Медикаментозное лечение зачастую проводится определенными курсами. Между ними обязательно рекомендуется делать перерыв длительностью около 2-3 недель. Дозировки препаратов, приведенные выше, - усредненные показатели. Во время лечения нормы подбираются для каждого больного индивидуально.
Лечение висцеральной формы
При данной форме патологии востребованы 3 группы медикаментов:

В лечение могут включаться:
Народная медицина
Эффективными могут стать методы, используемые знахарями для устранения патологии. Только следует запомнить, что такие способы не могут заменить терапию, назначенную врачом при недуге "лейшманиоз кожный". Лечение народными средствами должно выступать как дополнительные методы борьбы с патологией.
При кожной форме недуга рекомендовано:
Используя такие методы, обязательно посоветуйтесь с доктором. Некоторые средства содержат противопоказания и вместо излечения могут доставить неприятные последствия.
Профилактика недуга
Основными мерами предотвращения недуга является уничтожение источников инфекции - грызунов и москитов - в зонах их размножения.
Затравка мест, в которых обитают грызуны, производится в радиусе 15 км от того населенного пункта, в котором осуществляется профилактика. Это расстояние соответствует дальности перелета москитов.
Чтобы предупредить распространение кожной патологии, необходимо препятствовать размножению бездомных животных. Домашних рекомендуется постоянно обследовать на инфекцию.
Системные меры профилактики включают в себя:
Защитить жилище от кровососущих насекомых позволяют москитные плотные сетки. Кроме того, рекомендуется использовать репелленты. Такие простые методы позволят предотвратить возникновение болезни лейшманиоз.

Профилактика при посещении мест, являющихся опасными, основана на специфической иммунной терапии. К сожалению, до сегодняшнего дня действующей вакцины против недуга не разработано.
Заключение
В большинстве случаев прогноз заболевания благоприятен. Если говорить про кожный лейшманиоз, то он крайне редко приводит к смертельному исходу. Хотя зачастую оставляет после себя уродующие шрамы. При отсутствии должной терапии висцеральная форма почти всегда приводит к летальному исходу в результате сильного истощения или отказа органа. Избежать этого можно, но лишь своевременно начав борьбу с неприятной патологией под руководством грамотного доктора.
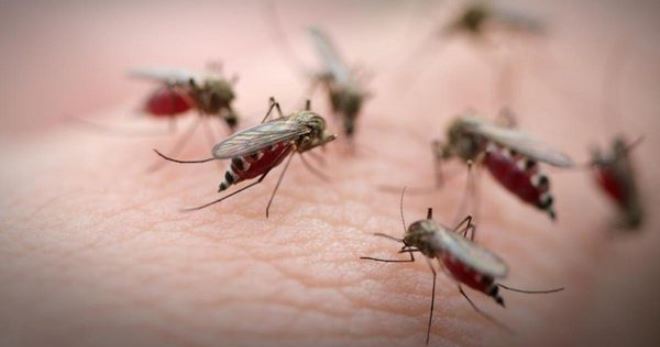
Кожный лейшманиоз – сравнительно редкая дерматологическая патология, которая именуется еще болезнью Боровского, пендинской или каучуковой язвой. Распространена она в тропических и субтропических странах (преимущественно в Азии, Бразилии), однако единичные завозные случаи заболевания регистрируются во всех регионах.
Лейшманиоз – что это такое?
Лейшманиоз у человека представляет собой инфекционно-паразитарное природно-очаговое заболевание с высокой степенью восприимчивости, может развиваться у людей любого возраста, которые ранее им не болели. Пик заболеваемости приходится на лето. Кожный лейшманиоз является одной из трех основных форм лейшманиоза, связанного с внедрением в организм простейших паразитов рода лейшмании. Поражение затрагивает кожные и подкожные ткани, вызывая характерную клиническую картину различной степени тяжести в зависимости от особенностей иммунной системы организма человека.
Возбудителем кожного лейшманиоза (пендинской язвы) являются паразитирующие простейшие организмы рода лейшмании, относящиеся к двум группам: лейшмания тропическая (подвиды мажор и минор) и лейшмания мексиканская. Компоненты природного очага кожного лейшманиоза хорошо изучены, что позволяет проводить эффективную профилактику. Переносчики заболевания – самки кровососущих москитов родов Phlebotomus и Lutzomyia, ареал обитания которых совпадает с зоной распространения лейшманиоза.
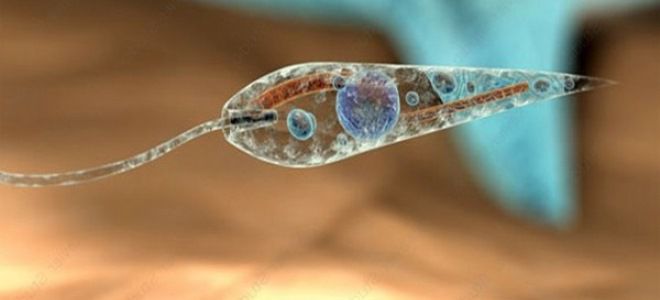
Резервуарами и источниками инфекции служат восприимчивые к возбудителю животные – грызуны подсемейства песчанковых, ежи, лисицы, собаки (зоонозный кожный лейшманиоз), а также люди (антропонозный кожный лейшманиоз). Паразиты живут и размножаются в пищеварительном тракте самки москита, при укусе выделяющей в кожные ткани слюну вместе с возбудителями инфекции. Далее лейшмании продолжают свой жизненный цикл внутри клеточных структур кожи, вызывая воспалительные процессы. Редко заражение происходит при прямом контакте поврежденной кожи с инфицированным материалом.
Если переносчик кожного лейшманиоза укусил человека, это неизбежно приводит к развитию заболевания. Кожная форма патологии не настолько опасна, как другая разновидность – висцеральная, однако может иметь негативные последствия. Так, на месте кожных поражений нередко остаются грубые рубцы, представляющие существенный косметический недостаток. Кроме того, воспаление может осложниться присоединением вторичной бактериальной инфекции, что усиливает воспаление и затягивает процесс заживления. При локализации поражений на ногах возникает отечность, иногда – абсцесс.
Кожный лейшманиоз – симптомы
Лейшманиоз симптомы имеет хорошо выраженные и характерные. Зачастую поражения локализируются на открытых участках кожи – на месте укусов насекомых (лицо, руки, ноги). Первичным воспалительным элементом в зоне внедрения паразитов является небольшое уплотнение на коже, которое впоследствии увеличивается и трансформируется. Клиническая картина зависит от формы патологии, определяющейся разновидностью возбудителя и особенностями функционирования иммунной системы больного человека. Кожный лейшманиоз, фото у человека приведено ниже.

Кожный лейшманиоз – диагностика
При установлении диагноза руководствуются визуальными признаками болезни и эпидемиологическими данными (уточняется вероятное посещение пациентом эндемичных регионов). Для подтверждения требуется лабораторная диагностика кожного лейшманиоза:

Лейшманиоз – лечение
Лечение кожного лейшманиоза ведется в условиях стационара, при этом учитываются вид, стадия и тяжесть патологии, наличие осложнений, возраст и особенности организма пациента. Основа лечения – местная и системная медикаментозная терапия. Нередко рекомендуются физиотерапевтические методики (лазерная обработка, ультрафиолетовое облучение, криодеструкция), позволяющие не только ускорить заживление, но и не допустить формирования глубоких рубцов.
Если подозревается пендинская язва, следует немедленно обратиться к инфекционисту, пройти диагностику и начать лечение. Помимо основной терапии, направленной на подавление патогенов, следует проводить стимулирующее и общеукрепляющее лечение, принимать поливитаминные препараты. Рекомендуется покой и сбалансированное питание. При тяжелых поражениях после основной терапии кожного лейшманиоза пациентам желательно пройти санаторно-курортное лечение.
Чтобы вылечить лейшманиоз кожи, применяют следующие группы лекарственных средств:
Читайте также:


