Послеоперационная интоксикация на кишечнике
После больших операций обычно развивается тяжелое состояние как ответная реакция на тяжелую, длительную травму. Эту реакцию рассматривают как закономерную и адекватную. Однако при наличии чрезмерных раздражений и присоединении дополнительных патогенетических факторов могут возникнуть непредвиденные, отягчающие послеоперационный период состояния (например, кровотечение, инфекция, недостаточность швов, тромбоз сосудов и т. д.). Профилактика осложнений в послеоперационном периоде связана с рациональной предоперационной подготовкой больного (см. Предоперационный период), правильным выбором обезболивания и его полноценным проведением, строгим соблюдением правил асептики и антисептики, бережным обращением хирурга с тканями во время операции, выбором нужного метода операции, хорошей техникой ее выполнения и своевременным проведением врачебных мероприятий для устранения различных отклонений в нормальном течении послеоперационного периода.
Спустя некоторое время после тяжелой операции, под влиянием болевых импульсов, исходящих из обширной операционной раны, могут развиться шок и коллапс, чему способствует кровопотеря. После периода беспокойства наступает побледнение кожных покровов, цианоз губ, артериальное давление падает, пульс становится малым и частым (140—160 уд. в 1 мин.). В профилактике послеоперационного шока важное значение имеет снятие болевых раздражений. После обширных травматичных вмешательств, неизбежно вызывающих длительные и интенсивные боли, прибегают к систематическому введению наркотиков не только на ночь, но несколько (2—3, даже 5) раз в сутки в течение первых двух, а иногда и трех суток. В дальнейшем боли уменьшаются, что позволяет ограничить употребление наркотиков (только на ночь, 1—2 дня). При необходимости многократного применения лучше пользоваться промедолом, а не морфином. Некоторые авторы рекомендуют для снятия болей применять в послеоперационном периоде поверхностный наркоз закисью азота. Одновременно необходимы меры по восполнению кровопотери и назначение антигистаминных средств (димедрол).
При развившемся послеоперационном шоке больного согревают в постели, ножной конец кровати приподнимают и проводят комплексную противошоковую терапию (см. Шок). По снятии шоковых явлений дальнейшие мероприятия осуществляют по индивидуальным показаниям.
Кровотечения в послеоперационном периоде могут возникать в связи с соскальзыванием лигатур с желудочных артерий, культи ушка сердца, культей сосудов корня легкого, артерий культи конечности, из межреберных, внутренней грудной, нижней надчревной и других артерий. Кровотечение может начаться также из небольших сосудов, не кровоточивших во время операции вследствие падения артериального давления и потому оставшихся неперевязанными. В более поздние сроки массивное кровотечение может произойти на почве аррозии сосуда при развитии гнойного процесса (так называемые поздние вторичные кровотечения). Характерными признаками острых кровотечений являются: резкая бледность, частый малый пульс, низкое артериальное давление, беспокойство больного, слабость, профузный пот, кровавая рвота, промокание повязки кровью; при внутрибрюшных кровотечениях перкуторно в отлогих местах живота при перкуссии определяется притупление.
Лечение направлено на остановку кровотечения при одновременном внутривенном или внутриартериальном переливании крови. Источник кровотечения определяют после раскрытия раны. Производят лигирование кровоточащих сосудов в процессе релапаротомии, реторакотомии и т. д. При кровавой рвоте после резекции желудка первоначально проводят консервативные мероприятия: осторожное промывание желудка, холод местно, гипотермия желудка. При их безуспешности показана повторная операция с ревизией и устранением источника кровотечения.
Послеоперационные пневмонии встречаются чаще после операций на органах брюшной и грудной полости. Это объясняется общностью иннервации этих органов (блуждающий нерв) и возникающим после таких операций ограничением дыхательных экскурсий, затруднением откашливания мокроты и плохой вентиляцией легких. Важное значение имеют и застойные явления в малом круге кровообращения, обусловленные недостаточностью дыхательных экскурсий и, кроме того, ослаблением сердечной деятельности и неподвижным положением больного на спине.
Нарушения дыхания с последующим развитием пневмонии могут наступить и после тяжелой операции в полости черепа. Источником пневмонии может явиться послеоперационный инфаркт легкого. Эти пневмонии развиваются обычно в конце первой или начале второй недели после операции, характеризуясь сильными болями в груди и кровохарканьем.
В профилактике послеоперационной пневмонии существенное место занимает введение болеутоляющих средств; снятие болей способствует более глубокому и ритмичному дыханию, облегчает откашливание. Однако морфин и другие опиаты нельзя назначать в больших дозах (особенно при уже начавшейся пневмонии), чтобы не вызвать угнетения дыхательного центра. Очень важное значение имеют сердечные средства — инъекции камфоры, кордиамин и др., а также надлежащая подготовка дыхательных путей и легких больного в предоперационном периоде. После операции приподнимают в постели верхнюю половину тела, чаще поворачивают больного, раньше разрешают садиться, вставать, назначают лечебную гимнастику. Повязки, наложенные на грудную клетку и живот, не должны стеснять дыхание. В качестве лечебных мероприятий при пневмонии применяют оксигенотерапию, банки, сердечные, отхаркивающие средства, сульфаниламидо- и пенициллинотерапию.
При отеке легких возникает резкая одышка с клокочущим дыханием, иногда с кровохарканьем. Больной цианотичен, в легких — множество различных влажных хрипов. Лечение зависит от причины, вызвавшей отек. Применяют сердечные, болеутоляющие средства, кровопускания, оксигенотерапию; жидкость аспирируют из трахеобронхиального дерева путем интубации. При необходимости систематической, неоднократной аспирации производят трахеотомию и периодически отсасывают содержимое дыхательных путей через катетер, введенный в трахеотомическое отверстие. Трахеотомическая трубка должна быть всегда проходимой; при необходимости ее меняют или хорошо очищают. Разжижение секрета дыхательных путей осуществляют при помощи аэрозолей или промыванием. Одновременно проводят оксигенотерапию и другие лечебные мероприятия. Больных помещают в отдельные палаты, обслуживаемые специально обученным персоналом. При резком нарушении дыхания прибегают к управляемому искусственному дыханию при помощи дыхательного аппарата.
Осложнения со стороны сердечно-сосудистой системы. В послеоперационном периоде у некоторых больных развивается относительная сердечная недостаточность, артериальное давление падает до 100/60 мм рт. ст., появляются одышка, цианоз. На ЭКГ — учащение сердечного ритма, увеличение систолического показателя. Упадок сердечной деятельности при ранее измененной сердечно-сосудистой системе связан с нагрузкой, которая вызывается операционной травмой, аноксией, наркотическими веществами, нервнорефлекторными импульсами из области вмешательства. Терапия заключается в применении сердечных средств (камфора, кофеин, кордиамин), болеутоляющих (омнопон, промедол), внутривенном введении 20—40 мл 40% раствора глюкозы с 1 мл эфедрина или коргликона.
В первые трое суток после операции, особенно после тяжелых травматических операций на органах грудной и брюшной полости, может возникнуть острая сердечно-сосудистая недостаточность. Эффективным мероприятием в борьбе с ней является внутриартериальное переливание крови дробными порциями по 50—70—100 мл с норадреналином (1 мл на 250 мл крови). Благоприятные результаты дает также введение в вену 5% раствора глюкозы с норадреналином. Наряду с этим вводят сердечные средства, согревают больного, применяют оксигенотерапию.
Грозным осложнением послеоперационного периода являются тромбоз и эмболии легочной артерии (см. Легочный ствол). Возникновение тромбозов связано с нарушениями свертывающей системы крови, причем первично тромбы обычно формируются в глубоких венах голени. Предрасполагают к образованию тромбов длительный стаз, ослабление сердечной деятельности, возрастные изменения, а также воспалительные процессы. Профилактика тромбоэмболических осложнений заключается в разрешении больному ранних движений после операции и контроле за состоянием свертывающей системы крови, особенно у больных пожилого возраста. При повышенной свертываемости крови (по данным коагулограммы) назначают антикоагулянты под контролем систематического определения протромбинового показателя.
После чревосечений может произойти расхождение брюшной раны, сопровождающееся эвентрацией (выпадением) внутренностей. Это осложнение наблюдают между 6-м и 12-м днем после операции главным образом у истощенных больных с развившимся в послеоперационном периоде метеоризмом или сильным кашлем. При эвентрации необходима немедленная операция — вправление выпавших органов и зашивание раны толстым шелком. Узловые швы проводят через все слои брюшной стенки (кроме брюшины) на расстоянии не менее 1,5—2 см от краев раны.
Осложнения со стороны желудочно-кишечного тракта. При икоте опорожняют желудок тонким зондом, дают пить 0,25% раствор новокаина, делают инъекцию атропина под кожу. Упорная, мучительная икота может вынудить к применению двусторонней новокаиновой блокады диафрагмального нерва на шее, что обычно дает хороший эффект. Однако упорная икота может быть единственным признаком ограниченного перитонита с локализацией выпота под диафрагмой. При срыгиваниях и рвоте в первую очередь выявляют причину, вызывающую эти явления. При наличии перитонита необходимо прежде всего принять меры для борьбы с его источником. Рвота может поддерживаться застоем содержимого в желудке и наличием у больного метеоризма вследствие динамической непроходимости (послеоперационного пареза) кишечника. Метеоризм возникает обычно к концу вторых суток после операции на органах брюшной полости: больные жалуются на боли в животе, чувство распирания, затруднение глубокого дыхания. При исследовании отмечают вздутие живота, высокое стояние диафрагмы. Для отхождения газов из кишечника назначают свечи с белладонной, в прямую кишку вводят на некоторое время газоотводную трубку на глубину 15—20 см, при отсутствии эффекта — гипертоническая или сифонная клизма. Наиболее эффективным средством борьбы с послеоперационной динамической непроходимостью желудочно-кишечного тракта служит длительное отсасывание содержимого желудка (см. Отсасывание длительное).
Редким, но тяжелым осложнением в послеоперационном периоде бывает острое расширение желудка, также требующее постоянного дренирования его тонким зондом и одновременно общеукрепляющих мер (см. Желудок). Другим тяжелым заболеванием, иногда встречающимся в послеоперационном периоде и протекающим с клинической картиной паралитической непроходимости, является острый стафилококковый энтерит. У ослабленных, обезвоженных больных в ближайшие дни после операции может развиться паротит (см.). Если паротит становится гнойным, производят разрез железы, учитывая расположение ветвей лицевого нерва.
У больных с патологическими изменениями печени в послеоперационном периоде может развиться печеночная недостаточность, выражающаяся в снижении антитоксической функции печени и накоплении в крови азотистых шлаков. Один из первоначальных признаков скрытой недостаточности печени — повышение уровня билирубина в крови. При явной недостаточности возникают иктеричность склер, адинамия, увеличение печени. Относительное нарушение антитоксической функции печени наблюдается в ближайшие дни у большинства больных, перенесших тяжелые вмешательства. При признаках печеночной недостаточности назначают углеводную диету с исключением жира, ежедневно внутривенно вводят по 20 мл 40% раствора глюкозы с одновременными подкожными инъекциями 10—20 ЕД инсулина. Внутрь назначают минеральные воды (боржоми, ессентуки № 17). Дают атропин, кальций, бром, сердечные средства.
Разнообразны нарушения обменных процессов в послеоперационном периоде. При упорных рвотах и поносах, кишечных свищах возникает дегидратация вследствие потери больших количеств жидкости, кишечного содержимого, желчи и пр. Вместе с жидким содержимым теряются и электролиты. Нарушение нормального водно-солевого обмена, особенно после тяжелых операций, ведет к сердечной и печеночной недостаточности, снижению фильтрационной функции почечных клубочков и уменьшению диуреза. При возникновении острой почечной недостаточности снижается и прекращается отделение мочи, артериальное давление падает до 40—50 мм рт. ст.
При нарушениях водно-солевого обмена применяют капельное введение жидкостей, электролитов (Na и К), оксигенотерапию; для улучшения функции почек производят паранефральную блокаду. Показателем улучшения функции почек является суточное выделение мочи в количестве до 1500 мл с удельным весом около 1015.
При истощении, нагноениях, интоксикациях после операций на желудочно-кишечном тракте может возникнуть нарушение белкового баланса — гипопротеинемия. В комплексе с клиническими данными определение белков (общий белок, альбумины, глобулины) имеет при этом важное практическое значение, являясь также одним из функциональных методов оценки состояния печени, где синтезируются альбумины и часть глобулинов. Для нормализации нарушенного белкового обмена (для увеличения количества альбуминов за счет снижения глобулинов) применяют парэнтеральное введение белковых гидролизатов, сыворотки, сухой плазмы, переливают кровь, стимулируют функции печени медикаментозными средствами.
После обширных вмешательств, особенно после сложных операций на органах грудной и брюшной полости, нередко развивается состояние гипоксии (кислородное голодание тканей). Клинически гипоксия характеризуется цианозом слизистых оболочек, кончиков пальцев, нарушением сердечной деятельности, ухудшением общего самочувствия. Для борьбы с гипоксией используют оксигенотерапию в сочетании с глюкозо-инсулиновой терапией.
Тяжелым послеоперационным осложнением является гипертермический синдром, развивающийся в ближайшие часы после операции в результате диспропорции в теплообразовании и теплоотдаче. У больных возникают цианоз, одышка, судороги, артериальное давление падает, температура повышается до 40° и даже 41—42°. Этиологию этого состояния связывают с наступающим отеком мозга. В качестве лечебных мероприятий применяют внутривенное введение значительных количеств гипертонического раствора глюкозы, умеренную гипотермию.
Осложнения со стороны органов брюшной полости чаще отмечаются после чревосечения. Наиболее тяжелыми из них являются перитонит и нарушение проходимости желудочно-кишечного тракта. Кроме того, как после чревосечения, так и после других операций могут наблюдаться отрыжка, икота, рвота, метеоризм, поносы и т. д., имеющие нервнорефлекторное происхождение и связанные с нарушением моторной и секреторной функции пищеварительных органов.
Причины послеоперационных перитонитов весьма различны, они могут наблюдаться после любой операции на органах брюшной полости. Однако чаще всего они связаны с расхождением швов, наложенных на желудок или кишечник. Различают местные ограниченные, диффузные и разлитые перитониты.
Нарушение проходимости желудочно-кишечного тракта в послеоперационном периоде чаще всего возникает при операциях с наложением желудочных или кишечных анастомозов.
Причины этого бывают 1) механические: а) воспалительный отек, инфильтрат области анастомоза или рубцы, которые суживают просвет анастомоза отводящей кишечной петли, б) натяжение со сдавливанием приводящей петли краем отверстия в брыжейке поперечно-ободочной кишки при высоких резекциях желудка, в) образование шпоры в нижнем углу анастомоза или другой дефект наложения желудочно-кишечного анастомоза; 2) динамические - атония желудка, кишки или спазм их.
Проявлением этих осложнений бывают отрыжка, срыгивания, рвота и быстрое истощение больного.
Травма стенки желудка или кишки при резекции и наложении анастомоза приводит к развитию отека тканей, который с развитием инфекции поврежденных тканей усиливается и образуется воспалительный инфильтрат. Травматический отек и воспалительный инфильтрат суживают анастомоз и затрудняют, а иногда почти полностью прекращают прохождение содержимого.
Упорная икота обычно говорит о вялом развитии перитонита, чаще в верхней части живота.
Лечение икоты иногда представляет значительные трудности, оно должно быть направлено на борьбу с судорогами диафрагмальной мышцы, на уменьшение потока раздражающих импульсов от диафрагмы и поддиафрагмального пространства в центральную нервную систему и на борьбу с перитонитом.
Таким больным назначают подкожные инъекции атропина, уменьшающего спазм мышц, вагосимпатическую блокаду по А. В. Вишневскому, прерывающую проводимость нервных импульсов, опорожнение и промывание желудка через зонд, что уменьшает раздражение диафрагмы. При подозрении на развитие инфекции в поддиафрагмальном пространстве - после уточнения диагноза введение антибиотиков и по показаниям оперативное вмешательство.
Рвота наступает при антиперистальтике желудка, сокращении диафрагмы и мышц брюшного пресса. Послеоперационная рвота утомляет, истощает и обезвоживает больных и создает угрозу расхождения швов операционной раны с эвентрацией внутренностей.
Причины рвоты многочисленны: антиперистальтика желудка в связи с непроходимостью, привратника или анастомоза, механическое или химическое раздражение слизистой оболочки желудка, интоксикация организма, нервнорефлекторные влияния (перитонит), анемии мозга, импульсы из головного мозга (раздражение рвотного центра, опухоль мозга), непроходимость кишечника и т. д. Появление рвоты на 2-3-й день после чревосечения является грозным симптомом, говорящим о возможном развитии перитонита.
В зависимости от причин рвоты лечение этого осложнения бывает различно: при непроходимости анастомоза - промывание желудка, при интоксикации - обильное введение жидкостей, переливание крови, при перитоните - борьба с инфекцией и т. д.
Метеоризм - растяжение кишечника газами, приводит к поднятию диафрагмы и резкому затруднению дыхания, сердечной деятельности и т. д. Причинами метеоризма может быть механическая или динамическая непроходимость кишечника. Наиболее частой причиной послеоперационного метеоризма является парез кишечника, развивающийся в связи с травмой его и брюшины во время операции. Он резко усиливается в связи с развитием инфекции брюшины. При нервнорефлекторном генезе метеоризма он обычно держится не более 1-2 дней.
Борьба с метеоризмом заключается в ликвидации причин его развития. Введение газоотводной трубки, клизма из 100-150 мл 5% раствора хлористого натрия, вызывающая усиленную перистальтику нижних отделов толстого кишечника, дают временное улучшение. В ряде случаев хорошее действие оказывает внутривенное введение 40-50 мл 10% раствора хлористого натрия, подкожные инъекции эзерина или атропина при спазме кишки.
При отсутствии противопоказаний хорошее действие оказывает сифонная клизма. Активное поведение больного является методом профилактики и лечения метеоризма.
Борьба с инфекцией брюшины (дренаж, антибиотики) также содействует ликвидации метеоризма.
Запоры или поносы нередко осложняют течение послеоперационного периода.
Активное ведение больных, лечебная физкультура и раннее питание является лучшей профилактикой запоров. Необходимо добиться того, чтобы уже на 2-3-й сутки после операции был нормальный стул. При отсутствии стула применяют микроклизмы из гипертонического (5%) раствора поваренной соли, при отсутствии противопоказаний - очистительную пли сифонную клизму и в отдельных случаях упорных запоров даже слабительные.
Поносы у больных в послеоперационном периоде могут быть различного происхождения.
1. Ахилические поносы, развивающиеся чаще всего после обширных резекций желудка или при ахилиях другого происхождения. Течение их очень упорно и истощает больных. Лучшей их профилактикой и лечением является дача таким больным перед и после операции соляной кислоты, желательно с пепсином.
2. Поносы в связи с апатическим укорочением длины кишечника после обширных его резекций развиваются обычно сразу после операции и держатся длительное время, так как развитие компенсаторных процессов у больного иногда продолжается значительное время. Профилактикой и лечением этих поносов является дробное питание и щадящая диета; лекарственная терапия не дает улучшения.
3. Поносы инфекционного происхождения являются обострением ранее бывших заболеваний кишечника (дизентерия, колит и др.) или результатом развития энтерита, колита в связи с нарушением пищеварения, вызванного операцией и активацией микрофлоры кишечника.
4. Нервнорефлекторные поносы отмечаются у больных с лабильной нервной системой; они иногда носят весьма упорный характер, истощая больных; диета и применение вяжущих препаратов в этих случаях малоэффективно.
5. Септические поносы отмечаются при тяжелой интоксикации у больных сепсисом, перитонитом, плевритом и т. д.; ликвидация их определяется лечением основного заболевания.
После хирургического вмешательства на кишечнике следует длительный период восстановления. Если не выполнять все рекомендации лечащего врача или игнорировать их, могут развиться осложнения не только со стороны пищеварительного тракта, но и других органов и систем организма.
Последствия операции на кишечнике
В первые дни после операции у человека плохо отходят газы из кишечника, из-за чего вздувается живот. Если присоединяется инфекция, возможно развитие более серьезных последствий:
- острое воспаление в брюшной полости;
- нагноение швов;
- кровотечение;
- гнойный нарыв;
- кишечная непроходимость.
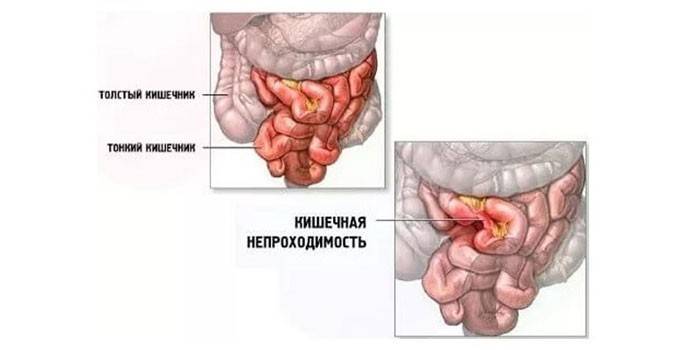
Период после операции на кишечнике очень важен. Высока вероятность развития осложнений на прооперированном органе. Частые последствия:
- инфекционный процесс;
- образование рубца на стенке кишки;
- выпячивание части кишечника в области оперирования;
- ослабление мышц;
- спазм ануса.
Из-за использования наркоза у пациента могут возникнуть проблемы со стороны центральной нервной системы:
- нарушение сна;
- ухудшение памяти;
- раздражительность;
- апатия;
- плаксивость.

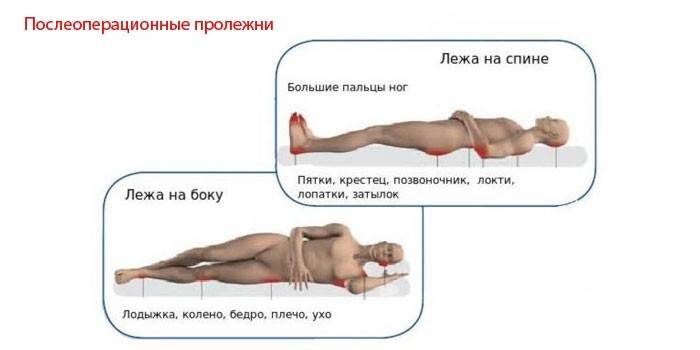
После удаления части кишки человек надолго остается без движения. Из-за постоянного давления на одну часть тела нарушается кровоснабжение, и развиваются пролежни. Вначале они выглядят, как небольшое покраснение на пораженном месте. Далее появляется рана, которая может доходить до кости. Участки тела, где могут возникнуть пролежни:
- лопатки;
- ребра;
- седалищные кости;
- копчик;
- крестцовый отдел позвоночника;
- локтевые суставы;
- стопы;
- пальцы ног;
- бедра.
Из-за нарушения дыхания во время хирургического вмешательства на кишке, у пациента может развиться воспаление легких или бронхов. Особенно это грозит курильщикам. Другие последствия для органов дыхания:
- ощущение стеснения в груди, затруднение вдоха и одышка;
- учащенное поверхностное дыхание;
- отек легких;
- недостаточное поступление кислорода в кровь;
- сухой кашель.
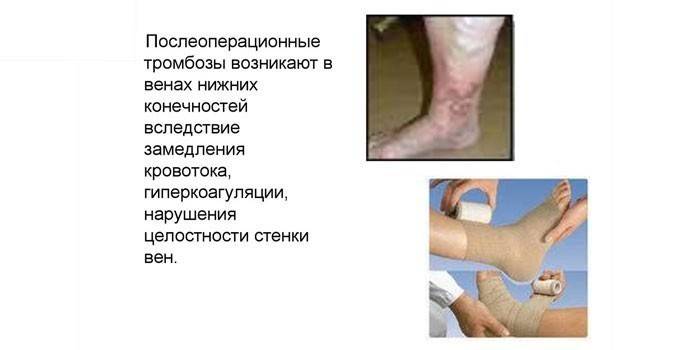
Если у человека есть сосудистые заболевания, после операции у него могут образоваться кровяные сгустки и оторваться от стенки сосуда. Другие осложнения:
- нарушение венозного оттока;
- закупорка просвета артерии сгустком;
- сгущение или разжижение крови;
- разрушение стенок сосудов.
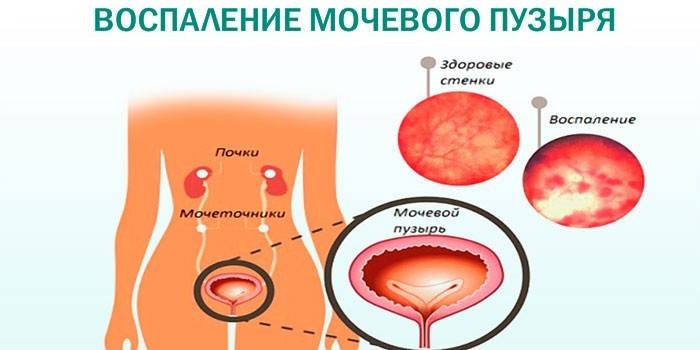
Восстановление кишечника после операции лекарствами может спровоцировать осложнения со стороны мочеполовой системы:
- воспаление почек и мочевого пузыря;
- затруднения при мочеиспускании;
- нарушения в работе почек.
Осложнения у пожилых
Реабилитация после операции на прямой кишке тяжело переносится пожилыми людьми, т.к. пищеварение у них затруднено. У больного может открыться кровотечение в животе или разорваться шов с присоединением инфекции. Возможна кома со смертельным исходом. Частые последствия:
- отеки на ногах;
- депрессия;
- слуховые, вкусовые, обонятельные галлюцинации;
- судороги;
- страх смерти.
Несоблюдение общих правил ведения послеоперационного периода и запоздалая коррекция развивающихся в это время изменений гомеостаза приводят к развитию послеоперационных осложнений, т.е. к развитию послеоперационной болезни.
При этом локализация патологического процесса, как послеоперационного осложнения, может быть различной и захватывать разные органы и системы организма. Знание этих осложнений позволяет своевременно выявить и начать лечение их.
Все осложнения, возникающие в послеоперационном периоде, можно разделить на три большие группы:
- осложнения в органах и системах, на которых проводилось оперативное вмешательство (осложнения основного момента операции);
- осложнения в органах, на которые оперативное вмешательство непосредственного влияния не оказывало;
- осложнения со стороны операционной раны.
Осложнения первой группы возникают в результате технических и тактических ошибок, допущенных хирургом во время операции. Главной причиной этих осложнений обычно является безответственное отношение хирурга к своей работе. Реже причиной этих осложнений становится переоценка возможностей организма больного перенести те изменения в органах, которые возникают после операции. Но и эти причины тоже можно отнести на счет хирурга – до операции он должен предвидеть возможность развития этих осложнений.
К осложнениям первой группы относятся: вторичные кровотечения, развитие гнойных процессов в зоне оперативного вмешательства и в послеоперационной ране, нарушение функции органов после вмешательства на них (нарушение проходимости желудочно-кишечного тракта, желчевыводящих путей).
Обычно возникновение этих осложнений требует выполнения повторного хирургического вмешательства, которое нередко производится в тяжелых условиях и достаточно часто приводит к летальному исходу.
Постоянное совершенствование оперативной техники, тщательная оценка физиологического состояния органов и систем больного перед операцией, отношение к любому этапу операции как самому главному – всегда будут надежным гарантом в профилактике этих осложнений.
К осложнениям второй группы относятся:
1) осложнения со стороны нервной системы больного: нарушение сна, психические расстройства (вплоть до развития послеоперационного психоза).
2) осложнения со стороны органов дыхания: послеоперационные пневмонии, бронхиты, ателектаз легкого, плеврит, сопровождающиеся развитием дыхательной недостаточности.
Наиболее частой причиной развития этих осложнений является плохое ведение наркоза, а также невыполнение основных мероприятий в раннем послеоперационном периоде, таких как ранняя активизация больных, ранняя лечебная дыхательная гимнастика, освобождение дыхательных путей от слизи.
3) Осложнения со стороны органов сердечно-сосудистой системы могут быть как первичными, когда имеет место появление сердечной недостаточности из-за болезни самого сердца, так и вторичными, когда сердечная недостаточность возникает на фоне развивающегося в послеоперационном периоде тяжелого патологического процесса в других органах ( тяжелая гнойная интоксикация, послеоперационная кровопотеря и пр.). Наблюдение за сердечной деятельностью в послеоперационном периоде, борьбы с теми патологическими процессами, которые могут привести к развитию сердечной недостаточности, и своевременное лечение их позволит улучшить состояние больного и вывести его из этого осложнения.
Одним из проявлений сосудистой недостаточности в послеоперационном периоде является развитие тромбоза, причинами которого считают замедление кровотока, повышение свертываемости крови и нарушение стенок сосудов, что нередко связано с инфекцией.
Тромбозы чаще наблюдаются у больных пожилого и старческого возраста, а также у больных с онкологическими процессами и болезнями венозной системы (варикозное расширение вен, хронический тромбофлебит).
Обычно тромбоз развивается в венозных сосудах нижних конечностей и проявляется болями, отеком и цианозом кожи нижних конечностей, повышением температуры тела. Однако эти классические симптомы болезни обнаруживаются довольно редко. Чаще же тромбоз вен нижних конечностей проявляется болями в мышцах голени, усиливающимися во время ходьбы и при пальпации мышц, иногда появляются отеки стоп.
Тромбоз венозных сосудов нижних конечностей часто является причиной возникновения такого грозного послеоперационного осложнения, как эмболия мелких ветвей легочной артерии, почечных сосудов.
Профилактика сосудистых осложнений, развивающихся в послеоперационном периоде, должна начинаться в предоперационном периоде. Для этого исследуют свертывающую систему крови, при необходимости проводят курс антикоагулянтной терапии, бинтуют нижние конечности перед операцией у больных с варикозным расширением вен. Ее необходимо продолжать и во время операции (бережное отношение к тканям и сосудам) и в послеоперационном периоде – ранняя активизация больного (раннее вставание) и введение в организм больного достаточного количества жидкости.
Большое значение для профилактики и лечения развившихся тромботических процессов имеет использование антикоагулянтов. Как уже было отмечено, антикоагулянтную терапию надо начинать в предоперационном периоде и продолжать после операции. При этом необходимо всегда помнить о необходимости контроля за свертывающей системой крови. В противном случае может развиться не менее грозное осложнение – кровотечение.
4) Осложнения со стороны органов желудочно-кишечного тракта
имеют чаще функциональный характер. К этим осложнениям следует отнести развитие динамической непроходимости органов желудочно-кишечного тракта, возникающей после лапаротомии. Ее клиническими проявлениями являются отрыжка, икота, рвота, вздутие живота (парез кишечника). Однако необходимо отметить, что динамические расстройства функции органов желудочно-кишечного тракта могут возникнуть при развивающемся патологическом процессе в брюшной полости – послеоперационном перитоните, причиной которого может стать техническая ошибка, допущенная во время операции (несостоятельность швов на ранах органов желудочно-кишечного тракта). К тому же непроходимость желудочно-кишечного тракта может быть связана и с механическими причинами (перекрут кишечной петли, неправильно сформированный межкишечный анастомоз).
Поэтому прежде, чем решать вопрос о лечебных мероприятиях при появлении признаков нарушения функции органов желудочно-кишечного тракта, необходимо исключить патологические процессы в брюшной полости, и только после этого начинать лечение, направленное на нормализацию функции этих органов. Это лечение включает в себя стимулирующую терапию, введение желудочного зонда, вставление в прямую кишку газоотводной трубки, очистительную клизму, использование специальных стимуляторов кишечника, активное вставание.
В отдельных случаях послеоперационный период может осложниться появлением у больного поноса, который имеет различное происхождение.
По этиологическим факторам различают следующие виды послеоперационных поносов:
а) ахилические поносы, возникающие после обширных резекций желудка;
б) поносы от укорочения длины тонкого кишечника;
в) нервнорефлекторные поносы у больных с лабильной нервной системой;
г) поносы инфекционного происхождения (энтериты, обострение хронического заболевания кишечника);
д) септические поносы, возникающие при развитии тяжелой интоксикации организма больного.
Любое расстройство функции кишечника в послеоперационном периоде, особенно поносы, резко ухудшает состояние больного, приводит его организм к истощению, к обезвоживанию, снижает иммунобиологическую защиту организма. Поэтому борьба с этим осложнением, которая должна вестись с учетом этиологического фактора, имеет большое значение для больного.
5) Осложнения со стороны органов мочеиспускания не так часто возникают в послеоперационном периоде, благодаря активному поведению больных после операции. К этим осложнениям относятся: задержка выработки мочи почками – анурия, задержка мочеиспускания – ишурия, развитие воспалительных процессов в паренхиме почек и в стенке мочевого пузыря.
Послеоперационная анурия чаще всего носит нервно-рефлекторный характер. Однако она бывает связана с развитием инфекционных послеоперационных осложнений. При анурии мочевой пузырь пуст, позывов на мочеиспускание нет, общее состояние больного тяжелое.
Ишурия обычно возникает после операций на органах малого таза (половых органах, прямой кишке). Мочевой пузырь переполняется мочой, а мочеиспускание не происходит или происходит малыми порциями (парадоксальная ишурия). Лечение осложнений, возникающих в почках и мочевыводящих путях должно проводиться в зависимости от фактора, их обусловивших.
Третья группа послеоперационных осложнений связана с операционной раной. Они возникают в результате нарушений технических приемов во время операции и при несоблюдении правил асептики. К этим осложнениям относятся: кровотечение, образование гематом, воспалительных инфильтратов, нагноение операционной раны с образованием абсцесса или флегмоны, расхождение краев раны с выпадением внутренних органов (эвентрация).
Причинами кровотечения могут быть:
1) соскальзывание лигатуры с кровеносного сосуда;
2) не остановленное окончательно во время операции кровотечение;
3) развитие гнойного процесса в ране – эрозивное кровотечение.
Воспалительный процесс в послеоперационной ране имеет инфекционную этиологию (в рану попадает инфекция в результате нарушения правил асептики).
Расхождение краев операционной раны с эвентрацией органов чаще всего возникает в результате развития в ране воспалительного процесса. Однако этому может способствовать нарушение процесса регенерации в тканях раны, обусловленное основным заболеванием (рак, авитаминоз, анемия и пр.).
Профилактика осложнений третий группы должна начинаться в предоперационном периоде, продолжаться во время операции (соблюдение асептики, бережное отношение к тканям раны, предупреждение развития воспалительного процесса в зоне оперативного вмешательства) и в послеоперационном периоде – использование антисептики.
Не нашли то, что искали? Воспользуйтесь поиском:
Читайте также:


