Отравления у детей принципы лечения
Наиболее часто у детей встречаются бытовые отравления. Это, в основном, отравления случайные.
Заподозрить острое отравление у ребенка нетрудно. Если на фоне полного здоровья у него появляются вялость, сонливость, заторможенность, судороги и расстройство сознания, то можно думать об отравлении. При появлении таких признаков нужно внимательно осмотреть домашнюю аптечку, поискать обертки от выпитых лекарств, по возможности расспросить ребенка, что он мог выпить.
При осмотре ребенка надо обратить внимание на работу органов дыхания и кровообращения, функции центральной нервной системы, состояние кожи и слизистых оболочек.
До приезда врача, пострадавшего, независимо от того, чем он отравился, необходимо уложить в постель, голову повернуть набок и удерживать ее в таком положении (чтобы в случае появления рвоты ребенок не захлебнулся рвотными массами).
Если у ребенка появились признаки перевозбуждения центральной нервной системы, то его фиксируют (грудного — пеленают).
При возникновении рвоты нужно очистить ротовую полость от рвотных масс при помощи пеленки, полотенца или марли.
Если произошло отравление газом, то пострадавшего необходимо вынести на свежий воздух или открыть все двери и окна в доме.
При отравлении через кожу необходимо осторожно снять загрязненную одежду, пораженные участки кожи обмыть теплым мыльным раствором, а затем проточной водой.
При попадании на кожу жирорастворимых ядов (скипидар, бензин) нельзя использовать для ее промывания этиловый спирт.
При попадании кристаллов марганца на кожу или слизистые оболочки нужно обтереть или промыть их 3 %-ным раствором уксусной кислоты.
Если ребенок съел или выпил что-то ядовитое и находится в сознании, то нужно попробовать вызвать у него рвоту путем рефлекторного раздражения корня языка. Детям младше 3 лет лучше дать выпить раствор поваренной соли (1-2 чайные ложки на 200 мл теплой воды). Раствор соли способствует не только возникновению рвоты, но и вызывает спазм пилорического сфинктера, что препятствует попаданию яда в кишечник. После рвоты ребенку нужно дать 200-300 мл теплой воды с измельченным активированным углем и снова вызвать рвоту. Эту процедуру следует повторить 3-4 раза.
При отравлении кислотами или щелочами пострадавшему дают выпить растительное масло: ребенку до 3 лет — 1 чайную ложку, 3-7 лет — одну десертную ложку и старше 7 лет — 1 столовую ложку.
При отравлении веществами, растворимыми в жирах, масло и молоко для принятия внутрь противопоказаны.
Нельзя вызывать рвоту у отравленных бензином, фенолом, скипидаром, керосином, уксусной эссенцией, сильными кислотами и щелочами, т, е. веществами, повреждающими слизистые оболочки. Также нельзя пытаться вызвать рвоту у детей, находящихся в бессознательном состоянии.
При попадании яда внутрь нужно обязательно промыть желудок. Чем раньше сделано промывание, тем меньших последствий можно ожидать от действия яда. Для промывания желудка используют питьевую воду из расчета 15 мл на 1 кг веса (или 1 литр на год жизни). Маленьким детям желудок лучше промывать изотоническим раствором.
При отравлении щелочами хорошо промывать желудок фруктовыми соками, слабым раствором марганцовки, раствором окиси магния, а при отравлении стрихнином или сердечными гликозидами (дигитоксин, препараты наперстянки) — раствором танина.
В домашних условиях для оказания первой помощи отравившимся детям очень эффективны физические антидоты, адсорбирующие яд (активированный уголь, крахмал, каолин). Они особенно эффективны при отравлениях алкалоидами (1-2 чайные ложки угля на 200 мл воды). При отравлениях синильной кислотой, сильными щелочами и кислотами их эффект незначителен.
Родителям всегда нужно помнить, что некоторые вещества, безопасные для взрослых, ядовиты для детей. Так, прием ребенком препаратов железа, которые для взрослых совершенно безвредны, могут привести к смерти ребенка. То же самое относится к алкоголю.
Отравление у ребенка любого возраста – это экстремальная ситуация с тяжелыми последствиями. Опасности подстерегают детей везде: дома, в школе или на отдыхе. Причиной отравления могут стать даже лекарственные препараты из домашней аптечки, не говоря уже о средствах бытовой химии, ядовитых растениях и грибах. В этой ситуации каждый любящий родитель старается обезопасить своего ребенка и научиться оказывать правильную и своевременную неотложную помощь.
- Введение
- Глава I. Общая характеристика наиболее частых отравлений у детей
- Глава II. Как оценить состояние ребенка
- Глава III. Неотложная помощь при острых отравлениях
- Глава IV. Приемы реанимации
Приведённый ознакомительный фрагмент книги Острые отравления у детей (Т. В. Парийская, 2010) предоставлен нашим книжным партнёром — компанией ЛитРес.
Общая характеристика наиболее частых отравлений у детей
Отравление – нарушение здоровья, возникающее при взаимодействии организма с поступающими в него извне токсическими (ядовитыми) веществами.
Какие бывают отравления
Различают отравления лекарствами (медикаментозные), бытовые, пищевые.
Острые отравления наиболее часто связаны с использованием лекарственных препаратов. В настоящее время существует более 300 наименований лекарств, способных вызвать отравления, причем некоторые лекарства особенно опасны для детей (аминазин, эуфиллин, бромкамфора, амитриптилин и др.). Отравления лекарствами возникают при их передозировке, при повышенной индивидуальной чувствительности ребенка к данному препарату, при приеме нескольких лекарственных препаратов без учета их совместимости. У детей наблюдается большое количество так называемых случайных отравлений, возникающих вследствие неправильного хранения лекарственных препаратов дома, в доступных для детей местах. Детей привлекают красочно оформленные лекарства в виде разноцветных горошин, капсул и т.п.
Актуальной проблемой, особенно среди молодежи, является наркомания – употребление наркотических веществ. По данным литературы, в России за последние 10–15 лет отмечается устойчивый рост числа наркоманов. Особенно тяжелые отравления наркотиками наблюдаются у детей 10–15 лет.
Этиловый спирт (этиловый алкоголь) – одно из наиболее часто употребляемых населением веществ. Он является основной составляющей водки, входит в состав различных алкогольных напитков, а также некоторых лечебных препаратов. Алкогольные отравления чаще всего наблюдаются у детей в возрасте 8–15 лет: даже при принятии небольшой дозы алкоголя у них может быстро развиться тяжелая интоксикация.
Интоксикацией называют повреждение организма ядами (токсинами), либо попавшими извне, либо образовавшимися в нем самом.
Среди бытовых отравлений довольно часто встречаются отравления окисью углерода (СО), бытовым газом, выхлопными газами (особенно у детей в возрасте 1–3 лет во время прогулок по загазованным улицам), щелочами, кислотами (уксусной кислотой и др.), препаратами бытовой химии (стиральным порошком, различными чистящими средствами и др.), ядовитыми веществами (карбофосом, средствами для уничтожения тараканов, грызунов), особенно если эти препараты находятся в доступных для детей местах.
Существует группа нетоксических веществ, которые при использовании их не по назначению, особенно при приеме внутрь, также могут вызвать отравления. В эту группу входят витамины, косметические средства (различные кремы, шампуни, дезодоранты, губная помада и др.), акварельные краски, цветные мелки.
Случайные отравления в основном происходят у детей в возрасте 1–3 лет – в период, когда ребенок знакомится с окружающей средой, когда все привлекающее внимание он не только берет в руки, но и пробует на вкус.
В летнее время довольно часто встречаются отравления грибами, ядовитыми растениями. Тяжелая интоксикация может также возникнуть при укусе ребенка насекомыми (пчелы, осы и др.) и ядовитыми змеями (гадюки и др.).
Эмоционально лабильные (неустойчивые) подростки, склонные к подавленному (депрессивному) состоянию, особенно при конфликтных ситуациях в семье или в детском коллективе (школе и др.), могут принимать различные лекарственные препараты или бытовые средства с суицидной целью, то есть с целью самоубийства.
Клиническая картина и этапы развития острой интоксикации
Клиническая картина отравления, его течение и исход зависят от следующих факторов:
● количество токсического вещества, введенного в организм;
● пути введения (через рот, через дыхательные пути, через кожу, внутривенно);
● скорость всасывания токсического вещества;
● возраст пострадавшего ребенка;
● общее состояние, на фоне которого произошло отравление (был ли ребенок здоров или страдал каким-либо заболеванием);
● условия окружающей среды, при которых произошло отравление (метеорологические условия, открытое или замкнутое пространство и др.);
● время, прошедшее после последнего приема пищи (особенно это важно, если токсическое вещество было принято через рот).
При большинстве отравлений клинические симптомы в течение некоторого времени от момента принятия ядовитого вещества через рот отсутствуют. Длительность бессимптомного периода зависит от дозы, фармакологических свойств яда, условий внешней среды, состояния здоровья ребенка. Поэтому отсутствие каких-либо симптомов сразу после попадания яда в организм не должно успокаивать родителей (и врача). В этот период необходимо установить тщательное наблюдение за пострадавшим и начать проведение мероприятий по удалению яда из организма.
При отравлении чрезвычайно токсичными веществами, при внутривенном введении ядовитого вещества бессимптомный период отсутствует.
При поступлении в организм токсического вещества через рот можно выделить основные этапы развития острой интоксикации.
1. Скрытый период – время от момента приема яда до появления первых клинических признаков его действия (болей в животе, тошноты, рвоты, головокружения и др.).
2. Токсический период, во время которого ядовитое вещество всасывается в желудочно-кишечном тракте, попадает в кровь и оказывает свое токсическое воздействие на органы и ткани. Именно в этот период развиваются симптомы, характерные для отравления данным веществом.
3. Соматогенный период, когда яд выводится из организма, но повреждения органов и тканей, развившиеся под действием яда, еще остаются.
4. Восстановительный период – период последствий острого отравления, которые могут наблюдаться длительное время (месяцы и годы). При тяжелых отравлениях у многих детей, особенно у ослабленных, часто болеющих, детей с нарушениями питания, гиповитаминозом и др., отдаленным последствием могут быть церебростения (общая вялость, нарушения сна, эмоциональная лабильность, нарушение процесса запоминания и др.), которая может сохраняться до двух лет. При отравлении фосфорорганическими соединениями (карбофосом и др.), тетрациклинами, препаратами железа, бледной поганкой, особенно у детей, перенесших гепатит, отдаленным последствием может быть развитие цирроза печени. Поэтому за детьми, перенесшими тяжелое отравление, необходимо тщательное врачебное наблюдение в течение длительного времени.
По степени тяжести отравления делятся на легкие, среднетяжелые и тяжелые. При определении степени тяжести, кроме клинической картины, которая развивается у ребенка, необходимо точно знать отравляющее вещество, принятую дозу (хотя бы ориентировочно), время приема. Отравление смесью токсических веществ всегда надо рассматривать как более тяжелое.
Отравления могут быть острыми и хроническими. Острые отравления характеризуются острым развитием симптомов, специфичных для данного отравления. Хронические отравления возникают при длительном поступлении в организм субтоксических доз отравляющих веществ и проявляются вначале неспецифическими симптомами. Обычно это нарушения со стороны нервной системы и желудочно-кишечного тракта: вялость, слабость, утомляемость, снижение аппетита, тошнота, снижение массы тела и др.
При подозрении на острое отравление или при явном остром отравлении чрезвычайно важно выяснить, чем отравился ребенок.
Если есть четкое указание на прием лекарственного вещества или какого-либо токсического препарата, то необходимо получить следующие данные.
1. Что, в каком количестве и когда принял ребенок.
2. Когда появились и какие клинические симптомы наблюдались у ребенка.
3. Когда и какая помощь была оказана ребенку.
4. Если проводилось промывание желудка или была рвота, необходимо выяснить, были ли получены фрагменты таблеток, ягод, листьев и других веществ в промывных водах и рвотных массах.
Если явных указаний на прием лекарственных или ядовитых веществ нет, то нужно выяснить:
1. Где находился ребенок, какие лекарства и токсические вещества, имеющиеся дома, он мог бы достать.
2. Что есть в том месте, где находился ребенок (вне дома), и что он мог проглотить – ядовитые растения, ягоды, грибы, средства бытовой химии, парфюмерию, ядохимикаты.
3. Если ребенок болен, то врачу необходимо сообщить, какие препараты он принимает, в каких дозах, в течение какого времени. Если у ребенка есть хроническое заболевание – то какие лекарства и как долго он их принимает. Передозировка лекарств у больных с хроническими заболеваниями вполне возможна, особенно если они длительно получают противосудорожные препараты, транквилизаторы, сердечные гликозиды.
4. Имеется ли у ребенка склонность к аллергическим реакциям, необычным (парадоксальным) реакциям на какие-либо лекарственные препараты.
Во всех случаях отравлений через рот необходимо уточнить время последнего приема пищи и ее характер. Принятая пища может существенно замедлить всасывание яда.
- Введение
- Глава I. Общая характеристика наиболее частых отравлений у детей
- Глава II. Как оценить состояние ребенка
- Глава III. Неотложная помощь при острых отравлениях
- Глава IV. Приемы реанимации
Приведённый ознакомительный фрагмент книги Острые отравления у детей (Т. В. Парийская, 2010) предоставлен нашим книжным партнёром — компанией ЛитРес.
Вне зависимости от отравляющего вещества, лечение всех острых отравлений осуществляется по следующим принципам:
1.Оценка витальных функций и коррекция выявленных нарушений.
2.Прекращение поступления яда в организм.
3.Удаление невсосавшегося яда.
4.Применение антидотов.
5.Удаление всосавшегося яда.
6.Симптоматическая терапия.
Наличие выраженного возбуждения, судороги также требуют медикаментозного лечения.
При наличии нарушений сознания надо проводить дифференциальную диагностику с травмами ЦНС, гипогликемией, гипоксемией, гипотермией, инфекциями ЦНС даже если диагноз очевиден.
2. Предупреждение попадания яда в организм осуществляется на этапе первой помощи. Необходимо:
• удалить пострадавшего из атмосферы, вызвавшей отравление;
• при поступлении яда через кожные покровы (бензин, ФОС) обмыть кожу проточной водой с мылом. (При отравлении ФОС можно кожу обработать 2-3% раствором нашатырного спирта или 5 % раствором питьевой соды (гидрокарбонат натрия); затем 70% этиловым спиртом и вновь проточной водой с мылом). Следует избегать растирания кожи.
• при попадании яда на слизистую оболочку глаз рекомендуется промыть глаза изотоническим раствором хлорида натрия.
3. Удаление невсосавшегося яда.Основной путь удаления яда из желудочно-кишечного тракта ― промывание желудка. Однако при отравлении грибами, ягодами, препаратами в форме крупных таблеток первоначально (до промывания желудка) целесообразно вызвать рвоту (если таковой не было) путем надавливания на корень языка, чтобы удалить крупные фрагменты. Противопоказания к рефлекторному вызову рвоты: отравление веществами повреждающими слизистую оболочку, судорожная готовность и судороги, нарушения сознания и кома.
Промывание желудка является обязательной составной частью врачебной помощи, промывают желудок независимо от срока экспозиции яда. Абсолютных противопоказаний для данного метода нет. При отравлении некоторыми ядами процедура промывания имеет некоторые ограничения. Так при отравлении прижигающими ядами промывание возможно только в первый час, т.к. в дальнейшем эта процедура может привести к перфорации желудочно-кишечного тракта. При отравлении барбитуратами промывание желудка проводят в первые 2-3 часа, затем тонус гладкой мускулатуры снижается, возможно открытие кардиального сфинктера и регургитация, поэтому в дальнейшем производится только отсасывание содержимого желудка.
У пациентов в бессознательном состоянии промывание желудка проводится после интубации трахеи, т.к. возможна аспирация. Осуществляется промывание через зонд, постановку которого производят перорально, что позволяет использовать более толстый зонд. Глубину стояния определяют по расстоянию от края зубов до мечевидного отростка. Для промывания используют прохладную водопроводную воду, однократный объем жидкости у взрослых не > 600 мл, у детей до 1 года – 10 мл/кг, после 1 года – 10 мл/кг + 50 мл на каждый последующий год. Содержимое желудка сливают и отправляют на токсикологическое исследование. Общий объем жидкости – не
После промывания желудка необходимо ввести в желудок сорбенты: уголь активированный – 0,5-1,0/кг в виде порошка. Повторное назначение активированного угля проводят целью прерывания энтерогепатической циркуляции.
Наряду с углем обычно рекомендуются слабительные – вазелиновое масло 0,5-1 мл/кг, возможно применение 10-20% раствора магния в дозе 250 мг/кг Их необходимость обусловлена тем, что сорбент связывает токсин только на 2-2,5 часа, а затем снова отщепляется, поэтому необходимо как можно быстрее вывести этот комплекс. Противопоказанием к назначению слабительных: отравления препаратами железа, алкоголем, отсутствие перистальтики, недавно перенесенные операции на кишечнике.
Для удаления невсосавшегося яда из кишечника возможно проведение кишечного лаважа, постановка высоких сифонных клизм.
4. Специфическая (фармакологическая) антидототерапия.
Радикальная нейтрализация яда и ликвидация последствий его действия во многих случаях могут быть достигнуты с помощью антидотов. Антидот – это препарат, способный устранить или ослабить специфическое действие ксенобиотика за счет его иммобилизации (например, хелатообразователями), уменьшения проникновения яда к эффекторным рецепторам путем снижения его концентрации (например, адсорбентами) или противодействия на уровне рецептора (например, фармакологическими антагонистами). Универсального антидота не существует (исключение – активированный уголь - неспецифический сорбент).
Специфические антидоты существуют для небольшого количества токсикантов. применение антидотов – далеко не безопасное мероприятие, некоторые из них вызывают серьезные побочные реакции, поэтому риск назначения антидотов должен быть сопоставим с эффектом его применения.
Назначая антидот, следует руководствоваться основным принципом – его применяют только при наличии клинических признаков отравления тем веществом, для которого предназначен данный антидот.
1) Химические (токсикотропные) антидоты влияют на физико-химическое состояние вещества в ЖКТ (активированный уголь) и гуморальной среде организма (унитиол).
2) Биохимические (токсикокинетические) антидоты обеспечивают выгодное изменение метаболизма токсических веществ в организме или направления биохимических реакций, в которых они участвуют, не влияя на физико-химическое состояние самого токсического вещества (реактиваторы холинэстеразы при отравлении ФОС, метиленовый синий при отравлении метгемоглобинообразователями, этанол при отравлении метанолом).
3) Фармакологические (симптоматические) антидоты оказывают лечебное действие в силу фармакологического антагонизма с действием токсина на одни и те же функциональные системы организма (атропин при отравлении фосфорорганическими соединениями (ФОС), прозерин при отравлении атропином).
Антидотная терапия сохраняет свою эффективность только в ранней, токсикогенной фазе острых отравлений, длительность которой различна и зависит от токсикокинетических особенностей данного токсического вещества. Антидотная терапия играет существенную роль в профилактике состояний необратимости при острых отравлениях, но не оказывает лечебного влияния при их развитии, особенно в соматогенной фазе этих заболеваний. Антидотная терапия отличается высокой специфичностью, и поэтому может быть использована только при условии достоверного клинико-лабораторного диагноза данного вида острой интоксикации.
5. Удаление всосавшегося ядаосуществляется усилением естественной и использованием искусственной детоксикации организма, а также при помощи антидотной детоксикации.
Стимуляции естественной детоксикациидостигается путем стимуляции выведения, биотрансформации и активности иммунной системы.
Не нашли то, что искали? Воспользуйтесь поиском:
Эпидемиология отравлений у детей:
1. Ежегодно в США отравления происходят у 2 млн детей в возрасте до пяти лет (третий по частоте вид травм среди детей до 16 лет).
2. Отравления имеют два возрастных максимума: среди детей от 1 года до 5 лет и среди юношей. В первом случае отравления, как правило, случайные. Во втором они являются результатом суицидальных попыток или имитации самоубийства. Хотя уровень развития детей с отравлениями может быть различным, неотложная помощь и начальный этап лечения у них одинаковы и не зависят ни от возраста, ни от обстоятельств отравления.
Факторы окружающей среды: 1. Обстоятельства, повышающие риск отравления:
a. Хранение опасных химикатов (например, моющих средств, машинного масла, пестицидов) в обычных стаканах, бутылках или других открытых ёмкостях без маркировки.
b. Изменения привычного ритма жизни или домашней обстановки (более 80% отравлений происходит дома).
(1) Переезд, приготовления к отпуску, генеральная уборка, семейные раздоры.
(2) В гостях у друзей или родственников также возможно отравление препаратами, оставленными на виду у детей.
c. Не следует переоценивать надёжность защитных крышек и колпачков на флаконах для лекарств.
d. Хранение различных препаратов в одной и той же упаковке.
2. Виды отравлений:
a. Лекарства, отпускаемые по рецепту и без него (например, аспирин, парацетамол, витамины, антигистаминные, транквилизаторы, анальгетики, средства от кашля и простуды, железосодержащие), являются причиной отравления у детей в 45% случаев.
b. Примерно в 50% случаев отравление вызвано моющими средствами, парфюмерными изделиями, инсектицидами, красителями и растворителями.
1. При подозрительном поведении ребёнка или отсутствии у него реакций на окружающее следует заподозрить отравление. Для выяснения причины и характера отравления необходимо тщательно, но быстро собрать анамнез и исследовать кровь и мочу на наличие токсических веществ.
2. Необходим постоянный контроль за состоянием сознания. Основное внимание следует уделять размерам зрачков и их реакции на свет, наличию специфического запаха при выдохе, показателям деятельности сердечно-сосудистой и дыхательной систем и неврологическому статусу.
1. Эвакуация желудочного содержимого. Первым шагом в лечении отравлений должно быть удаление токсического вещества из желудка (рвота или промывание желудка).
a. Рвота. У детей рвота в большинстве случаев более эффективна и менее травматична, чем промывание желудка. Некоторые токсические вещества сами по себе могут вызвать рвоту ещё до обращения пострадавшего к врачу. Рвоту можно вызвать с помощью сиропа ипекакуаны, представляющего собой смесь растительных алкалоидов. Ипекакуана вызывает рвоту как за счёт местного раздражающего действия на слизистую оболочку желудка, так и благодаря центральному действию на хеморецепторы IV желудочка мозга. Ипекакуану дают пострадавшему ещё дома, до транспортировки в лечебное учреждение.
(1) Дозировка. Детям в возрасте от 6 до 12 месяцев необходимо назначать 10 мл сиропа; детям старше 1 года — 15 мл. Сироп нужно запить большим количеством жидкости. Рвота появляется через 20 минут у 90-100% детей. Если не было рвоты после первого приёма, сироп дают повторно.
(2) Противопоказания
(a) Не рекомендуется применять ипекакуану у детей в возрасте до 6 месяцев.
(b) Угнетение сознания может быть причиной аспирации.
(c) Провоцирование рвоты противопоказано при отравлении летучими углеводородами (из-за возможной аспирации).
(d) Едкие вещества при рвоте могут усилить ожог пищевода.
(e) Рвотные средства неэффективны при отравлении веществами, обладающими противорвотным действием, или нейролептиками группы хлорпромазина.
b. Промывание желудка следует выполнять у детей, не способных принять ипекакуану или не реагирующих на неё, и у детей с угнетённым сознанием.
(1) У детей со значительным угнетением сознания для предотвращения аспирации требуется интубация трахеи трубкой с надувной манжеткой.
(2) Для удаления крупных фрагментов таблеток промывание желудка нужно проводить зондом максимального диаметра. Промывание физиологическим раствором следует продолжить до двух-трёхкратного появления чистых вод. Общее количество жидкости для промывания желудка не должно превышать 1 л на год жизни (в целом не более 5 л).
Видео техники промывания желудка
2. Адсорбирование токсического вещества. Для предотвращения всасывания токсического вещества из ЖКТ следующий этап (после эвакуации из желудка токсического вещества) — связывание вещества. Для этого используют активированный уголь, способный адсорбировать различные вещества. Адсорбирование происходит в течение первых нескольких минут и может быть блокировано приёмом пищи. Большинство токсикантов адсорбируется активированным углем; но он не адсорбирует соли железа, борную кислоту, цианиды, минеральные кислоты, сильные основания (едкие щёлочи), литий и ионизированные молекулы малых размеров.
а. Дозировка. Объём сорбции химического вещества зависит от количества активированного угля. При оптимальном соотношении количество активированного угля должно в 5-12 раз превосходить количество принятого вещества. Последнее далеко не всегда удаётся определить. Рекомендуемая доза для детей до 12 лет составляет 15-30 г, для детей старше 12 лет — 50-100 г. Уголь назначают в виде взвеси в холодной воде. Основной его недостаток — неприятный вкус (может понадобиться назогастральный зонд).
b. Противопоказания. Поскольку активированный уголь может связываться с ипекакуаной и инактивировать её, уголь следует назначать после прекращения рвоты, вызванной ипекакуаной.
3. Очищение кишечника. Слабительные, как правило, рекомендуют после очищения желудка и адсорбирования токсических веществ. Ускоряя их прохождение по кишечнику, слабительные тем самым уменьшают их всасывание в кровь.
a. Применяют сульфат магния (250 мг/кг), сульфат натрия (250 мг/кг) и цитрат магния (4 мл/кг)
b. Слабительные можно добавлять к активированному углю, не опасаясь снижения его эффективности.
Детский организм – это сложная, пока еще формирующаяся система, которая ежедневно подвергается различным испытаниям извне. Одним из последствий таких испытаний может стать отравление.
Отравление или интоксикация в научном понимании – это острое расстройство жизнедеятельности организма, вызванное действием яда или токсина.
Виды отравлений у детей. Основная классификация
Организм ребенка особенно восприимчив к воздействию микробов и бактерий, а также химических веществ. Поэтому понимание, чем именно отравился ребенок, поможет правильно и быстро оказать первую медицинскую помощь, и обязательно спасет жизнь малыша.
На схеме ниже представлены наиболее часто встречающиеся виды отравлений у детей.
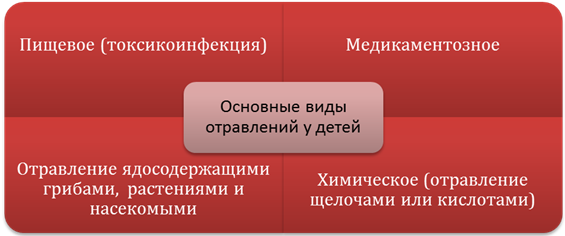
По скорости развития токсического вещества на организм отравления подразделяют на:
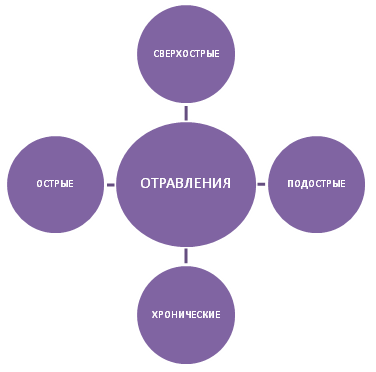
В силу особенностей детского организма ему присущи в основном острые и сверхострые типы отравлений.
По способу проникновения ядов в организм отравления бывают пероральными (токсины попали через рот), ингаляционными (через дыхательные пути), перкутанные (через кожу) и другие.
Детское отравление. Как распознать? Чем лечить?
Дети – это открытая книга. Их поведение может многое рассказать нам. Если ребенок весел и активен, мы понимаем, что его здоровье в полном порядке. Вялость, слезливость, притупленность сознания – наоборот, указывают на явные проблемы со здоровьем.

Для развития отравления характерно два этапа:
Это период так же называют бессимптомным. Его длительность составляет от получаса до одного дня в зависимости от возраста (чем младше ребенок — тем более восприимчив организм), вида токсина (инфекции), количества употребленной пищи плохого качества и иных индивидуальных особенностей.
В среднем продолжительность этого этапа отравления составляет от 3 до 6 дней (от момента проявления первых симптомов до полной элиминации (выведения) токсинов) при положительном исходе и зависит от типа токсина или инфекции и своевременности принятых мер.
По статистике пищевое отравление у ребенка встречается гораздо чаще медикаментозного или химического. Поэтому симптомы и схему действий при его возникновении должен знать каждый родитель. О том, что делать, если вы заметили типичные признаки отравления у ребенка поговорим ниже.
Основные причины и главные признаки пищевого отравления
Пищевая токсикоинфекция возникает из-за попадания внутрь организма ребенка патогенных микробов, которые обитают на испорченных или просто грязных продуктах питания и оставляют в них продукты своей жизнедеятельности — яды для человека. К возбудителям заболевания относят токсины кишечной палочки, сальмонеллы, стрептококков и стафилококков.

Пищевое отравление у детей всегда сопровождается поражением слизистой желудка — гастроэнтеритом, и кишечника, общей интоксикацией организма, сильным обезвоживанием и резким повышением температуры (до 39,5⁰C). По мере ухудшения самочувствия добавляются тошнота, вялость и сонливость. При отравлении у детей полностью пропадает аппетит, возникают резкие боли в животе. Затем в организме включается защитная реакция, и происходят процессы избавления от токсинов, достигших критического по его меркам уровня,- рвота и диарея (частый жидкой стул).
Проведение правильной лечебной терапии помогает уменьшить симптомы отравления уже на следующий день. Однако следует помнить, что некоторые недомогания: слабость, головокружение, сонливость и боли в животе — могут сохраняться на протяжении еще пары дней.
Лечение в домашних условиях включает в себя комплекс мероприятий по купированию симптомов интоксикации:
Самое главное правило — восполнять потерю жидкости небольшими, но частыми приемами теплой кипяченой воды. В воде рекомендуется развести порошок Регидрона. Такой раствор необходимо давать ребенку по 1-2 ст.ложек каждый раз после рвоты или диареи.
Такие известные препараты, как Смекта, Активированный уголь, Энтеросгель или Полисорб способствуют абсорбции и выведению большого процента токсических веществ из организма. Применять их целесообразно при начальном проявлении отравления.
Антибиотики следует применять только после сдачи соответствующих анализов в клинике и только по рекомендации врача. Эти препараты способны справиться с такими страшными заболеваниями как ботулизм, дизентерия и сальмонеллез всего за несколько дней.
Во время лечения ребёнку необходимо соблюдать специальную восстановительную диету с исключением:
- жирного;
- острого и солёного;
- готовых и свежевыжатых соков;
- молочных продуктов;
- мучного (особенно нежелателен свежий белый хлеб);
- полуфабрикатов.
Внимательно следует отслеживать состояние ребенка и, если возникли потеря сознания, изменение цвета кожи (появление желтизны) и склеры глаз, одышка, тахикардия (учащение сердцебиения), резкая головная боль, галлюцинации, нарушение походки, зрения или речи, рвота или болезненная диарея с кровью – необходимо немедленно вызвать врача!
Профилактика отравлений у детей
Зная всего 5 принципов и рассказав о них своему ребенку, вы сможете с легкостью избежать неожиданных проблем с его здоровьем.
- Внимательность. Если продукт выглядит подозрительным по цвету или имеет странный запах, не стоит кормить им ребенка — он может серьезно отравиться. Самые опасные продукты: мясо, рыба, молочные продукты, блюда из яиц, блюда под майонезным или сметанным соусом, а также кондитерские изделия, покрытые кремом. При неправильном хранении они способны испортиться за несколько часов.
- Гигиена. Мыть руки нужно несколько раз в день. Обязательно перед каждым приемом пищи, после посещения туалета, прогулки или поездки в общественном транспорте. Сырые продукты (мясо, рыба) не должны соприкасаться с мытыми. После приготовления еды необходимо тщательно мыть посуду и столовые приборы.
- Термическая обработка. Еще из школьного курса мы знаем, что бактерии погибают при температуре выше 70°C. Поэтому приготовление пищи требует определенного температурного режима. Свежие ягоды, фрукты или овощи не обязательно отваривать, их можно тщательно промыть, а затем окунуть в кипяток.
- Условия хранения и срок годности. Продукты питания дома должны также храниться при определенном температурном режиме. Обязательно читайте этикетки — нельзя давать детям просроченные продукты, покупать еду быстрого приготовления в неизвестных ларьках и закусочных.
- Недоступность лекарственных и средств бытовой химии. Детям всегда интересны блестящие этикетки, яркие упаковки и цветные жидкости. Позаботьтесь о правильности хранения медикаментов и других опасных средств.
Важно помнить, что отравление у детей часто случается по недосмотру и халатности взрослых. Следует со всей ответственностью подходить к здоровью вашего ребенка, соблюдать общеизвестные правила гигиены. И если вдруг вы заметили типичные симптомы отравления у ребенка помните:
Основная задача родителей во избежание необратимых последствий – не упустить время и как можно скорее вызвать скорую помощь.
Читайте также:


