Интоксикация и острая лейкемия
Лейкемия – это онкологическое заболевание кроветворной системы, известное также как острый лейкоз. Обычно болезнь поражает механизм воспроизведения белых кровяных телец. В итоге организм утрачивает иммунитет, а мутировавшие клетки стремительно распространяются по всей кровеносной системе. Болезнь считается одной из наиболее опасных форм рака, поражает людей вне зависимости от пола, возраста и региона проживания.
Что такое лейкемия

Особенности заболевания
Острый лейкоз считается агрессивной формой лейкемии. Нормальные функции кроветворения нарушены, мутировавшие клетки накапливаются в периферической крови, попадают в ткани и органы. Чаще всего острая форма лейкоза встречается у взрослых. При этом заболевание довольно распространенное: на 100 тысяч человек приходится от 3 до 5 тысяч онкобольных. То, сколько живут при остром лейкозе, зависит от множества факторов. Сюда входит не только форма заболевания, но также регион проживания, возраст и пол пациента, его психическое состояние. Немаловажную роль играет своевременное обращение за медицинской помощью. Лейкоз лечится, если его удается обнаружить на ранних стадиях. К сожалению, большинство пациентов склонны не обращать внимания на симптоматику, проявляющуюся в начале болезни. При этом острая форма онкологии развивается стремительно и при отсутствии своевременного медицинского вмешательства быстро приводит к летальному исходу.
Причины возникновения
Механизм развития раковых заболеваний до сих пор изучен не до конца. Однако ученые пришли к выводу, что причиной возникновения лейкемии является мутация гемопоэтической клетки, которая начинает бесконтрольно делиться. Со временем пораженные клетки заместят нормальные ростки гемопоэза в костном мозге, проникнут в кровоток и разнесутся по всему телу, создавая онкологическую инфильтрацию здоровых органов. Среди факторов, провоцирующих нездоровые мутации, выделяют:
- генетические отклонения;
- хромосомные аномалии;
- наследственность;
- преклонный возраст;
- ионизирующую радиацию;
- контакт с отравляющими веществами.
Эти и другие факторы запускают процесс новообразования, которое со временем поражает все ткани организма.
Группы риска
Установлено, что мужчины в 1,5 раза чаще женщин болеют раком крови. Риск развития онкологии вырастает с возрастом: люди 40–50 лет более подвержены лейкемии. Однако некоторые формы заболевания встречаются исключительно у детей. Например, острая лимфобластная лейкемия в 80 % случаев поражает малышей в возрасте от 2 до 5 лет. Кто еще входит в группу риска?
- Люди, работающие на предприятиях химической и радиоактивной промышленности.
- Обладатели вредных привычек: систематическое употребление алкогольной продукции и курение ведут к развитию онкологических заболеваний.
- Те, кто проживает в промышленном районе с неблагополучной экологической обстановкой.
- Люди, прошедшие лучевую терапию во время лечения от других форм рака.
- Пациенты, принимавшие медикаменты, угнетающие иммунную систему.
- Больные с гематологическими заболеваниями.
Тем, кто входит в группу риска, рекомендуется раз в год в обязательном порядке проходить осмотр онколога.
Классификация лейкозов
Различные формы лейкемии имеют собственные особенности. Их классифицируют в зависимости от скорости развития заболевания, его течения и прогнозов. Именно от типа болезни будет подбираться подходящий протокол лечения или паллиативная терапия, если онкология перейдет в терминальную стадию.
Острый лейкоз. В крови накапливаются незрелые клетки, которые быстро разносятся по всем жизненно важным системам организма. Быстрое и агрессивное течение болезни обуславливает сложности лечения.
Хронический лейкоз. Мутировавшие белые кровяные клетки накапливаются постепенно, вплоть до нескольких лет. Заболевание может быть обнаружено случайно, во время ежегодного медицинского осмотра.
Лимфатическая лейкемия. Мутируют лимфоциты, которые разносятся во все ткани организма и начинают процесс развития онкологического заболевания.
Подтипы лейкемии. Выделяют острый лимфобластный или миелоидный лейкоз. Первая разновидность чаще поражает детей, вторая распространена у взрослых пациентов.
Как протекает рак крови
В отличие от других форм онкологии лейкемия протекает всего в три стадии. Это еще один фактор, который говорит о серьезности заболевания: последний этап считается терминальным и практически не поддается лечению
I стадия. Начальный этап заболевания. Симптоматика либо полностью отсутствует, либо схожа с признаками других болезней, например ОРВИ.
II стадия. Развернутая. Острый лейкоз приобретает выраженные симптомы. Именно на этом этапе агрессивную болезнь обнаруживают и ее удается победить.
III стадия. Функции кроветворения угнетены, шансов на выздоровление практически нет. В случае с хронической формой именно на этом этапе начинается проявление болезни. Однако острый лейкоз на терминальной стадии не лечится.
Именно поэтому очень важно обнаружить болезнь вовремя. Избавиться от острого лейкоза можно на 1-й или 2-й стадии, пока он еще не поразил все жизненно важные системы организма.
Симптоматика заболевания
Рак очень коварен, поэтому симптомы у взрослых и детей могут приниматься за проявления других заболеваний. Например, для первой стадии характерно повышение температуры тела, сопровождающееся потливостью и лихорадкой. При недостаточности обследований болезнь могут принять за обычную простуду. Однако со временем симптоматика нарастает:
- Возникают мышечные боли.
- Развивается анемия.
- На коже появляются синяки, кровоподтеки или пигментные пятна.
- Начинается резкая потеря веса, вплоть до анорексии.
- Падает иммунитет.
- Приступы головной боли, слабости и апатии.
У больных лейкозом наблюдается бледность кожных покровов и слизистых, повышенное выпадение волос и ломкость ногтей. Под конец второй стадии начинается опухолевая интоксикация и частые кровотечения. Рак в терминальной стадии поражает практически все органы тела, что приводит к нарушению их функций.
Диагностика острого лейкоза
Болезнь выявляется после ряда обследований. Однако на ранних этапах рак может быть обнаружен во время анализа крови, связанного с другим заболеванием. Вне зависимости от того, когда был обнаружен острый лейкоз, больному предстоит пройти:
- несколько пункций с забором костного мозга;
- рентгенографию черепа и грудной клетки;
- УЗИ лимфатических узлов, печени и селезенки.
Чтобы выявить или исключить возможность развития вторичного рака, необходимо сделать МРТ. Кроме того, пациенту придется пройти обследования у невролога, офтальмолога, отоларинголога и стоматолога. Все эти сложности необходимы для постановки точного диагноза и выбора подходящего протокола лечения. Кроме того, многочисленные диагностические мероприятия направлены на обнаружение или исключение ВИЧ, инфекционного мононуклеоза, коллагеноза, апластической анемии и ряда других сопутствующих заболеваний.
Методики лечения рака крови
Пациенту с агрессивной формой рака предстоит пройти лечение в стационаре. Это необходимо из-за регулярных специфических процедур, которые могут выполняться только в стерильных условиях медицинского учреждения. Обычно протокол лечения острого лейкоза состоит из трех этапов. Таких как:
- Достижение снижения количества мутировавших клеток до безопасного уровня. Наступление ремиссии – главная цель. Для этого используется таргетная или химиотерапия. Вещества таких препаратов воздействуют на раковые клетки, уничтожая их и предотвращая дальнейший рост опасных опухолей.
- Уничтожение остаточных аномальных клеток для предотвращения рецидива.
- Проведение поддерживающей терапии для восстановления здоровья после тяжелых препаратов химиотерапии.
Нужно понимать, что даже полная ремиссия не является гарантией того, что болезнь не вернется. Острый лейкоз склонен к рецидивам. А при его терминальной стадии может применяться исключительно паллиативная терапия, направленная на снижение страданий пациента.
Возможные осложнения
Несмотря на высокую эффективность химиотерапии и современных таргетных препаратов, может развиться ряд побочных эффектов. Дело в том, что во время проведения лечения будут подавлены функции кроветворения, снизится иммунная защита организма, а на этом фоне могут развиться вторичные инфекционные заболевания, а также кровотечения. Для того чтобы предотвратить такие последствия, применяется переливание донорской крови или ее компонентов, проводится терапия, направленная на поддержание иммунитета. Обычными последствиями химиотерапии являются:
- тошнота и рвота;
- бледность кожных покровов;
- выпадение волос;
- аллергические реакции.
Такие побочные эффекты пройдут через несколько месяцев после курса лечения. Зато химиотерапия считается одним из наиболее действенных способов победить рак крови и снизить риск рецидива заболевания.
Прогноз выживаемости при раке крови
При благоприятном прогнозе ремиссия развивается уже через месяц после начала интенсивной терапии. Затем для предотвращения рецидива проводится еще 2–3 курса химиотерапии. Поддерживающая терапия может назначаться на длительные сроки, вплоть до 2–3 лет. Если говорить о выживаемости пациентов, то здесь многое зависит от ряда факторов. Это и разновидность лейкоза, и состояние больного, и этап развития болезни. У детей шансы на полное исцеление значительно выше: в первую очередь из-за восприимчивости молодого организма к препаратам химиотерапии, во вторую – из-за своевременного обнаружения болезни, ведь детей чаще обследуют. На начальных этапах лейкоза ремиссия у взрослых доходит до 90 %. Однако терминальная стадия болезни практически не поддается лечению, поэтому применяется паллиативная терапия, которая позволяет поддержать комфортный уровень жизни больного на протяжении 1–1,5 лет. Без медицинской помощи запущенная форма болезни быстро приводит к летальному исходу.
Профилактика лейкоза
К сожалению, от рака нельзя защититься, он может поражать даже полностью здоровых людей. Однако есть ряд врачебных рекомендаций, которые помогут существенно снизить риски развития онкологических заболеваний:
- Откажитесь от вредной пищи. Трансжиры и свободные сахара крайне негативно влияют на состояние организма, провоцируя болезни ЖКТ и других органов.
- Пейте больше воды. Для нормального функционирования всех систем организма нужно выпивать не менее 1,5 л чистой жидкости ежедневно.
- Откажитесь от вредных привычек. Алкоголь и сигареты – худший враг здоровья.
- Больше времени проводите на свежем воздухе и не забывайте об умеренных физических нагрузках.
- Обязательно проходите ежегодный осмотр врача-онколога.
Острый лейкоз – онкологическое заболевание кроветворной системы. Субстрат опухоли при лейкозах составляют бластные клетки.

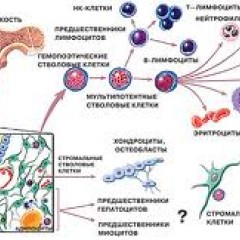
Все клетки крови происходят из одного источника – стволовых клеток. В норме они созревают, проходя дифференцирование и развиваясь по пути миелопоэза (ведет к образованию эритроцитов, лейкоцитов, тромбоцитов) или лимфопоэза (ведет к образованию лимфоцитов). При лейкозах же стволовая клетка крови мутирует в костном мозге на ранних этапах дифференцирования и в дальнейшем не может завершить развитие по одному из физиологических путей. Она начинает неконтролируемо делиться и образует опухоль. Со временем патологические незрелые клетки вытесняют нормальные клетки крови.
Исследование красного костного мозга – самый главный и точный метод диагностики острого лейкоза. Для заболевания характерна специфическая картина – увеличение уровня бластных клеток и угнетение образования эритроцитов.
Синонимы: острая лейкемия, рак крови, белокровие.
Причины и факторы риска
Точные причины возникновения лейкоза не известны, но установлен ряд факторов, способствующих его развитию:
- радиотерапия, радиационное облучение (об этом говорит массивный рост лейкоза на территориях, где проводилось тестирование ядерного оружия или в местах техногенных ядерных катастроф);
- вирусные инфекции, угнетающие иммунную систему (Т-лимфотропный вирус, вирус Эпштейна – Барр и др.);
- влияние агрессивных химических соединений и некоторых лекарственных средств;
- табакокурение;
- стрессы, депрессия;
- наследственная предрасположенность (если один из членов семьи страдает от острой формы лейкоза, риск проявления его у близких увеличивается);
- неблагоприятная экологическая обстановка.
Формы заболевания
В зависимости от скорости размножения злокачественных клеток лейкоз классифицируют на острый и хронический. В отличие от других заболеваний острый и хронический являются разными типами лейкоза и не переходят один в другой (т. е. хронический лейкоз не продолжение острого, а отдельный вид заболевания).
Острые лейкозы подразделяют в соответствии с видом раковых клеток на две большие группы: лимфобластные и нелимфобластные (миелоидные), которые дальше делятся на подгруппы.

Лимфобластный лейкоз в первую очередь поражает костный мозг, далее – лимфатические узлы, вилочковую железу, лимфатические узлы и селезенку.
В зависимости от того, какие клетки-предшественники лимфопоэза преобладают, острый лимфобластный лейкоз может иметь следующие формы:
- пре-В-форма – преобладают предшественники B-лимфобластов;
- В-форма – преобладают B-лимфобласты;
- пре-Т-форма – преобладают предшественники Т-лимфобластов;
- Т-форма – преобладают Т-лимфобласты.
Средняя продолжительность лечения при остром лейкозе составляет два года.
При нелимфобластном лейкозе прогноз более благоприятен, чем при лимфобластном. Злокачественные клетки так же сначала поражают костный мозг, и только на поздних стадиях затрагивают селезенку, печень и лимфоузлы. Нередко при данной форме лейкоза страдает и слизистая оболочка желудочно-кишечного тракта, что приводит к серьезным осложнениям вплоть до язвенных поражений.
Острые нелимфобластные или, как их еще называют, миелоидные лейкозы, подразделяются на следующие формы:
- острый миелобластный лейкоз – характерно появление большого количества предшественников гранулоцитов;
- острый монобластный и острый миеломонобластный лейкозы – в основе лежит активное размножение монобластов;
- острый эритробластный лейкоз – характеризуется повышением уровня эритробластов;
- острый мегакариобластный лейкоз – развивается вследствие активного размножения предшественников тромбоцитов (мегакариоцитов).
В отдельную группу выделяются острые недифференцированные лейкозы.
Стадии заболевания
Клиническим проявлениям предшествует первичный (латентный) период. В этом периоде лейкоз, как правило, протекает незаметно для пациента, не имея выраженных симптомов. Первичный период может длиться от нескольких месяцев до нескольких лет. На протяжении этого времени первая переродившаяся клетка размножается до такого объема, которое вызывает угнетение нормального кроветворения.
С появлением первых клинических проявлений заболевание переходит в начальную стадию. Симптомы ее не отличаются специфичностью. На этой стадии исследование костного мозга более информативно, чем анализ крови, обнаруживается повышенный уровень бластных клеток.
На стадии развернутых клинических проявлений появляются истинные симптомы заболевания, которые обусловлены угнетением кроветворения и появлением в периферической крови большого количества незрелых клеток.
Современное лечение химиопрепаратами обеспечивает 5 лет без рецидива у детей в 50–80% случаев. При отсутствии рецидива в течение 7 лет есть шанс на полное излечение.
В этой стадии выделяют следующие варианты течения заболевания:
- пациент не предъявляет жалоб, выраженная симптоматика отсутствует, но в анализе крови обнаруживаются признаки лейкоза;
- у пациента отмечается значительное ухудшение самочувствия, но нет выраженных изменений со стороны периферической крови;
- и симптоматика, и картина крови говорят об остром лейкозе.
Ремиссия (период стихания обострения) может быть полной и неполной. О полной ремиссии можно говорить при отсутствии симптомов острого лейкоза и бластных клеток в крови. Уровень бластных клеток в костном мозге не должен превышать 5%.
При неполной же ремиссии происходит временное стихание симптоматики, однако уровень бластных клеток в костном мозге не уменьшается.
Рецидивы острого лейкоза могут возникать как в костном мозге, как и вне его.
Последней, самой тяжелой стадией течения острого лейкоза является терминальная. Она характеризуется большим количеством незрелых лейкоцитов в периферической крови и сопровождается угнетением функций всех жизненно важных органов. На этой стадии заболевание практически неизлечимо и чаще всего заканчивается летальным исходом.
Симптомы острого лейкоза
Симптомы острого лейкоза проявляются анемическим, геморрагическим, инфекционно-токсическим и лимфопролиферативным синдромами. Каждая из форм заболевания имеет свои особенности.

Для острого миелобластного лейкоза характерно небольшое увеличение селезенки, поражение внутренних органов тела и повышенная температура тела.
При развитии лейкозного пневмонита очаг воспаления находится в легких, главные симптомы в таком случае – кашель, одышка и повышение температуры тела. У четверти больных с миелобластным лейкозом наблюдают лейкозный менингит с жаром, головной болью и ознобами.
По статистике, безрецидивная выживаемость после трансплантации костного мозга составляет от 29 до 67% в зависимости от вида лейкоза и некоторых других факторов.
На поздней стадии может развиться почечная недостаточность, вплоть до полной задержки мочи. В терминальной стадии заболевания на коже появляются розовые или светло-коричневые образования – лейкемиды (лейкозы кожи), а печень становится более плотной и увеличивается. Если лейкоз затронул органы желудочно-кишечного тракта, наблюдаются сильные абдоминальные боли, вздутие живота и жидкий стул. Могут образоваться язвы.
Для лимфобластной формы острого лейкоза характерно значительное увеличение селезенки и лимфатических узлов. Увеличенные лимфоузлы становятся заметными в надключичной области, сначала с одной стороны, а потом с обеих. Лимфатические узлы уплотняются, не вызывают болезненных ощущений, но могут затронуть соседние органы.
При увеличении лимфоузлов, расположенных в районе легких, появляется кашель и одышка. Поражение мезентериальных лимфатических узлов в брюшной полости может вызывать сильные боли в животе. У женщин могут наблюдаться уплотнение и боли в яичниках, чаще с одной стороны.
При остром эритромиелобластном лейкозе на первое место выходит анемический синдром, который характеризуется снижением гемоглобина и эритроцитов в крови, а также повышенной утомляемостью, бледностью и слабостью.
Особенности протекания острого лейкоза у детей
У детей острые лейкозы составляют 50% от всех злокачественных болезней, и именно они являются наиболее частой причиной детской смертности.
Прогноз острого лейкоза у детей зависит от нескольких факторов:
- возраст ребенка на момент возникновения лейкоза (наиболее благоприятный у детей от двух до десяти лет);
- стадия заболевания на момент диагностики;
- форма лейкоза;
- пол ребенка (у девочек прогноз более благоприятный).
У детей прогноз при остром лейкозе более благоприятен, чем у взрослых, что подтверждается данными статистики.
Если ребенок не получит специфического лечения, вероятен летальный исход. Современное лечение химиопрепаратами обеспечивает 5 лет без рецидива у детей в 50–80% случаев. При отсутствии рецидива в течение 7 лет есть шанс на полное излечение.
Для предупреждения рецидива детям с острым лейкозом нежелательно проводить физиотерапевтические процедуры, подвергаться интенсивной инсоляции и менять климатические условия проживания.
Диагностика острого лейкоза
Нередко острый лейкоз обнаруживается по результатам анализа крови при обращении пациента по другому поводу – в лейкоцитарной формуле обнаруживается так называемый бластный криз, или лейкоцитарный провал (отсутствие промежуточных форм клеток). Также наблюдаются изменения и в периферической крови: в большинстве случаев у пациентов с острым лейкозом развивается анемия с резким показателем снижения эритроцитов и гемоглобина. Отмечается падение уровня тромбоцитов.
Что касается лейкоцитов, то здесь может наблюдаться два варианта: как лейкопения (снижение уровня лейкоцитов в периферической крови), так и лейкоцитоз, (повышение уровня этих клеток). Как правило, в крови обнаруживаются и патологические незрелые клетки, однако они могут отсутствовать, их отсутствие не может являться поводом для исключения диагноза острого лейкоза. Лейкоз, при котором в крови обнаруживается большое количество бластных клеток, называется лейкемическим, а лейкоз с отсутствием бластных клеток – алейкемическим.
Исследование красного костного мозга – самый главный и точный метод диагностики острого лейкоза. Для заболевания характерна специфическая картина – увеличение уровня бластных клеток и угнетение образования эритроцитов.
В отличие от других заболеваний острый и хронический являются разными типами лейкоза и не переходят один в другой (т. е. хронический лейкоз не продолжение острого, а отдельный вид заболевания).
Другим важным диагностическим методом является трепанобиопсия кости. Срезы костей направляют на биопсию, которая позволяет выявить бластную гиперплазию красного костного мозга и таким образом подтвердить заболевание.
Лечение острого лейкоза
Лечение острого лейкоза зависит от нескольких критериев: от возраста пациента, его состояния, стадии заболевания. План лечения составляется для каждого пациента индивидуально.
В основном заболевание лечится при помощи химиотерапии. При ее неэффективности прибегают к трансплантации костного мозга.

Химиотерапия состоит из двух последовательных шагов:
- этап индукции ремиссии – добиваются уменьшения бластных клеток в крови;
- этап консолидации – необходим для уничтожения оставшихся раковых клеток.
Далее может последовать реиндукция первого шага.
Средняя продолжительность лечения при остром лейкозе составляет два года.
Трансплантация костного мозга обеспечивает больному здоровые стволовые клетки. Трансплантация состоит из нескольких этапов.
- Поиск совместимого донора, забор костного мозга.
- Подготовка пациента. В ходе подготовки проводят иммуносупрессивную терапию. Ее цель – уничтожение лейкозных клеток и подавление защитных сил организма, чтобы риск отторжения трансплантата был минимальным.
- Собственно трансплантация. Процедура напоминает переливание крови.
- Приживление костного мозга.
Чтобы трансплантированный костный мозг полностью прижился и стал выполнять все свои функции, требуется около года.
По статистике, безрецидивная выживаемость после трансплантации костного мозга составляет от 29 до 67% в зависимости от вида лейкоза и некоторых других факторов.
Возможные осложнения и последствия
Острый лейкоз может спровоцировать разрастание раковых опухолей в местах скопления лимфоузлов, геморрагический синдром и анемию. Осложнения острого лейкоза бывают опасными и часто заканчиваются летальным исходом.
Прогноз при остром лейкозе
У детей прогноз при остром лейкозе более благоприятен, чем у взрослых, что подтверждается данными статистики.
При нелимфобластном лейкозе прогноз более благоприятен, чем при лимфобластном.
При лимфобластном лейкозе пятилетняя выживаемость у детей составляет 65–85%, у взрослых – от 20 до 40%.
Острый миелобластный лейкоз более опасен, показатель пятилетней выживаемости у пациентов младшего возраста составляет 40–60%, а у взрослых – всего 20%.
Профилактика
Для острого лейкоза не существует специфической профилактики. Необходимо регулярно посещать врача и своевременно проходить все необходимые обследования в случае появления подозрительных симптомов.
Видео с YouTube по теме статьи:
Виды лейкозов - острые и хронические
Анатомия и физиология костного мозга
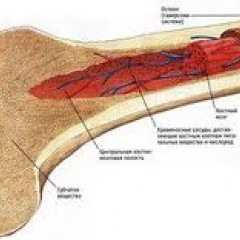
Костный мозг – это ткань находящаяся внутри костей, преимущественно в костях таза. Это самый главный орган, участвующий в процессе кроветворения (рождение новых клеток крови: эритроцитов, лейкоцитов, тромбоцитов). Этот процесс необходим организму, для того чтобы, заменить погибающие клетки крови, новыми. Костный мозг состоит из фиброзной ткани (она образует основу) и кроветворной ткани (клетки крови на разных этапах созревания). Кроветворная ткань включает 3 клеточные линии (эритроцитарный, лейкоцитарный и тромбоцитарный), по которым образуются соответственно 3 группы клеток (эритроциты, лейкоциты и тромбоциты). Общим предком этих клеток, является стволовая клетка, которая запускает процесс кроветворения. Если нарушается процесс образования стволовых клеток или их мутация, то нарушается процесс образования клеток по всем 3 клеточным линиям.
Эритроциты – это красные кровяные клетки, содержат гемоглобин, на нём фиксируется кислород, при помощи которого питаются клетки организма. При недостатке эритроцитов происходит недостаточное насыщение клеток и тканей организма кислородом, в результате чего проявляется различными клиническими симптомами.
Лейкоциты к ним относятся: лимфоциты, моноциты, нейтрофилы, эозинофилы, базофилы. Представляют собой белые клетки крови, они играют роль в защите организма и выработке иммунитета. Их недостаток вызывает снижение иммунитета и развитие различных инфекционных заболеваний.
Тромбоциты – это кровяные пластинки, которые участвуют в образовании тромба. Недостаток тромбоцитов приводит к различным кровотечениям.
Подробнее о видах кровяных клеток читайте в отдельной статье пройдя по ссылке.
Причины лейкоза, факторы риска
Симптомы различных видов лейкозов
- При острых лейкозахотмечаются 4 клинических синдрома:
- Анемический синдром: развивается из-за недостатка выработки эритроцитов, могут присутствовать множество симптомов или некоторые из них. Проявляется в виде усталости, бледности кожи и склер, головокружение, тошнота, быстрое сердцебиение, ломкость ногтей, выпадение волос, патологическое восприятие запаха;
- Геморрагический синдром: развивается в результате недостатка тромбоцитов. Проявляется следующими симптомами: вначале кровотечения из десен, образование синяков, кровоизлияния в слизистые оболочки (язык и другие) или в кожу, в виде мелких точек или пятен. В дальнейшем при прогрессировании лейкоза, развиваются и массивные кровотечения, в результате ДВС синдрома (диссеминированное внутрисосудистое свёртывания крови);
- Синдром инфекционных осложнений с симптомами интоксикации: развивается в результате недостатка лейкоцитов и с последующим снижением иммунитета, повышение температуры тела до 39 0 С, тошнота, рвота, потеря аппетита, резкое снижение веса, головная боль, общая слабость. У больного присоединяются различные инфекции: грипп, пневмония, пиелонефрит, абсцессы, и другие;
- Метастазы - по току крови или лимфы опухолевые клетки попадают в здоровые органы, нарушая их структуру, функции и увеличивая их в размере. В первую очередь метастазы попадают в лимфатические узлы, селезёнку, печень, а потом и в другие органы.
Эритробластный острый лейкоз, поражаются клетки предшественницы, из которых в дальнейшем должны развиться эритроциты. Чаще встречается в пожилом возрасте, характеризуется выраженным анемическим синдромом, не наблюдается увеличение селезёнки, лимфатических узлов. В периферической крови снижено количество эритроцитов, лейкоцитов и тромбоцитов, наличие молодых клеток (эритробластов).
Монобластный острый лейкоз, нарушается выработка лимфоцитов и моноцитов, соответственно они будут снижены в периферической крови. Клинически, проявляется, повышением температуры и присоединением различных инфекций.
Мегакариобластный острый лейкоз, нарушается выработка тромбоцитов. В костном мозге при электронной микроскопии обнаруживают мегакариобласты (молодые клетки, из которых образуются тромбоциты) и увеличенное содержание тромбоцитов. Редкий вариант, но чаще встречается в детском возрасте и обладает неблагоприятным прогнозом.
Хронический миелолейкоз, усиленное образование миелоидных клеток, из которых образуются лейкоциты (нейтрофилы, эозинофилы, базофилы), в результате чего, уровень этих групп клеток будет повышен. Долгое время может протекать бессимптомно. Позже появляются симптомы интоксикации (повышение температуры, общая слабость, головокружение, тошнота), и присоединение симптомов анемии, увеличение селезёнки и печени.
Хронический лимфолейкоз, усиленное образование клеток - предшественниц лимфоцитов, в результате уровень лимфоцитов в крови повышается. Такие лимфоциты не могут выполнять свою функцию (выработка иммунитета), поэтому у больных присоединяются различные виды инфекций, с симптомами интоксикации.
Диагностика лейкоза
- Повышение уровня лактатдегидрогеназы (норма 250 Ед/л);
- Высокий АСАТ (норма до 39 Ед/л);
- Высокая мочевина (норма 7,5 ммоль/л);
- Повышение мочевой кислоты (норма до 400 мкмоль/л);
- Повышение билирубина ˃20мкмоль/л;
- Снижение фибриногена 30%;
- Низкий уровень эритроцитов, лейкоцитов, тромбоцитов.
- Трепанобиопсия (гистологическое исследование биоптата из повздошной кости): не позволяет точно поставить диагноз, а лишь определяет разрастание опухолевых клеток, с вытеснением нормальных клеток.
- Цитохимическое исследование пунктата костного мозга: выявляет специфические ферменты бластов (реакция на пероксидазу, липиды, гликоген, неспецифическую эстеразу), определяет вариант острого лейкоза.
- Иммунологический метод исследования: выявляет специфические поверхностные антигены на клетках, определяет вариант острого лейкоза.
- УЗИ внутренних органов: неспецифический метод, выявляет увеличенные печень, селезёнку и другие внутренние органы с метастазами опухолевых клеток.
- Рентген грудной клетки: является, неспецифическим метом, обнаруживает наличие воспаления в лёгких при присоединении инфекции и увеличенные лимфатические узлы.
Лечение лейкозов
- Полихимиотерапия, применяется с целью противоопухолевого действия:
- Трансфузионная терапия: эритроцитарная масса, тромбоцитарная масса, изотонические растворы, с целью коррекции выраженного анемического синдрома, геморагического синдрома и дезинтоксикации;
- Общеукрепляющая терапия:
- применяется с целью укрепления иммунитета. Дуовит по 1 таблетке 1 раз в день.
- Препараты железа, для коррекции недостатка железа. Сорбифер по 1 таблетке 2 раза в день.
- Иммуномодуляторы повышают реактивность организма. Тималин, внутримышечно по 10-20 мг 1 раз в день, 5 дней, Т-активин, внутримышечно по 100 мкг 1 раз в день, 5 дней;
- Гормонотерапия: Преднизолон в дозе по 50 г в день.
- Антибиотики широкого спектра действия назначаются для лечения присоединяющих инфекций. Имипенем по 1-2 г в сутки.
- Радиотерапия применяется для лечения хронического лейкоза. Облучение увеличенной селезёнки, лимфатических узлов.
Использование солевых повязок с 10% солевым раствором (100 г соли на 1 литр воды). Намочить льняную ткань в горячем растворе, ткань немного сжимать, сложить в четверо, и накладывать на больное место или опухоль, закрепить лейкопластырем.
Настой из измельчённых игл сосны, сухая кожа лука, плоды шиповника, все ингредиенты смешать, залить водой, и довести до кипения. Настоять сутки, процедить и пить вместо воды.
Употреблять соки из красной свеклы, граната, моркови. Кушать тыкву.
Настой из цветков каштана: взять 1 столовую ложку цветков каштана, залить в них 200 г воды, вскипятить и оставить настаиваться на несколько часов. Пить по одному глотку на один приём, необходимо выпить 1 литр в день.
Хорошо помогает в укреплении организма, отвар из листьев и плодов черники. Кипятком примерно 1 литр, залить 5 ложек листьев и плодов черники, настоять несколько часов, выпивать всё за один день, принимать около 3 месяцев.
Читайте также:



