Доказательная медицина при корь
Корь — антропонозная острая вирусная инфекционная болезнь с аспирационным механизмом передачи возбудителя, для которой характерна цикличность течения, лихорадка, интоксикация, катарально-респираторный синдром, наличие пятен Филатова–Коплика и пятнисто-пап
Корь — антропонозная острая вирусная инфекционная болезнь с аспирационным механизмом передачи возбудителя, для которой характерна цикличность течения, лихорадка, интоксикация, катарально-респираторный синдром, наличие пятен Филатова–Коплика и пятнисто-папулезная сыпь.
История и распространение. Корь известна с древних времен. В IX веке н. э. описана арабским врачом Разесом, который считал ее легкой формой натуральной оспы. Поэтому она получила название morbilli — малая болезнь, в отличие от morbus — оспа (большая болезнь). В XVII веке подробное описание клиники кори в Англии дал Сиденхем (T. Sydenham) и Мортон (Th. Morton) во Франции. Вирусную этиологию кори в 1911 г. доказали Андерсон (T. Anderson) и Голдбергер (J. Goldberger) путем заражения обезьян фильтратом крови и носоглоточной слизи больных людей, но культура возбудителя была выделена только в 1954 г. Эндерсом (J. Enders).
Корь в средние века и в начале XX века была одной из самых распространенных детских инфекционных болезней, которая характеризовалась тяжелым течением и летальностью среди детей до трех лет до 40%. При заносе кори на изолированные территории (Фарерские острова, Фиджи) переболевало до 80% населения. Снижение летальности было достигнуто благодаря разработке метода серопрофилактики в 1916–1921 гг. Николем (Ch. Nikolle), Консейлом (E. Conseil) и Дегквитцем (R. Dedkwitz). Широкое применение противокоревой вакцины привело к резкому снижению заболеваемости и даже ее ликвидации в ряде стран. Однако в последние годы наблюдаются случаи заболевания среди вакцинированных. По данным ВОЗ в мире регистрируется ежегодно до 30 млн случаев кори, из которых около 50 тыс. заканчиваются летально.
В России была разработана программа ликвидации кори к 2010 г. (Приказ № 270 Минздрава России от 19.08.2002).
Основными принципами ликвидации кори являются: достижение и поддержание высокого (95–98%) уровня охвата населения прививками живой коревой вакциной (ЖКВ); осуществление эффективного эпидемиологического надзора за корью, предусматривающего полное и активное выявление всех случаев кори и их лабораторное подтверждение, а также своевременное принятие управленческих решений и контроль их выполнения.
Этиология. Возбудитель кори относится к роду morbillivirus, семейства парамиксовирусов, имеет сферическую форму, диаметр 120–250 нм, одноцепочечную РНК. Вирион окружен двухслойной липопротеиновой оболочкой. Вирус имеет три основных антигена — гемагглютинин, протеин F и нуклеокапсидный белок, причем антитела к гемагглютинину и протеину F обладают цитотоксическим действием в отношении инфицированных вирусом клеток. Возбудитель кори является индуктором интерферона, антигенно однороден. Некоторые варианты вируса способны к длительной персистенции в организме человека. Вирус кори неустойчив во внешней среде и быстро погибает под воздействием солнечного света и УФ-облучения. При низких температурах может сохраняться в течение нескольких недель, при температуре более 60 °C погибает мгновенно. При комнатной температуре вирус сохраняется в течение 3–4 часов.
Патогенез. Возбудитель кори внедряется в организм через слизистые оболочки верхних дыхательных путей, проникает в регионарные лимфоузлы, где происходит его первичная репликация. Начиная с третьего дня инкубационного периода вирус циркулирует в крови и гематогенным путем диссеминирует в организме. При этом важную роль, как факт переноса, играют лейкоциты, в которых размножается вирус. Дальнейшая репродукция и накопление вируса происходит во всех органах ретикулоэндотелиальной системы, лимфатических узлах, миндалинах, лимфоидных элементах всего организма, миелоидной ткани костного мозга. При этом происходит пролиферация лимфоидных и ретикулярных элементов. В инкубационном периоде начинается стимуляция иммунной системы. Клетки, пораженные вирусом, атакуются специфическими антителами, лимфоцитами-киллерами и другими факторами инфекционного иммунитета и неспецифической защиты, в результате чего происходит их повреждение и лизис. Это приводит к ряду патогенетически важных этапов: развивается повторная интенсивная вирусемия, вирус фиксируется эпителиальными клетками, прежде всего верхних дыхательных путей, кожи, а также пищеварительного тракта. Попадая в ЦНС, вирус поражает нервные клетки. Поступающие в кровь обломки вирусных частиц и лизированных клеток сенсибилизируют организм, вызывая аллергические реакции, сопровождающиеся повреждением сосудов. Именно эти элементы патогенеза соответствуют по времени началу болезни и определяют симптоматику болезни. Важное звено патогенеза — развитие иммуносупрессии, которая наряду с повреждением эпителиального покрова способствует развитию бактериальных осложнений.
Массивная продукция интерферона, синтез антител, нарастание клеточных защитных реакций приводят уже к третьему дню периода высыпания к резкому уменьшению и прекращению вирусемии и элиминации вируса из организма. Но в ряде случаев вирус кори может длительно персистировать в организме и приводить к развитию медленной инфекции ЦНС (подострый склерозирующий панэнцефалит).
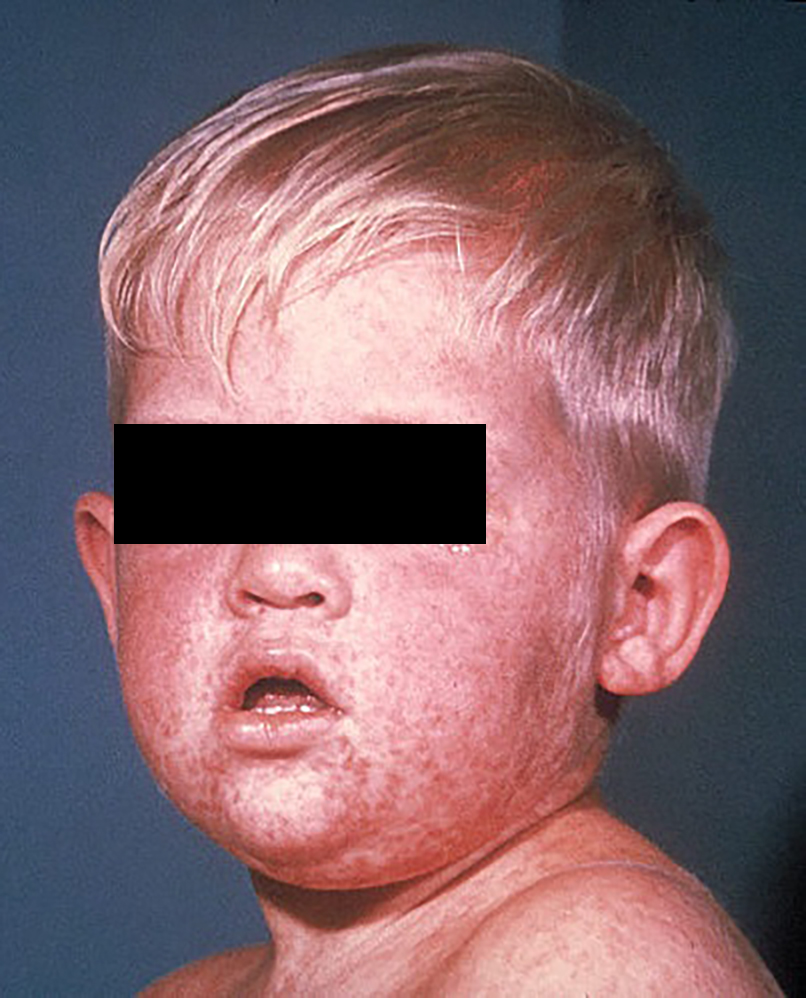
Клиника. Инкубационный период длится от 9 до 17 дней, а при профилактическом введении иммуноглобулина он может удлиняться до 28 дней. Для кори характерна цикличность в течение болезни. Различают три периода течения кори: катаральный, период высыпания и пигментации. Заболевание начинается остро с симптомов общей интоксикации (повышение температуры, головная боль, слабость, апатия, бессонница, снижение аппетита), одновременно появляются катаральные явления. Интоксикация выражена умеренно. Температура тела от субфебрильной до 38–39 °C, в конце катарального периода обычно снижается до нормы. Детей беспокоит кашель, першение в горле, светобоязнь, заложенность носа. Выделения из носа слизистого характера, умеренные. Дети раздражительны, капризны. Появляется охриплость голоса.
У многих больных наблюдается увеличение и чувствительность при пальпации шейных, затылочных, а иногда и других групп лимфоузлов, нередко увеличение размеров печени и селезенки.
При аускультации легких определяется жесткое дыхание, иногда могут выслушиваться сухие хрипы. Возможно снижение артериального давления, тахикардия или брадикардия, тоны сердца приглушены. При вовлечении в патологический процесс пищеварительной системы могут быть тошнота, рвота, жидкий стул без патологических примесей, обложенный язык, болезненность живота при пальпации. В анализе крови определяется лейкопения, лимфоцитоз, эозинопения. СОЭ нормальная или умеренно повышенная.
Особенность кори у взрослых. У взрослых и подростков корь характеризуется рядом особенностей: заболевание протекает тяжелее, более выражен синдром интоксикации (головная боль, нарушение сна, рвота), катаральный период более длительный, чем у детей, — 4–8 дней, пятна Филатова–Коплика–Бельского очень обильные, часто сохраняются в периоде высыпания, в то же время катаральные явления выражены слабо, сыпь обильная, более резко выражена полиаденопатия, чаще пальпируется селезенка, коревой энцефалит развивается у 2% больных (у детей в 5–10 раз реже), осложнения, вызванные бактериальной флорой, наблюдаются редко.
Митигированная корь
При введении во время инкубационного периода контактным лицам противокоревого иммуноглобулина с профилактической целью развивается митигированная корь, для которой характерен удлиненный до 21–28 дней инкубационный период, короткий катаральный период (1–2 дня) или его отсутствие, катаральные симптомы слабо выражены, пятна Филатова–Коплика–Бельского часто отсутствуют. Сыпь бледная, мелкая, необильная, часто ее нет на конечностях. Нехарактерна этапность появления сыпи. Период высыпания длится 1–2 дня. Пигментация после исчезновения сыпи выражена слабо и быстро исчезает.
Осложнения. У детей возможны осложнения, вызванные бактериальной флорой, — гнойные риниты, синуситы, отиты, бронхиты, пневмонии, особенно часто у детей раннего возраста. Эти осложнения в последние годы регистрируются реже. Могут быть случаи ларингита со стенозом гортани (коревой круп). Тяжелым осложнением является коревой энцефалит или менингоэнцефалит, который чаще выявляется в периоде угасания сыпи, но возможен в более ранние и поздние сроки — от 3 до 20 дней болезни. Начало острое, бурное. Повышается температура, появляются расстройства сознания, генерализованные судороги, больные нередко впадают в кому. Могут быть двигательные расстройства (парезы, параличи), часто пирамидные знаки. У некоторых больных наблюдается менингеальный синдром, в цереброспинальной жидкости отмечается невысокий лимфоцитарный или смешанный плеоцитоз, содержание белка повышено. Больные часто погибают в острый период болезни при явлениях отека мозга и нарушения функции дыхания. У выздоровевших выявляются часто тяжелые и стойкие поражения ЦНС (парезы, гиперкинезы, снижение интеллекта).
Диагностика. Диагноз кори устанавливают на основании клинико-эпидемиологических данных. Если в анамнезе больной раньше болел корью и есть вакцинация против нее, то это полностью исключает диагноз кори. Сведения о контакте с больным корью имеют относительное значение, т. к. случайные контакты часто не выявляются. Выявление у больного ларингита, ринита, конъюнктивита, нарастание этих симптомов в течение 2–3 дней, наличие энантемы позволяет врачу заподозрить корь. Большое диагностическое значение имеет появление пятен Филатова–Коплика–Бельского. В периоде высыпания диагноз основывается на выявлении катарального синдрома, предшествующего появлению сыпи, этапности появления сыпи, характерного вида элементов сыпи на фоне бледной кожи, динамики их превращения. Лабораторные методы (обнаружение гигантских клеток в носовом отделяемом, выделение культуры вируса, иммунофлюоресцентный метод обнаружения вирусного антигена, выявление антител методом реакции торможения гемагглютинации (РТГА), реакции связывания комплимента (РСК) или иммуноферментным анализом (ИФА)) на практике применяются редко. РНК вируса с первого дня болезни может быть обнаружена в крови и мазках из слизистой ротоглотки методом полимеразной цепной реакции (ПЦР).
Лечение. Больных госпитализируют по клиническим (тяжелое течение болезни, осложнения) и эпидемиологическим показаниям. Режим постельный на все время лихорадочного периода. Кровать пациента должна находиться головным концом к окну, чтобы свет не раздражал глаза, искусственное освещение должно быть приглушенным. В рацион больного необходимо включить морсы, фруктовые соки, минеральную воду. Пища должна быть полноценной, богатой витаминами, легко усваиваться. Следует исключить из рациона молочные продукты. Этиотропная терапия не разработана. В большинстве случаев лечение проводится дома и назначается симптоматическая и патогенетическая терапия. Из-за светобоязни помещение, в котором находится больной, должно быть затенено. Проводится обработка полости рта раствором нитрофурана, настоем ромашки. Витаминотерапия: ретинол (100 000 МЕ/мл) детям в возрасте 1–6 месяцев по 50 000 МЕ, 7–12 месяцев по 100 000 МЕ, старше одного года по 200 000 МЕ. Для смягчения мучительного кашля воздух помещения увлажняется с помощью влажных простыней и назначаются противокашлевые средства. Несколько раз в день глаза промывают теплой кипяченой водой. После удаления гноя и гнойных корок в глаза закапывают раствор ретинола в масле по 1–2 капли 3–4 раза в день. Сухие, потрескавшие губы смазывают борным вазелином или жиром. Нос прочищают ватными тампонами, смоченными теплым вазелиновым маслом, если образовались корки, рекомендуется закапывать в нос вазелиновое масло по 1–2 капли 3–4 раза в день. Жаропонижающие средства назначаются в возрастных дозах. В стационаре проводят дезинтоксикационную терапию. Имеются данные об эффективности препаратов интерферона (Лейкинферон). При развитии осложнений терапия проводится согласно принципам лечения данных заболеваний. При развитии пневмонии или среднего отита назначается антибактериальная терапия в соответствии с результатами посева мокроты на чувствительность к антибиотикам. При развитии энцефалита лечение направлено на поддержание жизненно важных функций и борьбу с отеком-набуханием головного мозга (ОНГМ). Ослабленным больным, детям до года по индивидуальным показаниям возможно превентивное назначение антибиотиков широкого спектра действия.
Дополнительные методы лечения. Физиотерапевтические методы лечения кори — массаж органов грудной клетки и дыхательная гимнастика (назначается и контролируется врачом лечебной физкультуры). При развитии крупа, ярко выраженных симптомах ларинготрахеита проводят ингаляции с щелочными растворами, бронхолитиками, муколитиками. При сухом кашле и сухих хрипах в легких показана микроволновая и ультравысокочастотная терапия на область грудной клетки.
Прогноз. При неосложненном течении заболевания прогноз благоприятный. Летальность в настоящее время при кори составляет около 1,5%, раньше летальность достигала 10%. Летальные случаи регистрируются в развивающихся странах и связаны в основном с развитием коревого энцефалита, при котором летальность составляет 20–30%.
Профилактика. Основным методом профилактики кори является вакцинопрофилактика, цель которой — создание невосприимчивости населения к этой инфекции. Прививки ЖКВ проводят в рамках национального календаря профилактических прививок и календаря прививок по эпидемическим показаниям. Плановые прививки включают однократную вакцинация в возрасте 12 месяцев и ревакцинацию в 6 лет. Охват прививками детей декретированных возрастов должен составлять не менее 95%. Поствакцинальный противовирусный иммунитет формируется у 95–97%, срок его защитного действия составляет в среднем 14 лет.
Комплекс противоэпидемических и профилактических мероприятий включает выявление источников инфекции, определение границ эпидемических очагов, контактировавших с больным корью и не защищенных против кори среди них.
В период выполнения программы элиминации кори в России важное значение приобретает полное и активное выявление всех случаев кори, поэтому больных с экзантемными заболеваниями при малейшем подозрении на корь необходимо обследовать серологическими методами для верификации диагноза. О каждом случае заболевания корью, а также при подозрении на заболевание корью врач лечебно-профилактического учреждения или врач, занимающийся частной практикой, направляет в течение 12 часов экстренное извещение в территориальный отдел Роспотребнадзора по месту жительства больного.
Больного корью госпитализируют по клиническим и эпидемиологическим показаниям. Срок изоляции источника инфекции определяет длительность заразного периода — 5 дней с момента появления сыпи, а при наличии пневмонии он увеличивается до 10 дней.
С целью раннего выявления возможных новых случаев заболевания в эпидемических очагах в детских дошкольных учреждениях и школах ежедневно осматривают контактных детей с 2-кратной термометрией. Контактировавших с источником инфекции детей, ранее привитых ЖКВ, наблюдают в течение 17 дней с момента контакта с больным корью. Детей и взрослых в возрасте до 25 лет, восприимчивых к кори, вакцинируют по эпидемическим показаниям ЖКВ или другими, зарегистрированными в России вакцинами, не позднее 72 часов с момента предполагаемого контакта.
Восприимчивыми к кори считают тех, кто не болел корью и не прививался против нее или привит однократно, а также лиц с неизвестным инфекционным и прививочным анамнезом или тех, у которых при серологическом обследовании не выявлены антитела к вирусу кори в защитных титрах (в РТГА — 1:5, в реакции торможения пассивной гемагглютинации (РТПГА) — 1:10 и выше).
Детям, общавшимся с больным корью и имеющим медицинские отводы от профилактических прививок или не достигшим прививочного возраста, показано введение иммуноглобулина человека (нормального или противокоревого) внутримышечно в дозе 1,5–3,0 мл не позднее 5-го дня с момента контакта с больным. Введение иммуноглобулина предупреждает заболевание или облегчает его течение. Медицинское наблюдение за ними проводят в течение 21-го дня с момента выявления первого случая заболевания и разобщают с коллективом с 8-го по 21-й день.
В эпидемическом очаге кори осуществляют проветривание и влажную уборку.
Следует отметить, что достижение устойчивой стабилизации заболеваемости корью на спорадическом уровне возможно только за счет высокого охвата детского населения прививками против кори на каждом педиатрическом участке. Причем уровень охвата прививками не должен снижаться при регистрации на территории низких показателей заболеваемости или при полном отсутствии случаев кори. Необходимо иметь в виду, что уровень охвата прививками не менее 95% декретированных возрастов препятствует распространению возбудителя среди населения в случае его заноса из-за рубежа.
В рамках осуществления эпидемиологического надзора за корью в условиях низкой заболеваемости существенная роль отведена серологическому мониторингу, позволяющему своевременно определять группы и территории риска при выявлении увеличения числа серонегативных к вирусу кори лиц.
Реализация принципов эпидемиологического надзора за корью, включающего слежение за заболеваемостью, состоянием коллективного иммунитета, клиническим течением инфекции, циркуляцией генотипов возбудителя, оценку эффективности профилактических и противоэпидемических мероприятий, принятие оперативных решений и контроль являются основой для достижения целей национальной программы элиминации кори в Российской Федерации и сертификации территорий, свободных от этой инфекции.
Литература
Что такое корь
Корь распространена по всему миру. В довакцинальную эпоху к 15 годам корью переболевало более 90% населения земли. Смертность превышала 2-2,5%
В 2000 году по приблизительным оценкам корю переболело от 31 до 40 млн. человек, смертность составила 773 000 – 777 000 человек - т.е., 2,1% заболевших. Высокая заболеваемость и контагиозность делают корь пятой причиной детской смертности.
Симптомы кори
- Лихорадку
- Сухой кашель
- Насморк
- Боль в горле
- Конъюнктивит
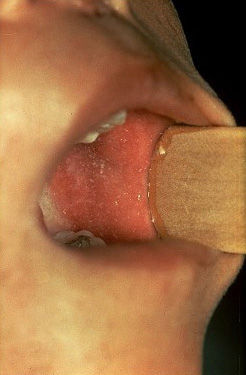
- Маленькие белые пятна с голубовато-белым центром на красном фоне, располагающиеся на слизистой щек (так называемые пятна Коплика-Филатова)
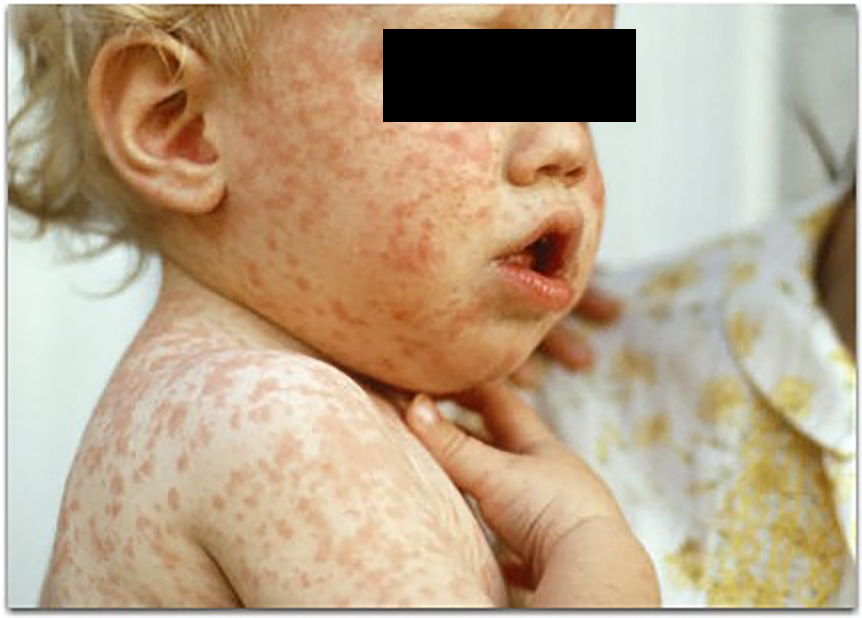
- Кожная сыпь (см. также: Корь. Описание элементов сыпи.), в виде больших плоских пятен, которые часто сливаются; имеет этапность – начинается с лица и далее распространяется постепенно вниз, на туловище и конечности.
- Заражение и инкубационный период: В первые 10 - 14 дней от контакта с зараженным человеком – нет никаких симптомов.

По отчетам Всемирной организации здравоохранения, за период .
- Отсутствие вакцинации. Если Ваш ребенок не имеет вакцины против кори, его риск заболеть при контакте с больным человеком гораздо выше, чем у привитых детей.
- Международные поездки. Если Вы путешествуете в развивающиеся страны, где корь является более распространенной, Вы подвержены более высокому риску инфицирования.
- Наличие дефицита витамина А. Если Ваш рацион беден витамином А, Вы подвержены более высокому риску заражения, а также более высокому риску тяжелого течения болезни.
Осложнения кори
- Ушная инфекция (средний отит). Одним из самых распространенных осложнений кори является бактериальная инфекция среднего уха.
В настоящее время дети и взрослые вакцинируются против кор.
Частота осложнений кори в развитых странах:
Общая частота осложнений - 22,7%
Диарея - 9,4%
Средний отит - 6,6%
Пневмония - 6,5%
Энцефалит - 0,1%
Смерть - 0,3%
Частота осложнений кори выше в развивающихся странах и странах с высоким процентом отказов от вакцинации.
- Запишите все симптомы, которые испытываете Вы, или Ваш ребенок, включая те, которые не кажутся Вам связанными с этим заболеванием
- Запишите ключевую личную информацию, в том числе - любые недавние поездки
- Составьте список всех лекарств, витаминов и пищевых добавок, которые принимаете Вы или Ваш ребенок
- Составьте список вопросов, которые хотели бы задать своему врачу.
- Вы или Ваш ребенок вакцинированы против кори? Когда и сколько раз вводились вакцины?
- Вы недавно путешествовали за пределы страны?
- Кто еще проживает в вашем доме? Все ли они привиты от кори?
Диагностика кори
Лечение кори

Американская академия педиатрии выпустила обновленные клинич.
- Постконтактная иммунизация. Непривитые пациенты, включая младенцев, могут получить прививку от кори в течение 72 часов после контакта с больным человеком. В большинстве случаев это позволяет значительно смягчить тяжесть болезни и улучшить прогноз.
- Внутривенный иммуноглобулин. Беременные женщины, младенцы и люди с ослабленной иммунной системой (например, ВИЧ-инфицированные люди), которые были в контакте с инфицированным пациентом, но не могут получить живую вакцину – обычно получают инъекции иммуноглобулина. Этот препарат должен быть введен в течение шести дней после контакта с вирусом. Донорские антитела, содержащиеся в препарате, могут предотвратить корь или сделать симптомы болезни менее серьезными.
- Жаропонижающие. Используйте только парацетамол или ибупрофен. Не используйте аспирин у детей до 18 лет!
- Антибиотики. Если во время кори развивается вторичное бактериальное осложнение, такое как пневмония или средний отит, Ваш врач может назначить антибактериальный препарат.
- Витамин А. Люди с низким уровнем витамина А, чаще всего, имеют более тяжелое течение кори. Назначение витамина A может уменьшить тяжесть кори. Обычно он вводится в большое дозе (200 000 международных единиц) в течение двух дней.
Все что Вы хотели знать о вакцинации от кори (краснухи, паро.
Какие симптомы кори возникают в начале?
Инфекция начинается, как большинство респираторных вирусных заболеваний: с насморка, дерущего сухого кашля и слезотечения из-за специфического вирусного конъюнктивита. Клиническая картина сопровождает высокой температурой, что нехарактерно для банального ОРВИ. Резонно, что этот период назвали катаральным.
Все проявления довольно интенсивны, беспокоят боли в горле с выраженным покраснением миндалин, в общем, симптомы как при ангине. На шее и в подчелюстной области могут увеличиться лимфатические узлы, что вызывает некоторую одутловатость лица. Весь период отмечается высокая температура, и 40°С совсем не предел.
Симптомы кори даже без лечения держаться не более 5 дней. Потом они как будто начинают исчезать, и самочувствие улучшается, но так только кажется.
Какие первые симптомы должны вызвать подозрение на корь?
На вторые сутки от начала заболевания на внутренней поверхности щек в проекции зубов мудрости появляются мелкие белесые высыпания, как будто манку просыпали, очень специфичный симптом кори – пятна Филатова-Коплика.
На высокоточном оборудовании в центре "Медицина 24/7" проводится круглосуточное обследование, что позволяет быстро поставить правильный диагноз и безотлагательно начать лечение, и это возможно в праздничные и выходные дни.
Как дальше развивается заболевание?
Во время высыпаний опять возвращается высокая температура. Подсыпает пятнышками трое суток, затем элементы бледнеют и начинают обильно шелушиться, оставляя после себя невыраженную пигментацию. Все от первого пятнышка до пигментации занимает чуть меньше недели. С четвертого дня больной уже не заразен для окружающих.
Когда начинается выздоровление?
Выздоровление начинается с нормализации температуры и появления шелушения, потому что в это время вирус уже мертв. Все заболевание длиться около 10 дней, если вирус не выбрал себе местом обитания нервную ткань, формируя там очаги воспаления, что проявляется симптомами вирусного менингита или менингоэнцефалита. У возрастных пациентов и ослабленных взрослых возможно присоединение бактериальной флоры с развитием пневмонии, что требует очень серьезного и длительного лечения кори.
В центре инфекций "Медицина 24/7" к каждому пациенту применяется индивидуальный подход на основе клинических рекомендаций ведущих мировых медицинских центров, что позволяет за короткое время достичь оптимальных результатов.
Какие нетипичные симптомы кори могут возникать у взрослого?
Очень тяжело и небезопасно протекает гипертоксическая корь, когда превалируют симптомы тяжелейшей интоксикации с запредельно высокой температурой.
Противоположный вариант возможен при исходном сильном иммунитете, предшествующей вакцинации от кори в детском возрасте или при профилактическом введении противокоревого иммуноглобулина. Это митигированная форма, когда симптомы заболевания не доходят до клинического апогея, а выражены очень слабо.
В клинике "Медицина 24/7" есть всё необходимое для результативного лечения и эффективной реабилитации, все программы индивидуализированы и основаны на мировых стандартах диагностики и лечения. Не дожидаясь осложнений, обратитесь к врачу-инфекционисту, позвоните по телефону: +7 (495) 230-00-01 .
Корь – одно из самых заразных, передающихся по воздуху на капельках слюны, инфекционных и только человеческих заболеваний. Раньше корью болели сто из ста, сегодня высокоактивная вакцина позволяет надеяться, что скоро об инфекции забудут, как забыли об оспе. Причина летучей инфекции - крошечный вирус.
Когда начинается выделение вируса кори?
Источником болезни становится только больной человек. Причина вовлечения в инфекционный круг большого числа людей в том, что половину полуторанедельного периода заразности окружающие и сам переносчик инфекции не догадываются об опасности.
Выделение вируса начинается в два последних дня инкубации. Инфекционный агент уже на третий после внедрения день приступает к активному размножению, но количество частиц еще небольшое, поэтому сам заразившийся болезни не ощущает, но увеличение вирусной армии идет в геометрической прогрессии. Если в этот период ввести иммуноглобулин, то можно и не заболеть.
Когда больной максимально опасен для окружающих?
Уже к середине инкубации заражены все органы. Причина проявления симптомов кори - вторая волна вирусемии с выходом частиц из клеток в кровь. В первый день болезни появляется сыпь, которая ознаменует вторую волну размножения инфекционного агента, насквозь пропитавшего весь организм. Больной выделяет максимальное число частиц. Вирус кори находится в слюне, слезах, моче и кале, то есть везде.
К пятому дню клинических проявлений уже можно не опасаться больного, причина в том, что вирусные частицы погибли, и больной уже не заразен. В крови только антитела, а самого вредителя уже нет.
Как передается корь?
Коревой вирус в капле слюны полчаса летает в воздушном потоке живым, и пока не высохнет слюна, может циркулировать по зданию. Он чувствителен к солнечному свету, но на поверхности жизнь его завершается в пределах получаса. Он не передается через предметы и через кого-то, нужен мимолетный контакт со слюной больного.
Будущая мама может через плаценту передать частицу своему малышу, но только в третьем триместре беременности, это трансплацентарный путь заражения.
При комплексном обследовании инфекционисты клиники "Медицина 24/7" выявляют факторы риска и объективные причины, которые могут привести к развитию осложнений заболевания, что заблаговременно позволяет начать профилактические мероприятия.
Как возбудитель кори внедряется в организм?
Место внедрения болезнетворного агента – слизистые глаза, носа и рта. Он проникает через верхние слои клеток вглубь, мигрирует в лимфатические углы, где совершает первое деление. Особую страсть питает к клеткам эпителия дыхательных путей, по этой причине и развиваются катаральные воспалительные симптомы кори с насморком, слезотечением и кашлем.
Размножается вредитель в слизистой рта и всей желудочно-кишечной трубке, в некоторых случаях активно осваивает и нервную ткань, становясь причиной коревого энцефалита. Подавляет иммунную защиту, что даже после гибели вредителя длительное время она не может восстановиться. Этим вторичным иммунодефицитом пользуются постоянно живущие в организме и безопасные для здорового человека бактерии, которые начинают бесконтрольно размножаться и вызывают воспаление.
В клинике "Медицина 24/7" к каждому пациенту применяется индивидуальный подход на основе клинических рекомендаций ведущих мировых медицинских центров, что позволяет за короткое время достичь оптимальных результатов. Если заболели Вы или Ваш близкий, обратитесь в Центр инфекционных болезней по телефону +7 (495) 230-00-01
Начало кори похоже на все вместе взятые вирусные инфекции: насморк, боли в горле и раздирающий сухой кашель, воспаление конъюнктивы глаза со слезотечением и высокая температура. Клиническая картина ОРВИ и гриппа, а также краснухи и коклюша, а еще и безобидная для окружающих респираторная аллергия. Пока не появится сыпь, а сыпь расцветет только на 5 сутки, правильная диагностика почти нереальна. Проще, если есть информация о контакте с больным, но вирус настолько заразен, что может прилететь неизвестно откуда.
Можно ли диагностировать корь по общему анализу крови?
Инфекция без труда диагностируется по характерным симптомам, если существует эпидемическая настороженность. Это возможно у ребенка, когда в детском учреждении объявлен карантин. У взрослого заболевание протекает тяжелее, нередко в атипичном варианте. Кровь, конечно, реагирует снижением уровня лейкоцитов, особенно таких подгрупп, как нейтрофилы, лимфоциты и моноциты. Правда, аналогичные изменения диагностируют при других заболеваниях, вызываемых вирусами. Скорее, по анализу крови можно диагностировать инфекцию, но сказать в самом начале, что это именно корь, достаточно сложно.
Читайте также:






