Чем можно заменить фукорцин при пиодермии

Группа кожных болезней, возбудителями которых выступают стафилококки и стрептококки, носит название пиодермия – лечение данного заболевания предполагает выяснение первопричины недуга и ее последующее устранение. В некоторых случаях достаточно использования антисептических местных средств, но глубокие воспалительные процессы требуют более интенсивной терапии.
Терапия направлена на комплексное оздоровление организма изнутри, а также создание губительных условий для размножения, колонизации и жизнедеятельности патогенных микроорганизмов снаружи.
Кроме того, важно обратить внимание на интенсивность воспалительного процесса и его клиническое течение. Так, острые поверхностные типа заболевания подлежат терапевтическим мероприятиям на протяжении всего 5-7 дней. Гораздо сложнее, если развивается глубокая хроническая или язвенная пиодермия – лечение затягивается на промежуток от 2-х недель до нескольких месяцев.
Комплексная схема для устранения стрептококковых и стафилококковых патологий состоит из применения таких препаратов:
- антисептики;
- иммуномодуляторы;
- антибиотики;
- гепатопротекторы;
- противогрибковые средства;
- поливитамины, особенно с содержанием группы В.
Для антисептической обработки очагов поражения используют следующие лекарства:
- раствор перманганата калия;
- фурацилин;
- салициловая кислота;
- раствор йода (2%);
- спиртовые настойки анилиновых красителей;
- дезинфектанты;
- спиртовой раствор борной кислоты;
- фукорцин;
- хлорофиллипт;
- раствор метиленового синего (1%).
После дезинфекции кожи необходимо нанести на нее более сильнодействующие препараты.
Для подсушивания и антисептической обработки ран, изъязвлений и эрозий рекомендуется применять местные препараты бактерицидного действия:
- цинковая или салицило-цинковая мазь (паста);
- тетрациклиновая мазь;
- Левомеколь;
- эритромициновая мазь;
- линкомициновая мазь;
- гиоксизоновая мазь.
Современная медицина также предлагает несколько препаратов с комплексным эффектом, обладающих противовоспалительными, антибактериальными и противогрибковыми свойствами. Самыми лучшими среди них считаются крем и мазь Тридерм, а также Тимоген.
При одновременном поражении кожи и стафилококками и стрептококками возникает необходимость применять как местные, так и системные антибактериальные средства. Чаще всего используются препараты антибиотического ряда широкого спектра действия:
Тяжелые формы пиодермии, помимо прочего, лечат посредством кортикостероидных гормонов и ангиопротекторов. Подбор подобных средств обязательно выполняется специалистом дерматологом.
Для устранения симптомов и купирования боли применяются эффективные рецепты нетрадиционной медицины.
- Вымыть и очистить свежую картофелину, измельчить.
- Массу распределить толстым слоем на марлевой салфетке.
- Туго примотать компресс к пораженным участкам кожи.
- Заменить салфетку и картофельную мякоть свежей массой спустя 2 часа.
Раствор для обработки:
- Отжать сок из свежих ягод калины.
- Смешать жидкость в количестве 1 столовой ложки с половиной стакана чистой теплой воды.
- Использовать раствор для промывания кожи.

- Натереть небольшую свежую свеклу на мелкой терке или измельчить в блендере, отжать сок.
- Смешать полученную жидкость с соком из листьев алоэ в равных пропорциях.
- Наложить на пораженные пиодермией области кожи, оставить на полчаса.
Пиодермия лечение — это комплекс медикаментозных, лечебно-терапевтических и хирургических мероприятий, который осуществляется с целью нейтрализации проявлений и причин патологического состояния. Пиодермия (пиодермит) — это поражение кожи гнойно-воспалительного характера, которое возникает в результате жизнедеятельности пиококков: стрептококков и стафилококков. Нередко причиной болезни становятся пневмококки и синегнойная палочка. Клинически пиодермия проявляется нагноением кожи, которое характеризуется острым течением болезни, реже имеет хронический характер. Появление рубцовых изменений после пиодермита или полное восстановление кожных покровов будет зависеть от глубины и масштабов поражения кожи. Различают первичную пиодермию, возникающую на неизменном кожном покрове, и вторичную — образующуюся на фоне определенной болезни кожи, которая, в основном, сопровождается зудом (атопический дерматит, экзема, чесотка и др.).

Специфика лечения пиодермии
Лечение пиодермита, в зависимости от формы тяжести и клинических проявлений, может осуществляться хирургом или дерматологом. Чаще всего в терапии пиодермии прибегают к использованию антибактериальных препаратов. Подавляя рост патологических микроорганизмов (стрептококков, стафилококков), антибиотики считаются главным компонентом в лечении различных форм пиодермита.
Различают следующие методы терапии пиодермии:
- Наружные средства (препараты местного действия);
- Иммунотерапия;
- Хирургическое лечение;
- Антибиотикотерапия.
Выбор наиболее эффективной методики лечения пиодермита будет зависеть от состояния здоровья пациента, формы патологического состояния и тяжести поражения кожных покровов. Терапия пиодермии должна иметь комплексный характер, включая уход за кожей, применение системных и местных препаратов, физиотерапевтические процедуры и диету. В лечении пиодермита следует соблюдать основной принцип, который подразумевает проведение этиотропной терапии, влияющей на раздражителя болезни, и патогенетической — направленной на коррекцию сопутствующего патологического состояния и устранение способствующих пиодермиту факторов.
При локализованной форме пиодермии не рекомендуется мыть кожу только в области поражения, а при обширном распространении гнойничковых высыпаний мытье запрещено вовсе. При наличии волос в области пиодермических элементов их необходимо аккуратно состричь, но не сбривать. Непораженные участки кожного покрова обрабатываются дезинфицирующими растворами. Чтобы предотвратить распространение инфекции ногти коротко подстригаются и также обрабатываются. При длительном процессе болезни и наличии множественных гнойничковых высыпаний особое внимание нужно уделить режиму питания, которое должно быть регулярным, рациональным, полноценным и насыщенным витаминами. Кроме того, нужно исключить употребление алкоголя, а также ограничить количество потребляемой соли и углеводов.
Для наружного лечения пиодермита используются анилиновые красители, антимикробные и антисептические средства, спиртовые растворы. При множественных очагах применяют мази, которые содержат сульфаниламиды и антибиотики. Топические глюкокортикостероидные комбинированные препараты, обладающие антибактериальными и противовоспалительными свойствами, назначаются при вторичной гнойничковой болезни основных дерматозов (экзема, чесотка т.д.). Курс терапии средствами локального действия длится 7 - 14 дней.
При наличии глубоких ограниченных очагов инфекции, после первичной обработки пораженных участков, показаны рассасывающие мази и ферменты, действие которых сконцентрировано на ускорении репаративных процессов. Это позволяет ограничить распространение гноя и обеспечить проникновение лекарств в глубокие слои кожного покрова. Для терапии язвенных поражений при пиодермите используются эпителизирующие повязки и мази.
Для санации всей кожи пациенту с диагностированной пиодермией показано обтирание дезинфицирующими препаратами или общее ультрафиолетовое облучение. Если наружное лечение глубоких пиодермических поражений не дало положительных результатов, пиодермия лечится с помощью антибиотиков широкого спектра (внутрь или парентерально). Системные антибактериальные средства назначаются в следующих ситуациях:
- Хроническое течение болезни;
- Появление общих патологических признаков (недомогание, головные боли, лихорадка);
- Возникновение регионарных последствий (лимфангит, лимфаденит);
- Обширное распространение гнойничковых высыпаний.
Терапия пациентов с хроническим пиодермитом антибиотиками системного действия назначается только после проведения предварительного бактериологического анализа и выявления чувствительности микрофлоры к антибактериальным препаратам. Курсовые и одноразовые дозы антибиотиков, а также способ их введения, определяется доктором персонально в зависимости от формы, тяжести и клинических признаков патологического состояния. Реже антибактериальных препаратов, в случае их непереносимости, назначаются сульфаниламидные средства, которые по своему механизму действия не менее эффективны.
При амбулаторном лечении пиодермита чаще всего назначается внутренний прием антибиотиков, что отличается высокой биодоступностью. Если терапия пиодермии проводится в условиях стационара, предпочтение отдается внутривенному (парентеральному) введению антибиотиков. При продолжительном течении болезни антибактериальный препарат сначала на протяжении 3-7 дней вводится парентерально, затем принимается внутрь. При наличии острого течения пиодермита курс антибактериальной терапии составляет не менее 6-7 дней, при хроническом — 7-12 суток.
Кроме терапии антибиотиками при хронических формах пиодермита широко используется иммунотерапия. Гангренозная, язвенно-вегетирующая и другие формы глубокого пиодермита помимо антибиотиков лечатся еще с помощью системных глюкокортикостероидов.
В комплексную терапию гнойничковой болезни кожи также входят различные физиотерапевтические процедуры: сухое тепло, ультрафиолетовое облучение, УВЧ, wiRA-терапия — инфракрасное излучение, которое прошло фильтрацию через воду, низкоэнергетическое лазерное излучение.
Пиодермия у взрослых: лечение местными препаратами
Препараты локального действия назначаются при поверхностном поражении придатков кожи и кожного покрова. Прежде чем наносить наружные средства, следует провести первичную обработку пораженных участков, очистив кожу от омертвевших тканей. Препаратами местного воздействия для терапии пиодермии могут выступать спиртовые растворы, антисептические, антимикробные средства, мази, гели, аэрозоли.
Для терапии пиодермических высыпаний могут использоваться такие препараты местного действия:
- Салициловая кислота — мазь наружного использования, обладающая противовоспалительным эффектом. Механизм ее действия заключается в размягчении рогового слоя эпидермиса и подавлении роста патогенных микроорганизмов. Мазь наносится на кожу, после чего накладывается специальная повязка, которая меняется раз в 2-3 дня. Терапевтический курс длится не более 7 дней;
- Зеленка (бриллиантовый зеленый) — это спиртовой раствор, подавляющий рост стрептококковых и стафилококковых бактерий. Зеленку следует наносить на пораженные и на здоровые окружающие участки кожи;
- Марганцовка (калия перманганат) — это порошок для приготовления раствора, которым промывают пораженную кожу. Обеззараживающие свойства марганцовки обусловлены высвобождением атомов кислорода, подавляющих действие определенных патогенных бактерий;
- Фукорцин — раствор для наружного использования, который сдерживает рост стафилококковых и стрептококковых инфекций. Также препарат обладает противогрибковыми свойствами. Фукорцин наносится 2-3 раза в сутки на кожу. После полного высыхания препарата можно дополнительно использовать кремы, пасты и мази;
- Хлоргексидин — это гель, который используется для подавления или уничтожения патогенных бактерий. Препарат способен сохранять свои терапевтические свойства в любой биологической жидкости (гной, кровь и пр.);
- Бетадин: раствор обладает выраженными противомикробными свойствами благодаря высвобождению йода при взаимодействии с кожей. Стерильную накладку или материал смачивают в растворе после чего обрабатывают кожу;
- Триамцинолон — это глюкокортикостероидное средство в виде крема, устраняет воспалительный процесс и снижает проявления местных аллергических реакций. Крем наносится 2-3 раза в сутки.
Терапевтический курс препаратами локального действия длится 1-2 недели. Нередко используются комбинированные препараты, сочетающие иммунодепрессивное и противовоспалительное действие.
Комбинированные лекарственные препараты для лечения пиодермитов у взрослого
Для терапии гнойничковых высыпаний на коже могут использоваться следующие комбинированные лекарственные препараты:
- Фуцикорт — крем, который уменьшает выраженность воспалительных проявлений (покраснение, боль, отечность). Антибиотик, что находится в составе препарата, взаимодействуя с кожей, способствует подавлению роста патогенных микроорганизмов;
- Гиоксизон — мазь, механизм действия которой направлен на ослабление аллергических и воспалительных реакций, что могут возникнуть как осложнение пиодермита. Препарат обладает противозудным эффектом. Продолжительность курса подбирается индивидуально;
- Лоринден С — крем наружного использования, который оказывает противовоспалительное воздействие, снижает выраженность аллергии, а также подавляет рост стафилококковых и стрептококковых инфекций. После нанесения крема на кожу накладывается специальная повязка, которую необходимо менять 1 раз в сутки.
Лечение пиодермии у взрослых антибактериальными препаратами
Терапия пиодермита антибиотиками осуществляется в случае отсутствия положительного эффекта от использования препаратов местного воздействия. Кроме того, антибактериальные препараты назначаются при таких формах гнойничковой болезни, как карбункул, фурункул на шее и лице, а также при пиодермитах, которые осложняются сопутствующими патологиями. Выбор наиболее эффективного антибиотика происходит на основании результатов антибиотикограммы, которая проводится с целью определения восприимчивости инфекции к антибактериальным препаратам.
При легкой и средней форме пиодермита антибиотики принимаются внутрь. При тяжелой степени болезни и наличии сопутствующих патологий терапия проводится посредством внутривенных инъекций.
Существует несколько групп антибиотиков, которые могут использоваться для терапии пиодермита:
- Пенициллины: данная группа антибиотиков включает следующие препараты:
- Амоксициллин — антибиотик широкого спектра, подавляющий рост грамположительных (стафилококки, стрептококки) и грамотрицательных бактерий. Взаимодействуя с клеточной стенкой инфекции препарат способствует ее разрушению;
- Ампиокс — комбинированный препарат, терапевтический эффект которого заключается в ослаблении роста и разрушении различных патогенных микроорганизмов;
- Цефалексин — это антибиотик широкого спектра, который способствует разрушению бактериальной стенки инфекции путем нарушения ее целостности;
- Цефазолин — антибактериальный препарат, действие которого направлено на подавление роста и разрушение клеточной стенки стрептококков и стафилококков. Также препарат достаточно эффективен при терапии смешанной инфекции;
- Тетрациклины: в данную группу антибактериальных препаратов входит тетрациклина гидрохлорид и доксициклин. Это антибиотики широкого спектра, которые имеют одинаковый механизм действия, заключающийся в ослаблении синтеза белка патогенных микроорганизмов;
- Аминогликозиды: в эту группу антибиотиков входят такие препараты, как гентамицин, тобрамицин и амикацин, которые способствуют нарушению синтеза белка патогенных бактерий;
- Макролиды — группа антибиотиков, в которую входит кларитромицин и эритромицин. Это антибактериальные препараты, механизм действия которых заключается в блокировке синтеза белков инфекции, а также подавлении роста внеклеточных и внутриклеточных бактерий.
Антибактериальный препарат и его дозировка подбираются врачом индивидуально с учетом результатов предварительного обследования, состояния здоровья пациента, а также тяжести и формы патологического процесса.
Лечение пиодермита у взрослых иммунотерапией
Иммунотерапия — это методика лечения пиодермита с помощью лекарственных препаратов, побуждающих иммунную реакцию организма на воздействие определенных патогенных микроорганизмов. Иммунотерапия назначается при хроническом течении гнойничковой болезни с обострениями пиодермических поражений не менее одного раза в 3-4 месяца. Прежде чем назначать курс иммунотерапии пациент проходит иммунограмму, которая позволяет оценить основные характеристики иммунной системы пациента.
Для терапии пиодермита у взрослого могут применяться следующие иммунологические препараты:
- Стафилококковый анатоксин — препарат, который способствует образованию иммуноглобулинов (специфических иммунных клеток), нейтрализующих стафилококк;
- Стафилококковая вакцина: данный лечебный препарат обладает иммуномодулирующими и антимикробными свойствами. Действие вакцины заключается в увеличении численности иммуноглобулинов, которые эффективно противостоят инфекции, а также стимуляции иммунной системы;
- Стафилококковый бактериофаг — это специфический вирус, который проникая в клетки стафилококковой инфекции способствует их разрушению;
- Стрептококковый бактериофаг — вирус, разрушающий клетки стрептококковой бактерии;
- Лейкинферон — это препарат, который содержит интерферон, обладающий иммуностимулирующими свойствами. Он усиливает реакцию иммунной системы, воздействуя на различные иммунные клетки;
- Стрептококковая вакцина — препарат, который активизирует иммунные силы организма для борьбы со стрептококковой инфекцией.
Хирургическое лечение пиодермии
Терапия пиодермита хирургическим способом осуществляется в случае, если гнойно-воспалительный процесс имеет злокачественное течение с образованием обширной зоны некроза (отмирания) тканей. Оперативное вмешательство показано при таких формах пиодермии, как гидраденит, карбункул, фурункул. Операция заключается в прокалывании гнойника с помощью скальпеля с последующей установкой дренажа в полость. Перед проведением процедуры доктор использует местное обезболивание или замораживает пораженный участок хлорэтилом. После хирургического иссечения гнойничковых образований назначается курс антибактериотерапии. Это позволит предотвратить появление послеоперационных осложнений.
Заниматься самостоятельным вскрытием или удалением гнойников не рекомендуется, поскольку это может спровоцировать распространение инфекции, инфицирование раны и другие серьезные последствия.
Лечение пиодермии у взрослых народными методами
Народные методы могут использоваться только для терапии легких форм пиодермита. Существует множество различных средств народной медицины, которые могут помочь устранить зуд, уменьшить боль и отечность, а также способствовать скорейшему регенерированию тканей. Следует учитывать, что использование народных методов при тяжелых формах пиодермии не только не дает необходимого терапевтического эффекта, но и может стать причиной появления тяжелых осложнений. Любое народное средство используется как вспомогательное и применение его возможно только после рекомендации лечащего врача.
Отсутствие квалифицированного и своевременного лечения пиодермита может спровоцировать возникновение тяжелых побочных явлений, поэтому при появлении первых патологических признаков развития гнойничковой болезни следует обратиться за помощью к специалисту для проведения диагностики и назначения эффективного терапевтического курса.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!
[youtube.player]Причины возникновения пиодермий
Пиодермиями называются гнойничковые заболевания кожи. Таковые, по данным ВОЗ, составляют треть инфекционных дерматологических заболеваний. Третья часть от общего числа больных пиодермией временно теряют трудоспособность.
Причины возникновения пиодермий определяются бактерионосительством, в частности кокковой микрофлорой - преимущественно стафилококками и стрептококками. Примечательно, что эти микроорганизмы встречаются и на коже здоровых людей, 8-10% из них оказываются патогенными. На коже людей, которые переболели пиодермиями или болезнями внутренних органов бактериального происхождения, стафилококки и стрептококки обнаруживают в 9 из 10 случаев.
Первостепенное значение в развитии гнойничковых болезней кожи имеет снижение местной и общей антибактериальной резистентности организма. Способствовать развитию этих болезней могут экзогенные и эндогенные факторы.
К факторам внешнего происхождения, провоцирующим развитие пиодермий, относят:
- переохлаждение,
- перегревание с усиленным потоотделением и мацерацией,
- загрязнение кожи,
- микротравмы,
- длительное употребление больших доз медикаментов, в частности цитостатиков и кортикостероидов, которые подавляют иммунологическую реактивность организма.
К факторам внутреннего происхождения относят:
- сахарный диабет,
- снижение иммунологической реактивности различного генеза,
- хроническое бактерионосительство,
- гиповитаминозы.
Различают первичные пиодермии, развивающиеся на неизмененной коже, и вторичные, которые осложняют течение преимущественно зудящих дерматозов. Развиваться вторичные пиодермии могут на фоне чесотки, экземы и других кожных дефектов вследствие частых расчесов, которые и оказываются входными воротами для инфекции. Общепризнанной классификации пиодермий не существует, хотя и различают несколько их подвидов:
- везикулопустулез,
- псевдофурункулез,
- обычная эктима,
- язвенно-вегетирующая пиодермия,
- шанкроподобная пиодермия.
Различают острое и хроническое течение пиодермий. Хроническая развивается из острого диффузного или обычного импетиго вследствие:
- нерациональной терапии,
- снижения сопротивляемости организма и затяжного течения на протяжении нескольких месяцев.
Очаги поражения при пиодермии характеризуются:
- четкими фестончатыми контурами,
- наличием венчика отслоенного эпидермиса по периферии,
- синюшно-беловатым инфильтратом,
- послойными желто-серозными корочками,
- вероятно развитие эрозий.
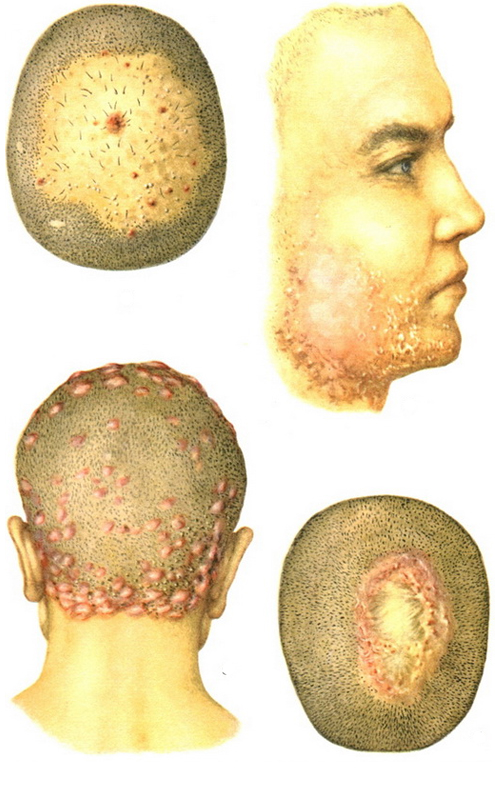
Они могут напоминать псориатические поражения. В период обострения наблюдают выделение сукровицы, отек, эритему, разрастание новых очагов по краю.
Как лечить пиодермии?
Лечение пиодермий в своей основе содержит методы борьбы с возбудителем, то есть изначально является этиотропным. Поскольку происхождение пиодермий связано с носительством стафилококков, стрептококков и прочих бактерий, то базируется лечение на антибиотиках. Сочетается прием антибиотиков с соблюдением гигиенического режима и применением местных анальгезирующих, противовоспалительных средств. Конкретные наименования лекарственных препаратов и методика их применения определяется разновидностью пиодермии:
- везикулопустулез - требует применения фукорцина, оксикорта, полькортолона, антибиотики назначаются при тяжелом течении пиодермии; важно соблюдение гигиенического режима и частая смена белья;
- псевдофурункулез - нельзя обойтись без применения антибиотиков, антистафилококкового гаммаглобулина и антистафилококковой плазмы; целесообразно применение витаминов А, В6, С, левамизол, метилурацил; в качестве местных препаратов применяются те же, что актуальны и при фурункулезе (йоддицерин, бактробан), однако это второстепенно; соблюдение гигиенического режима позволит ускорить процесс выздоровления;
- эктима - если она немногочисленная, вылечивается местной терапией, средствами, которые используются для лечения импетиго; в диссеминированных случаях показана общая терапия антибиотиками и сульфаниламидами; при гангренозной эктиме показан ципрофлоксацин;
- хронические пиодермии - применение антибиотиков дополняют иммуностимуляторами и иммуномодуляторами, использованием солкосерила, биостимуляторов, гаммаглобулина, витаминов А, В6, С, Е; предпочтительно использовать антибиотики широкого спектра действия, которые комбинируют с небольшими дозами кортикостероидов и проспидина; местная терапия имеет второстепенное значение, однако полезна обеспечением очищения очагов от навоза и стимуляцией грануляций.
С какими заболеваниями может быть связано
Пиодермии образуются на фоне таких кожных заболеваний как экзема и чесотка, а также на фоне системных расстройств обмена веществ, как то сахарный диабет. Развитию патологического процесса способствует наличие в организме стафилококков и стрептококков, следствием чего оказываются среди всего прочего и заболевания верхних дыхательных путей, мочеполовой системы.
Существует широкое разнообразие пиодермий, многие из которых характерны для детского возраста в силу неокрепшего иммунитета и высокой восприимчивости к патогенной микрофлоре.
Везикулопустулез - поверхностное гнойное воспаление ячеек мерокриновых потовых желез у новорожденных, вызванное стафилококком. Частая локализация - на волосистой части головы, в складках, хотя может распространяться и на другие участки кожи. Появляются маленькие пустулы с венчиком эритемы вокруг и плотной корочкой, сначала единичные, склонны к группировке, впоследствии диссеминированные. У детей со слабым иммунитетом могут образовываться инфильтраты, абсцессы и флегмоны, развиваться лимфангит, лимфадениты, сепсис. В благоприятных случаях продолжительность болезни составляет 7-10 дней.
Псевдофурункулез - множественные абсцессы, развивающиеся также преимущественно в детском возрасте. Это глубокое множественное воспаление мерокриновых потовых желез, которое развивается у ослабленных детей грудного возраста, реже 1-4 лет, при плохом уходе и повышенной потливости. Типичная локализация на волосистой части головы, спине, ягодицах, бедрах. Появляются болезненные узлы различной величины, кожа над ними обретает красный цвет с синюшным оттенком. Сначала узлы отличаются плотностью, со временем вследствие гнойного расплавления тканей становятся мягкими, образуется свищ, из которого выделяется сметанообразный навоз. Возможно, образование язв и последующее их заживление с образованием рубцов, развитие полиаденита, повышение температуры тела. Течение затяжное, сыпь появляется периодически, возможно осложнение флегмонами и сепсисом.
Обычная эктима происходит на фоне стрептококковой и ставилококковой флоры, также может быть следствием инфицирования синегнойной палочкой. Болезнь может начинаться со стрептококковой фликтены, стафилококковой пустулы или буллезного элемента на инфильтрированной основе. Содержание новообразования становится гнойным, инфильтрат частично распадается, формируется корочка, плотно вставлена в ткань. При снятии корочки образуется круглая язва (процесс глубокий) с валикообразными несколько возвышающимися краями и кровоточащим дном, покрытым гнойным и некротическим налетом. В процессе заживления язва исполняется грануляциями и на ее месте остается рубец.
Гангренозная эктима чаще возникает у больных септицемией и нейтропенией: набухшие красные пятна превращаются в геморрагические пузыри, затем в язвы с плотными темными корочками, окаймленными эритемой.
Хроническая глубокая язвенно-вегетирующая пиодермия происходит все от тех же стафилококков и стрептококков, но и вследствие носительства кишечной и синегнойной палочки. Болезнь начинается с пустулы или фолликулитов, которые, сливаясь, образуют синюшно-красные бляшки мягкой консистенции с четкими границами, выступающие над поверхностью кожи. На поверхности этих бляшек образуются язвы, иногда сплошные, впоследствии появляются папилломатозные разрастания, покрытые корочками. При нажатии на бляшки выделяется гнойная или кровянисто-гнойная жидкость. Они склонны к периферийному ползучему росту с постепенным заживлением в центральной части и образованием там неравных, с сосочками и "мостиками" рубчиков. Очаги могут быть одиночными или множественными, могут сливаться, захватывая значительные участки. Чаще всего процесс локализуется на волосистой части головы, верхних конечностях, лобке, в подмышечных и паховых областях, голенях. Течение длительное, может занимать месяцы и годы с периодами частичных ремиссий и обострений.
Шанкроподобная пиодермия начинается с образования везикул, впоследствии которы возникает эрозия или язва с плотной основой, круглая или овальная. Позже на поверхности формируется геморрагическая корочка. Дно язвы ровное, розовое, с приподнятыми краями, незначительными выделениями, диаметром 1-2 см. Регионарные лимфоузлы плотные, безболезненные, не соединенные между собой и с подлежащими тканями. Сыпь локализуется на гениталиях, губах и других участках. Существует 2-3 недели, заживает с образованием поверхностного рубца или без него. В целом клиника этой пиодермии напоминает твердый сифилитический шанкр, с которым проводится дифференциальная диагностика.
Лечение пиодермий в домашних условиях
Лечение пиодермий происходит преимущественно в домашних условиях, госпитализация не является обязательным условием выздоровления. Однако развитие такого рода кожных патологий требует обращения к профильному дерматологу и выполнение в последующем всех его предписаний. Самолечение в случае пиодермий противопоказано. В домашних условиях важно соблюдать гигиенический режим, своевременно обрабатывать повреждения, принимать медикаменты перорально, если это необходимо, по мнению врача.
Какими препаратами лечить пиодермии?
К используемым при пиодермиях препаратам относятся:
Их дозировку, длительность курса и комбинацию между собой определяет лечащий доктор на основании проведенной диагностики и индивидуальных особенностей каждого больного.
Лечение пиодермий народными методами
Лечение пиодермии народными средствами допустимо лишь в случае, если таковые дозволены лечащим врачом. Обычно народные средства не выступают самостоятельным средством лечения, а лишь дополняют медикаментозную терапию. Обсудить со своим лечащим врачом можно следующие рецепты:
- соединить в равных частях листья шалфея, мяты и цветки ромашки; 3 ст.л. сбора залить 4 стаканами кипятка, оставить настаиваться на полчаса, а после процедить и отжать осадок; использовать для обработки дефектов кожи;
- соединить в равных частях траву хвоща полевого и цветки липы обыкновенной; 1 ст.л. сбора залить стаканом кипятка, выдержать на водяной бане 15 минут, процедить; использовать для дезинфекции изъязвлений и папул;
- соединить 4 части травы зверобоя продырявленного, по 3 части цветков календулы, листа подорожника, травы шалфея, корня девясила высокого, по 2 части цветков ромашки аптечной, корня хвоща полевого; 1 ст.л. сбора залить стаканом кипятка, оставить настаиваться на полчаса, а после процедить и отжать осадок; использовать для обработки дефектов кожи.
Лечение пиодермий во время беременности
Пиодермии у беременных могут возникать на фоне других дерматологических заболеваний, несоблюдения гигиенического режима, ослабления иммунитета и гормональной перестройки. Их профилактика заключается в соблюдении гигиенического режима, своевременном устранении первичных проявлений пиодермий, обработке любых кожных повреждений дезинфицирующими средствами и в специфической профилактике бактериальных инфекций.
Носительство кокковой флоры, следствием чего и становятся пиодермии, более опасно для беременной и ее плода, чем само ее проявление в виде абсцессов и эрозий. Потому выявление у будущей мамы пиодермий должно быть поводом для обследования на предмет кокковой микрофлоры с последующим ее устранением.
К каким докторам обращаться, если у Вас пиодермии
Диагностика пиодермий производится вследствие очной консультации, когда доктор осматривает тело пациента, собирает анамнез заболевания и направляет его на лабораторные анализы с целью выявления возбудителя инфекционной патологии.
Пиодермии для успешного лечения требуют дифференциальной диагностики с фурункулом, карбункулом, импетиго, колликвативным туберкулезом кожи и глубокими микозами. Отдельного внимания заслуживает дифференциальная диагностика шанкроподобной пиодермии с сифилитическим шанкром, которая заключается в повторных отрицательных результатах исследований на бледную трепонему и отрицательные результаты серологических реакций.
Лечение других заболеваний на букву - п
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
[youtube.player]Читайте также:


