Стрептококкового и стафилококкового поражения кожных покровов
Стрептококковый дерматит – воспалительное (гнойное) заболевание кожи, вызванное стрептококками. Это условно-патогенные микроорганизмы, в небольших количествах присутствующие в нормальной микрофлоре человека. Они устойчивы во внешней среде, месяцами сохраняют жизнеспособность в пыли и на различных предметах. При кипячении стрептококки погибают сразу, при дезинфекции – за 15 минут, при температуре +60 о С – за 30 минут. Помимо дерматита они вызывают ангину, бронхит, фарингит, тонзиллит, лимфаденит, пневмонию, менингит и другие, опасные для здоровья заболевания.
Особенности стрептококкового дерматита
Для развития болезни должны совпасть два фактора – повреждение кожного покрова и стрептококк на его поверхности. Чаще всего стрептококковый дерматит диагностируется у детей, у них более нежная и уязвимая к инфекциям кожа. Пока иммунитет остаётся в норме, кожа обеспечивает надёжную защиту организма от бактерий – стрептококки в этой ситуации безопасны. В кожный покров, мягкие ткани и кровь они проникают в случае повреждений и травм, на кожу они попадают с предметов обихода и носителей инфекции. Инкубационный период болезни – 2-10 дней, пути заражения – контактный и воздушно-капельный. Как выглядит повреждённая кожа на разных этапах заболевания, можно увидеть на фото, представленных ниже:
Симптомы стрептококкового дерматита
Когда в организм проникает стрептококк, он активно размножается, поражает кожу, вызывает проблемы с работой ЖКТ, печени и почек. Болезнь сопровождается типичными признаками, наиболее характерные из них:
- Внезапно возникающие покраснения отдельных участков кожи.
- Пузыри средних размеров, похожие на мозоли.
- Жёлто-бурый цвет гнойного содержимого.
- Образование грубой корки жёлтого цвета после вскрытия пузырей.
- Слишком сухая кожа.
Подобные симптомы вызывают стрептококки бета-гемолитической группы, они быстро распространяются по организму. Болезнь развивается настолько быстро, что победить её на начальном этапе невозможно. Для этого нужно провести ряд микроскопических исследований и установить причины.

Причины стрептококкового дерматита
Стрептококк можно обнаружить в микрофлоре человека и воздухе, он присутствует на различных вещах. Заразиться можно где угодно, но чтобы бактерии начали активно размножаться, должны быть веские причины.
- Снижение иммунитета.
- Частые стрессы.
- Несоблюдение правил гигиены.
- Варикоз, другие проблемы с сосудами.
- Резкие перепады температуры.
- Внешние повреждения кожи.
- Игнорирование дезинфекции ран.
- Хронические заболевания.
- Интоксикация.
Часто можно наблюдать сразу несколько провоцирующих факторов, в этом случае болезнь развивается значительно быстрее. Если при лечении эти факторы не устранить, результата не будет.
Стрептококковый дерматит у детей
- Наблюдается повышение температуры.
- Появляются признаки отравления.
- Беспокоят головные и мышечные боли, тошнота и рвота.
- Снижается аппетит и общая активность.
- Увеличиваются и болят лимфоузлы.
- Анализы показывают воспаление.
- Импетиго. Дерматит носовых пазух, локальные поражения кожи на лице, кистях, стопах и других открытых участках тела.
- Щелевидное импетиго. Заеды – узкая полоса воспалённой кожи вокруг рта, трещины в уголках губ, иногда – возле носовых крыльев и в складках глаз.
- Ногтевой панариций. Воспаление вокруг ногтей, которое сопровождается покраснением, отёчностью, болезненностью. Если болезнь не лечить, образуются флегмоны, развивается эрозия.
- Стрептококковые опрелости. Наблюдаются у детей первого года жизни – поражается кожа в складках рук и ног, под мышками и в паху, появляются опрелости за ушами.
- Эримато-сквамозная (сухая форма). Чаще всего признаки болезни возникают на лице, реже – на туловище, ногах и руках. Влажное отделяемое отсутствует.
- Буллезное импетиго. Поражаются кисти рук, стопы и голени – появляются пузырьки с гноем, которые потом лопаются и образуют очаги открытой эрозии.
- Эктима вульгарная. Тяжёлая форма дерматита – сопровождается глубоким поражением кожи, некрозом тканей, крупными язвами, высыпания локализуются на ягодицах и ногах.

Диагностика стрептококкового дерматита
Диагностика стрептококкового дерматита представляет собой комплекс мероприятий, в число которых входит визуальный осмотр у дерматолога и анализ:
- Крови (общий и биохимический).
- Мочи.
- Кала на яйца гельминтов.
- На реакцию Вассермана.
В случае сомнений врач назначает исследование посева гнойного отделяемого на состояние микрофлоры с определением чувствительности к антибиотикам.
Лечение стрептококкового дерматита
Чтобы избавиться от стрептококкового дерматита, нужно обратиться к врачу и пройти квалифицированное лечение. Оно включает в себя комплекс мер, направленных на устранение причины и симптомов заболевания. Как правило, это:
- Антибиотики и антигистаминные препараты.
- Гормональные лекарственные средства.
- Влажно-высыхающие повязки.
- Антисептическая обработка.
Если врач назначает несколько лекарств в виде таблеток, между их приёмом должно проходить какое-то время. В период лечения стандартные гигиенические средства следует заменить лечебными или нейтральными. Для обработки поражённых участков кожи следует использовать ранозаживляющие, противовоспалительные и антибактериальные мази. Лекарства и мази нужно применять осторожно, при появлении побочных эффектов – сразу обращаться к врачу.
Дополнительно назначают лекарства для устранения причины заболевания, допускается сочетание медикаментозного лечения с народными средствами. Но перед использованием рецептов народной медицины нужно обязательно проконсультироваться с дерматологом.

Наиболее эффективные народные средства для лечения стрептококкового дерматита – это:
- Витаминная мазь. Смешайте гранатовый сок и мёд в пропорции 1:1. Наносите смесь на сухую кожу 2-3 раза в день, через 15-20 минут смывайте тёплой водой без мыла.
- Настой ореховых листьев. 2 ст. ложки измельчённых листьев грецкого ореха залейте стаканом кипятка, оставьте на 2 часа. Смачивайте в отваре тампоны, прикладывайте их на воспалённые места 2 раза в день на 15 минут.
При адекватном лечении симптомы стрептококкового дерматита исчезают через 7-10 дней.
Осложнения стрептококкового дерматита
Стрептококковый дерматит требует обязательного лечения под наблюдением врача. Эта болезнь не проходит сама по себе, не мене опасно самолечение, в результате которого возникает риск осложнений, наносящих ущерб здоровью:
- Поражение до 80% кожи.
- Фурункулы.
- Плотные корки на коже, после них – рубцы и шрамы.
- Пигментация.
- Скарлатина.
- Псориаз.
- Экзема.
- Вторичная инфекция.
- Сепсис.
- Миокардит.
- Ревматизм.
- Гломерулонефрит (болезнь почек).
Прогнозы при лечении осложнений благоприятные, но в некоторых случаях, помимо наблюдения дерматолога, требуется помощь других специалистов. Важны и профилактические меры.

Профилактика стрептококкового дерматита
Чтобы не заразиться стрептодермией, соблюдайте ряд простых правил:
- Мойте руки перед едой, после улицы, общественных мест и туалета.
- Не касайтесь лица грязными руками.
- Обрабатывайте травмы антисептиками.
- Следите за здоровьем, поддерживайте иммунитет, регулируйте рацион.
- При появлении первых признаков дерматита обращайтесь к врачу.
Чтобы не допустить рецидивов после болезни, соблюдайте правила личной гигиены и диету, чаще гуляйте на свежем воздухе, занимайтесь спортом, весной и осенью принимайте витамины. Чтобы не заразиться при уходе за больным, используйте марлевые повязки и обрабатывайте антисептиками.
Патогенные микроорганизмы окружают нас везде, но при сильном иммунитете организм быстро с ними справляется. При ослабленной работе иммунной системы гноеродные бактерии на поверхности кожи быстро активизируются и приводят к развитию такого заболевания, как пиодермия стафилококковая. Избавиться от патологии можно, но только используя комплексный подход к терапии.
Особенности болезни
Чаще всего возбудителем заболевания является стафилококк. Эти бактерии довольно устойчивы, поэтому их можно встретить в воздухе, на предметах быта, коже человека. При ослаблении иммунитета патогенный микроорганизм быстро приводит к развитию заболевания.
Можно выделить несколько провоцирующих факторов стафилококковой пиодермии:
- Регулярное несоблюдение личной гигиены.
- Постоянные травмы, ссадины и порезы.
- Нарушенный метаболизм.
- Заболевания внутренних систем органов.
Почти 30 % людей являются носителем золотистого стафилококка. Подцепить возбудителя можно где угодно, возможно даже самозаражение, когда бактерия со здорового участка кожи попадает в ранку.
Часто встречается стафилококковая пиодермия у детей и протекает она гораздо тяжелее, учитывая, что у малышей иммунитет еще не полностью сформирован.
Независимо от формы заболевание считается заразным, поэтому требует срочного лечения.
Причины развития патологии
Стрептококковая инфекция попадает в организм через ранки и ссадины на коже, вызывая развитие воспалительного процесса. Патогенные микроорганизмы проникают в сальные и потовые железы, поражают волосяные фолликулы.
Активность размножения возбудителя и глубина проникновения инфекции зависят от силы иммунной системы.
Спровоцировать развитие стафилококковой пиодермии могут:
- Стоматологические проблемы.
- Лимфадениты.
- Гнойные поражения внутренних органов.
Если иммунитет ослаблен, то микроорганизмы размножаются бурно и быстро распространяются по организму. В ходе своей жизнедеятельности вырабатывают токсические вещества, которые и провоцируют развитие характерных симптомов интоксикации.
Важно начать терапию при появлении первых симптомов, чтобы снизить вероятность развития осложнений.
Разновидности патологии
Существует несколько типов стафилококковой пиодермии. Разновидности заболевания врачи выделяют следующие:
- Остиофолликулит. Локализуется патология в районе лица, может затрагивать волосистую часть головы. Поверхностная пиодермия часто проходит за короткий промежуток времени, не оставляя следов на коже. Если воспалительный процесс осложняется, то могут развиваться другие формы патологии.
- Стафилококковый фолликулит. При таком типе болезни воспаляется корень волоса. Из симптомов можно отметить покраснение вокруг фолликула, распространение инфекции на соседние ткани. При осложнении развивается абсцесс, который требует вскрытия. Пустула образуется размером с горошину с волоском в центре. Через несколько дней воспаление утихает, ранка подсыхает, а образовавшаяся корочка вскоре отваливается.
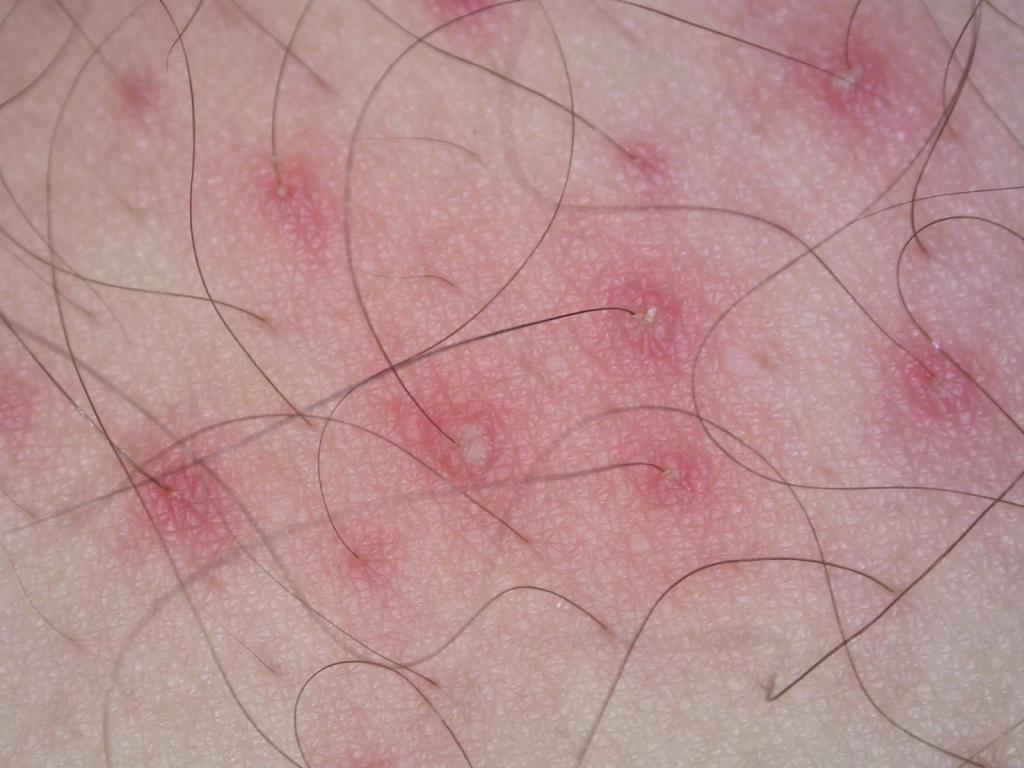
- Сикоз – это еще одна поверхностная форма патологии. Развивается часто на фоне остиофолликулита. Появляются множественные очаги воспаления чаще на лице, но могут затрагивать и подмышечные впадины.
- Фолликулит абсцедирующий. Хроническая форма гнойно-воспалительного процесса. Чаще всего диагностируется у представителей сильного пола. Патология сопровождается появлением угрей, воспалением волосистой части головы. Если вскрываются пустулы с гнойным содержимым, то образуются свищи. Лечение стафилококковой пиодермии сложное и длительное.
По мнению специалистов, наиболее сложными формами патологии считаются гидраденит и фурункулез. Эти разновидности пиодермии сопровождаются выделением большого количества гноя. В патологический процесс вовлекаются соседние ткани.
Если имеет место гидраденит, то появляется повышенное потоотделение. Чаще всего такая форма диагностируется у представительниц женского пола. Фурункулез может развиться после сильного переохлаждения на фоне ослабленной иммунной системы.
Проявления заболевания
Независимо от формы стафилококковая пиодермия проявляет похожие симптомы, которые можно наблюдать сразу после проникновения в организм возбудителя заболевания. Среди основных проявлений отмечаются следующие:
- Покраснение и болевые ощущения.
- Зуд и жжение кожи.
- В районе образования пустул чувствуется покалывание.
- Через несколько дней после заражения появляются множественные высыпания.
- Образуются гнойные пузырьки с красными краями.
- После разрыва пустул ранки заживают и исчезают.
Если патология затрагивает более глубокие слои кожи, то могут появляться рубцы после заживления.
К отличительным симптомам стафилококковой пиодермии можно отнести:
- Зуд кожных покровов.
- Множественные высыпания.
- Склонность к рецидивам.
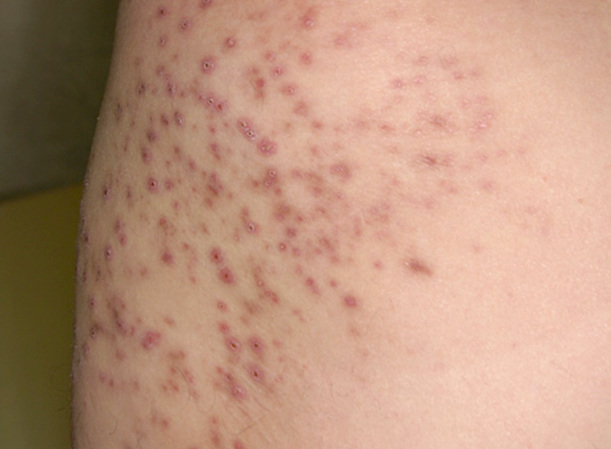
Если заболевание переходит в хроническую форму, то болезненные ощущения становятся не такими выраженными. Кожные покровы становятся бугристыми, увеличивается выделение кожного сала и пота, что провоцирует появление новых образований.
Хроническая пиодермия характеризуется одновременным наличием заживающих ранок и образований с гнойным содержимым.
Стафилококковая пиодермия у взрослых женщин часто диагностируется на фоне гормональных нарушений. Патология может сопровождаться гинекологическими проблемами.
Постановка диагноза
Только тщательная диагностика стафилококковой пиодермии позволит выявить характер возбудителя и назначить адекватную терапию. Она включает следующие анализы и исследования:
- Общий анализ крови и мочи.
- Определение чувствительности возбудителя к антибактериальным препаратам. Для этого берут для исследования гнойное содержимое пустул.
- Обследование на сифилис.
- Если есть необходимость, потребуется консультация эндокринолога и невролога.
- Гормональные исследования на выявление сахарного диабета.
Для уточнения диагноза важно провести дифференциальную диагностику, чтобы отличить фурункулез от гидраденита и карбункула. Фолликулит можно перепутать с плоским лишаем или угревой сыпью.
Хроническую пиодермию необходимо дифференцировать от бромодермы, а сикоз - от трихофитии, но эта патология проявляется с более выраженными симптомами.
Патология у детей
Гнойно-воспалительные поражения кожи часто имеют место у младенцев первых месяцев жизни, что связано с низкой активностью местного иммунитета. Верхний слой кожи у малышей имеет щелочную среду, что является благоприятным для развития патогенной микрофлоры.
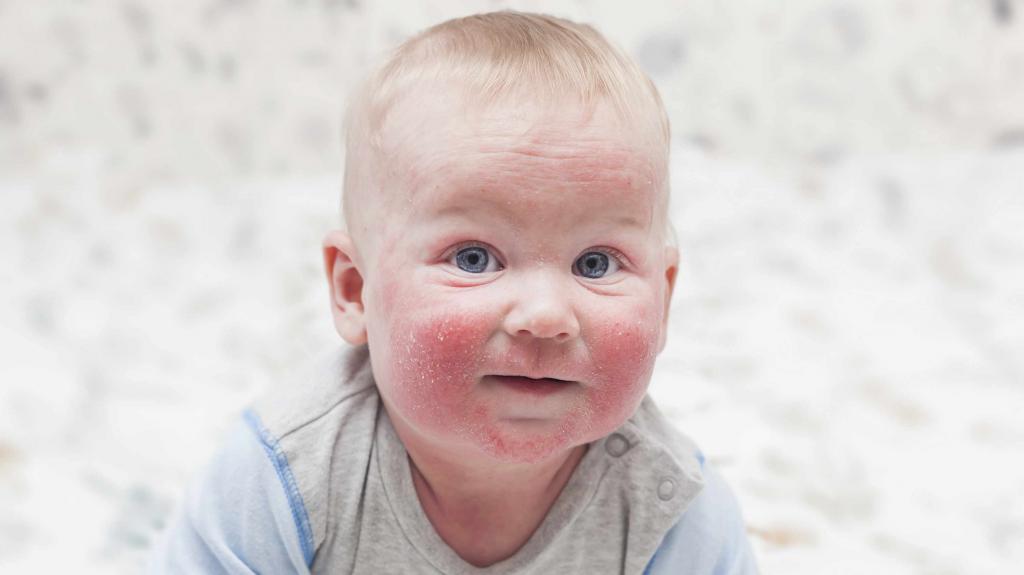
Кожные покровы ребенка еще не приспособились к перепадам температуры, функционирование потовых желез не налажено. Все эти факторы провоцируют развитие патологии, но можно выделить еще несколько причин:
- Нехватка витаминов в рационе мамы, если грудничок на естественном вскармливании или в смесях.
- Заболевания пищеварительного тракта.
- Опрелости на коже.
- Ссадины, ранки на теле малыша.
- Плохое соблюдение гигиены.
- Аллергия.
- Нарушение метаболизма.
- Заболевания нервной системы.
- Интоксикация организма.
- Сахарный диабет.
Многие родители не обращают внимания на симптомы стафилококковой пиодермии. Они отправляют малыша в ясли или сад, не задумываясь, что эта инфекция очень заразна.
Классическое лечение
Стафилококковая пиодермия обязательно лечится с использованием антибактериальных лекарств. Чаще всего их приходится наносить на кожные участки наружно, но при осложненном течении болезни врач назначает прием антибиотиков внутрь.
Если болезнь протекает в острой форме, то препараты принимают на протяжении недели. При переходе патологии в хроническую форму антибактериальная терапия длится не менее 15 дней. Специалисты предпочитают использовать в лечении препараты широкого спектра действия.
Среди наиболее популярных и эффективных лекарств можно назвать следующие:
Лечение стафилококковой пиодермии препаратами должно проводиться только под контролем врача.
Наружное лечение заболевания
Наравне с внутренним приемом антибиотиков каждому пациенту назначается наружное использование лекарственных средств. Эффективными являются:
Длительность терапии определяется лечащим врачом. Если после нанесения наружного средства симптоматика не уменьшается, а появляются признаки аллергической реакции, то необходимо сообщить доктору и подобрать другое лекарство.
Терапия для иммунитета и комбинированное лечение
Для повышения эффективности терапии врачи предпочитают чаще всего назначать пациентам комбинированные лекарства, которые одновременно снимают воспалительный процесс и уничтожают бактерии. С хорошей стороны зарекомендовали себя следующие препараты:
Для ускорения выздоровления показана иммуностимулирующая терапия. Для этого врач вводит пациенту специальную вакцину, которая стимулирует образование иммунных клеток для борьбы с инфекцией.
Иммуностимулирующая терапия показана в случаях, когда заболевание часто рецидивирует. Из препаратов, обладающих таким действием, назначают:
Классическое лечение можно усилить назначением гелий-неонового облучения. Процедуру назначают ежедневно на протяжении двух недель.
Хирургическое лечение
Если патологический процесс протекает с осложнением и налицо симптомы некроза ткани, то без хирургического вмешательства не обойтись. Суть операции заключается в следующем:
- Хирург вскрывает гнойник.
- Вычищает содержимое.
- Осуществляет обработку антисептическими средствами.
- Устанавливает дренаж.
Лечение пиодермии у детей
Если патология протекает без осложнений, то госпитализация малыша не требуется, терапию можно проводить амбулаторно. Правильно выбранная тактика лечения поможет быстро победить патологию. Терапия у детей включает следующие меры:
При осложнениях доктор назначает ребенку следующие препараты:
Для эффективного лечения важно ребенку правильно обрабатывать пораженные участки кожи. Первые процедуры лучше доверить специалисту и провести в поликлинике у дерматолога. Последующие можно проводить в домашних условиях по следующему алгоритму:
- Тщательно помыть руки.
- Надеть одноразовые перчатки.
- Обработать последовательно отдельно каждый пораженный участок, используя ватный тампон.
- Здоровую кожу обработать антисептическим средством.
- После подсыхания эпидермиса нанести прописанную врачом мазь.
- Надеть на ребенка тщательно проглаженную с двух сторон одежду.
По такому алгоритму обрабатывается кожа у детей разного возраста.
Народная медицина против пиодермии
Если заболевание протекает без осложнений, то можно воспользоваться рецептами народных лекарей. Они помогут устранить зуд кожи, приостановить размножение патогенной микрофлоры. Доказали свою эффективность в терапии следующие рецепты:
- Взять 20 г листьев чистотела и залить 100 мл растительного масла. Настоять несколько дней и использовать для обработки пораженных участков три раза в сутки на протяжении 3 недель.

- 2 ложки семян укропа залить кипящей водой в количестве 0,5 литров. После настаивания обрабатывать кожу до 5 раз в день.
- Из сырого картофеля отжать сок, пропитать им салфетку и прикладывать к воспаленной коже на 2 часа.
- Хорошо помогает укрепить организм, повысить его невосприимчивость к инфекциям отвар из корней и листьев одуванчика. Для его приготовления необходимо 2 ложки сырья залить стаканом воды и кипятить на слабом огне 10 минут, потом оставить на несколько часов для настаивания. Пить средство рекомендуется до еды по 100 мл.
Осложнения заболевания
Пускать на самотек или заниматься самолечением пиодермии опасно, так как патология может привести к серьезным последствиям. Среди осложнений могут быть следующие:
- Сепсис.
- Аллергическая реакция с отеком Квинке.
- Гангрена.
- Поражение инфекцией костной системы и внутренних систем органов.
- Лимфангит.
- Воспаление сетчатки глаза.
- Тромбоз сосудов в головном мозге.
- Воспаление мозговых оболочек.
- Медиастинит гнойной формы.
Профилактика заболевания
Любое инфекционное заболевание кожи проще предупредить, чем лечить. Особенно если имеется склонность к пиодермии. К мерам профилактики можно отнести следующие:
- Строго следить за правилами личной гигиены.
- Одежда должна быть из натуральных тканей и не тесная, чтобы не раздражать кожные покровы.
- Любые ссадины, порезы надо тщательно дезинфицировать.
- Использовать средства с антибактериальным эффектом для ухода за кожей.
- Следить за уровнем потоотделения.
- Регулярно стирать верхние вещи, а нижнее белье менять ежедневно.
- Укреплять иммунитет.
- Проводить закаливающие процедуры.
- Устранять своевременно любые очаги воспаления.
- Заниматься лечением патология в хронической форме: тонзиллит, пиелонефрит, холецистит. К мерам профилактики можно отнести следующие: Строго следить за правилами личной гигиены.
- Если кожа склонна к воспалительным реакциям, то любые ссадины, мелкие ожоги надо обрабатывать спиртом, а потом промывать перекисью водорода. После обработки наложить стерильную повязку.
Стафилококковая пиодермия не только портит внешний вид, но и опасна своими серьезными осложнениями. К лечению необходимо приступать сразу же, как болезнь будет обнаружена.

Человеческая кожа постоянно подвергается бактериальным атакам. В большинстве случаев местный иммунитет успешно им противостоит, но иногда микробам удается преодолеть защиту. В результате развиваются опасные дерматологические воспалительные процессы.
Пиодермия – что это за болезнь?
Указанная патология представляет собой группу дерматозов, для которых характерно гнойное поражение кожи, ее жировой клетчатки и близлежащих придатков.
Данному заболеванию более подвержены лица со слабым иммунитетом:
- дети;
- пожилые;
- аллергики;
- люди, страдающие от нарушений обмена веществ, хронических эндокринологических, аутоиммунных болезней.
Формы гнойного воспаления кожи дифференцируются в зависимости от причин патологии, глубине поражения. Существуют отдельные виды заболевания с неизвестной этиологией, предположительно они имеют аутоиммунное происхождение, например, гангренозная пиодермия.
В соответствии с первой классификацией, гнойные дерматозы делятся на 3 типа:
- стафилококковые;
- стрептококковые;
- стафило-стрептококковые.
По степени поражения пиодермия дифференцируется на 2 группы:
- поверхностная;
- глубокая (затрагивает подкожно-жировую клетчатку).
Воспалительный гнойный процесс возникает вследствие проникновения патогенных бактерий в мягкие ткани. Так и начинается пиодермия, заразна или нет эта болезнь, интересует преимущественно родителей, если их ребенок посещает детский сад и школу.
Патология передается несколькими способами:
- при непосредственном контакте;
- через игрушки;
- во время пользования общими предметами (посудой, полотенцами и другими).
Пиодермия – причины
Главным фактором, провоцирующим описываемую проблему, являются кокковые микробы. Возбудитель пиодермии – либо стафилококк, либо стрептококк. Иногда встречаются смешанные инфекции, возникающие на фоне поражения обеими группами бактерий.
Самые распространенные причины гнойных воспалений:
- мелкие травмы, порезы, царапины кожи (околораневые пиодермии);
- несоблюдение базовых норм личной гигиены;
- переохлаждение или перегрев;
- сильное загрязнение эпидермиса.

К осложненным и хроническим пиодермиям могут привести:
- аутоиммунные болезни;
- индивидуальная чувствительность к гнойным инфекциям;
- нарушения работы внутренних органов;
- расстройства обмена веществ;
- заболевания центральной нервной системы;
- гормональные патологии;
- поражения системы кроветворения;
- длительный прием кортикостероидных препаратов;
- истощение организма, включая гиповитаминоз;
- хроническая себорея.
Гнойничковые поражения, вызванные рассматриваемой группой бактерий, могут быть поверхностными и глубокими.
В первом случае кожное заболевание пиодермия встречается в следующих вариантах:
- остиофолликулит;

- поверхностный фолликулит;

- везикулопустулез;

- вульгарный сикоз.

Глубокая стафилококковая пиодермия:
- фурункул;

- карбункул;

- гидраденит;

- глубокий фолликулит;

- угри (вульгарные, флегмонозные, акне);

- псевдофурункулез Фингера.

Воспалительные процессы, провоцируемые представленными микробами, преимущественно поверхностные. Пиодермия кожи на фоне заражения стрептококками еще называется импетиго и фликтеной.
- интертригинозная стрептодермия;

- заеда;

- буллезное стрептококковое импетиго;

- поверхностная паронихия;

- простой лишай;

- сифилоподобное папулезное импетиго;

- хроническая поверхностная диффузная стрептодермия.

Глубокие виды патологии:
- рупия;

- эктима.

Пиодермия – симптомы
Клиническая картина болезни зависит от ее возбудителя и формы течения, глубины поражения.
Общими признаками для стафилококковой и стрептококковой пиодермии являются:
Смешанные типы заболевания, вызванные инфицированием и стафилококками, и стрептококками, например, шанкриформная пиодермия, встречаются редко. Они могут иметь разные симптомы, но клиническая картина всегда включает обширное гнойное воспаление кожи.
- повышение температуры тела (локальное или общее);
- воспаление лимфатических узлов;
- зуд и боль в месте воспаления (иногда);
- рубцевание кожи в процессе заживления.
Пиодермия – осложнения
Присоединение второй кокковой инфекции считается одним из самых распространенных негативных последствий. На фоне стафило-стрептококкового воспаления часто развивается язвенная пиодермия. Для нее характерно возникновение глубоких эрозий в коже, которые после заживления превращаются в шрамы.
Все виды смешанной патологии – глубокие:
- хроническая язвенная пиодермия;

- гангренозное воспаление;

- шанкриформная инфекция.

Другие осложнения пиодермии:
- гнойный лимфаденит;
- абсцесс;
- лимфангиит;
- сепсис;
- образование рубцов, включая келоиды.
Пиодермия – лечение
При описываемом заболевании важно избегать самостоятельно назначенной терапии. Как и чем лечить пиодермию, должен решить квалифицированный дерматолог. Некорректное использование антибактериальных медикаментов чревато осложнениями и развитием суперинфекции. В процессе терапии важно соблюдать базовые правила по уходу за кожей и профилактике негативных последствий патологии.
Стандартная схема лечения гнойных воспалений предполагает следующие пункты:
- Тщательная гигиена и очагов поражения, и здоровых участков тела. Если пиодермия распространилась по обширным областям кожи, следует ограничить водные процедуры, используя антисептики.
- Удаление волос путем их состригания, бритье нежелательно.
- Полноценное, богатое микроэлементами и витаминами питание. Исключается алкоголь, количество соли и углеводов сокращено.
- Базовыми лекарствами в терапии болезни считаются антибиотики. Если диагностирована хроническая язвенно-вегетирующая, гангренозная пиодермия, клинические рекомендации включают глюкокортикостероиды. В случае фолликулитов, келоидного акне назначаются ретиноиды (Изотретиноин). При рецидивирующих формах патологии понадобятся иммунобиологические средства.
Терапевтические мероприятия начинаются с антисептической обработки кожи. Для этого применяются такие медикаменты:
- Фукорцин;
- бриллиантовый зеленый;
- калия перманганат;
- метиленовый синий;
- перекись водорода;
- Повидон-Йод;
- Хлоргексидин.
После данного этапа необходимо нанесение местного антибактериального медикамента. Мазь от пиодермии:
- Мупироцин;
- Гентамицин;
- фузидовая кислота;
- Эритромицин;
- Линкомицин.
При осложненных формах заболевания и острых воспалительных процессах используются комбинированные препараты, включающие противомикробный компонент и глюкокортикостероидный гормон:
- гентамицин и бетаметазон;
- окситетрациклин и гидрокортизон;
- фузидовая кислота и бетаметазон;
- тетрациклин и триамцинолон;
- фузидовая кислота и гидрокортизон.

Системные антибиотики при пиодермии может назначить только врач. Противомикробные медикаменты для приема внутрь:
- Ципрофлоксацин;
- Пенициллин;
- Клиндамицин;
- Цефазолин;
- Амоксициллин;
- Цефаклор;
- Доксициклин;
- Цефалексин;
- Офлоксацин;
- Азитромицин;
- Цефуроксим;
- Эритромицин;
- Цефтриаксон;
- Кларитромицин;
- Цефотаксим;
- Левофлоксацин.
- Дексаметазон;
- Преднизолон;
- Бетаметазон;
- Метилпреднизолон.
- стафилококковый антифагин;
- иммуноглобулины человеческие;
- анатоксин стафилококковый.
Альтернативные методы терапии не считаются эффективным способом устранения гнойных воспалений кожи. Дерматологи допускают применение народной медицины в качестве дополнительно вспомогательного метода, если диагностирована поверхностная пиодермия у человека, легкие формы патологии. Любой рецепт важно согласовать с врачом и наносить только разрешенные им средства.
Раствор для протирания
- свежие или сухие березовые почки – 1 ст. ложка;
- кипяток – 200 мл.
Приготовление и применение
- Растительное сырье промыть.
- Залить почки водой.
- Прокипятить на слабом огне 20 минут.
- Накрыть емкость крышкой и настоять жидкость до полного остывания.
- Процедить состав.
- Полученным раствором протирать пораженные участки 3-4 раза в сутки.
Чай для очищения крови
- листья лесной земляники – 20 г;
- трава фиалки трехцветной – 20 г;
- листья грецкого ореха – 20 г;
- череда – 20 г;
- кипяток – 1 л.
Приготовление и применение
- Залить 50 г травяного сбора водой.
- Настоять полчаса.
- Процедить лекарство.
- Принимать по 0,5 стакана 4-6 раз в день.
Профилактика пиодермии
Первичные мероприятия, позволяющие избежать инфицирования гноеродными бактериями:
- Соблюдать правила индивидуальной гигиены.
- Выполнять антисептическую обработку раневых поверхностей, порезов и царапин.
- Проводить своевременную терапию хронических заболеваний, провоцирующих патологию (сахарный диабет, гастриты, гормональные расстройства и другие).
- Избегать контактов с людьми, пораженными инфекцией.
Стрептококковые и стафилококковые пиодермии склонны рецидивировать, поэтому важно выполнять вторичную профилактику болезни:
- Периодически посещать дерматолога для планового осмотра.
- Обеспечивать коже антисептический уход.
- По рекомендации врача выполнять превентивное лечение (санация фокальных инфекций, ультрафиолетовое излучение и другие меры).
Читайте также:


