Стрепто стафилококковые заболевания кожи
Стафилококк и стрептококк относятся к условно-патогенным микробам, которые причиняют вред организму только при определенных обстоятельствах. Опасность представляют составляющие микроорганизмов и продукты их жизнедеятельности (ферменты, токсины, гемолизины). Понижение защитных сил дает толчок развитию и размножению болезнетворной инфекции.

Чем отличается стафилококк от стрептококка
Кокковые бактерии характеризуются одинаковым размером шаровидной или овальной формы, которые:
- не образуют спор,
- неподвижны,
- могут существовать в кислой среде.
Основные их отличия:

По данным статистики, 80% всех простудных патологий вызывается стрептококком.
Характеристика условно-патогенных микроорганизмов
Опасность для людей представляют 3 вида бактерий из 14, которые обитают на слизистых оболочках здорового человека:
- Золотистый стафилококк – бактерия вызывает более 100 различных заболеваний. Инфекция устойчива против основных лекарств, в том числе антибиотиков.
- Эпидермальный стафилококк – поражает ослабленных людей через верхний слой кожи, целостность которого нарушена в результате медицинских операций. Бактерии способны проникать в кровь через раневые поверхности, которые разносятся по всем органам, сосудам, костям.
- Сапрофитный стафилококк – обитает на коже возле половых органов и на слизистой оболочке мочеиспускательного канала. Болезни чаще преследуют женский пол, проявляясь инфекцией мочеполовой сферы, воспалением мочевого пузыря. Часто наблюдаются патологии почек.

Все бактерии стрептококков подразделяются на группы, критерием отбора в которых служит способность микроорганизмов разрушать эритроциты в человеческой крови:
- Гемолитические (зеленящие) стрептококки Альфа – не полностью разрушают красные кровяные тельца и не провоцируют болезни.
- Стрептококки гемолитические Бета – опасные микроорганизмы, которые активируют многие заболевания. Классифицируются на подгруппы от A до U, каждая из которых вызывает определенный тип болезней. Определяется принадлежность лабораторным путем, поэтому больным обязательно следует сдать анализы, чтобы врач поставил точный диагноз и назначил соответствующее лечение.
- Негемолитический стрептококк – не опасен для организма.

Выявление в результатах анализов бактерий стрептококка или стафилококка говорит о заболевании в случае, когда фиксируется ряд сопутствующих признаков:
- воспаление органа, осложненное болевым синдромом,
- повышение температуры тела до 38-40°С, острая лихорадка,
- общее отравление организма токсинами (мышечная слабость, ломота в суставах и костях, головная боль),
- наличие гнойных очагов.
Заболевания, которые вызываются микроорганизмами
При благоприятных условиях стафилококки могут стать причиной следующих патологий:
- Гнойные воспаления одной или нескольких волосяных луковиц (фурункулы или карбункулы).
- Воспалительное образование в подкожном слое (флегмоны).
- Гнойные полости (абсцессы).
- Воспаление с образованием гноя в лимфатических узлах (лимфаденит).
- Нагноение раневых поверхностей.
- Пневмония, плеврит, бронхит.
- Тонзиллит, фарингит.
- Гайморит, конъюнктивит, отит.
- Гастроэнтерит, холецистит, колит.
- Пищевое отравление.
- Цистит, вульвит, простатит, уретрит.
- Гнойные образования после операций или родов.
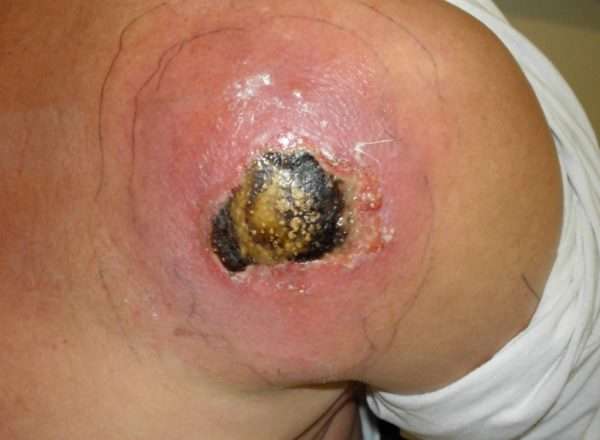
Если бактерии попали в кровяное русло, им свойственно быстрое проникновение в любой орган организма. В результате воспаляются оболочки в головном мозге, возможно поражение костной системы (остеомиелит).
Заболевания от стафилококковой инфекции никогда не переходят в хроническую форму.
Наиболее часто возникают следующие заболевания по причине стрептококков:
- инфекция в глотке: ангина, скарлатина, фарингит, тонзиллит,
- заболевания дыхательных путей: бронхит, пневмония,
- кариес, пародонтит, отит,
- гнойный абсцесс мягкой ткани,
- лимфаденит, менингит, сепсис, эндокардит,
- цервицит, уретрит, который обнаруживается в мазке у женщин.
Заболевания стрептококком нередко приводят к таким осложнениям:
- ревматизм, острая лихорадка, которые начинаются после перенесенной инфекции горла. Если игнорировать проявления патологии, возможно проявление осложнений на сердце,
- ревматоидный артрит,
- разрастание сосудистой стенки (системный васкулит),
- гламерулонефрит (поражение почек).
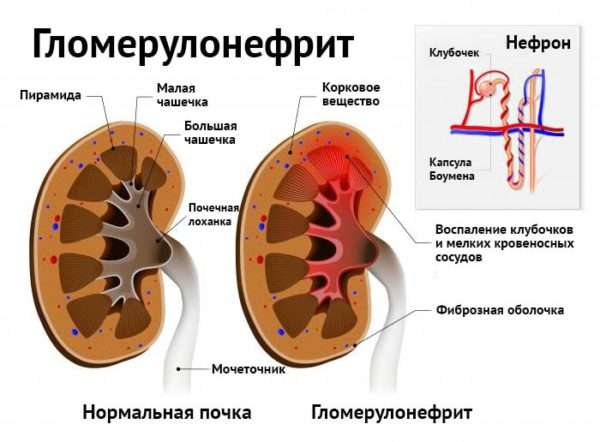
Как происходит заражение
Инфекция передаются следующими путями:
- Воздушно-капельным – больной человек при кашле, чихании, разговоре выделяет во внешнюю среду капельки зараженной бактериями слюны, слизи. При этом влажные субстанции парят в воздухе. Если иммунитет снижен, начинается заболевание.
- Бытовым – капельки слюны заболевшего человека оседают на предметах интерьера, постельном белье, одежде. Даже высыхая, они остаются токсичными на протяжении нескольких месяцев.
- При половом контакте.
- Пищевым – заражение происходит через испорченные или неправильно хранящиеся продукты питания.
- При родах и вынашивании – от матери к ребенку.
Но любой способ передачи инфекции можно предотвратить с помощью профилактики.
Симптомы и признаки инфицирования бактериями
Заражение стрептококком и стафилококком обнаруживается при следующих симптомах:
- сильная боль и отек миндалин в горле с образованием серого поверхностного слоя,
- жар, выраженный температурой тела от 38°С,
- озноб, лихорадочное состояние,
- увеличение лимфоузлов.
В анализах мочи и крови обнаруживается повышенное количество инфекционных бактерий.
Методы лечения
Чтобы полностью вылечить заражение стафилококком или стрептококком, необходимо выяснить, какой именно вид микроорганизма действует как основной источник патологии. Нужно сдать необходимые анализы, затем лечащий врач назначает курс лечебной терапии. При этом следует учитывать, что неправильное применение лекарств делает бактерии устойчивыми к препаратам, что осложняет лечение в будущем.
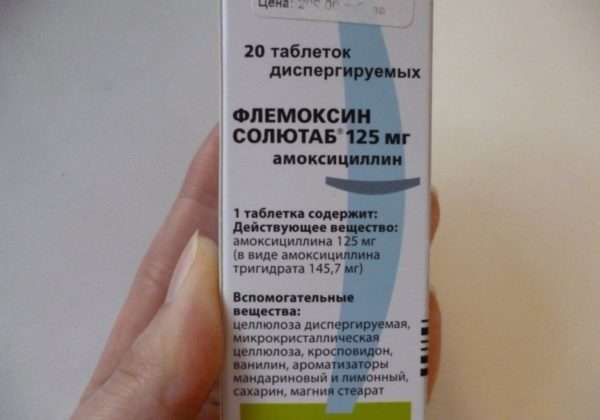
Чтобы одним лекарством уничтожить больше видов инфекции, выпускаются антибиотики, например, Флемоксин Солютаб, который эффективен против стафилококковой и стрептококковой инфекции.
Основные мероприятия комплексного лечения:
- постельный режим,
- витаминизированная диета,
- дезинфекция помещения и постельного белья,
- снижение температуры тела,
- применение антибиотиков. При этом следует употреблять лекарство после выздоровления еще 3 дня.
Рекомендуется пить отвары и компоты, применять полоскание горла.
Гнойные полостные образования удаляются хирургическим путем.
Все мероприятия следует проводить под контролем и по назначению лечащего врача.
Профилактика
Предупредительные мероприятия помогают не допустить размножения бактерий:
- Ежедневно делать влажную уборку в жилом помещении с применением дезинфицирующих средств.
- Соблюдать правила личной гигиены, тщательно мыть руки с мылом после посещения туалета.
- Проводить закаливающие процедуры, соблюдать здоровый образ жизни.
- Отказаться от вредных привычек.
- При ранениях, царапинах обрабатывать поврежденную поверхность антисептиками, чтобы предупредить гнойно-воспалительный процесс.
- Если человек заболел, он должен выходить на улицу только в защитной повязке, закрывающей нос и рот.
- Изолировать заразных больных от остальных жильцов.
- Регулярно проверять медперсонал больниц на случаи заражения стафилококком.
Особенности лечения от кокковой инфекции отличаются тем, что меры следует применять только при усиленном размножении этих микроорганизмов. Если иммунная система не ослаблена, бактерии не причиняют никакого вреда.
Стрепто-стафилококковое импетиго
Начинается как стрептококковый процесс, затем присоединяется стафилококк. Серозное содержимое пустул становится гнойным. Образуются мощные корки желтовато-зелёного цвета. Наблюдаются как у детей, так и взрослых. Продолжается 1,5 недели или дольше.
Другие формы бактериальных инфекций
Хроническая язвенная пиодермия
Возбудители – стафилококки или стрептококки.
В патогенезе имеют значение иммунодефицит, нарушение кровообращения местных тканей и др. Заболевание может начинаться с острого гнойного фолликулита или стрептококковой эктимы, не разрешающихся в обычные сроки. Островоспалительные явления стихают, но болезнь приобретает хроническое течение. Образуется глубокий инфильтрат, подвергающийся гнойному расплавлению, с образованием обширных изьязвлений, фистулёзных ходов с выделением гноя. На поверхности изьязвлений развиваются вегетации – хроническая язвенно-вегетирующая пиодермия. Процесс протекает месяцами, годами.
Этиология и патогенез. Этиология гангренозной пиодермии неизвестна, мало изучен и патогенез. Предполагают стимуляцию лимфоцитарных антигенов с последующей клональной пролиферацией в лимфоузлах и рециркуляцией в кожу. Происходит секреция цитокинов и привлечение нейтрофилов.
Рассматривается и теория нарушения иммунного ответа и перекрестная реакция аутоантител, которые направлены на антигены, общие для кожи, кишечника и т.д.
Были обнаружены с помощью метода прямой иммунофлюоресценции патологические изменения в сосудах, прилегающих к активным очагам.
Клиника. Отличительной особенностью гангренозной пиодермии является быстрое развитии процесса. Отмечена роль травмы. Нередко вначале возникает воспалительный узел, окруженный зоной эритемы, которая быстро распространяется по периферии. В центре очага происходят некротические изменения, и формируется глубокая язва с полициклическими приподнятыми краями, фиолетового цвета, резкоболезненная.
В силу быстрого развития язвенного процесса (1-3 дня) первоначальные проявления врачи редко наблюдают.
Бактериологическое исследование не подтверждает роста патогенной флоры, в связи с чем название "гангренозная пиодермия" является условным.
Диагностика. Молниеносное начало, клиническая картина.
Дифференциальный диагноз проводят с язвами сосудистого происхождения, туберкулезом кожи, третичной формой сифилиса, болезнью Бехчета и др.
Лечение. Назначают системные иммуносупрессивные препараты (преднизолон – 1,0 мг/кг массы тела в сутки внутрь, циклоспорин – 3-6 мг/кг массы тела в сутки внутрь), дапсон – 50-150 мг/сутки внутрь, при необходимости – антибиотики. Наружно – антисептические растворы, агросульфан, левомиколь и другие препараты, способствующие эпителизации язвы.
Прогноз. В нашей практике наблюдали гангренозную пиодермию в области голеней, бедра, ягодиц с положительным исходом заболевания, и у родильницы после кесарева сечения с распадом брюшной стенки и летальным исходом.
Врачи-стоматологи могут встретиться с данным заболеванием при хирургических вмешательствах в челюстно-лицевой области.
Шанкриформная пиодермия
Заболевание получило свое название из-за сходства с твердым шанкром, особенно при локализации на красной кайме губ и слизистой оболочке полости рта.
Код по МКБ-Х:
Этиология. При шанкриформной пиодермии чаще всего обнаруживают стрептококковую и стафилококковую инфекции.
Клиника. Шанкриформная пиодермия дорсальной поверхности языка. Заболевание начинается с образования небольшой, быстро вскрывающейся пустулы, на месте которой образуется язва со скудным серозно-гнойным отделяемым. Язва имеет округлые очертания, ровные плотные края, без воспаления или с узким ободком гиперемии по периферии. Болезненность незначительная, иногда полностью отсутствует. Нередко процесс сопровождается увеличением регионарных лимфатических узлов. Они плотные, подвижные, безболезненные, кожа над ними не изменена, что придает этому процессу еще большее сходство с сифилитическим шанкром.
Диагностика. Для исключения первичной сифиломы необходимы тщательное исследование отделяемого язвы на бледную трепонему и постановка серологических реакций.
Лечение гнойничковых заболеваний зависит от характера поражения.
При поверхностных формах пиодермии применяют в основном наружную терапию.
Лечение слизистой оболочки полости рта. Средства, обладающие бактерицидными свойствами: растворы анилиновых красителей (бриллиантовый зеленый, пиоктанин, жидкость Кастеллани).
Корки на губах удаляют с помощью мазей, которые размягчают их и оказывают бактерицидное действие (эритромициновая, тетрациклиновая, гелиомициновая мази). При непереносимости антибиотиков можно применять
2 % желтую ртутную мазь, 10 % дерматоловую мазь и др. Смазывания проводятся 2-3 раза в день. После размягчения корки легко снимаются.
Эрозированные участки смазывают спиртовыми растворами анилиновых красителей.
Умывание и общие ванны при пиодермии противопоказаны.
Пиогенная гранулема
Этиология. Своеобразная форма пиодермии возникает в результате микротравмы и внедрения инфекции (золотистый стрептококк).
Клиника. На десне, красной кайме и слизистой оболочке губ, реже на других участках появляется единичное мягкое образование грибовидной формы на ножке, синюшно-красного цвета, легко кровоточащее, способное к изъязвлению. Пиогенная гранулема не имеет тенденции к обратному развитию без лечения.
Патогистологически образование характеризуется резким расширением сосудов и новообразованием капилляров. В соединительной ткани отмечается периваскулярный инфильтрат, состоящий в основном из лимфоцитов, ретикулярных и плазматических клеток. Гранулема покрыта истонченным эпителием.
Диагностика. Диагностика пиодермий основывается на клинической картине. При необходимости исследуют микробную флору и её чувствительность к антибиотикам.
Лечение хирургическое.
Лечение пиодермий. Основные этиотропные препараты – антибиотики.
При поверхностных процессах (импетиго, фолликулит, паронихии)
можно ограничиться местными средствами: кремами, мазями, аэрозолями с антибиотиками в сочетании с анилиновыми красителями, антисептическими растворами.
Препараты наружной терапии:
- тетрациклиновая мазь; - метиленовая синь;
- синтомициновая эмульсия; - фукорцин-раствор;
- бактробан-мазь; - мирамистин раствор;
- летразоль (аэрозоль); - бриллиантовая зелень;
- левовинизоль (аэрозоль); - хлоргексидин раствор.
Новый препарат наружной терапии - банеоцин (порошок 10,0 г и мазь 20,0 г). Представляет комбинацию двух антибиотиков: бацитрецин – цинк (полипептид) и неомицин-сульфат (аминогликозид). В связи с указанным имеет более широкий, по сравнению с большинством антибактериальных препаратов, спектр антимикробной активности. Оказывает выраженный бактерицидный эффект не только на стафилококк (за счёт синергизма указанных антибиотиков), но и на другие микроорганизмы, как аэробы, так и анаэробы. Обладает противовоспалительным действием. Вначале обрабатывают очаг поражения перекисью водорода, а затем наносят порошок банеоцин 2-4 раза в день. Если поражение незначительное, то достаточно применять 5-7 дней. Порошок изготовлен на основе кукурузного крахмала. Благодаря ему происходит активное впитывание раневого отделяемого и осушение раны, над ней образуется корочка; под корочкой происходит быстрое заживление раны, чему способствует присутствие двух антибиотиков и цинка, оказывающего ранозаживляющее и противовоспалительное действие.
Если поверхность поражения глубокая (эктима, фурункулы и т.д.), то для её заживления потребуется не только порошок, но и мазь. Под образовавшейся после применения порошка корочкой формируются молодые клетки. Чтобы защитить их от механического повреждения, облегчить самостоятельное отхождение корочки, применяют мазь банеоцин. Её наносят 2-3 раза в день до отторжения корочки и полного заживления раны. Банеоцин - мазь также эффективно лечит гнойничковые заболевания кожи (фурункулы, юношеские прыщи, фолликулит и прочие). Банеоцин - мазь, благодаря наличию животного жира в её составе, быстро проникает в очаг поражения, оказывает бактерицидное и противовоспалительное действие. Банеоцин - порошок или мазь эффективны и при лечении дерматозов (экзема, атопический дерматит и др.), осложнённых бактериальной инфекцией.
Показанием к системной антибиотикотерапии являются глубокие формы пиодермий (фурункул, особенно с локализацией на лице, шее), карбункул, гидраденит, рожистое воспаление, целлюлит.
Нередко указанные процессы протекают длительно, рецидивируют, сопровождаются симптомами общей интоксикации: лихорадка, головная боль, слабость, лимфаденит, лимфангоит.
Наиболее частыми ошибками применения антибиотиков являются следующие:
- назначение препарата, не обладающего высокой активностью к микробному агенту, без учёта чувствительности к нему микроорганизма;
- короткие или длительные циклы лечения;
- неправильно выбрана суточная доза и не соблюдается кратность приёма;
- не учтена возможность развития побочных действий при наличии сопутствующей патологии;
- фармакокинетика препарата не обеспечивает его достаточной концентрации в очаге воспаления.
В настоящее время в лечении бактериальной инфекции используют нижеследующие группы антибиотиков:
- b-лактамы: природный пенициллин, его дюрантные формы и полусинтетические пенициллины;
- цефалоспорины (1-4 поколений);
Тетрациклины стали назначать гораздо реже вследствие наличия резистентных штаммов микроорганизмов. Нечасто используют и b-лактамы по тем же причинам и частоте аллергических реакций. Фторхинолоны назначают чаще всего при неэффективности других антибиотиков.
Большой популярностью пользуются макролиды, особенно азитромицин, джозамицин.
При стрептококковых пиодермитах в лёгких случаях назначают феноксиметилпенициллин или бензатин-бензилпенициллин однократно. В тяжёлых случаях при госпитализации – бензил-пенициллин. Резервный антибиотик – эритромицин в первом случае, клиндамицин, линкомицин – в тяжёлых случаях парентерально.
При эктиме – амоксициллин/клавуланат, оксациллин или перорально цефалоспорины I поколения (цефалексин). Продолжительность лечения - 10-14 дней. При аллергии к указанным препаратам – макролиды.
При стафилострептодермии – в лёгких случаях - цефалексин, амоксициллин/клавуланат, в тяжёлых – оксациллин, цефазолин. Резерв – фузидиевая кислота.
Необходимо помнить о необходимости выявления причины длительного, рецидивирующего течения бактериальной инфекции (сахарный диабет, нарушение трофики, микроциркуляции, иммунодефицит, хронические очаги инфекции и др.).
При эритразме – эритромициновая мазь наружно, крем травоген (изоконазол), кандид (клотримазол) 1% раствор, мазь ифенек (эконазол). Распространённая форма требует назначения эритромицина внутрь по 250 мг каждые 6 часов, 14 дней или кларитромицина 1,0 г однократно. В случае экзематизации – вначале наружно крем травокорт, затем травоген.
Консультирование.Необходимо объяснить инфекционный характер пиодермии; отстранение детей от посещения коллективов при стрептококковом импетиго. Ограничение водных процедур. Кипячение и проглаживание горячим утюгом наволочек, простыней у детей, особенно со стрептодермиями.
Дата добавления: 2018-02-28 ; просмотров: 733 ;
Смешанные стрепто-стафилококковые пиодермиты
Это пиодермиты, при которых этиологическими факторами (возбудителями) одновременно являются и стафилококки, и стрептококки. К этой группе относятся следующие заболевания: из поверхностных форм – вульгарное, или стрепто-стафилококковое импетиго, из глубоких пиодермитов – их атипические разновидности, такие как хроническая язвенно-вегетирующая пиодермия, шанкриформная пиодермия и пиогенная гранулема (ботриомикома).
Вульгарное, или стрепто-стафилококковое импетиго
Механизм развития. Провоцирующими факторами являются предшествующие или сопутствующие зудящие дерматозы. Это чесотка, экзема, нейродермит, травматические повреждения кожи, загрязнения, мацерация кожи слюной.
Клиника и течение. Начинается заболевание с образования на коже стрептококкового импетиго – фликтены, которая наполнена прозрачным содержимым. Вследствие присоединения стафилококковой инфекции содержимое фликтены быстро мутнеет и становится гнойным. Далее происходит ссыхание секрета и образуется толстая корка желтого или желто-зеленого цвета. Располагается вульгарное импетиго в основном вокруг рта, глаз, ноздрей, значительно реже – на коже туловища и конечностей. Болеют преимущественно дети, девушки и молодые женщины. Полный цикл развития одного элемента длится 8–15 дней, в конце его остается пигментация, исчезающая бесследно. Отдельные пустулы имеют склонность к слиянию.
Диагностика. Диагноз трудностей не вызывает.
Профилактика. На время лечения умывание и мытье детей старшего возраста не проводится. Для детей грудного возраста делают ванночки со слабым раствором марганцовки (бледно-розового цвета), растворами череды или ромашки, этакридина лактата 1 : 1000. Необходимо ограничить употребление сладостей. Вовремя лечить чесотку, экзему, отиты, ринит, конъюнктивиты.
Прогноз. Прогноз благоприятный.
Хроническая язвенная и язвенно-вегетирующая пиодермия
Механизм развития. Главным в механизме развития заболевания является снижение сопротивляемости организма к гнойнококковой инфекции и ослабление патогенных качеств возбудителя, т. е. отсутствие бурной реакции организма на их внедрение, а это приводит к длительному хроническому течению болезни. Способствуют развитию этого вида пиодермии нарушения функции внутренних органов, нервной и эндокринной систем, а также местные нервно-трофические расстройства. Излюбленной локализацией являются кожа нижних конечностей, тыл кистей. Чаще страдают мужчины 40–60 лет.
Клиника и течение. Сначала возникает стрептококковая эктима, фурункул или глубокий инфильтрат с быстрым формированием некроза и язвы большого размера с неровным рыхлым дном, вялыми грануляциями и большим количеством гнойного содержимого. Вокруг очага образуются глубокие пустулы. Язвенный процесс под коркой расширяется, принимая различные формы и очертания. Одновременно в процесс вовлекаются эпидермис, дерма, гиподерма, мышцы и в некоторых случаях даже кости. Заканчивается цикл образованием рубцов.
Заболевание сопровождается общими симптомами в виде слабости, бессонницы, болей, анемии и обычно затягивается на многие месяцы и годы. На самих изъязвлениях или по их краям могут развиваться бородавчатые разрастания ткани, так называемые вегетации, которые со временем покрывают всю поверхность поражения. Это хроническая язвенно-вегетирующая пиодермия. Иногда в центре язвы идет процесс заживления, а по периферии явления воспаления продолжаются. Такое состояние называется серпигинозной формой хронической пиодермии.
Диагностика. Диагноз представляет значительные затруднения. Необходимо учитывать анамнез, результаты гистологического и бактериологического исследований, биологических проб. Дифференцировать следует с бородавчатыми, язвенными и язвенно-вегетирующими поражениями при туберкулезе, третичным сифилисом, глубокими микозами.
Лечение. Хронические язвенные и язвенно-вегетирующие пиодермии достаточно устойчивы к лечению. Необходимо учитывать чувствительность микрофлоры к используемым антибиотикам и состояние сопротивляемости организма. Применяют полусинтетические антибиотики, макролиды в комплексе с иммунотерапией (стафилококковый анатоксин, ?-глобулин, аутовакцина), неспецифическую стимулирующую терапию в виде пентоксила, продигиозана, аутогемотерапии, переливания крови, поливитаминов. Используют физиотерапевтические методы: УВЧ-терапия, ультрафиолетовое облучение.
При образовании абсцессов их вскрывают, а полость обрабатывают раствором пенициллина. Накладывают антисептические мази: дерматоловую, мазь Вишневского, нафталоновую. Выраженные вегетации тщательно выскабливают острой ложечкой, после чего рану смазывают нитратом серебра и накладывают повязку с борным вазелином. Хороший эффект дают ферментные препараты в виде тампонов (хемопсин, хелиотрипсин). Они способствуют более быстрой грануляции, рубцеванию и эпителизации язв.
Профилактика. Так как эти формы глубоких хронических пиодермий чаще локализуются на ногах, то необходимо вовремя пролечивать васкулиты, тромбофлебиты, язвы.
Прогноз. Прогноз благоприятный, несмотря на длительное течение и склонность к рецидивированию процесса.
Причины заболевания. Чаще вызывается золотистым стафилококком, но обнаруживается и стрептококк, поэтому заболевание относится к смешанным пиодермитам.
Механизм развития. Основным фактором, который способствует развитию этого заболевания, является нечистоплотность, фимоз (сужение или сращение крайней плоти), который приводит к скапливанию смегмы (смазки головки полового члена), раздражающей кожу головки полового члена и крайнюю плоть. Вследствие всего этого происходит нагноение и образуются эрозии и язвы.
Клиника и течение. Образуются эрозии и язвы правильной округлой формы, имеющие плотные, в виде валика, края, дно которых инфильтрировано, имеет цвет красного мяса, покрыты гнойным отделяемым или гангренозным распадом. Язвы чаще располагаются на половых органах, но могут быть на лице, губах, веках, языке. Они одиночны, но довольно редко бывают множественными. Имеется значительное сходство с твердым шанкром при сифилисе. Шанкриформная пиодермия имеет длительное течение, до 2–3 месяцев, и заживает с образованием рубца.
Лечение. Пока диагноз не установлен окончательно, больному нельзя применять пенициллин и другие антибиотики. Наружно делаются ванночки из слабого раствора калия перманганата (если язва располагается на половых органах). Применяют диахиловую или ксероформную мази, а также 5%-ную и 10%-ную эмульсии сульфаниламидных препаратов.
Смешанные стрепто‑стафилококковые пиодермиты
Это пиодермиты, при которых этиологическими факторами (возбудителями) одновременно являются и стафилококки, и стрептококки. К этой группе относятся следующие заболевания: из поверхностных форм – вульгарное, или стрепто‑стафилококковое импетиго, из глубоких пиодермитов – их атипические разновидности, такие как хроническая язвенно‑вегетирующая пиодермия, шанкриформная пиодермия и пиогенная гранулема (ботриомикома).
Вульгарное, или стрепто‑стафилококковое импетиго
Механизм развития. Провоцирующими факторами являются предшествующие или сопутствующие зудящие дерматозы. Это чесотка, экзема, нейродермит, травматические повреждения кожи, загрязнения, мацерация кожи слюной.
Клиника и течение. Начинается заболевание с образования на коже стрептококкового импетиго – фликтены, которая наполнена прозрачным содержимым. Вследствие присоединения стафилококковой инфекции содержимое фликтены быстро мутнеет и становится гнойным. Далее происходит ссыхание секрета и образуется толстая корка желтого или желто‑зеленого цвета. Располагается вульгарное импетиго в основном вокруг рта, глаз, ноздрей, значительно реже – на коже туловища и конечностей. Болеют преимущественно дети, девушки и молодые женщины. Полный цикл развития одного элемента длится 8–15 дней, в конце его остается пигментация, исчезающая бесследно. Отдельные пустулы имеют склонность к слиянию.
Диагностика. Диагноз трудностей не вызывает.
Профилактика. На время лечения умывание и мытье детей старшего возраста не проводится. Для детей грудного возраста делают ванночки со слабым раствором марганцовки (бледно‑розового цвета), растворами череды или ромашки, этакридина лактата 1 : 1000. Необходимо ограничить употребление сладостей. Вовремя лечить чесотку, экзему, отиты, ринит, конъюнктивиты.
Прогноз. Прогноз благоприятный.
Хроническая язвенная и язвенно‑вегетирующая пиодермия
Механизм развития. Главным в механизме развития заболевания является снижение сопротивляемости организма к гнойнококковой инфекции и ослабление патогенных качеств возбудителя, т. е. отсутствие бурной реакции организма на их внедрение, а это приводит к длительному хроническому течению болезни. Способствуют развитию этого вида пиодермии нарушения функции внутренних органов, нервной и эндокринной систем, а также местные нервно‑трофические расстройства. Излюбленной локализацией являются кожа нижних конечностей, тыл кистей. Чаще страдают мужчины 40–60 лет.
Клиника и течение. Сначала возникает стрептококковая эктима, фурункул или глубокий инфильтрат с быстрым формированием некроза и язвы большого размера с неровным рыхлым дном, вялыми грануляциями и большим количеством гнойного содержимого. Вокруг очага образуются глубокие пустулы. Язвенный процесс под коркой расширяется, принимая различные формы и очертания. Одновременно в процесс вовлекаются эпидермис, дерма, гиподерма, мышцы и в некоторых случаях даже кости. Заканчивается цикл образованием рубцов.
Заболевание сопровождается общими симптомами в виде слабости, бессонницы, болей, анемии и обычно затягивается на многие месяцы и годы. На самих изъязвлениях или по их краям могут развиваться бородавчатые разрастания ткани, так называемые вегетации, которые со временем покрывают всю поверхность поражения. Это хроническая язвенно‑вегетирующая пиодермия. Иногда в центре язвы идет процесс заживления, а по периферии явления воспаления продолжаются. Такое состояние называется серпигинозной формой хронической пиодермии.
Диагностика. Диагноз представляет значительные затруднения. Необходимо учитывать анамнез, результаты гистологического и бактериологического исследований, биологических проб. Дифференцировать следует с бородавчатыми, язвенными и язвенно‑вегетирующими поражениями при туберкулезе, третичным сифилисом, глубокими микозами.
Лечение. Хронические язвенные и язвенно‑вегетирующие пиодермии достаточно устойчивы к лечению. Необходимо учитывать чувствительность микрофлоры к используемым антибиотикам и состояние сопротивляемости организма. Применяют полусинтетические антибиотики, макролиды в комплексе с иммунотерапией (стафилококковый анатоксин, γ‑глобулин, аутовакцина), неспецифическую стимулирующую терапию в виде пентоксила, продигиозана, аутогемотерапии, переливания крови, поливитаминов. Используют физиотерапевтические методы: УВЧ‑терапия, ультрафиолетовое облучение.
При образовании абсцессов их вскрывают, а полость обрабатывают раствором пенициллина. Накладывают антисептические мази: дерматоловую, мазь Вишневского, нафталоновую. Выраженные вегетации тщательно выскабливают острой ложечкой, после чего рану смазывают нитратом серебра и накладывают повязку с борным вазелином. Хороший эффект дают ферментные препараты в виде тампонов (хемопсин, хелиотрипсин). Они способствуют более быстрой грануляции, рубцеванию и эпителизации язв.
Профилактика. Так как эти формы глубоких хронических пиодермий чаще локализуются на ногах, то необходимо вовремя пролечивать васкулиты, тромбофлебиты, язвы.
Прогноз. Прогноз благоприятный, несмотря на длительное течение и склонность к рецидивированию процесса.
Причины заболевания. Чаще вызывается золотистым стафилококком, но обнаруживается и стрептококк, поэтому заболевание относится к смешанным пиодермитам.
Механизм развития. Основным фактором, который способствует развитию этого заболевания, является нечистоплотность, фимоз (сужение или сращение крайней плоти), который приводит к скапливанию смегмы (смазки головки полового члена), раздражающей кожу головки полового члена и крайнюю плоть. Вследствие всего этого происходит нагноение и образуются эрозии и язвы.
Клиника и течение. Образуются эрозии и язвы правильной округлой формы, имеющие плотные, в виде валика, края, дно которых инфильтрировано, имеет цвет красного мяса, покрыты гнойным отделяемым или гангренозным распадом. Язвы чаще располагаются на половых органах, но могут быть на лице, губах, веках, языке. Они одиночны, но довольно редко бывают множественными. Имеется значительное сходство с твердым шанкром при сифилисе. Шанкриформная пиодермия имеет длительное течение, до 2–3 месяцев, и заживает с образованием рубца.
Лечение. Пока диагноз не установлен окончательно, больному нельзя применять пенициллин и другие антибиотики. Наружно делаются ванночки из слабого раствора калия перманганата (если язва располагается на половых органах). Применяют диахиловую или ксероформную мази, а также 5%‑ную и 10%‑ную эмульсии сульфаниламидных препаратов.
Читайте также:


