Основные клинические формы стафилококковых поражений кожи
Стафилококки подразделяют на три вида:
Золотистые стафилококки, вызывающие заболевания у человека;
Эпидермальные стафилококки, принимающие участие в патологическом процессе у человека;
Патогенность стафилококков связана с их способностью образовывать коагулазу. Неконтролируемое применение антибиотиков способствует трансформации стафилококков в L-формы, которые утрачивают многие типичные свойства, но сохраняют способность вызывать атипичные и хронические формы стафилодермий, бациллоносительство, появление вариантов бактерий с высокой лекарственной устойчивостью. Например, белый стафилококк, не коагулирующий плазму, - одна из форм изменчивости патогенных стафилококков. Эксфолиативный токсин, вырабатываемый стафилококками второй фагогруппы, может быть одной из причин пузырчатки новорожденных, буллезного импетиго, скарлатиноподобной сыпи и, возможно, синдрома Лайелла. Микоплазменностафилококковая ассоциация может иметь значение в формировании таких тяжелых форм, как гангренозная и язвенно-некротическая пиодермия. Гиалуронидаза стафилококков способствует инвазии, ДНКаза выполняет функции питания и защиты от чужеродной ДНК, коагулаза образует тромбы и фибринозные чехлы вокруг стафилококков, фибринолизин – лизирует фибрин, препятствуя проникновению фагоцитов в очаги инфекции.
Стафилококк вызывает гнойное воспаление кожи, поражая волосяные фолликулы, потовые апокриновые железы (у детей эккринные) на различной глубине (табл. ).
Особенности кожных поражений
Остиофолликулит, фолликулит, сикоз
Фурункул, карбункул, фурункулез, гидраденит
Везикулопустулез (перипорит), псевдофурункулез Фингера (множественные абсцессы у детей), эпидемическая пузырчатка новорожденных, эксфолиативный дерматит Риттера
Общая характеристика стафилококковой пустулы
Фолликулярная пустула, болезненная, распространяется вглубь, с напряженной покрышкой. Наполнена зелено-желтым экссудатом. Исход — эрозия, временная пигментация (поверхностные формы), язва, рубец (глубокие формы).
Поверхностные стафилодермии
Острое гнойное воспаление верхних отделов волосяного фолликула. Наиболее частый возбудитель – золотистый коагулазопозитивный стафилококк
Предрасполагающие факторы: загрязнение, мацерация кожи, повышенная потливость, поверхностные механические травмы, дисэндокринии и др.
Излюбленная локализация: лицо, волосистая часть головы, конечности.
Клиническая картина: в устье волосяного фолликула появляется красноватый узелок с пустулой, пронизанной волосом, размером 1-2 мм, с периферическим венчиком гиперемии до 1мм. Элементы могут быть единичными или множественными. Пустула в течение 4-5 дней ссыхается в корочку, которая отпадает, оставляя временную красноватую пигментацию. Элементы больших размеров (в диаметре 3-4 мм) характеризуют как импетиго Бокхарта.
Субъективные ощущения: небольшая болезненность, зуд в области элементов.
Дифференциальный диагноз: стрептококковое и вульгарное импетиго (фликтена неправильных очертаний, корки, склонность к распространению, легкий зуд). Дифференцируют также с вульгарным сикозом, папуло-пустулезными вульгарными и розовыми угрями, бромистыми и иодистыми угрями, периоральным дерматитом, угревидным сифилидом.
Терапия. Общее лечение обычно не проводится. В случаях частых рецидивов назначают аутогемотерапию, стимуляторы лейкопоэза (метилурацил, нуклеинат натрия и др.), биостимуляторы (экстракт алоэ, гумизоль и т.п.), общее ультрафиолетовое облучение в субэритемных дозах.
Местная терапия: обтирание здоровой кожи вокруг очагов 3% салициловым, 3% борным, 1% левомицетиновым спиртом, на очаги — растворы анилиновых красок, пасты, содержащие антисептики, антибиотики.
Острое гнойное воспаление среднего (поверхностный фолликулит) и нижнего (глубокий фолликулит) отделов волосяного фолликула.
Возбудители: различные стафилококки, чаще золотистый коагулазопозитивный стафилококк.
Предрасполагающие факторы: преимущественно экзогенные; при глубоких фолликулитах – сахарный диабет, анемии, иммунодефицитные состояния.
Излюбленная локализация: лицо, волосистая часть головы, шея, конечности, туловище.
Клиническая картина: в результате внедрения инфекционного агента в более глубокие отделы волосяного фолликула развивается его острое гнойное воспаление и частично перифолликулярной ткани. Элемент имеет вид конусовидной папулы красноватого цвета, величиной 5-7 мм, которая часто превращается в пустулу, пронизанную волосом. Периферическая зона гиперемии составляет 2-3 мм. Папула в течение нескольких дней или регрессирует, или абсцедирует. При вскрытии микроабсцесса выделяется сливкообразный гной, затем образуется небольшая язвочка, заживающая с образованием рубчика.
Общие явления. Обычно отсутствуют, однако при множественных, более крупных пустулах (более 1см), захватывающих нижние отделы фолликулов, появляется выраженная болезненность, лихорадка, лейкоцитоз, ускоренная СОЭ.
Субъективные ощущения. Болезненность обычно исчезает после естественного вскрытия пустулы.
Дифференциальный диагноз: стрептококковое и вульгарное импетиго, вульгарный и паразитарный сикоз, папуло-пустулезные вульгарные и розовые угри, бромистые и иодистые угри, угревидный сифилид, демодикоз, кандидозный и герпетический фолликулит, вросшие волосы, акне-келоид.
Терапия: общее лечение обычно не проводится. В случаях частых рецидивов назначают аутогемотерапию, стимуляторы лейкопоэза (метилурацил, нуклеинат натрия и др.), биостимуляторы (экстракт алоэ, гумизоль и т.п.), общее ультрафиолетовое облучение в субэритемных дозах.
При выраженной общетоксической реакции назначают антибиотики: диклоксациллин или цефалексин по 1-2 г/сут в 4 приема в течение 10 сут; миноциклин по 100 мг внутрь 2 раза в сутки.
Местная терапия: обтирание здоровой кожи вокруг очагов 3% салициловым, 3% борным, 1% левомицетиновым спиртом, на очаги — растворы анилиновых красок, пасты, содержащие антисептики. Мазь мупироцин 2 раза в сутки на участки поражения и слизистую носа (носительство золотистого стафилококка). Антисептические мыла, обработка кожи бензоилпероксидом.
Хроническое рецидивирующее гнойное воспаление фолликулов в области бороды, усов, реже - бровей, лобка, подмышечных впадин, волосистой части головы.
Возбудители: золотистый стафилококк или сочетания различных штаммов стафилококков.
Предрасполагающие факторы: очаги инфекции в челюстно-лицевой области, хронический холецистит, простатит, заболевания внутренних органов, нервно-эндокринная патология, снижение функции половых желез, злоупотребление алкоголем, повышенная запыленность производства, развитие сенсибилизации к стафилококку, нарушение бактерицидных свойств кожи.
Излюбленная локализация: область бороды, усов.
Клиническая картина: в области бороды, усов, на других участках роста коротких толстых волос возникают остиофолликулиты и поверхностные фолликулиты, которые постепенно сливаются. Кожа в участках поражения становится синюшно-бурого цвета, инфильтрированной и покрывается гнойными корками. При их снятии выявляется влажная мокнущая эрозированная поверхность. У корней волос, удаленных пинцетом из очагов поражения, обнаруживаются стекловидные муфты. В результате прогрессирования процесса область роста волос (бороды, усов) принимает характер единого воспалительного инфильтрата, покрытого гнойными корками (создается впечатление человека с неопрятной внешностью).
Общие явления. Иногда лихорадка.
Субъективные ощущения. Небольшая болезненность, зуд.
Течение. Хроническое, рубцовых изменений в очагах не остается.
Дифференциальный диагноз. Паразитарный сикоз (положительный анализ на грибы, острое течение), сикозиформная экзема, медикаментозный дерматит.
Общая терапия. Назначают антибиотики (диклоксациллин, аугментин, цефалексин и др.) в течение нескольких недель (не менее 3-х). Рекомендуются: аутогемотерапия, стимулирующие средства (пирогенал, тактивин, тималин, иммунал), по показаниям - половые гормоны.
Местная терапия. Участки поражения обрабатывают спиртовыми растворами салициловой и борной кислот, левомицетина, фукорцина, других анилиновых красок, бактробаном. На участки инфильтрации применяют мази с антибиотиками, (гентамициновая, линкомициновая, левомеколь, мупироцин и др.), борно-дегтярную и серно-дегтярную мази, комбинированные кортикостероиды. Рекомендуется общее ультрафиолетовое облучение, на очаги – эритемные дозы УФО. Запрещается бритье в области пораженных участков кожи.
Профилактика: обтирание кожи дезинфицирующими спиртовыми растворами, витаминные препараты, введение стафилококкового анатоксина; лечение сопутствующих заболеваний; здоровый образ жизни.
Патогенные микроорганизмы окружают нас везде, но при сильном иммунитете организм быстро с ними справляется. При ослабленной работе иммунной системы гноеродные бактерии на поверхности кожи быстро активизируются и приводят к развитию такого заболевания, как пиодермия стафилококковая. Избавиться от патологии можно, но только используя комплексный подход к терапии.
Особенности болезни
Чаще всего возбудителем заболевания является стафилококк. Эти бактерии довольно устойчивы, поэтому их можно встретить в воздухе, на предметах быта, коже человека. При ослаблении иммунитета патогенный микроорганизм быстро приводит к развитию заболевания.
Можно выделить несколько провоцирующих факторов стафилококковой пиодермии:
- Регулярное несоблюдение личной гигиены.
- Постоянные травмы, ссадины и порезы.
- Нарушенный метаболизм.
- Заболевания внутренних систем органов.
Почти 30 % людей являются носителем золотистого стафилококка. Подцепить возбудителя можно где угодно, возможно даже самозаражение, когда бактерия со здорового участка кожи попадает в ранку.
Часто встречается стафилококковая пиодермия у детей и протекает она гораздо тяжелее, учитывая, что у малышей иммунитет еще не полностью сформирован.
Независимо от формы заболевание считается заразным, поэтому требует срочного лечения.
Причины развития патологии
Стрептококковая инфекция попадает в организм через ранки и ссадины на коже, вызывая развитие воспалительного процесса. Патогенные микроорганизмы проникают в сальные и потовые железы, поражают волосяные фолликулы.
Активность размножения возбудителя и глубина проникновения инфекции зависят от силы иммунной системы.
Спровоцировать развитие стафилококковой пиодермии могут:
- Стоматологические проблемы.
- Лимфадениты.
- Гнойные поражения внутренних органов.
Если иммунитет ослаблен, то микроорганизмы размножаются бурно и быстро распространяются по организму. В ходе своей жизнедеятельности вырабатывают токсические вещества, которые и провоцируют развитие характерных симптомов интоксикации.
Важно начать терапию при появлении первых симптомов, чтобы снизить вероятность развития осложнений.
Разновидности патологии
Существует несколько типов стафилококковой пиодермии. Разновидности заболевания врачи выделяют следующие:
- Остиофолликулит. Локализуется патология в районе лица, может затрагивать волосистую часть головы. Поверхностная пиодермия часто проходит за короткий промежуток времени, не оставляя следов на коже. Если воспалительный процесс осложняется, то могут развиваться другие формы патологии.
- Стафилококковый фолликулит. При таком типе болезни воспаляется корень волоса. Из симптомов можно отметить покраснение вокруг фолликула, распространение инфекции на соседние ткани. При осложнении развивается абсцесс, который требует вскрытия. Пустула образуется размером с горошину с волоском в центре. Через несколько дней воспаление утихает, ранка подсыхает, а образовавшаяся корочка вскоре отваливается.
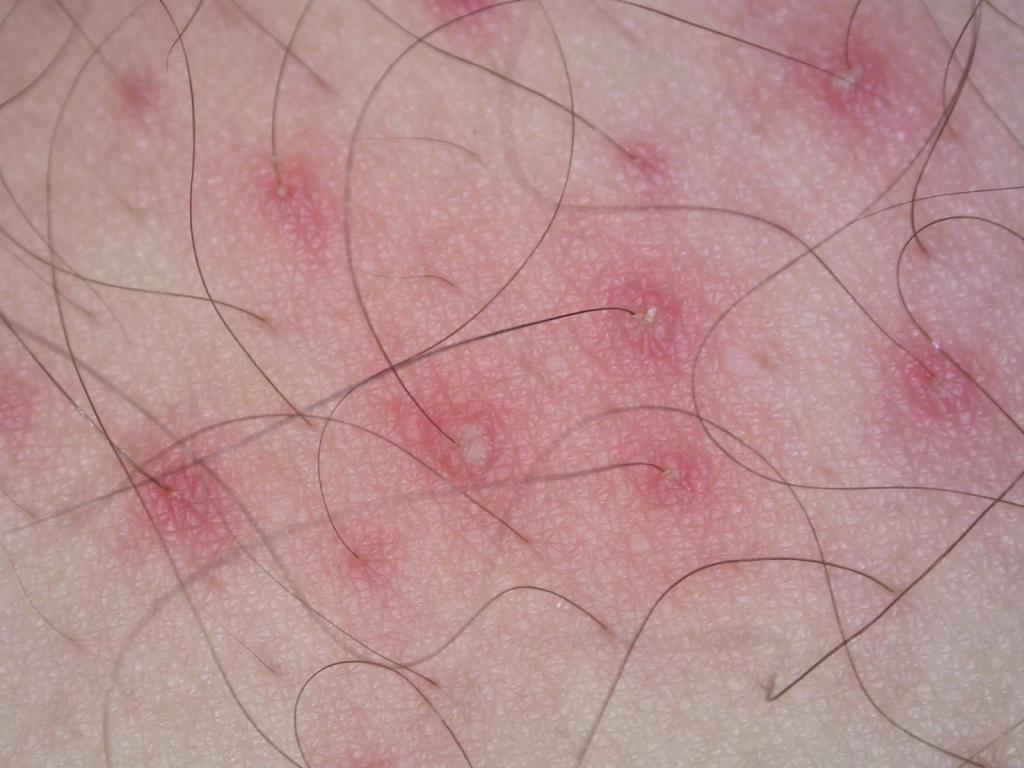
- Сикоз – это еще одна поверхностная форма патологии. Развивается часто на фоне остиофолликулита. Появляются множественные очаги воспаления чаще на лице, но могут затрагивать и подмышечные впадины.
- Фолликулит абсцедирующий. Хроническая форма гнойно-воспалительного процесса. Чаще всего диагностируется у представителей сильного пола. Патология сопровождается появлением угрей, воспалением волосистой части головы. Если вскрываются пустулы с гнойным содержимым, то образуются свищи. Лечение стафилококковой пиодермии сложное и длительное.
По мнению специалистов, наиболее сложными формами патологии считаются гидраденит и фурункулез. Эти разновидности пиодермии сопровождаются выделением большого количества гноя. В патологический процесс вовлекаются соседние ткани.
Если имеет место гидраденит, то появляется повышенное потоотделение. Чаще всего такая форма диагностируется у представительниц женского пола. Фурункулез может развиться после сильного переохлаждения на фоне ослабленной иммунной системы.
Проявления заболевания
Независимо от формы стафилококковая пиодермия проявляет похожие симптомы, которые можно наблюдать сразу после проникновения в организм возбудителя заболевания. Среди основных проявлений отмечаются следующие:
- Покраснение и болевые ощущения.
- Зуд и жжение кожи.
- В районе образования пустул чувствуется покалывание.
- Через несколько дней после заражения появляются множественные высыпания.
- Образуются гнойные пузырьки с красными краями.
- После разрыва пустул ранки заживают и исчезают.
Если патология затрагивает более глубокие слои кожи, то могут появляться рубцы после заживления.
К отличительным симптомам стафилококковой пиодермии можно отнести:
- Зуд кожных покровов.
- Множественные высыпания.
- Склонность к рецидивам.
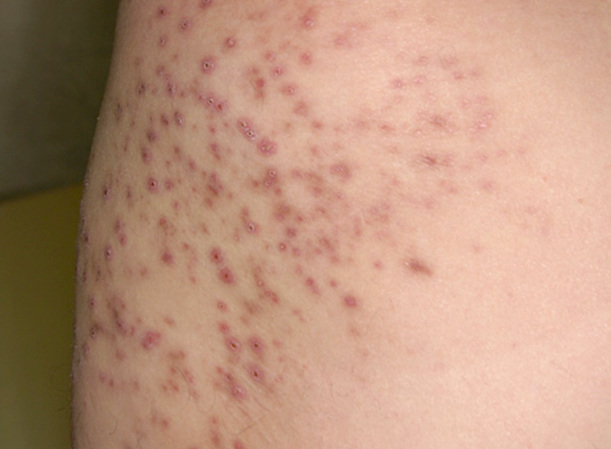
Если заболевание переходит в хроническую форму, то болезненные ощущения становятся не такими выраженными. Кожные покровы становятся бугристыми, увеличивается выделение кожного сала и пота, что провоцирует появление новых образований.
Хроническая пиодермия характеризуется одновременным наличием заживающих ранок и образований с гнойным содержимым.
Стафилококковая пиодермия у взрослых женщин часто диагностируется на фоне гормональных нарушений. Патология может сопровождаться гинекологическими проблемами.
Постановка диагноза
Только тщательная диагностика стафилококковой пиодермии позволит выявить характер возбудителя и назначить адекватную терапию. Она включает следующие анализы и исследования:
- Общий анализ крови и мочи.
- Определение чувствительности возбудителя к антибактериальным препаратам. Для этого берут для исследования гнойное содержимое пустул.
- Обследование на сифилис.
- Если есть необходимость, потребуется консультация эндокринолога и невролога.
- Гормональные исследования на выявление сахарного диабета.
Для уточнения диагноза важно провести дифференциальную диагностику, чтобы отличить фурункулез от гидраденита и карбункула. Фолликулит можно перепутать с плоским лишаем или угревой сыпью.
Хроническую пиодермию необходимо дифференцировать от бромодермы, а сикоз - от трихофитии, но эта патология проявляется с более выраженными симптомами.
Патология у детей
Гнойно-воспалительные поражения кожи часто имеют место у младенцев первых месяцев жизни, что связано с низкой активностью местного иммунитета. Верхний слой кожи у малышей имеет щелочную среду, что является благоприятным для развития патогенной микрофлоры.
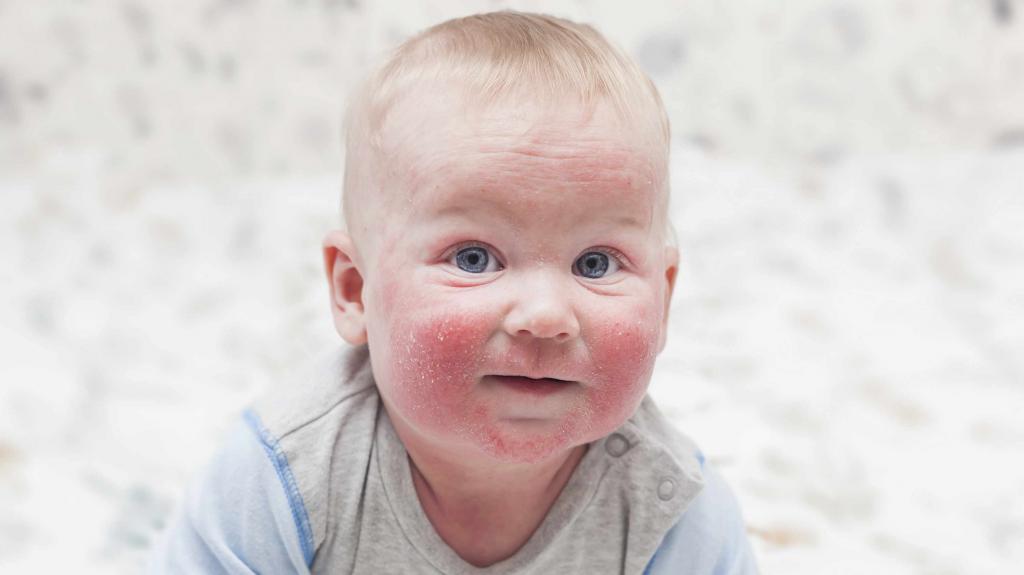
Кожные покровы ребенка еще не приспособились к перепадам температуры, функционирование потовых желез не налажено. Все эти факторы провоцируют развитие патологии, но можно выделить еще несколько причин:
- Нехватка витаминов в рационе мамы, если грудничок на естественном вскармливании или в смесях.
- Заболевания пищеварительного тракта.
- Опрелости на коже.
- Ссадины, ранки на теле малыша.
- Плохое соблюдение гигиены.
- Аллергия.
- Нарушение метаболизма.
- Заболевания нервной системы.
- Интоксикация организма.
- Сахарный диабет.
Многие родители не обращают внимания на симптомы стафилококковой пиодермии. Они отправляют малыша в ясли или сад, не задумываясь, что эта инфекция очень заразна.
Классическое лечение
Стафилококковая пиодермия обязательно лечится с использованием антибактериальных лекарств. Чаще всего их приходится наносить на кожные участки наружно, но при осложненном течении болезни врач назначает прием антибиотиков внутрь.
Если болезнь протекает в острой форме, то препараты принимают на протяжении недели. При переходе патологии в хроническую форму антибактериальная терапия длится не менее 15 дней. Специалисты предпочитают использовать в лечении препараты широкого спектра действия.
Среди наиболее популярных и эффективных лекарств можно назвать следующие:
Лечение стафилококковой пиодермии препаратами должно проводиться только под контролем врача.
Наружное лечение заболевания
Наравне с внутренним приемом антибиотиков каждому пациенту назначается наружное использование лекарственных средств. Эффективными являются:
Длительность терапии определяется лечащим врачом. Если после нанесения наружного средства симптоматика не уменьшается, а появляются признаки аллергической реакции, то необходимо сообщить доктору и подобрать другое лекарство.
Терапия для иммунитета и комбинированное лечение
Для повышения эффективности терапии врачи предпочитают чаще всего назначать пациентам комбинированные лекарства, которые одновременно снимают воспалительный процесс и уничтожают бактерии. С хорошей стороны зарекомендовали себя следующие препараты:
Для ускорения выздоровления показана иммуностимулирующая терапия. Для этого врач вводит пациенту специальную вакцину, которая стимулирует образование иммунных клеток для борьбы с инфекцией.
Иммуностимулирующая терапия показана в случаях, когда заболевание часто рецидивирует. Из препаратов, обладающих таким действием, назначают:
Классическое лечение можно усилить назначением гелий-неонового облучения. Процедуру назначают ежедневно на протяжении двух недель.
Хирургическое лечение
Если патологический процесс протекает с осложнением и налицо симптомы некроза ткани, то без хирургического вмешательства не обойтись. Суть операции заключается в следующем:
- Хирург вскрывает гнойник.
- Вычищает содержимое.
- Осуществляет обработку антисептическими средствами.
- Устанавливает дренаж.
Лечение пиодермии у детей
Если патология протекает без осложнений, то госпитализация малыша не требуется, терапию можно проводить амбулаторно. Правильно выбранная тактика лечения поможет быстро победить патологию. Терапия у детей включает следующие меры:
При осложнениях доктор назначает ребенку следующие препараты:
Для эффективного лечения важно ребенку правильно обрабатывать пораженные участки кожи. Первые процедуры лучше доверить специалисту и провести в поликлинике у дерматолога. Последующие можно проводить в домашних условиях по следующему алгоритму:
- Тщательно помыть руки.
- Надеть одноразовые перчатки.
- Обработать последовательно отдельно каждый пораженный участок, используя ватный тампон.
- Здоровую кожу обработать антисептическим средством.
- После подсыхания эпидермиса нанести прописанную врачом мазь.
- Надеть на ребенка тщательно проглаженную с двух сторон одежду.
По такому алгоритму обрабатывается кожа у детей разного возраста.
Народная медицина против пиодермии
Если заболевание протекает без осложнений, то можно воспользоваться рецептами народных лекарей. Они помогут устранить зуд кожи, приостановить размножение патогенной микрофлоры. Доказали свою эффективность в терапии следующие рецепты:
- Взять 20 г листьев чистотела и залить 100 мл растительного масла. Настоять несколько дней и использовать для обработки пораженных участков три раза в сутки на протяжении 3 недель.

- 2 ложки семян укропа залить кипящей водой в количестве 0,5 литров. После настаивания обрабатывать кожу до 5 раз в день.
- Из сырого картофеля отжать сок, пропитать им салфетку и прикладывать к воспаленной коже на 2 часа.
- Хорошо помогает укрепить организм, повысить его невосприимчивость к инфекциям отвар из корней и листьев одуванчика. Для его приготовления необходимо 2 ложки сырья залить стаканом воды и кипятить на слабом огне 10 минут, потом оставить на несколько часов для настаивания. Пить средство рекомендуется до еды по 100 мл.
Осложнения заболевания
Пускать на самотек или заниматься самолечением пиодермии опасно, так как патология может привести к серьезным последствиям. Среди осложнений могут быть следующие:
- Сепсис.
- Аллергическая реакция с отеком Квинке.
- Гангрена.
- Поражение инфекцией костной системы и внутренних систем органов.
- Лимфангит.
- Воспаление сетчатки глаза.
- Тромбоз сосудов в головном мозге.
- Воспаление мозговых оболочек.
- Медиастинит гнойной формы.
Профилактика заболевания
Любое инфекционное заболевание кожи проще предупредить, чем лечить. Особенно если имеется склонность к пиодермии. К мерам профилактики можно отнести следующие:
- Строго следить за правилами личной гигиены.
- Одежда должна быть из натуральных тканей и не тесная, чтобы не раздражать кожные покровы.
- Любые ссадины, порезы надо тщательно дезинфицировать.
- Использовать средства с антибактериальным эффектом для ухода за кожей.
- Следить за уровнем потоотделения.
- Регулярно стирать верхние вещи, а нижнее белье менять ежедневно.
- Укреплять иммунитет.
- Проводить закаливающие процедуры.
- Устранять своевременно любые очаги воспаления.
- Заниматься лечением патология в хронической форме: тонзиллит, пиелонефрит, холецистит. К мерам профилактики можно отнести следующие: Строго следить за правилами личной гигиены.
- Если кожа склонна к воспалительным реакциям, то любые ссадины, мелкие ожоги надо обрабатывать спиртом, а потом промывать перекисью водорода. После обработки наложить стерильную повязку.
Стафилококковая пиодермия не только портит внешний вид, но и опасна своими серьезными осложнениями. К лечению необходимо приступать сразу же, как болезнь будет обнаружена.
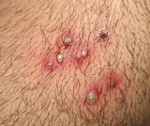
Стафилодермия – группа пиодермий бактериальной этиологии, вызываемых микроорганизмами из группы стафилококка. Симптомы этого состояния и их выраженность различаются в зависимости от формы кожного поражения, типа реактивности организма, наличия сопутствующих нарушений (снижения активности иммунитета, повреждений кожи). Диагностика различных форм стафилодермии осуществляется на основании результатов дерматологического осмотра, микробиологических исследований кожи и гноя. Вспомогательную роль могут играть общеклинические анализы крови и мочи. Лечение стафилодермии производится разнообразными местными и системными антибактериальными средствами, поддерживающими препаратами, физиотерапией.
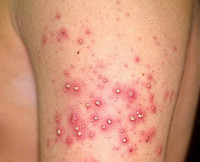
Общие сведения
Стафилодермия (стафилококковая пиодермия) – совокупность гнойно-воспалительных поражений кожи, вызванных стафилококками. Является очень широко распространенным дерматологическим состоянием – практически у каждого человека в течение жизни возникают гнойные воспаления кожи различной степени тяжести, вызванные этими бактериями. Столь частая встречаемость обусловлена тем, что стафилококки довольно широко представлены в окружающей среде – они могут долго находиться в воздухе и на предметах быта, входить в состав микрофлоры кожных покровов и слизистых оболочек человека. Кроме того, стафилодермия иногда провоцируется заносом болезнетворных бактерий из других гнойных очагов в организме. Поражение может возникать в любом возрасте, но у детей стафилодермия протекает иначе, чем у взрослых (эпидемическая пузырчатка новорожденных) вследствие определенных анатомических особенностей строения кожи. Из-за бактериальной природы заболевания и устойчивости стафилококков во внешней среде подобные состояния обладают выраженной контагиозностью, способны передаваться при прикосновении или через общие предметы (полотенца, постельное белье, мочалки), что необходимо учитывать при лечении патологии.

Причины стафилодермии
Причиной развития всех форм стафилодермии является проникновение стафилококков (как правило, золотистого или белого) в ткани кожи через микротрещины, протоки сальных и потовых желез или открытые раны (ссадины и порезы). Реже наблюдается гематогенный или лимфогенный метастатический занос возбудителя из других очагов гнойной инфекции (кариозных зубов, абсцессов внутренних органов, лимфаденитов). При этом от глубины проникновения стафилококков, их активности (особенно в плане выделения протеолитических ферментов и экзотоксинов) и типа реактивности организма зависит форма стафилодермии.
Если гнойное воспаление имеет обширный характер, в кровь проникает значительное количество токсинов, что приводит к развитию общих симптомов – слабости, повышения температуры, головной боли. В большинстве случаев стафилодермии рано или поздно естественным путем формируется дренаж для оттока гноя (прорыв абсцесса), воспалительные проявления постепенно угасают. Если патологический процесс затронул базальную мембрану эпидермиса, на месте патологического очага формируется более или менее заметный рубец. При поверхностных формах стафилодермии базальная мембрана остается неповрежденной, что способствует полному заживлению и восстановлению нормального кожного покрова.
Классификация и симптомы стафилодермии
Разные формы стафилодермии имеют достаточно много различий в своем клиническом течении, что позволяет дерматологу по одной только симптоматике заболевания определить его тип. Именно на этих различиях построена классификация данного гнойно-воспалительного состояния. Стафилодермия может быть поверхностной, глубокой и детской. К поверхностным формам относят различные разновидности фолликулитов (остиофолликулит, поверхностный и глубокий фолликулиты), а также вульгарный сикоз. Глубокие типы стафилодермии объединяют в себе фурункулы, карбункулы и стафилококковые гидрадениты. Детская форма этого поражения кожи представлена эпидемической пузырчаткой новорожденных, которая патоморфологически относится к поверхностным типам, но имеет ряд особенностей, обусловленных строением кожных покровов маленьких детей.
Остиофолликулит (стафилококковое импетиго Бокхарта) – достаточно легкая разновидность поверхностной стафилодермии. Чаще всего она поражает мужчин, возникает на лице в зоне роста усов и бороды, всегда поражает область вокруг стержня волоса, может иметь множественный или одиночный характер. Начало патологического процесса характеризуется появлением пустулы красного цвета диаметром около 1 миллиметра, на месте которой со временем формируется полушаровидный желтоватый гнойник. Через 2-3 дня он трансформируется в грязно-желтую корочку диаметром 2-3 миллиметра. Еще через 2-3 дня корочка отпадает, на ее месте около недели может сохраняться розовое пятнышко, которое затем полностью исчезает.
Поверхностный фолликулит условно можно назвать осложненной формой предыдущего варианта стафилодермии, поскольку он характеризуется более глубоким поражением волосяных фолликулов. Клиническая картина напоминает остиофолликулит, но при этом является более выраженной – размер папулезных элементов достигает 2-3 миллиметров в диаметре, а полное заживление может занимать до 2-3 недель. Вокруг очагов поражения, как правило, наблюдается воспалительный валик и покраснение кожи, нередко отмечается местная болезненность, но общих симптомов (слабости, повышения температуры) при поверхностном фолликулите не наблюдается.
Глубокий фолликулит – выраженная форма поверхностной стафилодермии, при которой гнойно-воспалительный процесс охватывает всю толщу волосяного фолликула. Проявляется одиночными или множественными гнойничками диаметром до 10-15 миллиметров различной локализации. В некоторых случаях наблюдается значительное по площади поражение кожи, обусловленное множественными фолликулитами, что может свидетельствовать о наличии иммунодефицита, сахарного диабета и других общих заболеваний. При этом варианте стафилодермии отмечается умеренная болезненность кожи, при обширных поражениях могут регистрироваться общие симптомы: слабость, головная боль, повышение температуры.
Вульгарный сикоз – это хроническая разновидность стафилодермии, чаще всего имеющая рецидивирующий характер течения. Преимущественно поражает мужчин, возникает на лице и шее, иногда в области лобка или на спине. В развитии вульгарного сикоза можно выделить несколько стадий. Первоначально на коже образуются единичные поверхностные фолликулиты, самопроизвольно исчезающие через несколько дней. После этого появляются более глубокие гнойные поражения дисковидной формы, которые сливаются между собой, формируя обширные зеленовато-желтые корки. При их отделении на коже определяются болезненные эрозивные поверхности с длительным периодом заживления.
Фурункул – вариант глубокой стафилодермии, особенностью которой является гнойно-некротический характер воспаления. Чаще всего он образуется на лице, шее, плечах, иногда возможно появление фурункулов на спине и ягодицах. Длительность развития этой формы стафилодермии составляет около 14-ти дней, процесс включает в себя три стадии. Сначала возникает выраженный воспалительный инфильтрат, сопровождающийся покраснением, болезненностью, уплотнением кожи в области поражения. Затем начинается формирование гнойника с некротическим стержнем посередине, размер абсцесса может достигать 5 сантиметров, наблюдается повышение температуры тела и ухудшение общего состояния организма. Третья стадия данной формы стафилодермии (заживление) характеризуется развитием грануляций и рубцеванием. В некоторых случаях может иметь место множественное образование фурункулов, которое носит название фурункулез – обычно данный процесс выявляется при общем ослаблении организма.
Карбункул – разновидность стафилодермии, напоминающая фурункул, но отличающаяся от него поражением сразу нескольких близко расположенных фолликулов с вовлечением обширного объема тканей кожи. Процесс характеризуется более выраженными симптомами – инфильтрация может достигать в диаметре 10-20 сантиметров, размер гнойников составляет 2-6 сантиметров. После формирования воспалительного очага и абсцесса происходит его размягчение с выделением большого количества гноя и нескольких некротических стержней. Эта форма стафилодермии всегда сопровождается значительным ухудшением общего состояния (повышенной температурой, ознобом) и регионарным лимфаденитом.
Эпидемическая пузырчатка новорожденных – форма стафилодермии, поражающая исключительно детей в первые недели их жизни. Может быть следствием заноса стафилококков из половых путей матери, внутрибольничной инфекции, иногда – первичного иммунодефицита. Симптомом пузырчатки новорожденных является развитие на теле многочисленных папул с прозрачным содержимым. Нередко папулы сливаются между собой и могут захватывать почти всю поверхность тела ребенка. После разрушения папул остается сильно эрозированная поверхность кожных покровов.
Диагностика
В дерматологии для определения стафилодермии используют методы дерматологического осмотра и бактериологического исследования гноя, вспомогательную роль играет общий анализ крови. При осмотре врач может определить глубину и характер гнойно-воспалительного поражения, а также его стадию, на основании чего принимает решение о характере дальнейшего лечения. Бактериологическое исследование основано на посеве гнойного отделяемого и дальнейшей идентификации возбудителя – в первую очередь это необходимо для исключения стрептококковых пиодермий. Также в рамках этого исследования может определяться чувствительность возбудителя стафилодермии к антибиотикам для дальнейшей терапии. Общие анализы могут характеризовать тяжесть воспалительного процесса – в крови обнаруживается нейтрофильный лейкоцитоз, резкое увеличение скорости оседания эритроцитов.
Лечение стафилодермии
Лечение большинства форм поверхностной стафилодермии, как правило, местное, основывается на применении мазей с антибиотиками, антисептиками и другими противомикробными средствами. При хронических типах заболевания, таких как вульгарный сикоз, также применяют ультрафиолетовое облучение и другие физиотерапевтические методики. При глубоких формах стафилодермии практически всегда назначают системные антибиотики из группы макролидов или тетрациклинов – это делается не только для скорейшего выздоровления больного, но и для профилактики осложнений (метастатического распространения инфекции или сепсиса). В тех случаях, когда стафилодермия обусловлена общими заболеваниями (иммунодефицитом, сахарным диабетом), их терапия также вносит свой вклад в скорейшее выздоровление.
Прогноз и профилактика
Прогноз стафилодермии, особенно ее поверхностных форм, чаще всего благоприятный – после разрешения гнойно-воспалительного очага на коже не остается следов. При глубоких формах заболевания возможно формирование грануляций, более или менее заметных рубцов и длительно существующих инфильтратов. Потенциально любой тип стафилодермии может привести к тяжелым осложнениям, таким как сепсис, гнойный лимфаденит, абсцессы внутренних органов, что создает угрозу жизни человека. Крайне редко при обширных поражениях возникает токсический шок, обусловленный продуктами жизнедеятельности стафилококков и распада тканей. Избежать таких проявлений поможет только своевременно начатая антибактериальная терапия. Для профилактики стафилодермии необходимо поддерживать иммунитет на должном уровне, сохранять чистоту кожных покровов, обрабатывать кожные повреждения антисептиками, избегать использования чужих бритв, полотенец, мочалок.
Читайте также:


