Определение границ эпидемического очага при дизентерии
эпидемический инфекция больной зооантропоноза
Эпизоотическим очагом называют место пребывания источника возбудителя инфекции (животного - больного или носителя) с окружающей его территорией в тех пределах, в которых он способен передавать заразное начало окружающим животным.
Эпидемический очаг, в котором имеется один источник инфекции, называется единичным, а в котором несколько больных или носителей - множественным. Первое заболевание в очаге называется первичным, а возникающие потом - вторичными (последующими).
При антропонозах эпидемический очаг существует, пока в нем имеются источник возбудителя инфекции или факторы его передачи.
При зоонозах источником инфекции является больное животное, которое является основой эпизотического очага. Когда человек соприкасается с больным животным, возникает эпидемический очаг зоонозной инфекции. Как только связь человека с больным животным разрывается, прекращается и существование эпидемического очага зоонозной инфекции.
При сапронозных инфекциях резервуаром возбудителей являются объекты окружающей среды (водная среда при легионеллезе, почва при микозах), служащие местами их естественного пребывания, откуда они способны передаваться человеку. При заболевании человека место нахождения возбудителей инфекции из резервуара превращается в эпидемический очаг. Как только разрывается связь человека с объектами окружающей среды, являющимися резервуаром возбудителя инфекции, существование эпидемического очага сапронозной инфекции прекращается.
Каждый очаг имеет не только продолжительность действия во времени, но и пространственные границы. Для определения границ эпидемического очага проводится его эпидемиологическое обследование.
Задачами эпидемиологического обследования являются: выявить источник инфекции, установить факторы передачи возбудителя и определить границы очага, т. е. определить круг лиц, подвергшихся риску заражения (контактных с больным). Только на основе тщательно проведенного эпидемиологического обследования можно разработать рациональные и исчерпывающие меры, направленные на ликвидацию очага и предупреждение дальнейшего распространения заболеваний. Разработка таких мероприятий и является главной задачей эпидемиологического обследования.
Эпидемиологическое обследование включает:
· опрос больного и окружающих его лиц,
· лабораторные и инструментальные исследования. Эпидемиологическое обследование очага начинают с опроса больного (больных) и окружающих его лиц. Цель опроса - сбор эпидемиологического анамнеза, т.е. сведений об источнике возбудителя инфекции, путях и факторах ее передачи, времени и условиях заражения, причинах возникновения очага. В ходе опроса выясняется возможность заражения в сроки, равные максимальной длительности инкубационного периода при данной болезни. При этом учитывают не только бытовые, но и производственные (учебные) связи больного. Внимание должно быть обращено на возможно здоровых носителей возбудителя данной инфекции, а также больных стертыми формами, что особенно важно при дизентерии, полиомиелите, дифтерии, коклюше и др.
Опрос окружающих больного лиц часто является единственным источником достоверной информации (когда больной не в состоянии отвечать на вопросы или не заинтересован в объективной характеристике ситуации). Население спрашивают о продуктах питания или питьевой воде, наличии кровососущих членистоногих, грызунов.
Осмотр очага помогает определить пространственные границы очага, выяснить, является ли данный дом, квартира или предприятие, учреждение, где обнаружен больной, единственным местом, где могут находиться источники возбудителя инфекции. Проводят визуальное обследование различных объектов, в ходе которого оценивают санитарно-гигиеническое состояние очага, включая как бытовую, так и производственную обстановку в окружении заболевших. При осмотре очага отбирают пробы для лабораторного исследования вероятных факторов передачи возбудителя, возможен также отлов диких и взятие материала от домашних животных, отлов членистоногих - вероятных переносчиков возбудителя - для определения их вида, численности, зараженности и др.
Изучение документов предусматривает сбор данных об учете и регистрации сходных инфекционных заболеваний на территории очага, которые позволяют судить об эпидемиологической ситуации в данной местности в период, предшествовавший возникновению очага. Собранный при опросе больного (больных) эпидемиологический анамнез должен быть дополнен сведениями из амбулаторной карты, истории болезни.
Лабораторные и инструментальные исследования включают в себя: микробиологические, гельминтологические, энтомологические и другие методы.
Микробиологические (бактериологические, вирусологические) исследования служат бесспорным основанием для выявления источника и лиц, заразившихся в окружении источника, а также для установления факторов передачи возбудителя (вода, пищевые продукты, почва).
Гельминтологические и протозоологические исследования проводятся для выявления зараженности источника инвазии и лиц, находившихся в его окружении, а также определения загрязненности паразитами объектов окружающей среды.
Зоологические исследования проводятся для выяснения эпидемиологической роли грызунов, птиц и диких животных. Для этого ставят ловушки, оборудуют контрольно-истребительные площадки, отстреливают млекопитающих.
Энтомологические исследования проводятся для изучения видового состава, численности, зараженности членистоногих - переносчиков возбудителей.
Иммунологические исследования проводятся для выявления источника инфекции, что особенно важно при отрицательных результатах микробиологических исследований. На каждого заболевшего в очаге заполняется карта эпидемиологического обследования очага инфекционного заболевания.
Не нашли то, что искали? Воспользуйтесь поиском:
Эпидемический очаг - место пребывания источника инфекции с окружающей его территории в тех пределах, в которых он способен передавать заразное начало ( по Грамашевскому).
Очаг формируется с момента, когда человек становится заразен.
Территориальные границы определяет то, где прибывал заразный человек в это время. Территориальные границы очага зависят от механизма передачи инфекции и активности факторов, которые принимают участие в нем. Временная граница – это время существования очага, т.е. от момента заболевания (заразности) до госпитализации (изоляции), плюс инкубационный период, плюс время поведения заключительной дезинфекции.
2. Сроки возможного заражения: Инкуб.период: 2-10 дней. Сроки заражения: с 31.01 – 08.02. Границы очага: частный дом, где проживает больной, место его работы – часть.
План мероприятий: 1. Направленные на источник инфекции:
· Экстренное извещение не позднее, чем через 2 часа
· Лечение больного в соответствии с нормами по данной нозологической единице, в том числе введение противодифтерийной антитоксической сыворотки в соответствии со схемой
· Выписка больного проводится только после полного клинического выздоровления и 2 отрицательных бактериологических посевов из горла и зева
2. На механизм и путь передачи:
· эпидемическом очаге производят заключительную дезинфекцию (белье, постельные принадлежности, игрушки), используя 1-2% раствор хлорамина, кипячение
3. На контактные лица:
· за контактными лицами (женой, ребенком, сослуживцами) устанавливается медицинское наблюдение в течение 7 дней
· во время наблюдение проводят термометрию 2 раза в день
· у контактных берется мазок из горла и зева для исследования на бактерионосительства и определения токсигенности штаммов
· при выявлении носительства токсигенных штаммов – госпитализация и лечение
· разобщение коллектива на месте работы больного, входящее в эпидемиологический очаг
· проводят исследование титра защитных антител у контактных
· при сниженном уровне защитных антител проводят иммунопрофилактику по эпидемиологическим показателям – АДС-М анатоксин 0,5 мл детям и взрослым, у которых наступил срок ревакцинации
Билет № 6.
1. Источник возбудителя инфекции – это эволюционно сформировавшееся место естественного пребывания возбудителя, в котором идет его накопление и из которого он может выделяться во внешнюю среду и заражать здоровый организм.
2. Это может быть зараженный человек (анторпонозы), зараженное животное (зоонозы), сочлены водных и почвенных организмов (сапронозы). Эпидемиологическая опасность человека как источника возбудителя инфекции во многом зависит от проявления инфекционного процесса (манифестный, носительство) , профессии, места работы, условий проживания. Наиболее опасны атипичные, трудновыявляемы формы и периоды инфекционного процесса. Необходимо учитывать, что заразность может быть и во время инкубационного периода, и в реконвалесценцию.
3. Кроме того необходимо учитывать резервуар возбудителя инфекционного заболевания – это совокупность источников микроорганизмов, которые сохраняют его как вид.
4. Врач общей практики осуществляет ряд мероприятий по нейтрализации источника инфекции:
5. Активное выявление больных и носителей
6. Их изоляция на дому или госпитализация в соответствии с показаниями ( тяжесть течения, возраст, особенности инфекционного заболевания)
7. Экстренное извещение об инфекционномзаболеваниии ф.058\у
8. Осуществление лечения больных в соответствии с нормами по данной нозологической единице
9. Выписка согласно требованиям СанПин по данной нозологии
11. Время возможного заражения: учитывая инкубационный период – 2-4 недели, время заражения – с 18 августа по 1 сентября. Границы очага – квартира больного, место его работы – травмпункт, хирургический стационар, остальные места, которые посещались в период его заразности.
12. План мероприятий: 1. Направленные на источник инфекции:
13. Выявление и постановка диагноза
14. Госпитализация по эпид.показаниям – наличие домашнем очаге в месте проживания детей дошкольного возраста, ранее не болевших гепатитом А
15. Экстренное извещение не позднее, чем через 2 часа
16. Лечение больного в соответствии с нормами по данной нозологической единице
17. Выписка реконвалесцентов из стационара осуществляется на основании клинических и лабораторных параметров: полное клиническое выздоровление, нормализация билирубина крови, отсутствие желчных пигментов в моче, допускается превышение активности аминотрансфераз в 2-3 раза выше верхней границы нормы.
18. 2. На механизм и путь передачи:
19. эпидемическом очаге производят заключительную дезинфекцию (белье, постельные принадлежности, игрушки), используя 1-2% раствор хлорамина, кипячение
20. 3. На контактные лица:
21. Выявление контактных лиц
22. за контактными лицами (женой, детьми, коллегами) устанавливается медицинское наблюдение в течение 35 дней
23. во время наблюдение проводят термометрию 2 раза в день
24. осмотр слизистых и кожных покровов, контроль цвета кала и маочи, контроль размеров печени
25. лабораторные исследования на уровень аминотрансфераз, наличие антител к вирусу с интервалом в 10 дней при гепатита А
26. Детям дошкольного возраста, не болевшим гепатитом А, ввести специфический иммуноглобулин с высоким содержанием анти-ВГА (1:10000) в течение 7-10 дней с момента выявления заболевшего
Билет №7.
1.Механизм, факторы и пути передачи.
Механизм передачи возбудителя — это эволюционно сложившийся закономерный способ перемещения возбудителя от источника инфекции в восприимчивый организм человека или животного.
Фазы: 1 – выделение возбудителя во внешнюю среду, 2 – пребывание во внешней среде, 3 – проникновение в восприимчивый организм.
Существует шесть основных видов механизмов передачи возбудителя инфекции:
вертикальный (в том числе, трансплацентарный)
Отдельные элементы внешней среды или их сочетание - это пути передачи, которые обеспечивают перемещение возбудителя из одного организма в другой в конкретной эпидемиологической ситуации.
Пути передачи инфекций объединяют в следующие группы:
1.фекально-оральный путь передачи – возбудитель выделяется из организма больного с фекалиями, заражение происходит через рот с загрязненными пищей или водой;
2.аэрогенный путь передачи – возбудитель болезни выделяется при дыхании, разговоре, кашле, чихании больного, заражение происходит через верхние дыхательные пути с капельками слизи или пылевыми частицами;
3.контактный путь передачи – возбудитель передается через наружные кожные покровы при непосредственном соприкосновении (прямой контакт) или через внешние предметы;
4 трансмиссионный путь передачи – передача возбудителей болезней насекомыми: вшами, блохами, клещами, комарами, мухами и др., при этом насекомые могут быть механическими переносчиками микробов либо передают человеку возбудителя при укусах.
2. Ориентировочное время заражения: инкубационный период при гепатите В от 2 до 6 месяцев.
Т.е.заражение произошло примерно с 19 марта по 19 июля. Согласно эпид.анамнезу вероятнее всего в июле (попадание крови на кожу больного во время операции).
Границы очага: место жительства –квартира, место работы – хирургический стационар, другие места, которые посещал больной в этот период.
План мероприятий: 1. Направленные на источник инфекции:
Выявление и постановка диагноза
Экстренное извещение не позднее, чем через 2 часа
Лечение больного в соответствии с нормами по данной нозологической единице
Госпитализация в зависимости от тяжести и сопутствующей патологии
Выписка производится после клинического выздоровления и нормализации или стойкой тенденции к уменьшению уровня билирубина и других биохимических показателей крови
При остром вирусном гепатите срок диспансеризации – 12 мес после выписки из стационара. Диспансерное наблюдение в объеме клинического осмотра, биохимического исследования крови (билирубин, активность АлАТ, HbsAg) проводится через 1 мес лечащим врачом, если отклонений не обнаружено, далее наблюдение провлдится каждые 3 мес консультативно-диспансерном кабинете стационара или в КИЗе. При наличии отклонений в периоде реконвалесценции больного продолжает осматривать 1 раз в мес лечащий врач. При сохранении биохимических изменений в крови срок диспансеризации продляется до нормализации показателей.
2. На механизм и путь передачи:
| Текущая дезинфекция | Проводится по месту жительства до госпитализации больного. Обеззараживаются те предметы, которые могут быть контаминированы кровью больного или носителя. Больному выделяют строго индивидуальные предметы личной гигиены, постельные принадлежности. Они должны храниться и стираться отдельно от вещей других членов семьи. Члены семьи должны знать и строго соблюдать правила личной профилактики, пользоваться индивидуальным предметами личной гигиены, механическими контрацептивами. В стационаре проводят ежедневную текущую дезинфекцию выделений больного, посуды, изделий медицинского назначения, предметов ухода за больным. |
Заключительная дезинфекция не проводится
3. На контактные лица:
за контактными лицами (женой, детьми, сослуживцами) устанавливается медицинское наблюдение в течение 6 мес со дня госпитализации больного острым гепатитом. Особое внимание уделяют группам риска медработникам. Супруги, их дети, имеющие поражения печени и желчевыводящих путей, страдающие иными хроническими заболеваниями, осматриваются врачом и далее по решению врача в течение 6 мес. Всем остальным лицам проводится только врачебный осмотр при возникновении очага, а далее по решению врача.
Экстренная профилактика у близких членов семьи больного гепатитом и носителей, не имеющих HВsAg(детей, родителей, супругов), медработникам. Вводят иммуноглобулин с высоким содержанием специфических антител и одновременно прививают рекомбинантной дрожжевой вакциной против вирусного гепатита В по короткой схеме (0-1-2 (-14)).
Медработников, персонал ДДУ, косметологов, парикмахеров 2-кратно обследуют на наличие HbsAg и анти-HCV (сразу и через 3-4 мес);
Супруги, их дети, подростки, имеющие поражения печени и желчевыводящих путей, страдающие иными хроническими заболеваниями, обследуются лабораторно 1-кратно сразу при возникновении очага и далее по решению врача в течение 6 мес.
Билет №8.
1.Дезинфекция, ее виды, способы. Основные дезинфектанты.
Дезинфекция — уничтожение возбудителя инфекционных (паразитарных) болезней в (на) абиотических объектах окружающей среды, т. е. на путях его передачи от источника инфекции к восприимчивым людям.
Различают два вида дезинфекции: очаговую и профилактическую. Очаговую дезинфекцию проводят в эпидемических очагах, т. е. при выявлении источника инфекции.
В зависимости от наличия или удаления источника инфекции из эпидемического очага очаговую дезинфекцию подразделяют на и текущую заключительную.
Текущую дезинфекцию назначают с момента выявления больного до его госпитализации или выздоровления. Ее цель — уничтожение возбудителя непосредственно после его выделе
ния из организма источника инфекции, т. е. на объектах в окружении больного или носителя. Дезинфекции подвергают выделения (экскременты, рвотные массы, мокрота, патологи
ческое отделяемое) больного или носителя, перевязочный материал, нательное и постельное белье, посуду и другие предметы быта и обстановки.
Текущую дезинфекцию в зависимости от места нахождения источника инфекции осуществляют проинструктированные лица, ухаживающие за больным, или медицинские работники.
Заключительную дезинфекцию в эпидемическом очаге проводят после госпитализации, выздоровления или смерти больного, при перепрофилировании отделений лечебного учреждения. Целью заключительной дезинфекции является уничтожение патогенных и условно-патогенных микроорганизмов, оставшихся в жизнеспособном состоянии на различных объектах после удаления источника инфекции. Заключительную дезинфекцию в очаге организуют и проводят работники дезинфекционной службы после получения "Экстренного извещения" о заболевании в сроки от 3
до 12 ч от момента госпитализации больного.
Для дезинфекции используют механические, физические, химические и биологические методы, а также их комбинацию.
I. ГАЛОИДОСОДЕРЖАЩИЕ
ХЛОРСОДЕРЖАЩИЕ: хлорная известь, гипохлорит Са, хлорамин,
ТАБЛЕТИРОВАННЫЕ ФОРМЫ : пюржавель, жавелион, жавель-солид, деохлор, пресепт, акватабс, клорсепт и т.д .
БРОМСОДЕРЖАШИЕ ;диборомантин
ЙОДОСОДЕРЖАШИЕ: иодофоры (I+ПАВ) -йодопирон, йодовидон, йодонат
II. КИСЛОРОДОСОДЕРЖАЩИЕ
Н2О2, надмуравьинная, надуксусная кислоты. Композиции на их основе: первомур (С4), ПВК, пероксимед, виркон, секусепт-пульвер, дезоксон 1,4, озон.
III. ПАВ (поверхностно-активные вещества)
На основе ЧАС и Катамина АБ: аламинол, лизафин, дезэффект, дюльбак ДТБ/л, деконекс - денталь ББ

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.
Этап 1. Уточнение эпидемической обстановки
1. Оценить заболеваемость дизентерией и другими острыми кишечными инфекциями в части за последние 2-3 мес.
2. Осуществить активное (путем опроса) выявление больных в подразделениях.
3. Оценить эпидемическую обстановку по кишечным инфекциям по данным органов местного здравоохранения и установить опасность заноса дизентерии в войска (с водой, мухами, через работников военторга и пр.).
4. Сделать вывод о характере очага (с единичным или множественными заболеваниями). При подозрении на эпидемиологические связи с ранее имевшими место заболеваниями перейти к методике эпидемиологического обследования очага с множественными заболеваниями. При выявлении единичного заболевания перейти к углубленному опросу больного и последующей оценке результатов клинического и лабораторного обследований.
Этап 2. Опрос и обследование больного
1. Уточнить у больного, болел ли он ранее дизентерией. Если да, то когда. Ознакомиться с записями в медицинской книжке для выяснения роли перенесенного заболевания. Для оценки и решения вопроса о возможном рецидиве использовать данные последующих лабораторных исследований.
2. Выяснить точную дату заболевания и перейти к выявлению возможного места и обстоятельства заражения больного, а также риска заражения личного состава.
3. Для выявления места и обстоятельств заражения установить, не был ли больной на протяжении 7 дней до заболевания в командировке, увольнении, не прибыл ли из отпуска, не принимал ли пищу или не пользовался ли водой за пределами части. Сделать вывод о возможном заражении внутри части или за ее пределами.
4. Для выявления риска заражения личного состава вместе с заболевшим уточнить, кто с ним был в одних условиях пита-
ния и водопользования в период за 7 дней до заболевания
5. Для выявления риска заражения личного состава от больного уточнить, какими уборными пользовался больной до изоляции и возможность передачи возбудителя (м^хи) на пищу или воду Для уточнения риска заражения личною состава от больного через столовую выяснить, был ли больной до изоляции в наряде на кухне.
6. Проверить вывод о возможном месте и обстоятельствах заражения больного и риске заражения личного состава по результатам лабораторной диагностики болезни, а также на последующих 3 и 4 этапах.
Этап 3. Опрос и обследование здоровых людей в очаге
1 С целью уточнения данных, полученных or больного, произвести опрос личною состава, который может дать полезные сведения о месте и обстоятельствах заражения больного, а также сведения, подтверждающие или отвергающие их совместное заражение с больным Оценить первоначаль ную гипотезу о возможном месте и обстоятельствах заражения больного, а также риске заражения личного состава.
2 Для оценки возможного заражения больного внутри части и выявления роли лиц, работающих на объектах питания и водоснабжения, как источников инфекции проверить их состояние здоровья, регулярность медицинских осмотров и лабораторных исследований В необходимых случаях провести внеочередное лабораторное обследование работнике^ питания или водоснабжения и оценить результачы. Проверить порядок медицинских осмотров суточного наряда и использование этих лиц по назначению.
3. Продолжить активное выявление больных в группах, подвергавшихся опасности заражения При необходимости провести лабораторные обследования По этим данным еще раз оценить гипотезу о риске заражения личного состава
Этап 4 Осмотр и обследование внешней среды
1 При гипотезе о заражении больного вне части по возможности произвести осмотр и обследование наиболее вероятных мест и обстоятельств его заражения
2 При гипотезе о вероятности заражения больного внутри части через пищу обследовать объект питания, обратив
особое внимание на выполнение правил личной гигиены работниками питаяия, санитарных правил разделки пищевых продуктов, их термической обработки, порядок выдачи готовой пищи, а также на качество мытья посуды. Определить наиболее вероятные пути попадания возбудителей на пищевые продукты или в готовую пищу.
3. При гипотезе о вероятном заражении больного внутри части через воду обследовать объекты водопользования Уточнить данные лабораторных исследований качества воды, провести внеочередное ее исследование. Определить наиболее вероятные пути попадания возбудителей в питьевую воду
4. Для оценки риска заражения личного состава от больного обследовать уборные, какими он пользовался, определить их санитарное состояние. При наличии уборных выгребного типа установить возможность доступа мух к фекалиям Выяснить наиболее вероятные места выплода мух Установить пути удаления фекалии и возможность инфицирования ими водоисточников Проверить возможные неисправности канализации, имеющие эпидемиологическое значение
Этап 5 Анализ полученных материалов и выбор мероприятий по ликвидации эпидемического очага
1 На основании уточнения эпидемической обстановки, опроса и обследования больного, опроса и обследования здоровых лиц в очаге, осмотра и обследования внешней среды сделать окончательный вывод о возможном механизме заражения больного
2 Уючнить круг лип, подвергавшихся опасности заражения вместе с заболевшим и установить за ними усиленное медицинское наблюдение на срок колебаний инкубационного периода от минимума до максимума
3 Определить группы личного состава, которые подверглись опасносги заражения от больного и установить за ними усиленное медицинское наблюдение на срок максимального инкубационного периода болезни после изоляции больного и устранения условий попадания фекалий на пишу и в воду
4 Определить пространственные и временные границы эпидемического очага и организовать проведение необходимых дезинфекционных, дезинсекционных и санитарно-гигиенических мероприятий в местах наиболее вероятного скопления возбудителя и на возможных путях передачи инфекции.
5. Заполнить карту эпидемиологического обследования.
6. Установить наблюдение за очагом с учетом сроков изоляции больного, а также сроков реализации противоэпидемических мероприятии.
II. Примерный перечень действий на отдельных этапах эпидемиологического обследования очага дизентерии с множественными заболеваниями (вспышки, эпидемии)
Начальник медицинской службы гарнизона (воинское звание, подпись)
Этап 1. Сбор и подготовка данных
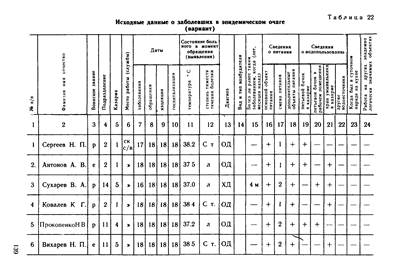
1 Сделать выборку данных о заболеваемости личного состава дизентерией из документов медицинского учета (книга учета больных в амбулатории, медицинские книжки, истории болезни стационара части) и на основании этих сведений приступить к заполнению граф 1—9 таблицы исходных данных о заболевших в эпидемическом очаге (см. табл. 22). При выборке заболеваемости из документов медицинского учета обращать внимание на неуточненные и подозрительные на дизентерию диагнозы. Суммировать их отдельно для параллельного или совместного анализа с диагнозами дизентерии
2. Уточнить, были ли и какие по механизму передачи вспышки дизентерии в этом году и в предшествующие годы. Выяснить, какие в связи с этим проводились мероприятия и оценить возможность появления аналогичных вспышек.
Этап 2 Анализ динамики заболеваемости в очаге
1. На основании сведений, полученных из документов медицинского учета, построить график динамики заболеваемости по дням и другим удобным отрезкам времени, используя однотипные имеющиеся данные о днях заболевания, обращения или изоляции (какие имеются) При наличии сведений о датах заболевания предпочесть эти данные.
2. Установить по графику динамики заболеваемости начало эпидемии. В зависимости от длительности развития эпидемии определить, являются ли заболевания результатом одномомент-ного или многократного заражения. Обосновать гипотезу об острой или хронической эпидемии. Использовать метод сопутствующих изменений для выявления причинно-следственных связей
Этап 3. Анализ структуры, заболеваемости по эпидемиологическим признакам
[. Произвести анализ распределения заболевших по всем подразделениям части. Выделить подразделения и группы личного состава отличающиеся по условиям питания или водоснабжения. Установить, во всех ли подразделениях с однотипными условиями имеются больные. При наличии больных во всех подразделениях продолжить поиск различий в условиях быта и службы (по казармам, местам работы, сменам питания, характеру боевой подготовки и т. п.).
2. Установить численность личного состава в пораженных группах и расчитать интенсивные показатели заболеваемости, а также достоверность различий в показателях заболеваемости.
3. Сопоставить интенсивность поражения личного состава в выделенных группах с характером питания и водопользования в этих группах. На основании методов различия и сходства установить причинно-следственные связи и сформулировать гипотезу о возможности пищевого или водного заражения.
4. При наличии данных о пищевом происхождении заболеваний (по характеру развития эпидемии во времени) и сведений о заболеваемости дизентерией в предшествовавшие месяцы и годы проверить гипотезу о вероятности хронической или острой пищевой эпидемии дизентерии.
5. При наличии данных о водном происхождении заболеваний по характеру развития эпидемии во времени и сведении о заболеваемости дизентерией в предшествовавшие месяцы и годы проверить гипотезу о вероятности хронической или острой водной эпидемии дизентерии.
6. Для уточнения выдвинутых гипотез или при невозможности сделать предположение о пищевом или водном заражении на данном этапе (например, равномерное распределение заболеваний во всех выделенных группах при одинаковых условиях питания и водоснабжения всего личного состава) продолжить обследование на последующих этапах.
Этип 4. Фпрлс -и «бследлвяние больных и здоровых
1. На основании результатов опроса и обследования больных завершить заполнение таблицы исходных данных (табл. 22); ХУЛ
2. Для подтверждения гипотезы о пищевом заражении путем опроса уточнить организацию питания (сведения о приеме пищи на различных объектах питания). Выявить объект питания, на котором принимали пищу все заболевшие однократно или в течение всего максимального инкубационного периода. Уточнить особенности питания заболевших и незаболевших. Выяснить порядок приема пищи в столовой (1-я или 2-я смена). Установить соотношение между заболевшими, принимавшими пищу в первую смену и во вторую.
3. Для подтверждения гипотезы о водном заражении выявить пункты водопользования, воду из которых пили все заболевшие однократно или в течение всего максимального инкубационного периода. Выяснить особенности водопользования заболевших и незаболевших.
4. Уточнить тяжесть течения болезни и этиологическую структуру заболеваемости. На основании этих данных сделать окончательный вывод об остром или хроническом типе пищевой или водной эпидемии.
6. В интересах определения границ эпидемического очага и получения более полных сведений о- пораженных группах произвести выборочное бактериологическое обследование личного состава.
Этап 5. Визуальное и лабораторное обследование внешней среды
1. При гипотезе о пищевом заражении обследовать объект питания. В процессе обследования обратить внимание на состояние здоровья работников питания (повара, хлеборезы, официанты, суточный наряд), работавших постоянно или временно на объекте питания в эпидемический период. Произвести внеочередное бактериологическое обследование всех лиц, привлекавшихся к разделке продуктов, приготовлению пищи, мытью посуды и уборке помещений кухни-столовой. При обследовании объекта питания проверить соблюдение санитарных правил хранения и разделки пищевых продуктов, приготовления и раздачи готовой пищи, определить качество мытья посуды и качество воды, использованной для этой цели, проверить соблюдение правил личной гигиены персоналом кухни-столовой. При обследовании кухни-столовой выявить
наличие мух. Путем обследования территории части установить места выплода мух, а также возможность переноса ими инфекции из уборных на кухню-столовую.
2. При гипотезе о водном заражении оценить имеющиеся данные о результатах лабораторного обследования, а также произвести дополнительные анализы воды из подозреваемых водоисточников и различных пунктов водопользования. При обследовании объектов водоснабжения определить возможности попадания фекалий в систему водоснабжения и пункты водопользования. Выявить имеющиеся неисправности в системе водоснабжения и канализации. Проверить выполнение санитарных правил эксплуатации объектов водоснабжения, очистки и обеззараживания воды.
3. При отсутствии гипотезы о причинах заражения личного состава исключить роль водного заражения путем оценки имеющихся или вновь полученных сведений о качестве воды. При отсутствии данных, свидетельствующих о водном заражении, вновь перейти к углубленному поиску причин и условий пищевого заражения личного состава.
4. Установить причинно-следственные связи методом согласования выявленных нарушений с результатами анализа динамики и структуры заболеваемости.
Этап 6. Логическая обработка собранных материалов и установление причинно-следственных связей в соответствии с имеющимися материалами • типах эпидемии дизентерии
1. На основании анализа динамики и структуры заболеваемости, оценки результатов опроса и обследования больных и здоровых лиц, а также визуального и лабораторного обследования внешней среды окончательно сформулировать гипотезу о типе эпидемии.
2. Установить конкретные причины и условия заражения и заболевания личного состава, риск последующих заражений и заболеваний. Для этого построить ряды распределения заболеваний по срокам изоляции больных и оценить результаты. Выбрать мероприятия, направленные на ликвидацию эпидемического пиягя
3. доставить fflAa-H* противоэпидемических мероприятий и донесение о результатах эпидемиологического обследования.
ВОПРОСЫ ДЛЯ САМОКОНТРОЛЯ I. Эпидемиологическое обследование очага с единичным заболеванием
2. Какие ставятся цели при проведении эпидемиологического обследования очага с единичным заболеванием^
3. Определите возможности поиска источника инфекции при болезнях с преобладанием манифестных форм проявления инфекции.
4. Какие этапы работы осуществляются при проведении эпидемиологического обследования в очаге с единичным инфекционным заболеванием?
5. Какие сведения могут быть получены при опросе
6. Какие сведения могут быть получены при опросе и обследовании здоровых людей в очаге?
7. В чем состоит смысл обследования внешней среды и что
8. Для какой цели производится анализ полученных сведений?
Читайте также:


