Наивысший подъем заболеваемости дизентерией наблюдается
В табл. 30 дан условный пример оценки значимости отдельных инфекционных болезней в заболеваемости рядового состава Н-ской части.
ЗабаяеВае- Смертность
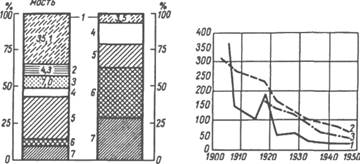
Рис. 40. Пример структуры заболеваемости и смертности в армии США по материалам Healf of Army, Washington, 1963. / — острые респираторные заболевания; 2 — острые кишечные заболевания; 3 — прочие инфекционные болезни; 4 — болезни органов кровообращения; 5 — прочие болезни; 6 — транспортные травмы; 7 — прочие травмы.
Рис. 41. Смертность от инфекционных и паразитарных болезней в США в 1900—1950 гг. (из данных по армии исключена смертность от пневмонии и гриппа).
/ — армия; 2 — все гражданское население; 3 — гражданское население (мужчины) в возрасте от 20 до 29 лет; по оси абсцисс — годы; по оси ординат — показатели смертности на 100 000.
Склонность инфекционной болезни к широкому распространению в короткий отрезок времени повышает ее значение в связи с выраженной дезорганизацией повседневной деятельности части в этот период. В тех случаях, когда болезнь проявляется преимущественно в виде эпидемий при отсутствии заболеваний в промежутках между ними, показатель частоты заболеваемости за год может оказаться относительно невысоким. Однако данная болезнь имеет большое значение для войск, так как в период эпидемии часть может потерять боеспособность. Поэтому важно определить не только общегодовой показатель заболеваемости, но и долю групповой заболеваемости в общегодовом итоге. Для выяснения угрозы заноса инфекции в войска учитываются данные об уровне и структуре инфекционной заболеваемости среди населения, а также эпизоотическая обстановка. При сравнении показателей заболеваемости населения и личного состава войск целесообразна их стандартизация — приведение к одной возрастной и половой группе (рис. 41).
Таблица 30. Определение эпидемиологической значимости отдельных инфекционных болезней в заболеваемости личного состава Н-ской части (данные условные) [Беляков В. Д., Дегтярев А. А. и др., 1975]
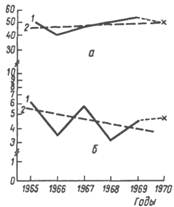 |
Рис. 42. Пример заболеваемости личного состава ангиной (а) и дизентерией Флекснера (б) по материалам Н-ской части в условных единицах. / — фактические данные; 2 — теоретическая линия тенденции. Крестиком отмечен показатель заболеваемости в анализируемом году.
Дальнейший анализ проводится раздельно в отношении каждой актуальной для данных условий нозологической формы болезни.
Анализ многолетней динамики заболеваемости. При анализе многолетней динамики заболеваемости личного состава войск ставятся следующие задачи: 1) определить тенденции заболеваемости; 2) сравнить показатель заболеваемости анализируемого года со среднемно-голетним показателем; 3) выявить причины и условия, определяющие как многолетнюю динамику заболеваемости, так и показатель анализируемого года.
Тенденции в многолетней динамике заболеваемости определяют по направлению (рост, стабилизация, снижение) и выраженности (угол наклона теоретической линии к оси абсцисс на графике, темп прироста или снижения). Для объяснения причин выявленной тенденции и ее выраженности учитываются как общие закономерности многолетней динамики заболеваемости той или иной инфекционной формой (проявления цикличности), так и специфические условия анализируемого коллектива. Учитываются условия службы, быта и боевой подготовки войск, возможное их влияние на распространение данной болезни. Оценивается качество проводимых профилактических и противоэпидемических мероприятий. Собранные материалы используются для последующего прогноза заболеваемости.
Сравнение показателей заболеваемости двух смежных лет не обеспечивает получения надежных оценок. Так, по данным рис. 42 нельзя сделать заключение, что в анализируемом году заболеваемость ангиной снизилась, а дизентерией Флекснера повысилась. При относительной стабилизации заболеваемости в многолетней динамике уровень заболеваемости отдельной нозологической формой болезни за анализируемый год сравнивается со среднемноголетним показателем заболеваемости за 3—6 лет (среднее арифметическое, или медиана). При сравнении показателя заболеваемости анализируемого года со среднемноголетним следует определить статистическую достоверность выявленных различий. Однако и этого мало. Необходимо выяснить, сохранилась ли в анализируемом году общая тенденция (по направлению и выраженности) многолетней динамики заболеваемости. При наличии отклонений проводится поиск их причин. При этом учитывается характер эмпирической линии, иллюстрирующей колебания заболеваемости в отдельные годы. При значительных колебаниях уровня заболеваемости уточняются как природные условия, так и условия службы и боевой подготовки войск в годы наиболее высоких и наиболее низких показателей заболеваемости. Производится сопоставление многолетней динамики заболеваемости различными болезнями как с разными, так и с одним типом механизма передачи возбудителя.
На основании сделанных сопоставлений формулируется гипотеза о причинах и условиях, определяющих многолетнюю динамику заболеваемости и ее уровень в анализируемом году. Последующий анализ направлен на то, чтобы подтвердить или опровергнуть выдвинутую гипотезу.
Анализ годовой динамики заболеваемости. При выполнении этого раздела анализа необходимо иметь в виду, что в годовой динамике заболеваемости наблюдаются регулярные (сезонные) и нерегулярные (эпизодические) подъемы, которые в условиях эндемии наслаиваются на круглогодичную заболеваемость. При проведении анализа ставится задача: 1) определить долю круглогодичной, сезонной и вспышечной заболеваемости; 2) выявить конкретные условия, определяющие особенности годовой динамики.
рактеризуются низкими уровнями (межсезонная заболеваемость). Эти показатели заболеваемости распространяются на все 12 мес года. Для выяснения причин и условий, определяющих круглогодичную заболеваемость, нужно выявить постоянно действующие в течение всего года факторы в соответствии с эпидемиологическими особенностями анализируемой инфекции. Так, относительно высокие показатели круглогодичной заболеваемости дизентерией в армейских условиях могут быть вызваны лишь хронической водной эпидемией.
Для выяснения условий, определяющих сезонный подъем заболеваемости, сопоставляют динамику заболеваемости с динамикой предполагаемых при данной конкретной инфекции причинных факторов. В каждом случае важно найти конкретный социальный или природный фактор, начало действия которого предшествует началу сезонного подъема и в соответствии с имеющимися научными данными может способствовать формированию эпидемического варианта возбудителя. Нарастание сезонной заболеваемости определяется условиями распространения сформировавшегося эпидемического варианта возбудителя. При выявлении тех и других факторов следует помнить, что параллелизм в изменении явлений не всегда говорит о причинно-следственной связи. Так, совпадение нарастания заболеваемости ангиной в войсках с периодом похолодания послужило в свое время основанием для обоснования
 |
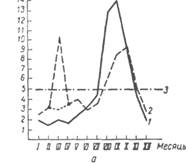 |
Рис. 43. Помесячная динамика заболеваемости дизентерией по
Не нашли то, что искали? Воспользуйтесь поиском:
МИНИСТИЕРСТВО ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
КАФЕДРА ЭПИДЕМИОЛОГИИ
ЭПИДЕМИОЛОГИЧЕСКИЙ НАДЗОР
За кишечными инфекциями
Учебное пособие
Минск 2003
УДК
ББК
Авторы: М.И. Бандацкая, А.М.Близнюк, И.Н. Вальчук, Т.С.Гузовская, Т.Н.Никонович, И.А.Раевская, Л.Е.Сурикова, Г.Н.Чистенко
Утверждено Научно-методическим советом университета
в качестве учебного пособия…..
Эпидемиологический надзор за кишечными инфекциями: Учебное пособие / М.И. Бандацкая, А.М.Близнюк, И.Н. Вальчук и др. – Мн.: БГМУ, 2003. –56с.
Описываются факторы, механизм развития эпидемического процесса дизентерии, эшерихиозов, сальмонеллезов, брюшного тифа, ротавирусной инфекции, пищевых токсикоинфекций, ботулизма и стафилококковой интоксикации, определенное внимание уделяется содержанию и структуре эпидемиологического надзора за этими заболеваниями, а также основным направлениям профилактики и противоэпидемическим мероприятиям в очагах.
Предназначаются для студентов медико-профилактического факультета, а также для медицинских работников, занимающихся вопросами эпидемиологии и профилактики кишечных инфекций.
УДК ББК
медицинский университет, 2003
ДИЗЕНТЕРИЯ (ШИГЕЛЛЕЗЫ)
Дизентерия – инфекционная болезнь человека, характеризующаяся преимущественным поражением толстого кишечника и проявляющаяся интоксикацией, учащенной и болезненной дефекацией, жидким стулом (в части случаев с патологическими примесями – слизью и кровью). Для дизентерии типичным является острое течение, в редких случаях болезнь приобретает затяжное и хроническое течение.
Этиология. Возбудители дизентерии относятся к роду Shigella семейства Enterobacteriaceae. Шигеллы являются грамотрицательными бактериями длиной 2-4 мкм, шириной 0,5-0,8 мкм, неподвижные, спор и капсул не образуют. В соответствии с международной классификацией шигеллы подразделяются на 4 подгруппы – A, B, C, D, которым соответствуют 4 вида – S.dysenteriae, S.flexneri, S.boydii, S.sonnei. В свою очередь в популяции S.dysenteriae выделяют 12 серологических вариантов (1-12); популяция S.flexneri подразделяется на 8 сероваров (1-5, 6, X, Y-варианты), при этом первые 5 сероваров делятся на подсеровары (1a, 1b, 2a, 2b, 3a, 3b, 4a, 4b, 5a, 5b); популяция S.boydii дифференцируется на 18 сероваров (1-18). S.sonnei не имеют сероваров, но их можно подразделить на ряд типов по биохимическим свойствам, отношению к типовым фагам, способности продуцировать колицины, устойчивости к антибиотикам.
Несмотря на обилие возбудителей дизентерии, их этиологическое значение далеко не равнозначно. Одни возбудители (S.sonnei, S.flexneri 2a) занимают доминирующее положение в этиологии дизентерии, другие варианты шигелл встречаются лишь эпизодически и не имеют большого эпидемиологического значения.
Возбудители основных этиологических форм дизентерии характеризуются неодинаковой вирулентностью. S.dysenteriae 1 (возбудители дизентерии Григорьева-Шига), в отличие от представителей рода, характеризующихся только наличием эндотоксина, вырабатывают экзотоксин, обладающий выраженным энтеротоксическим действием. В опытах на добровольцах инфицирующая доза шигелл Григорьева-Шига составляла десятки микробных клеток. Вирулентность S.flexneri 2a также достаточно высокая. Инфицирующая доза, вызывавшая заболевание у 25% зараженных добровольцев, составила 180 микробных клеток. Вирулентность S.sonnei существенно ниже и по оценочным данным инфицирующая доза этих микроорганизмов составляет не менее 107 микробных клеток. Однако S.sonnei, являясь менее вирулентными в сравнении с другими видами шигелл, обладают целым рядом свойств, компенсирующих дефицит вирулентности. S.sonnei обладают более высокой устойчивостью во внешней среде, повышенной антагонистической активностью (чаще продуцируют колицины) и большей устойчивостью к антибиотикам. В процессе размножения S.sonnei в молоке более интенсивно, в сравнении с S.flexneri, накапливаются термостабильные токсические субстанции. В результате токсичность молока при обсеменении менее вирулентными S.sonnei в 2-3 раза выше, чем при обсеменении другими вариантами шигелл.
Шигеллы (S.sonnei, S.flexneri) относительно устойчивы во внешней среде и остаются жизнеспособными в водопроводной воде до одного месяца, в сточной воде – 1,5 месяца, во влажной почве – 3 месяца, на пищевых продуктах – несколько недель. Шигеллы Григорьева-Шига характеризуются меньшей устойчивостью.
Возбудители дизентерии при температуре 60°С погибают в течение 10 минут, при кипячении – мгновенно. Губительно на этих возбудителей воздействуют растворы дезинфицирующих средств в обычных рабочих концентрациях (1% раствор хлорамина, 0,2% раствор сульфохлорантина, 1% раствор фенола).
Механизм развития эпидемического процесса. Источник инфекции. Возбудители дизентерии реализуют свой клинический и эпидемический потенциал только в популяции человека. Источниками инфекции являются больные острой формой, реконвалесценты, больные затяжными формами и бактерионосители. В структуре источников инфекции при дизентерии Зонне 90% приходится на больных острой формой, у которых в 70-80% случаев заболевание протекает в легкой или стертой форме. Реконвалесценты определяют 1,5-3,0% заражений, больные затяжными формами – 0,6-3,3%, лица с субклиническими формами – 4,3-4,8%.
При дизентерии Флекснера ведущая роль в структуре источников инфекции также принадлежит больным острыми формами, однако при этой форме дизентерии увеличивается значимость реконвалесцентов (12%), больных затяжными и хроническими формами (6-7%), и лиц с субклиническим течением инфекции (15%).
Из организма человека шигеллы выделяются с испражнениями. Больной заразен в течение всего периода заболевания, особенно в первые 5 дней болезни, когда выделение возбудителей осуществляется наиболее интенсивно. У подавляющего большинства больных острой дизентерией в результате начатого лечения выделение возбудителей прекращается на первой неделе и лишь изредка продолжается в течение 2-3 недель. Реконвалесценты выделяют возбудителей до окончания процессов восстановления слизистой оболочки толстого кишечника. В отдельных случаях (до 3% случаев) носительство может продолжаться в течение нескольких месяцев. Склонность к затяжному течению более характерна для дизентерии Флекснера и менее – для дизентерии Зонне.
S.flexneri передаются преимущественно через водный фактор. Достаточно высокая вирулентность и устойчивость во внешней среде в значительной мере способствовали адаптации этого возбудителя к водному фактору, который и доминирует в распространении S.flexneri 2a среди людей.
Пищевой фактор играет главную роль в распространении S.sonnei. Низкая вирулентность шигелл этого вида определяет высокую инфицирующую дозу. Следовательно, для заражения людей требуется предварительное накопление S.sonnei, что и происходит на пищевых продуктах. Несмотря на разнообразие пищевых продуктов, выступающих в качестве факторов передачи S.sonnei, основное место занимают молоко и молочные продукты (сметана, творог, кефир).
Распространение S.sonnei посредством молока и молочных продуктов объясняется:
а) хорошими питательными свойствами этих продуктов, обеспечивающими интенсивное размножение шигелл данного вида;
б) жидкой и полужидкой консистенцией, что создает благоприятные условия для обсеменения больших объемов продукции;
в) возможностью отклонений от санитарных норм и правил в процессе сбора молока, транспортировки, хранения и реализации;
г) значительной долей ручного труда в процессе сбора и переработки молока.
Восприимчивость и иммунитет. Восприимчивость людей к дизентерии определяется факторами общего и местного иммунитета. К факторам общего иммунитета относятся сывороточные антитела классов IgA, IgM, IgG. Местный иммунитет связан с продукцией секреторных иммуноглобулинов класса А (IgAs) и играет основную роль в защите от инфекции. Местный иммунитет относительно кратковременный и после перенесенного заболевания обеспечивает невосприимчивость к повторным заражениям в течение 2-3 месяцев. Популяция людей характеризуется неоднородностью по восприимчивости к дизентерии, что связано с общей резистентностью организма человека, кратностью инфицирования шигеллами, возрастом и другими факторами.
Основные клинические проявления. Инкубационный период 1-6 дней, в среднем 2-4 дня. Типичным является острое начало заболевания. В результате воспаления слизистой оболочки толстого кишечника, появляются боли в животе, бурные сокращения кишечника, тенезмы и частый стул со слизью, иногда с примесью крови. У тяжелых больных на слизистой оболочке толстого кишечника образуются язвы, тогда в испражнениях обнаруживают слизь, гной и кровь.
Лабораторная диагностика. Наиболее важным методом лабораторной диагностики дизентерии является бактериологический – выделение шигелл из испражнений больного. Возбудители присутствуют в испражнениях с начала заболевания, на всем протяжении болезни, а также в период реконвалесценции. В качестве материала для исследования служат только что выделенные испражнения (отбирают кусочки слизи или гноя), рвотные массы и промывные воды желудка. Определяют видовую принадлежность возбудителей, а также серологические и ферментативные варианты шигелл. Для выявления в крови антител к возбудителям дизентерии используют РПГА с парными сыворотками, однако оценка результатов должна проводиться с учетом клинико-бактериологических данных.
Проявления эпидемического процесса. Дизентерия имеет повсеместное распространение. В последние годы в Беларуси заболеваемость дизентерией Зонне находится в пределах от 25,4 до 32,7, дизентерией Флекснера – от 14,1 до 34,9 на 100000 населения (рис. 1).
Большинство случаев заболевания дизентерией квалифицируются как спорадические, на вспышки в разные годы приходится не более 5-15% заболеваний. В многолетней динамике при дизентерии Зонне периоды подъемов и спадов чередуются с интервалами 2-3 года, при дизентерии Флекснера интервалы составляют 8-9 лет.

Рис. 1 Заболеваемость дизентерией Флекснера и Зонне в Республике Беларусь в 1961 – 2002 гг.
Заболевания дизентерией встречаются в течение всего года, однако в структуре причин, приводящих к заболеваемости, доминируют сезонные факторы, которые определяют от 44 до 85% годовых показателей заболеваемости этой инфекцией. В городах нередко выявляются два сезонных подъема заболеваемости дизентерией – летний и осенне-зимний. Летний подъем развивается вследствие нарастания прослойки восприимчивых лиц к дизентерии из-за ограниченной циркуляции шигелл в зимне-весенний период. В эпидемический процесс в это время вовлекаются преимущественно дети дошкольного возраста, воспитывающиеся в домашних условиях. Осенне-зимний подъем заболеваемости является значительно большим, в сравнении с летним, и связан с переформированием детских дошкольных учреждений. Переформирование детских дошкольных учреждений сопровождается перемешиванием детей, что ведет к увеличению прослойки восприимчивых лиц и создает благоприятные условия для формирования эпидемических вариантов возбудителей. Заболевают в основном дети, посещающие детские дошкольные учреждения.
Заболеваемость дизентерией городского населения в 2-3 выше, чем сельского. Это объясняется рядом причин, основными из которых являются: высокая плотность населения; централизация общественного питания и водоснабжения; развитая сеть детских дошкольных учреждений и др.
Наиболее высокая заболеваемость дизентерией отмечается у детей дошкольного возраста – 1-2 и 3-6 лет. В структуре населения доля детей дошкольного возраста составляет не более 10%, а доля дизентерии, связанная с этой группой, составляет почти половину от общей заболеваемости этой инфекцией. Среди детей дошкольного возраста наиболее часто дизентерией болеют дети, посещающие организованные коллективы. Причины относительно высокой заболеваемости дизентерией детей дошкольного возраста состоят: а) в более высокой чувствительности детей к дизентерии; б) в недостаточно сформированных гигиенических навыках у детей; в) в широком употреблении детьми молока и молочных продуктов – ведущих факторов передачи шигелл; д) в легкости реализации фекально-орального механизма передачи в условиях детских дошкольных учреждений.
Эпидемиологический надзор. Эпидемиологический надзор за дизентерией предполагает динамическую оценку состояния и тенденций развития эпидемического процесса, на основании которой проводятся противоэпидемические мероприятия с целью предупреждения подъемов заболеваемости и эпизодических вспышек и снижения общих показателей заболеваемости.
Информационное обеспечение системы эпидемиологического надзора опирается на сведения, содержащиеся в экстренных извещениях и журнале учета инфекционных заболеваний, данные эпидемиологических обследований очагов, результаты бактериологических исследований, сведения о санитарно-гигиеническом состоянии территории и эпидемически значимых объектов, сведения о качестве выполнения ранее запланированных профилактических мероприятиях и другие сведения.
Эпидемиолого-диагностический (аналитический) компонент системы эпидемиологического надзора позволяет на основе анализа информации выявить наиболее типичные проявления эпидемического процесса дизентерии (группы риска, время риска, территории и коллективы риска, факторы риска) и оценить эффективность противоэпидемических мероприятий, проводимых ранее. Эпидемиологический анализ необходимо проводить с учетом этиологической самостоятельности различных форм дизентерии, то есть следует отдельно анализировать заболеваемость дизентерией Зонне и Флекснера.
Результаты ретроспективного эпидемиологического анализа заболеваемости дизентерией являются основой для принятия управленческого решения и планирования профилактических мероприятий на предстоящий год или более продолжительный промежуток времени.
Профилактика. В соответствии с общепринятым делением противоэпидемических мероприятий по направленности их действия при составлении планов профилактических мероприятий следует учитывать, что меры, направленные на источник инфекции при дизентерии не обладают потенциальной эффективностью. Это связано с тем, что подавляющее большинство случаев дизентерии протекает в легкой форме и остается клинически не распознанным или распознанным поздно, когда массивность выделения шигелл значительно снижена. В квартирных очагах дизентерии вторичные случаи наблюдаются редко, что указывает на низкую непосредственную опасность больных этой инфекцией для окружающих.
Второе направление протифилактических мероприятий – мероприятия, направленные на разрыв механизма передачи, в профилактике дизентерии занимает ведущее место. Прежде всего – это вытекающие из результатов ретроспективного эпидемиологического анализа санитарно-гигиенические мероприятия по нейтрализации распространения шигелл посредством молока и молочных продуктов. Содержание этих мероприятий должно быть таким, чтобы по всей технологической цепочке от получения до потребления молока и молочных продуктов исключалась возможность обсеменения их шигеллами. Важным разделом санитарно-гигиенических мероприятий является обеспечение населения доброкачественной и эпидемически безопасной питьевой водой. Соблюдение санитарных норм и правил на предприятиях пищевой промышленности и общественного питания, а также в детских дошкольных учреждениях вносит существенный вклад в профилактику заболеваемости дизентерией. Разрыву фекально-орального механизма передачи шигелл способствуют дезинсекционные мероприятия, направленные на уничтожение мух, а также проведение профилактической дезинфекции на эпидемически значимых объектах.
Учитывая значительный вклад сезонных факторов в формирование заболеваемости дизентерией, следует проводить заблаговременные мероприятия по их нейтрализации. С целью нейтрализации причин летней эпидемии целесообразно расширение сети детских дошкольных учреждений. Для подавления осенне-зимнего подъема заболеваемости дизентерией рекомендуется: а) перенести переформирование детских дошкольных учреждений на весенний период, когда отмечается наименьшая активность эпидемического процесса; б) на первое полугодие целесообразно планировать открытие вновь построенных и отремонтированных детских дошкольных учреждений; в) в период переформирования детских дошкольных учреждений необходимо ограничивать перевод детей из одной группы в другую; г) в связи с тем, что переформирование детских дошкольных учреждений приводит к увеличению прослойки восприимчивых лиц, в такие периоды следует использовать в качестве средства экстренной профилактики дизентерийный бактериофаг.
Эпидемиологическое обследованиеочага проводят при получении экстренного извещения о случае заболевания дизентерией с целью установления источника инфекции и факторов передачи, полного выявления восприимчивых лиц, бывших в контакте с заболевшим, определения границ очага. Эпидемиологическое обследование первого случая заболевания является решающим для предотвращения распространения инфекции в коллективе.
Эпидемиологическое обследование квартирных очагов проводится помощником врача-эпидемиолога, а при необходимости и врачом-эпидемиологом, при заболевании (бактерионосительстве) острой кишечной инфекцией работников пищевых предприятий и лиц к ним приравненных, при заболевании детей посещающих ДДУ и неорганизованных детей до 3-х лет, при наличии в очаге общавшихся с больным лиц, относящихся к работникам пищевых предприятий и к ним приравненным, неорганизованных детей до 3-х лет и детей посещающих ДДУ и школы-интернаты. Необходимость обследования других квартирных очагов определяется с учетом эпидемической ситуации. Если эпидемиологическое обследование очага не проводилось, то необходимая информация собирается по месту лечения заболевших. Результаты эпидемиологического обследования квартирных очагов и сведения о результатах обследования организованного коллектива, в случае его посещения заболевшим, заносятся в карту эпидемиологического обследования очага (ф. 357/у).
Эпидемиологическое обследование детских дошкольных учреждений и лечебно-профилактических организаций, учреждений психоневрологического профиля, пищевых предприятий и приравненных к ним объектов мест учебы и работы проводится при регистрации первого случая острой кишечной инфекции по усмотрению врача-эпидемиолога. При регистрации одномоментно двух и более случаев, а так же повторных случаев обследование проводится обязательно врачом эпидемиологом или помощником врача-эпидемиолога, а при необходимости – комплексно специалистами ЦГЭ.
На основании эпидемиологического обследования очага эпидемиолог составляет план противоэпидемических мероприятий в очаге, контролирует объем организованных работниками амбулаторно-поликлинических учреждений противоэпидемических мероприятий, в случае необходимости корректирует их и дополняет.
2. Анализ структуры заболеваемости бактериальной дизентерией за период с 2000 года по 2010 год включительно
2.1. По территориальному признаку………………………………………………………. 12
2.2. По соотношению городского и сельского населения………………………………….14
2.3. По возрастному признаку (взрослые – дети)…………………………………………. 15
3. Анализ многолетней динамики заболеваемости дизентерией за период с 2000 года по 2010 год включительно………………………………………………………………………. 17
3.1. Анализ тенденции эпидемического процесса…………………………………………..18
3.2. Анализ цикличности эпидемического процесса………………………………………..19
3.3. Анализ нерегулярных колебаний многолетней заболеваемости……………………. 20
4. Анализ внутригодовой динамики заболеваемости дизентерией за период с 2000 года по 2010 год включительно………………………………………………………………………. 22
4.1. Анализ круглогодичной составляющей эпидемического процесса во внутригодовой динамике заболеваемости……………………………………………………………………. 23
4.2. Анализ сезонной составляющей эпидемического процесса во внутригодовой динамике заболеваемости……………………………………………………………………. 25
4.3. Анализ вспышечной составляющей эпидемического процесса во внутригодовой динамике заболеваемости……………………………………………………………………. 26
5. Оценка факторов риска, которые влияют на заболеваемость дизентерией.
Бактериальная дизентерия - острое антропонозное инфекционное заболевание с фекально-оральным механизмом передачи. Характерны общая интоксикация и преимущественное поражение слизистой оболочки дистального отдела толстой кишки, схваткообразные абдоминальные боли, частый жидкий стул с примесью слизи и крови, тенезмы.
Возбудители - грамположительные неподвижные бактерии рода Shigella семейства Enterobacteriaceae. Согласно современной классификации, шигеллы разделены на 4 группы (А, В, С, D) и, соответственно, на 4 вида - S. dysenteriae, S.flexneri, S. boydii, S. sonnei. Каждый из видов, кроме шигеллы Зонне, включает несколько сероваров. Среди S. dysenteriae различают 12 самостоятельных сероваров (1 - 12), в том числе Григорьева-Шиги (S. dysenteriae 1), Штутцера-Шмитца (S. dysenteriae 2) и Ларджа-Сакса (S. dysenteriae 3-7). S.flexneri включает 8 сероваров (1-6, X и Y), в том числе Ньюкасл (S.flexneri 6). S. boydii включают 18 сероваров (1 - 18). S. sonnei серологически не дифференцируют. Всего насчитывают около 50 сероваров шигелл. Этиологическая роль разных шигелл неодинакова. Наибольшее значение практически во всех странах имеют шигеллы Зонне и шигеллы Флекснера - возбудители так называемых больших нозологических форм. Неодинаково этиологическое значение и отдельных сероваров шигелл. Среди S. flexneri доминируют подсеровары 2а, lb и серовар 6, среди S. boydii - серовары 4 и 2, среди S. dysenteriae - серовары 2 и 3. Среди S. sonnei преобладают биохимические варианты Не, Ilg и 1а.
Возбудителей бактериальной дизентерии различают по ферментативной активности, патогенности и вирулентности. Все шигеллы хорошо растут на дифференциально-диагностических средах; температурный оптимум 37 °С, бактерии Зонне могут размножаться при 10-15 °С.
Шигеллы не очень устойчивы вне организма человека. Вирулентность бактерий достаточно вариабельна. Вирулентность шигелл Флекснера, особенно подсеровара 2а, довольно высока. Шигеллы Зонне наименее вирулентны. Их отличает большая ферментативная активность, неприхотливость к составу питательных сред. Они интенсивно размножаются в молоке и молочных продуктах. При этом время их сохранения превышает сроки реализации продуктов. Выраженный дефицит вирулентности у шигелл Зонне полностью компенсируют их высокая биохимическая активность и скорость размножения в инфицированном субстрате. Для накопления дозы S. sonnei, инфицирующей взрослых лиц, в молоке при комнатной температуре требуется от 8 до 24 ч. В жаркое время года эти сроки минимальны: для накопления дозы бактерий, достаточной для заражения детей, требуется всего 1-3 ч. В процессе размножения шигелл Зонне в контаминированных продуктах накапливается термостабильный эндотоксин, способный вызывать тяжёлые поражения при отрицательных результатах бактериологического исследования инфицированных пищевых продуктов. S. sonnei также отличает высокая антагонистическая активность по отношению к сапрофитной и молочнокислой микрофлоре.
Важная особенность шигелл Зонне - их устойчивость к антибактериальным лекарственным средствам. Вне организма устойчивость шигелл разных видов неодинакова. Шигеллы Зонне и Флекснера могут длительно сохраняться в воде. При нагревании шигеллы быстро погибают: при 60 °С - в течение 10 мин, при кипячении - мгновенно. Наименее устойчивы S.flexneri. В последние годы часто выделяют терморезистентные (способные выживать при 59 °С) штаммы шигелл Зонне и Флекснера. Дезинфектанты в обычных концентрациях действуют на шигеллы губительно.
Резервуар и источник инфекции - человек (больной острой или хронической формой дизентерии, носитель, реконвалесцентилитранзиторный носитель). Наибольшую опасность представляют больные с лёгкой и стёртой формами дизентерии, особенно лица определённых профессий (работающие в пищевой промышленности и приравненные к ним лица). Из организма человека шигеллы начинают выделяться при первых симптомах болезни; продолжительность выделения - 7- 10 дней плюс период реконвалесценции (в среднем 2-3 нед). Иногда выделение бактерий затягивается до нескольких недель или месяцев. Склонность к хронизации инфекционного процесса в наибольшей степени свойственна дизентерии Флекснера, в наименьшей - дизентерии Зонне.
Механизм передачи инфекции - фекально-оральный, пути передачи - водный, пищевой и контактно-бытовой. При дизентерии Григорьева-Шиги основным путём передачи бывает контактно-бытовой, обеспечивающий передачу высоковирулентных возбудителей. При дизентерии Флекснера главный путь передачи - вода, при дизентерии Зонне - пища. Бактерии Зонне обладают биологическими преимуществами перед другими видами шигелл. Уступая им по вирулентности, они более устойчивы во внешней среде, при благоприятных условиях могут даже размножаться в молоке и молочных продуктах, что повышает их опасность. Преимущественное действие тех или иных факторов и путей передачи определяет этиологическую структуру заболевания дизентерией. В свою очередь наличие или преобладание разных путей передачи зависит от социальной среды, условий жизни населения. Ареал дизентерии Флекснера в основном соответствует территориям, где население до сих пор употребляет эпидемиологически небезопасную воду.
Естественная восприимчивость людей высокая. Постинфекционный иммунитет нестойкий, видоспецифичный и типоспецифичный, возможны повторные заболевания, особенно при дизентерии Зонне. Иммунитет населения не служит фактором, регулирующим развитие эпидемического процесса. Вместе с тем показано, что после дизентерии Флекснера формируется постинфекционный иммунитет, способный предохранять от повторного заболевания в течение нескольких лет.
Основные эпидемиологические признаки. Бактериальную дизентерию (шигеллёзы) относят к повсеместно распространённым болезням. Составляя основную часть так называемых острых кишечных инфекций (или диарейных болезней, по терминологии ВОЗ), шигеллёзы представляют серьёзную проблему здравоохранения, особенно в развивающихся странах. Широкое распространение кишечных инфекций в развивающихся странах обусловливает нищенский уровень существования людей в антисанитарных жилищных условиях, обычаи и предрассудки, противоречащие элементарным санитарным нормам, недоброкачественное водоснабжение, неполноценное питание на фоне крайне низкого уровня общей и санитарной культуры и медицинского обслуживания населения. Распространению кишечных инфекций способствуют также конфликтные ситуации разного рода, миграционные процессы и стихийные бедствия. Развитие эпидемического процесса дизентерии определяется активностью механизма передачи возбудителей инфекции, интенсивность которого прямо зависит от социальных (уровня санитарно-коммунального благоустройства населённых пунктов и санитарной культуры населения) и природно-климатических условий. В рамках единого фекально-орального механизма передачи активность отдельных путей (водного, бытового и пищевого) при разных видах шигеллёзов различна. Согласно разработанной В.И. Покровским и Ю.П. Солодовниковым (1980) теории этиологической избирательности главных (основных) путей передачи шигеллёзов, распространение дизентерии Григорьева-Шиги осуществляется главным образом контактно-бытовым путём, дизентерии Флекснера - водным, дизентерии Зонне - пищевым. С позиции теории соответствия, главными становятся пути передачи, обеспечивающие не только широкое распространение, но и сохранение соответствующего возбудителя в природе как вида. Прекращение активности главного пути передачи обеспечивает затухание эпидемического процесса, неспособного постоянно поддерживаться только активностью дополнительных путей.
Характеризуя эпидемический процесс при шигеллёзах, следует подчеркнуть, что эти инфекции включают большую группу самостоятельных в эпидемиологическом отношении заболеваний, в том числе так называемых больших (шигеллёзы Зонне, Флекснера, Ньюкасл, Григорьева-Шиги) и малых (шигеллёзы Бойда, Штутцера-Шмитца, Ларджа-Сакса и др.) нозологических форм. Большие нозологические формы постоянно сохраняют широкое распространение, эпидемиологическое значение малых форм невелико. Вместе с тем следует упомянуть о том, что на протяжении последнего столетия значимость отдельных шигеллёзов в патологии человека менялась. Так, в начале XX века, в годы гражданской войны и интервенции, голода и плохой санитарно-бытовой обстановки высокая заболеваемость, тяжёлые формы и летальность были связаны с распространением дизентерии Григорьева-Шиги. В 40-50-е годы до 90% заболеваний было вызвано шигеллами Флекснера, тогда как вторая половина столетия отмечена преимущественным распространением дизентерии Зонне. Указанную закономерность детерминировали биологические свойства возбудителя и социально-экономические изменения человеческого общества на разных этапах его развития. Так, изменение социальной среды и условий жизни населения оказались главным регулятором этиологии дизентерии. В последние годы внимание вновь привлекла дизентерия Григорьева-Шиги. В мире сформировалось три крупных очага этой инфекции (Центральная Америка, Юго-Восточная Азия и Центральная Африка) и участились случаи её завоза в другие страны. Однако для её укоренения нужны определённые условия, имеющиеся на территории государств Средней Азии. Мировой опыт свидетельствует о возможности распространения шигеллёзов и второстепенными путями. Так, известны крупные водные вспышки дизентерии Григорьева-Шиги, возникшие во многих развивающихся странах на протяжении конца 60-80-х годов на фоне её глобального распространения. Однако это не меняет существа эпидемиологических закономерностей отдельных шигеллёзов. По мере нормализации ситуации дизентерия Григорьева-Шиги опять получила преимущественное распространение бытовым путём.
Читайте также:


