Гарднерелла уреаплазма стафилококк и кандида

Вирусы, грибки и бактерии, вызывающие цистит, бывают разными.
Кандида
Воспаление слизистой мочевого пузыря может быть спровоцировано молочницей. Грибковая инфекция попадает в орган через уретру и размножается на фоне изменений кислотно-щелочного баланса, что является благоприятным условием для возникновения цистита. Кандида активируется при приеме антибиотиков, несвоевременной гигиене и при использовании гормональных средств контрацепции.
Кишечная палочка
Кишечная палочка является грамотрицательной бактерией. Она обитает в нижних отделах ЖКТ. Размножается в толстом кишечнике. При неправильном осуществлении гигиены половых путей микроорганизм может попасть во влагалище, а оттуда в уретру и мочевой пузырь, вызывая воспаление.
Такая бактерия провоцирует цистит чаще всего у женщин, что обусловлено анатомическими особенностями строения репродуктивной системы. У представительниц прекрасного пола мочеиспускательный канал короткий и широкий, поэтому заражение происходит быстро и легко, особенно если отсутствует регулярная гигиена.

Кишечная палочка является грамотрицательной бактерией.
Уреаплазма
Микроб можно выявить, если сдать анализ на микрофлору. Уреаплазма является грамотрицательной бактерией, которая имеет способность внедряться через мембрану внутрь клетки. Данного возбудителя цистита относят к представителям условно-патогенной микрофлоры. В небольших количествах уреаплазма присутствует в организме, но при благоприятных условиях начинает размножаться.
Микроорганизм вызывает жжение и боли во время мочеиспускания, при этом у женщин присутствуют характерные слизисто-гнойные выделения, имеющие резкий запах.
Стафилококк
Стафилококк является возбудителем цистита и провоцирует возникновение заболевания при снижении защитных сил организма. Небольшое количество бактерий присутствует на коже, слизистых оболочках и в прямой кишке, не вызывая патологий. Однако если микроорганизм начнет размножаться, то приведет к воспалению.
Стафилококки бывают разных видов. Нередко такие микроорганизмы начинают размножаться при сахарном диабете, переохлаждении и большом количестве стрессовых ситуаций.
Герпес
Герпетическая инфекция второго типа может спровоцировать воспаление слизистой оболочки мочевого пузыря при снижении иммунитета. При наличии вируса в организме цистит возникает на фоне простуды или гриппа. Факторы риска активации герпеса – это наличие хронических заболеваний и гнойных очагов (пиелонефрита, тонзиллита и др.), которые подрывают работу иммунитета.
Вирус навсегда остается в организме человека, и устранить его полностью невозможно. Герпес провоцирует цистит реже всех остальных патогенов.
Гарднерелла
Гарднереллы относят к инфекциям, передающимся половым путем. Заразиться можно во время полового акта без презерватива, при этом у женщин появляются слизистые выделения с неприятным запахом. При внедрении гарднереллы в уретру возникает воспаление, которое затрагивает слизистую оболочку мочевого пузыря.
Данный возбудитель цистита также считается условно-патогенной микрофлорой и обитает в здоровом организме. Активное размножение бактерии происходит при нарушении РН влагалища. При этом представители полезной микрофлоры гибнут, а количество патогенов увеличивается.
Хламидии
Хламидия является внутриклеточным паразитом (имеет сходство с бактерией и вирусом) и относится к ЗППП. Главной причиной заражения считается половой контакт с носителем данной бактериальной флоры, а также частая смена партнеров. Патоген может передаваться и через предметы личной гигиены. Хламидии поражают не только мочевой пузырь, но и другие системы организма. Высокая восприимчивость к данному виду возбудителя у людей, чей иммунитет работает не в полную силу.
Хламидиоз вызывает цистит как самостоятельно, так и при наличии других инфекций, которые часто сопровождают болезнь. Симптомы проявляются только через 1-2 недели после заражения. Бактерии могут восходящим путем из мочевого пузыря достигнуть почек, вызвав пиелонефрит.

Бактерии могут восходящим путем из мочевого пузыря достигнуть почек, вызвав пиелонефрит.
Факторы риска
Главным провоцирующим фактором, который выделяют врачи, является незащищенный половой акт. При этом представитель патогенной микрофлоры (грибок, вирус или бактерия) легко внедряется в организм через слизистые оболочки.
Для девушек факторами риска являются:
- средства гигиены с ароматизаторами;
- применение ежедневных прокладок с отдушками;
- вредные привычки;
- неправильное подмывание;
- отсутствие гигиены наружных половых органов;
- частое спринцевание;
- синдром хронической усталости;
- наличие тонзиллита и гайморита;
- влагалищные инфекции, на фоне которых легко приживаются и другие представители патогенной микрофлоры;
- воспалительные процессы в половых органах.
Спровоцировать цистит у мужчин могут следующие причины:
- баланит и баланопостит;
- скопление смегмы под крайней плотью;
- частая смена половых партнерш;
- недосыпание и нервные перенапряжения;
- заболевания простаты;
- воспалительные процессы в уретре;
- мочекаменная болезнь;
- курение и злоупотребление алкоголем.

Спровоцировать цистит у мужчин может курение.
Присоединение инфекции происходит при воспалении слизистых оболочек, поэтому если у мужчины присутствуют какие-либо заболевания половых органов, сопровождающиеся данным симптомом, то необходимо как можно быстрее приступить к лечению.
Уреаплазмоз и гарднереллез – два совершенно разных заболевания половой сферы.
Каждое имеет своего возбудителя и клиническую картину, отличается в видах диагностики и лечения.
Тем не менее, при проведении обследования на ИППП в результатах анализа уреаплазма и гарднерелла часто выявляются вместе.
Поэтому есть необходимость рассмотреть общую симптоматику и возможные варианты лечения этих инфекций.

Гарднерелла – условно-патогенный микроорганизм.
В небольшом количестве присутствует в микрофлоре любой здоровой женщины.
При увеличении количества этих бактерий и сниженном содержании палочковых лактобактерий может развиться дисбиотическое состояние.
Его называют гарднереллезом, или бактериальным вагинозом.
Уреаплазма – условно-патогенный микроорганизм, который в большом количестве приводит к уреаплазмозу.
Заболевание может иметь неприятные последствия в виде выкидыша, неразвивающейся беременности.
Также вызывает существенный дискомфорт своими проявлениями.
Причины уреаплазмоза и гарднереллеза
Ureaplasma urealyticum может попасть в организм женщины половым путем.
Именно поэтому инфекцию ранее относили к категории ЗППП.
Но после более детального изучения женской микрофлоры и обнаружения этих бактерий у здоровых пациенток уреаплазмоз перестали причислять к половым инфекциям.
Как и гарднереллез, уреаплазменную инфекцию на сегодняшний день относят к дисбиотическому состоянию.

Важную роль в развитии обоих заболеваний отводят факторам, способствующим уменьшению нормальных палочковых лактобактерий.
Среди этих состояний:
- Прием антибактериальных средств.
- Длительное использование комбинированных контрацептивов и внутриматочных спиралей.
- Курение.
- Хронические болезни половой и иных систем.
- Нарушение правил гигиены половых органов. Здесь спровоцировать заболевание может как недостаточная гигиена, так и чрезмерная. Увлечение спринцеваниями, различными интимными гелями, спреями с антисептиком может привести к нарушению баланса нормальной флоры. В идеале для интимной гигиены лучше использовать обычную воду, обмывая лишь наружные половые органы и не пытаясь очистить влагалище изнутри.
- Сильные стрессовые ситуации, нарушение режима питания (жесткие диеты).
- Использование ежедневных прокладок. Это, пожалуй, один из важнейших пунктов. Постоянное ношение прокладок, как и синтетического нижнего белья, приводит к нарушению доступа кислорода к влагалищным бактериям. Создается благоприятная для развития бактерий среда – высокая влажность, повышенная температура и отсутствие достаточной вентиляции.
Симптомы уреаплазмы и гарднереллы
Сразу стоит сказать, что проявления гарднереллеза выражены гораздо сильнее, чем уреаплазмы.
Так что эти бактерии и будут определять клинические проявления.
Основные симптомы:
- Специфические влагалищные выделения. По сравнению с обычными белями, их становится гораздо больше. Исчезает прозрачность, выделения становятся мутными, однородными, сероватого, серо-желтого или молочного цвета. Поскольку гарднереллы в процессе жизнедеятельности выделяют газ, появляются еще два характерных симптома. Первый – пенистость белей. В выделениях отчетливо видны пузырьки газа. Также появляется специфический запах. Женщины сравнивают его с запахом пропавшей рыбы, тухлой рыбы, прокисшего молока. При большом количестве уреаплазм периодически могут выходить сгустки слизи.

- Незначительный зуд и дискомфорт в области вульвы и во влагалище. По сравнению с кандидозом (молочницей) зуд при уреаплазме и гарднерелле у женщин менее выраженный, к тому же, никогда не бывает творожистых выделений.
- Разной интенсивности боль в области яичников и/или внизу живота. Этот симптом больше характерен для урапалазмоза, т.к. именно эти бактерии вызывают воспаление в маточных трубах и яичниках.
- Болезненность при половых актах. Симптом связан с воспалением. При этом боль не резкая, а ноющая. Ее можно терпеть, но она нарушает качество половой жизни.
- Бесплодие (относительное, беременность возможна после полного излечения от инфекций). Причин, по которым могут быть проблемы с зачатием, несколько.
- Гарднереллы, в большом количестве присутствующие в выделениях женщины, изменяют рН влагалищной среды. Вместо кислой, она становится щелочной, в которой сперматозоиды теряют свою активность.
- Уреаплазмы вызывают хроническое воспаление во внутреннем маточном слое, в который внедряется оплодотворенная яйцеклетка. В этом случае плодное яйцо либо не прикрепляется к патологической слизистой, либо в нем в последующем не развивается эмбрион. Происходит выкидыш или диагностируется замершая беременность.
Беременность, уреаплазма и гарднерелла
Часто бывает и так, что на фоне имеющихся инфекций беременность наступает достаточно легко.
И тогда возникает новый страх: как будут вместе уживаться уреаплазма, гарднерелла и беременность.

Среди наиболее частых осложнений:
- Постоянная угроза прерывания беременности, особенно на маленьких сроках, могут быть мажущиеся кровянистые выделения.
- Самопроизвольный выкидыш, замершая беременность.
- Аномалии прикрепления хориона и плаценты (низкая плацентация, предлежание краевое или полное).
- Угроза преждевременных родов, преждевременные роды.
- Внутриматочная гипоксия ребенка, задержка его физического развития.
- Осложнения родов в виде преждевременного излития вод, родовой слабости, нарушения отделения плаценты.
- Рождение ребенка с признаками внутриутробного заражения.
- Частые молочницы, плохо поддающиеся лечению. У беременных есть естественное снижение общего иммунитета, а на фоне инфекций ослабевает также иммунитет общий, это и приводит к проявлениям грибковой инфекции.
Уреаплазма и гарднерелла у мужчин
Проявления дисбиоза и уреаплазмоза у мужчин довольно скудные.
До 90% случаев инфицирования болезни протекают в форме бессимптомного носительства.
И лишь в небольшом проценте случаев возникает клиническая симптоматика в виде небольшого жжения, болезненности при мочеиспускании, мелких очагов покраснения и патологических выделений.
Уреаплазма и гарднерелла в анализах
Для диагностики заболеваний могут быть назначены следующие анализы.
Простой мазок на состав микрофлоры
Это обследование – одно из самых быстрых.

По результату мазка можно увидеть:
Измерение рН вагинального отделяемого
При гарднереллезе эта цифра обычно выше 4.5.
Взятие крови методом ИФА для определения титра антител к уреаплазме.
Диагностически значимым считается количество бактерий больше 10 в четвертой степени.
Молекулярно-биологическое исследование с помощью ПЦР
Этим методом можно обнаружить генетический материал и гарднереллы, и уреаплазмы.
Это один из самых точных методов исследования, помогающий в постановке правильного диагноза.
Уреаплазма и гарднерелла: комплексное лечение
При наличии в организме уреаплазмы и гарднереллы лечение обязательно должно быть комплексным.

Если назначить только антибиотик от уреаплазмы, это приведет к еще большему размножению гарднерелл.
В схему лечения уреаплазмоза и гарднереллеза при их выявлении входят следующие препараты:
- Один или два антибиотика, к которым, по результатам анализа, чувствительна уреаплазма. Если количество микроорганизмов большое, могут использоваться два антибактериальных средства из разных групп. Одна из схем: сочетание доксициклина и азитромицина.
- Антимикробное средство – метронидазол, орнидазол, тинидазол. Эффективно главным образом в отношении гарднереллы и другой кокковой флоры.
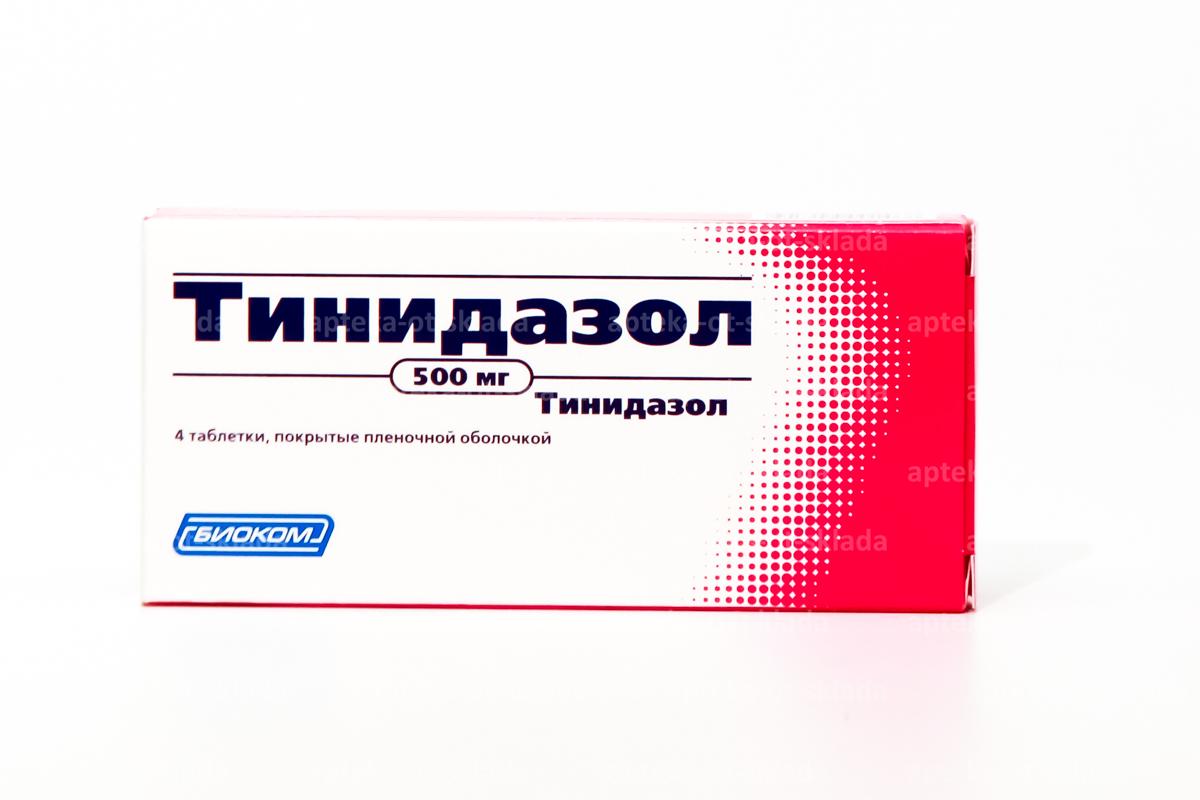
Т.е. наряду с патогенными микробами, они убивают всю влагалищную флору.
В этом случае назначаются препараты, способствующие восстановлению нормального биоценоза половых путей:
- Биоселак – вагинальные капсулы, содержащие не менее 10 8 Lactobacillu rhamnosus.
- Вагилак – препарат для приема внутрь, содержащий пробиотические штаммы Lactobacillus reuteri RC-14 и Lactobacillus rhamnosus GR-1.
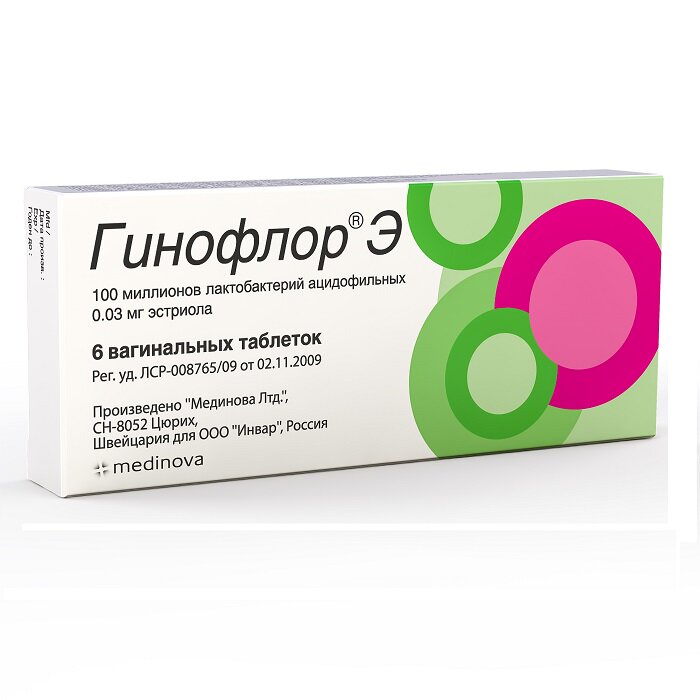
- Гинофлор – двухкомпонентный препарат, содержащий помимо бактерий Lactobacillus acidophilus также среду для их размножения в виде гормона эстриола.
- Лактриол – вагинальные свечи с ацидофильными лактобактериями.
Помните, что лечение должны проходить оба половых партнера, на время терапии исключается половая жизнь.
Курс лечения обычно не превышает 14 дней.
Уреаплазма и гарднерелла: отзывы
Существуют форумы, где пациентки делятся информацией по лечению уреаплазмы и гарднереллы.
Из их просмотра становится понятно, что только комплексный подход к лечению приводит в большинстве случаев к полной элиминации бактерий из организма.
В некоторых случаях происходит повторное развитие гарднереллеза, если не устранен основной провоцирующий фактор.
Например, пациентка не готова отказаться от курения или использования ежедневных прокладок.
В нашем КВД можно за один день пройти диагностику уреаплазмоза и гарднереллеза и получить консультацию по вопросам лечения.
Уреаплазмоз и гарднереллез – два совершенно разных заболевания половой сферы.
Каждое имеет своего возбудителя и клиническую картину, отличается в видах диагностики и лечения.
Тем не менее, при проведении обследования на ИППП в результатах анализа уреаплазма и гарднерелла часто выявляются вместе.
Поэтому есть необходимость рассмотреть общую симптоматику и возможные варианты лечения этих инфекций.

Гарднерелла – условно-патогенный микроорганизм.
В небольшом количестве присутствует в микрофлоре любой здоровой женщины.
При увеличении количества этих бактерий и сниженном содержании палочковых лактобактерий может развиться дисбиотическое состояние.
Его называют гарднереллезом, или бактериальным вагинозом.
Уреаплазма – условно-патогенный микроорганизм, который в большом количестве приводит к уреаплазмозу.
Заболевание может иметь неприятные последствия в виде выкидыша, неразвивающейся беременности.
Также вызывает существенный дискомфорт своими проявлениями.
Причины уреаплазмоза и гарднереллеза
Ureaplasma urealyticum может попасть в организм женщины половым путем.
Именно поэтому инфекцию ранее относили к категории ЗППП.
Но после более детального изучения женской микрофлоры и обнаружения этих бактерий у здоровых пациенток уреаплазмоз перестали причислять к половым инфекциям.
Как и гарднереллез, уреаплазменную инфекцию на сегодняшний день относят к дисбиотическому состоянию.

Важную роль в развитии обоих заболеваний отводят факторам, способствующим уменьшению нормальных палочковых лактобактерий.
Среди этих состояний:
- Прием антибактериальных средств.
- Длительное использование комбинированных контрацептивов и внутриматочных спиралей.
- Курение.
- Хронические болезни половой и иных систем.
- Нарушение правил гигиены половых органов. Здесь спровоцировать заболевание может как недостаточная гигиена, так и чрезмерная. Увлечение спринцеваниями, различными интимными гелями, спреями с антисептиком может привести к нарушению баланса нормальной флоры. В идеале для интимной гигиены лучше использовать обычную воду, обмывая лишь наружные половые органы и не пытаясь очистить влагалище изнутри.
- Сильные стрессовые ситуации, нарушение режима питания (жесткие диеты).
- Использование ежедневных прокладок. Это, пожалуй, один из важнейших пунктов. Постоянное ношение прокладок, как и синтетического нижнего белья, приводит к нарушению доступа кислорода к влагалищным бактериям. Создается благоприятная для развития бактерий среда – высокая влажность, повышенная температура и отсутствие достаточной вентиляции.
Симптомы уреаплазмы и гарднереллы
Сразу стоит сказать, что проявления гарднереллеза выражены гораздо сильнее, чем уреаплазмы.
Так что эти бактерии и будут определять клинические проявления.
Основные симптомы:
- Специфические влагалищные выделения. По сравнению с обычными белями, их становится гораздо больше. Исчезает прозрачность, выделения становятся мутными, однородными, сероватого, серо-желтого или молочного цвета. Поскольку гарднереллы в процессе жизнедеятельности выделяют газ, появляются еще два характерных симптома. Первый – пенистость белей. В выделениях отчетливо видны пузырьки газа. Также появляется специфический запах. Женщины сравнивают его с запахом пропавшей рыбы, тухлой рыбы, прокисшего молока. При большом количестве уреаплазм периодически могут выходить сгустки слизи.

- Незначительный зуд и дискомфорт в области вульвы и во влагалище. По сравнению с кандидозом (молочницей) зуд при уреаплазме и гарднерелле у женщин менее выраженный, к тому же, никогда не бывает творожистых выделений.
- Разной интенсивности боль в области яичников и/или внизу живота. Этот симптом больше характерен для урапалазмоза, т.к. именно эти бактерии вызывают воспаление в маточных трубах и яичниках.
- Болезненность при половых актах. Симптом связан с воспалением. При этом боль не резкая, а ноющая. Ее можно терпеть, но она нарушает качество половой жизни.
- Бесплодие (относительное, беременность возможна после полного излечения от инфекций). Причин, по которым могут быть проблемы с зачатием, несколько.
- Гарднереллы, в большом количестве присутствующие в выделениях женщины, изменяют рН влагалищной среды. Вместо кислой, она становится щелочной, в которой сперматозоиды теряют свою активность.
- Уреаплазмы вызывают хроническое воспаление во внутреннем маточном слое, в который внедряется оплодотворенная яйцеклетка. В этом случае плодное яйцо либо не прикрепляется к патологической слизистой, либо в нем в последующем не развивается эмбрион. Происходит выкидыш или диагностируется замершая беременность.
Беременность, уреаплазма и гарднерелла
Часто бывает и так, что на фоне имеющихся инфекций беременность наступает достаточно легко.
И тогда возникает новый страх: как будут вместе уживаться уреаплазма, гарднерелла и беременность.

Среди наиболее частых осложнений:
- Постоянная угроза прерывания беременности, особенно на маленьких сроках, могут быть мажущиеся кровянистые выделения.
- Самопроизвольный выкидыш, замершая беременность.
- Аномалии прикрепления хориона и плаценты (низкая плацентация, предлежание краевое или полное).
- Угроза преждевременных родов, преждевременные роды.
- Внутриматочная гипоксия ребенка, задержка его физического развития.
- Осложнения родов в виде преждевременного излития вод, родовой слабости, нарушения отделения плаценты.
- Рождение ребенка с признаками внутриутробного заражения.
- Частые молочницы, плохо поддающиеся лечению. У беременных есть естественное снижение общего иммунитета, а на фоне инфекций ослабевает также иммунитет общий, это и приводит к проявлениям грибковой инфекции.
Уреаплазма и гарднерелла у мужчин
Проявления дисбиоза и уреаплазмоза у мужчин довольно скудные.
До 90% случаев инфицирования болезни протекают в форме бессимптомного носительства.
И лишь в небольшом проценте случаев возникает клиническая симптоматика в виде небольшого жжения, болезненности при мочеиспускании, мелких очагов покраснения и патологических выделений.
Уреаплазма и гарднерелла в анализах
Для диагностики заболеваний могут быть назначены следующие анализы.
Простой мазок на состав микрофлоры
Это обследование – одно из самых быстрых.

По результату мазка можно увидеть:
Измерение рН вагинального отделяемого
При гарднереллезе эта цифра обычно выше 4.5.
Взятие крови методом ИФА для определения титра антител к уреаплазме.
Диагностически значимым считается количество бактерий больше 10 в четвертой степени.
Молекулярно-биологическое исследование с помощью ПЦР
Этим методом можно обнаружить генетический материал и гарднереллы, и уреаплазмы.
Это один из самых точных методов исследования, помогающий в постановке правильного диагноза.
Уреаплазма и гарднерелла: комплексное лечение
При наличии в организме уреаплазмы и гарднереллы лечение обязательно должно быть комплексным.

Если назначить только антибиотик от уреаплазмы, это приведет к еще большему размножению гарднерелл.
В схему лечения уреаплазмоза и гарднереллеза при их выявлении входят следующие препараты:
- Один или два антибиотика, к которым, по результатам анализа, чувствительна уреаплазма. Если количество микроорганизмов большое, могут использоваться два антибактериальных средства из разных групп. Одна из схем: сочетание доксициклина и азитромицина.
- Антимикробное средство – метронидазол, орнидазол, тинидазол. Эффективно главным образом в отношении гарднереллы и другой кокковой флоры.

Т.е. наряду с патогенными микробами, они убивают всю влагалищную флору.
В этом случае назначаются препараты, способствующие восстановлению нормального биоценоза половых путей:
- Биоселак – вагинальные капсулы, содержащие не менее 10 8 Lactobacillu rhamnosus.
- Вагилак – препарат для приема внутрь, содержащий пробиотические штаммы Lactobacillus reuteri RC-14 и Lactobacillus rhamnosus GR-1.
- Гинофлор – двухкомпонентный препарат, содержащий помимо бактерий Lactobacillus acidophilus также среду для их размножения в виде гормона эстриола.
- Лактриол – вагинальные свечи с ацидофильными лактобактериями.

Помните, что лечение должны проходить оба половых партнера, на время терапии исключается половая жизнь.
Курс лечения обычно не превышает 14 дней.
Уреаплазма и гарднерелла: отзывы
Существуют форумы, где пациентки делятся информацией по лечению уреаплазмы и гарднереллы.
Из их просмотра становится понятно, что только комплексный подход к лечению приводит в большинстве случаев к полной элиминации бактерий из организма.
В некоторых случаях происходит повторное развитие гарднереллеза, если не устранен основной провоцирующий фактор.
Например, пациентка не готова отказаться от курения или использования ежедневных прокладок.
В нашем КВД можно за один день пройти диагностику уреаплазмоза и гарднереллеза и получить консультацию по вопросам лечения.





Главная → Здоровье → Мифы → Инфекции, передаваемые половым путём: правда и мифы
Проблема в том, что, помимо ИППП, во влагалище женщин (здоровых женщин) могут обитать различные бактерии, которые относятся к 300 разным видам. Эти бактерии могут быть с нами с рождения, жить во влагалище или кишечнике и иногда вызывать неприятные симптомы.
Разницу между ИППП и компонентами флоры понимать очень и очень важно. ИППП необходимо лечить (если лечение существует). И вам, и вашему партнёру. И неважно, есть симптомы или нет. Если не лечить, могут быть серьёзные осложнения: воспаление в полости матки, в трубах и яичниках, бесплодие, преждевременные роды, инфицирование плода, послеродовые осложнения.

- хламидиоз (урогенитальная хламидийная инфекция) — возбудитель Chlamydia trachomatis;
- гонорея (гонококковая инфекция) — возбудитель Neisseria gonorrhoeae;
- сифилис — возбудитель Treponema pallidum;
- трихомониаз — возбудитель Trichomonas vaginalis;
- инфекция, вызванная Mycoplasma genitalium (и только этой микоплазмой. ) — добавлена к списку ИППП совсем недавно;
- генитальный герпес — возбудитель Herpes Simplex Virus;
- папилломавирусная инфекция — возбудитель Human Pappilomavirus;
- гепатит В — возбудитель Hepatitis B Virus;
- ВИЧ-инфекция — возбудитель Human Immunodeficiency Virus.
Этот список неполный, но те инфекции, которые не включены в него, практически не встречаются на территории РФ (всего к ИППП относятся около 30 инфекций, большая часть из которых регистрируется в странах Африки).
- уреаплазмы (Ureaplasma spp.: Ureaplasma parvum, Ureaplasma urealyticum);
- мycoplasma hominis;
- gardnerella vaginalis;
- кандиды (Candida albicans, Candida glabrata, Candida crusei и т. д.);
- стафилококки;
- стрептококки;
- энтеробактерии (клебсиеллы, эшерихии и т. д.);
- цитомегаловирус.
Этот список можно продолжать практически бесконечно! Так что лучше ориентироваться на первый.
Несмотря на то что микроорганизмы из второго списка живут во влагалище совершенно здоровых женщин, зачастую при их обнаружении ставятся несуществующие диагнозы и назначается лечение. Разберём наиболее популярные из таких диагнозов.

Вообще в организме человека обитает много разных микоплазм, но в половых органах значение имеют две из них: Mycoplasma genitalium и Mycoplasma hominis (если быть точными, ещё и уреаплазмы, они тоже по классификации относятся к микоплазмам, но о них поговорим отдельно). К сожалению, две эти микоплазмы очень и очень сильно отличаются!
Mycoplasma genitalium — инфекция, передаваемая половым путем (ИППП), её нужно лечить обязательно, если она обнаружена, поскольку она может приводить к развитию осложнений. Как и в случае других ИППП, Mycoplasma genitalium выявляется в мазках из влагалища / шейки матки. Диагноз ставится только методом ПЦР (НАСБА), остальные анализы не несут никакой информации. Как и для других ИППП, лечение необходимо вам и вашему партнёру. Из хороших новостей — в России распространённость этой инфекции невелика (1—5%).
Mycoplasma hominis — это совсем другой микроорганизм. Эта микоплазма — компонент нормальной флоры женщины. Она может обнаруживаться в норме у пациенток. Она может обитать и у беременных женщин, не приводя к развитию каких-либо проблем. Справедливости ради нужно сказать, что есть ситуации, в которых Mycoplasma hominis участвует в развитии болезни (бактериальный вагиноз, редко — воспаления), но тогда у вас будут проявления болезни, и вы их точно заметите! В обычной ситуации, если у вас всё хорошо, лечить её не надо. Но вот распространённость этой микоплазмы достигает 50%.
К сожалению, в умах некоторых врачей эти микоплазмы слились в одну, и разницы между ними они не видят.
Справедливости ради заметим, что уреаплазмы, как и другие компоненты микрофлоры, иногда всё же могут приводить к развитию воспаления, но это воспаление чаще всего затрагивает органы мочевой системы — уретра (чаще у мужчин), мочевой пузырь (цистит), почки. Обращаем внимание, что в этой ситуации уреаплазмы ведут себя в точности так же, как, например, кишечная палочка — она может вызывать и цистит, и пиелонефрит, и даже сепсис, но живёт в каждом здоровом организме. Значит ли это, что мы должны лечить всех поголовно от кишечной палочки? Конечно нет! Та же история и с уреаплазмами.
Очень и очень распространённое заблуждение: уреаплазмы приводят к бесплодию, выкидышам, преждевременным родам, внутриутробным инфекциям и т. д. Нет и ещё раз нет. Доказано (и достаточно давно), что это совершенно не так. Сами по себе уреаплазмы никак не влияют на течение и исход беременности.
Несмотря на то что всё, написанное выше, чистая правда (доказанная многократно в масштабных исследованиях), я не могу утаить от вас одну деталь, которая многое меняет в поведении врачей в России. К сожалению, уреаплазмы попали в последние рекомендации Общества дерматовенерологов и косметологов (не приказ, конечно, но всё же весомый документ).
Так вот, в этих рекомендациях сказано, что уреаплазмы надо лечить, если они обнаруживаются в концентрации 10 4 КОЕ/мл и выше п ри наличии признаков воспаления на слизистой .
Выявлять гарднереллы сами по себе в любом варианте бессмысленно. Необходимо смотреть их количество в сравнении с количеством лактобактерий, если есть подозрение на бактериальный вагиноз (это делается методом ПЦР в мазке из влагалища). Кровь сдавать бессмысленно в любой ситуации.
Но нам с вами повезло жить в XXI веке, когда многое стало понятно, открыто и доказано.
Итак, разбираемся: в норме во влагалище живёт много бактерий, но главные из них — лактобактерии. При дисбиозе лактобактерии замещаются другими бактериями, теряют свои лидирующие позиции. То есть раньше ставили дисбиоз, если видели, что лактобактерий мало, а чего-то другого много (могли и не видеть, что чего-то много из-за несовершенства методов диагностики, но понимали, что пустовать слизистая не может).
На сегодняшний же день дисбиоз разделился на два абсолютно понятных заболевания: бактериальный вагиноз и аэробный вагинит . Общее у этих заболеваний — снижение количества лактобактерий и доминирование других бактерий, разное — это те самые доминирующие бактерии (при бактериальном вагинозе — гарднереллы, атопобиум и прочие; при аэробном вагините — кишечные палочки, стрептококки, стафилококки и прочие).
Читайте также:










