Дети с овп при полиомиелите
Полиомиелит — антропонозная вирусная инфекционная болезнь, характеризующаяся лихорадкой, поражением нейронов спинного и головного мозга, развитием вялых атрофических параличей и парезов конечностей и туловища.
Возбудитель полиомиелита (Poliovirus hominis) относится к семейству энтеровирусов, куда входят также Коксаки и ЕСНО-вирусы.
Серологически различают 3 типа (I, II, III) вирусов полиомиелита с преобладанием I типа. Полиовирусы в фекалиях, молоке, на овощах выживают до 4 месяцев, в воде — до 100 суток. При 100°С погибают мгновенно, а под воздействием дезсредств, ультрафиолетовых лучей также быстро гибнут.
Источником инфекции может быть только человек — больной или носитель, выделяя вирус из носоглотки через 36 ч после заражения в течение 1 недели, с испражнениями — через 72 ч и в течение 3—6 недель.
Механизм передачи возбудителя фекально-оральный, пути передачи пищевой, водный и контактно-бытовой. Большое значение имеет аспирационный механизм передачи с воздушно-капельным и воздушно-пылевым путями.
В настоящее время полиомиелит регистрируется в основном в Индии, Пакистане, Афганистане, ряде стран Африки — завершение ликвидации задерживается из-за недостатка средств. Ориентировочно полная ликвидация полиомиелита намечена к 2005 г.
Инкубационный период 2—35 дней. Различают непаралитическую (кратковременная лихорадка, небольшой кашель, насморк, диспепсические явления) и паралитическую формы заболевания. При последней — температура до 40°С, головная боль, першение и боли в горле, тошнота, рвота, боли в животе, запор. Выявляются вялые параличи мышц спины, шеи, конечностей, дыхательная недостаточность, ригидность затылочных мышц (больной не может достать грудь подбородком). Симптомы Кернига (согнутую в тазобедренном суставе под прямым углом ногу не удается разогнуть в коленном) и Брудзинского (при попытке больного пригнуть голову ноги подтягиваются к животу). Летальность 2—10 %. У переболевших формируется инвалидность из-за стойких атрофических параличей.
Диагностика основана на выделении полиовируса из фекалий, цереброспинальной жидкости, смывов из носоглотки, крови на 3—7 день заболевания.
Профилактика. В 1959 г. в нашей стране начата иммунизация живой ослабленной вакциной, приготовленной по способу Себина. Приготовление и испытание этой высокоэффективной вакцины было проведено М. П. Чумаковым и А. А. Смородинцевым.
Доза ОПВ отечественного производства — 2 или 4 капли вакцины на прием. Ее капают в рот стерильной пипеткой, капельницей или шприцем за 1 ч до еды. Запивать вакцину, есть и пить в течение часа после прививки запрещается. Если ребенок срыгнул или его вырвало, ему следует дать вторую дозу, если и в этом случае было срыгивание, новую дозу ему следует дать лишь при следующем приеме.
Противопоказаниями к применению ОПВ являются все виды иммунодефицита, ВИЧ-инфекция, а также осложнения со стороны центральной нервной системы на введение дозы. Лицам, которым противопоказана ОПВ, вводят инактивированную вакцину (ИПВ) внутримышечно в дозе 0,5 мл трехкратно, с теми же интервалами, что и ОПВ.
После ликвидации полиомиелита иммунизация ОПВ будет прекращена, однако еще не решено, когда именно и как. Возвращение полиовируса маловероятно, хотя полностью исключить это нельзя, как нельзя не иметь в виду и возможность использования полиовируса в террористических целях.
В соответствии с приказом выявлению, диагностике, лабораторному обследованию и регистрации подлежат все больные до 15 лет с явлениями острых вялых параличей (ОВП), а также все больные (без ограничения возраста) при подозрении на полиомиелит.
В процессе обследования приходится встречаться в основном с четырьмя нозологическими формами ОВП у детей.
1.Паралитический полиомиелит, для которого характерно острое развитие слабости мышц, пареза или паралича одной или нескольких конечностей.
2. Инфекционно-аллергнческие полинейропатии, ранее обозначавшаяся как палирадикулоневрит.
3. Острые инфекционные миелиты, для которых обычно характерно развитие симметричных парапарезов.
4. Травматические невропатии (ранее обозначающиеся как невриты) седалищного или перонеального нервов.
Больные с клиническими признаками полиомиелита и с явлениями острого вялого паралича подлежат обязательному 2-кратному вирусологическому обследованию.
Ответственным за своевременное взятие материала от больного и доставку его в вирусологическую лабораторию центра Госсанэпиднадзора является руководитель учреждения, в котором выявлен больной ОВП.
Для диагностического исследования берут две пробы крови больного (по 5 мл). Первая проба должна быть взята в день постановки первичного диагноза; вторая — через 2—3 недели после первой. Сыворотки крови хранят и транспортируют при температуре от 0 до +8'С.
В случае летального исхода берутся пробы секционного материала из спинного мозга.
Окончательный диагноз учитывается в формах № 1, 2 Государственного статистического наблюдения.
Противоэпидемические мероприятия в очаге полиомиелита и острого вялого паралича:
1. Обязательная госпитализация больного при подозрении на полиомиелит и ОВП.
2. Проведение заключительной дезинфекции силами населения в домашнем очаге и медицинским персоналом в организованном коллективе.
3. Осмотр контактных детей до 5 лет врачом-педиатром, невропатологом в целях выявления больных с признаками полиомиелита и ОВП и их госпитализация (по показаниям).
4. Двукратное копрологическое обследование всех контактных (взятие 2 проб фекалий в течение 2 дней) в очагах полиомиелита и ОВП проводится:
— в случае позднего (позже 14-го дня с момента появления паралича) и неполного (проба стула) обследования больного полиомиелитом или ОВП;
— при наличии в окружении лиц, прибывших из эндемичных по полиомиелиту территорий, беженцев, вынужденных переселенцев, мигрантов.
5. Проведение однократной вакцинации против полимиелита детям до 5 лет.
6. Медицинское наблюдение за детьми до 5 лет, бывшими в контакте с больным в течение 20 дней с двукратной регистрацией результатов наблюдения.
1. Этиология и эпидемиология полиомиелита.
2. Клинические формы полиомиелита.
3. Специфическая профилактика полиомиелита.
4. Показания и противопоказания, возможные осложнения при вакцинации полиомиелита.
Не нашли то, что искали? Воспользуйтесь поиском:
Инкубационный период: от 4 до 30 дней, чаще 6-21 дней.
Период заразности: вирус выделяется со слизью дыхательных путей – 1 неделю, с калом – 3-6 недель.
Информация в органы надзора: в течение 12 часов после выявления больного посылают экстренное извещение в ТЦСЭН.
Мероприятия в отношении больных:
· Больной с подозрением на ПОЛИО/ОВП подлежит госпитализации в бокс инфекционного стационара.
· Взятие двух проб фекалий для лабораторного вирусологического исследования с интервалом 24-48 часов. Пробы должны быть отобраны в возможно короткие сроки, но не позднее 14 дня от начала пареза/паралича.
· Забор парных сывороток крови (при подозрении на полиомиелит, в том числе вакциноассоциированный). Первую сыворотку отбирают при поступлении больного в стационар, вторую – через 2-3 недели.
· Исследование иммунологического статуса (иммунограмму) и электронейромиографию.
Мероприятия в отношении контактных лиц:
Мероприятия в очаге, где выявлен больной ПОЛИО/ОВП проводят в отношении контактных детей в возрасте до 5 лет.
Мероприятия в очаге, где выявлен больной полиомиелитом, вызванным диким штаммом полиовируса, или носитель дикого полиовируса проводятся в отношении всех лиц независимо от возраста, имевших с ними контакт:
– первичный осмотр терапевтом (педиатром) и неврологом (инфекционистом);
– ежедневное медицинское наблюдение в течение 20 дней;
– однократное лабораторное обследование всех контактных лиц. Пробы фекалий у контактных детей до 5 лет проводятся не ранее 1 месяца после последней прививки против полиомиелита вакциной ОПВ;
– однократную иммунизацию вакциной против полиомиелита проводят в кратчайшие сроки, независимо от возраста и ранее проведенных профилактических прививок, но не ранее 1 месяца после последней иммунизации против полиомиелита.
Мероприятия в очаге: после госпитализации больного проводится текущая и заключительная дезинфекция с использованием дезинфекционных средств, обладающих вирулицидными свойствами.
Правила выписки: после получения однократного отрицательного результата вирусологического исследования.
Допуск в коллектив: лица, перенесшие полиомиелит, допускаются в коллектив после получения однократного отрицательного результата вирусологического исследования.
Диспансеризация: не регламентирована. Сроки наблюдения за больными определяются индивидуально, но при менингеальной и паралитических формах составляют не менее года.
Активная иммунизация: В соответствии с национальным календарем прививок вакцинация проводится 3-х кратно с 3-х месяцев с интервалом в 1,5 мес., V1 – 3 мес. (ИПВ), V2 – 4,5 мес. (ИПВ), V3 – 6 мес. (ОПВ), R1 – 18 мес. (ОПВ), R2 – 20 мес. (ОПВ), R3 – в 14 лет (ОПВ).
Иммунизация по эпидемическим показаниям (дополнительная) проводится вне зависимости от ранее проведенных профилактических прививок против этой инфекции, но не ранее 1 месяца после последней иммунизации против полиомиелита. При совпадении сроков проведения иммунизации против полиомиелита детей по эпидемическим показаниям с возрастом, регламентированным Национальным календарем, иммунизация засчитывается как плановая.
Лица, перенесшие полиомиелит, подлежат иммунизации против полиомиелита инактивированной вакциной в соответствии с возрастом.
Псевдотуберкулез, иерсиниоз
Инкубационный период: 3-18 дней.
Период заразности: при псевдотуберкулезе человек источником инфекции не является, при кишечном иерсиниозе больной или носитель может явиться источником инфекции.
Информация в органы надзора: при установлении вероятного случая заболеваний псевдотуберкулезом или кишечным иерсиниозом учреждение, установившее диагноз направляет экстренное извещение об инфекционном заболевании по установленным формам в ТЦСЭН.
Мероприятия в отношении контактных лиц:
· медицинское наблюдение за лицами, находящихся в одинаковых с больным условиях по риску заражения (18 дней);
Мероприятия в очаге:
– обследование больных и подозрительных на заболевание, а также взятие проб из объектов окружающей среды для бактериологических, серологических и молекулярно-генетических исследований (ПЦР;
– введение временного запрета на приготовление холодных мясных закусок и молочных продуктов, не подвергающихся термической обработке, исключается употребление салатов из сырых овощей и фруктов, без обработки;
– проведение внеплановых мероприятий по контролю за санитарно-эпидемиологическим состоянием продовольственных складов, холодильных камер, овощехранилищ, организаций, поставляющих продукты питания;
– введение усиленного надзора за системой водоснабжения, благоустройством территории, организацией питания и соблюдением противоэпидемического режима детских организованных коллективов, пищеблоков предприятий общественного питания и лечебно-профилактических организаций;
Правила выписки: выписка больных осуществляется после полного клинического выздоровления и нормализации всех показателей функционального состояния переболевших, без проведения контрольных лабораторных исследований.
Допуск в коллектив: на основании справки о выздоровлении.
Диспансеризация: диспансерное наблюдение осуществляется в течение 1 мес. после выписки из стационара при неосложненных формах, при затяжном течении – не менее 3 мес.
Активная иммунизация: вакцина не разработана.
Ротавирусная инфекция (РВИ)
Инкубационный период: от 10 часов до 7 дней, чаще – 1-3 дня.
Период заразности: максимальная концентрация возбудителя в фекалиях (до 10 11 -10 12 вирионов/мл фекалий) наблюдается в первые 3-5 дней заболевания. Длительность выделения ротавируса после исчезновения клинических признаков может продолжаться до 30-40 дней. Средняя продолжительность заболевания 5-7 дней.
Информация в органы надзора: экстренное извещение в ТЦСЭН не позже 12 часов после выявления больного.
Мероприятия в отношении больных: госпитализация лиц, заболевших РВИ, проводится по клиническим и эпидемиологическим показаниям. При легких формах клинического течения заболевания лечение может осуществляться в амбулаторных условиях.
Мероприятия в отношении контактных лиц: наблюдение в течение 7 дней от даты последнего контакта.
Мероприятия в очаге:
– выполнение гигиенических мероприятий: тщательное мытье рук; при уходе за больными детьми и пожилыми людьми – обработка рук спиртсодержащими кожными антисептиками; своевременная замена нательного и постельного белья, проветривание помещений;
При возникновении РВИ в стационаре вводится:
– наблюдение за контактными в течение 7 дней от даты последнего контакта (составление списков контактных лиц, осмотр врача и опрос о состоянии здоровья, осмотр стула, измерение температуры тела 2 раза в день);
– однократное обследование персонала и контактных детей на ротавирусы;
– после выписки пациента проводится заключительная дезинфекция с камерным обеззараживанием постельных принадлежностей.
Правила выписки: после полного клинического выздоровления без дополнительного вирусологического обследования.
Допуск в коллектив: на основании справки врача о выздоровлении без дополнительного вирусологического обследования; в случае установленного вирусоносительства (выделение вируса без клинических проявлений) лица, из числа декретированных групп, не допускаются к основной работе в течение 7 дней от момента отбора материала для исследования на РВ.
Диспансеризация: не регламентирована.
Сальмонеллез
Инкубационный период: колеблется от 2-6 часов до 2-3 дней. При бытовом пути передачи он может увеличиваться до 4-7 суток.
Период заразности: острое бактериовыделение до 3 месяцев, хроническое – более 3 месяцев после клинического выздоровления.
Информация в органы надзора: экстренное извещение в ТЦСЭН в течение 12 часов после выявления больного. В случае внутрибольничного сальмонеллеза – немедленная отправка экстренного извещения.
Мероприятия в отношении больных: госпитализация выявленных больных (больных с подозрением на сальмонеллез) сальмонеллезами и бактерионосителей осуществляется по клиническим и эпидемиологическим показаниям.
Мероприятия в отношении контактных лиц: длительность наблюдения составляет 7 дней и включает опрос, осмотр, наблюдение за характером стула, термометрию. Лицам, подвергшимся риску заражения, проводят экстренную профилактику бактериофагом.
Мероприятия в очаге: текущая и заключительная дезинфекция.
Правила выписки: работники отдельных профессий, а также дети, посещающие организованные коллективы, выписываются после клинического выздоровления и однократного лабораторного обследования с отрицательным результатом, проведенного через 1-2 дня после окончания лечения в стационаре или на дому. При положительном результате курс лечения повторяется. Остальные лица выписываются после клинического выздоровления. Необходимость их бактериологического обследования перед выпиской определяется лечащим врачом.
Допуск в коллектив: на основании справки врача о выздоровлении и отрицательного результата лабораторного обследования на сальмонеллез. Дети общеобразовательных, летних оздоровительных учреждений, школ-интернатов в течение месяца после перенесенного заболевания не допускаются к дежурствам в столовой.
Диспансеризация:
· Лица из числа декретированного контингента, являющиеся носителями сальмонеллеза, подлежат диспансерному наблюдению в течение 1 месяца с клиническим осмотром и лабораторным обследованием, проведенным в конце наблюдения. При необходимости сроки диспансерного наблюдения удлиняются, проводится ежемесячный осмотр и лабораторное обследование.
· Снятие с диспансерного учета проводится при условии клинического выздоровления и отрицательного результата лабораторного обследования
Активная иммунизация: не проводится. В очаге инфекции проводится специфическая профилактика бактериофагом.
Сибирская язва
Инкубационный период: от нескольких часов до 8 дней, чаще – 2-3 дня.
Период заразности: Человек источником инфекции не является. Сырьё, полученное от больного животного (шерсть, шкура и др.), и продукты его переработки представляют опасность в течение многих лет.
Информация в органы надзора: при подозрении на заболевание немедленная информацияпо телефону, экстренное извещение не позднее 12 часов с момента выявления больного в ТЦСЭН.
Мероприятия в отношении больных: лица с подозрением на заболевание сибирской язвой подлежат немедленной госпитализации в инфекционные отделения.
Мероприятия в отношении контактных лиц:
– изоляция контактных не проводится; на весь населенный пункт, в котором возникли заболевания сибирской язвой, накладывается карантин.
– медицинское наблюдение за лицами, находящихся в одинаковых с больным условиях по риску заражения (8 дней) с ежедневным осмотром кожных покровов и двукратным измерением температуры тела;
– назначение лицам, подвергшимся риску заражения, экстренной профилактики антибактериальными препаратами;
– взятие материала от больных и подозрительных на заболевание, а также проб из объектов окружающей среды для лабораторных исследований.
Мероприятия в очаге:
· Проводится текущая и заключительная дезинфекция в очаге.
· При всех клинических формах сибирской язвы у людей обеззараживают все объекты и помещения, которые могут быть контаминированы возбудителем.
· При проведении заключительной дезинфекции проводится камерная дезинфекция вещей больного и постельных принадлежностей.
· Заключительную дезинфекцию выполняют в течение 3-6 часов с момента госпитализации больного или удаления трупа, а по месту работы – в течение первых суток.
Правила выписки: выписка больных проводится после клинического выздоровления, но не ранее 12 дня нормальной температуры.
Допуск в коллектив: по выздоровлению.
Диспансеризация: не регламентирована
Активная иммунизация: специфическая профилактика против сибирской язвы проводится по эпидемическим показаниям контингентам риска (зооветработники и др.) Лицам, подвергшимся риску заражения, проводится экстренная профилактика (превентивное лечение) антибактериальными препаратами. Проведение профилактики нецелесообразно, если прошло более 8 суток после употребления в пищу мяса больного животного или возможного инфицирования кожных покровов в результате контакта.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.


Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.

Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.

Статья просмотрена: 11117 раз
Актуальность. Полиомиелит — одно из самых тяжелых инфекционных заболеваний, которое поражает людей любого возраста, но особенно часто — детей первых лет жизни. Хотя полиомиелит первично относится к кишечным инфекциям, наиболее тяжелые проявления заболевания вязаны с поражением нейронов, локализованных в сером веществе передних рогов спинного мозга. Обусловленные этим параличи ведут к инвалидизации больного, а при вовлечении дыхательной мускулатуры, либо вазомоторных ядер черепных нервов, заболевание может закончиться летально.
Вакциноассоциированный полиомиелит — развитие острых вялых паралитических (ОВП) случаев полиомиелита, как осложнение у детей с иммунодефицитом, связанное с введением живой оральной аттенуированной вакцины Себина.
Исходы полиомиелита. Типичный полиомиелит подразделяется на следующие формы: инапарантная, абортивная, менингеальная (непаралитическая), спинальная и бульбарная. В зависимости от того, какая из форм данного заболевания развивается, выделяют следующие осложнения и исходы:
- Благоприятный. В течение недели — месяца больной полностью выздоравливает (инапарантная, абортивная и менингеальная формы)
- Внезапное и быстрое развитие параличей, остеопороз характерно для спинальной формы
- Неблагоприятный. Нередки летальные исходы, инвалидность в связи с атрофией мышц.
Вакцинация против полиомиелита. Для профилактики полиомиелита существует 2 вакцины: живая оральная ослабленная, предложенная американским исследователем Альбертом Сэбиным в 1957 году; убитая инактивированная, предложенная так же американским исследователем Джонасом Солком в 1947 году.
Для формирования базового иммунитета против полиомиелита инактивированная вакцина вводится с возраста 3-х месяцев три раза с интервалом в 1 месяц. Т. е. схема введения полиовакцины совпадает по срокам с введением вакцины против коклюша, дифтерии, столбняка и Хиб-инфекции.
Для поддержания иммунитета в возрасте 18 месяцев, 24 месяцев и 7 лет ребенку необходимо провести поддерживающие прививки с использованием живой полиовакцины (ревакцинации).
Особенностью выработки иммунитета живой ослабленной вакцины является то, что вирус внедряется в эпителий кишечника и вызывает выработку антител. Но вакцина ослаблена до определенного уровня. Если имеется выраженный иммунодефицит, приобретенный или врожденный, то эта вакцина может вызвать развитие клинической картины заболевания полиомиелита. Таким образом живая оральная аттенуированная вакцина противопоказана детям с ВИЧ, в стадии СПИДа, а также детям, у которых имеется врожденный иммунодефицит.
Поствакцинальные осложнения:
Аллергические реакции — крапивница, отек Квинке — встречаются редко, обычно у предрасположенных к аллергии детей в первые 4 дня от вакцинации.
Кишечные инфекции — также редкое осложнение, преимущественно возникает у детей с неустойчивым стулом, проходит через несколько дней без лечения, не сопровождается нарушением общего состояния ребенка.
В предыдущие десятилетия живая полиовакцина, хоть и очень редко, но приводила к развитию осложнения — так называемого вакциноассоциированного полиомиелита (ВАП). Частота этого осложнения по суммарным данным, полученным из разных стран мира, составляла 1 случай на 500 000–2 000 000 доз вакцины.
Клинический случай, подтверждающий безвредность вакцины для детей с нормальной иммунной системой.
Мать — фельдшер, проводила оральную вакцинацию в виде полиодраже (в коробочках) с вакциной от 3-х типов вируса по 150 доз. Использовала по 20 доз вакцины с каждой упаковки, пришла домой и оставила сумку с вакциной без присмотра. Трое ее детей, играя с друзьями, залезли в сумку и забрали вакцину, которая выглядела как драже. В результате, пятью детьми было съедено 390 доз вакцины, при этом, кто какой тип принимал неизвестно. Дети были доставлены в инфекционную больницу города Минска, и никто из них от такого количества доз вакцин не заболел. Что свидетельствует о хорошей иммунной системе детей и аттенуации вируса.
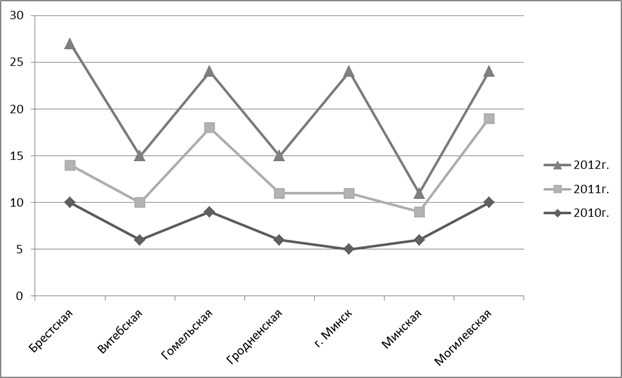
Рис. 1. Динамика заболеваемости ОВП в регионах Республики Беларусь,2010–2012 гг.
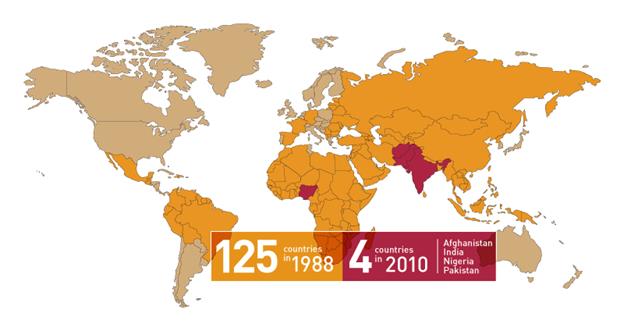
Рис. 2. Устойчивость полиомиелита по миру в сравнении 1988 г. и 2010 г.
Астапов Анатолий Архипович принимал участие по ликвидации полиомиелита в Республики Беларусь, за что награжден сертификатом и значком Европейского бюро ВОЗ.
Республика Беларусь на данный момент является территорией свободной от циркуляции штамма дикого полиомиелита с 2002 года.
1. В. П. Малый — Полиомиелит: современные проблемы — Статья опубликована в журнале “Клиническая иммунология. Аллергология. Инфектология.” № 4, июль 2010 года, стр. 57–66
Стоит иметь в виду, что на примере полиомиелита, в связи с его некоторыми особенностями, очень рельефно проявляется тактика прямого запугивания врачами мало что знающего об этом заболевании населения. В связи с этим, нелишне будет напомнить некоторые факты о полиомиелите, которые помогут разобраться с этой проблемой и принять верное решение.
2. Лечить полиомиелит современная медицина не может. Всё лечение сводится к общим восстановительным средствам.
Это – очевидная ложь.
3. Самая распространённая в мире вакцина Сэбина – оральная полиовакцина ОПВ вызывает наибольшее количество осложнений и имеет на своём счету тысячи погибших детей.
«Живая вакцина ОПВ используется для плановой вакцинации детей, в том числе и в России. Особенность её применения состоит в том, что вакцинный вирус, размножаясь в кишечнике привитого ребёнка, попадает в окружающую среду, что приводит к каскадной “вакцинации” и “ревакцинации” окружающих, что позволяет создать популяционный иммунитет. Ввиду её дешевизны и простоты применения (пероральные капли), она стала основным оружием в рамках программы искоренения полиомиелита на планете, осуществляемой под эгидой Всемирной Организации Здравоохранения (ВОЗ). В то же время, применение ОПВ имеет ряд ключевых недостатков и ограничений:
– у части детей, получивших вакцинный вирус по контакту (дети не полностью или неправильно привитые, дети с иммунодефицитами), может развиваться тяжёлое осложнение – т.н. вакцино-ассоциированный полиомиелит, в ряде случае сопровождающийся параличами, как при натуральной инфекции.
– низкая эффективность, ввиду требовательности к условиям хранения (при -20С°) и неточности дозировки (часть вакцины теряется за счёт выведения из организма с калом).
Точнее, пожалуй, не скажешь.
Учитывая всё вышеизложенное, можно однозначно трактовать вакцинацию от полиомиелита как средство:
– ослабления популяционного иммунитета, как следствие ослабления иммунных систем отдельных индивидуумов.
– поддержания циркуляции вируса, ответственного за возникновение полиомиелита, не давая ему быть уничтоженным тем же самым популяционным иммунитетом.
– создания условий для появления новых мутаций вируса, представляющих опасность большую, нежели исходный вирус.
4. Если принять во внимание тот факт, что любым заболеванием в первую очередь могут заболеть только восприимчивые к нему люди, то станет очевидно, что поголовная вакцинации совсем не метод борьбы с полиомиелитом. Если бы вакцинаторов волновало здоровье детей, то они бы выявляли тех из них, кто может быть восприимчив к полиомиелиту, вместо того чтобы подвергать беззащитных детей риску потерять здоровье или жизнь, вследствие осложнений от прививок.
«А иммунологи тем временем продолжают спорить о степени риска использования убитых и живых вирусов. Защитники вакцин на основе убитых вирусов утверждают, что именно живые вирусы ответственны за случаи полиомиелита. Те же, кто отстаивают использование вакцин на основе живых вирусов, заявляют, что убитые вирусы не обеспечивают достаточной защиты и, следовательно, увеличивают восприимчивость к заболеванию.
Такой же тупик "ликвидации", как и шесть лет назад. Все больше прививок, все больше параличей.
Все случаи вакциноассоциированного полиомиелита зарегистрированы у детей до 1 года, получивших первую прививку:
Главным врачам центров
госсанэпиднадзора в субъектах
Российской Федерации
От 11.11.99 №14ФЦ/3212
Эпидемиологический надзор за
острыми вялыми параличами
(ОВП) в Российской Федерации
(9 мес.1999 г.)
За 9 мес.1999 г. в Российской Федерации по данным федерального государственного статистического наблюдения (ф. № 1) зарегистрировано 7 случаев острого паралитического полиомиелита в Московской, Орловской, Ростовской, Свердловской, Читинской областях, Красноярском крае, Республике Бурятия. Помимо этого в марте этого года в Краснодарском крае был зарегистрирован случай полиомиелита с летальным исходом, который не был включен в ф.№1 .
По данным карт эпидемиологического расследования случая полиомиелита и острого вялого паралича Национальный комитет экспертов по диагностике полиомиелита на основании того, что паралич развился не ранее 4 и не позднее 30 дня после приема живой полиомиелитной вакцины, наличия остаточных параличей через 60 дней и выделения вируса полиомиелита вакцинного происхождения в 3-х случаях вынес заключительную классификацию – острый паралитический полиомиелит ассоциированный с вакциной у реципиента (Московская, Орловская облаcти, Краснодарский край). В 2-х случаях (Читинская область и Республика Бурятия) заболевание классифицировано как острый паралитический полиомиелит ассоциированный с вакциной у контактного на основании наличия остаточных параличей через 60 дней, выделения вируса полиомиелита вакцинного происхождения, наличия контакта с детьми, недавно получившими вакцину. В Красноярском крае у ребенка 4 мес. паралич развился через 23 дня после вакцинации, пробы стула взяты адекватно (2 пробы на 10 и 11 день от начала паралича) и исследованы в региональном центре эпидемиологического надзора за полиомиелитом и острыми вялыми параличами, но вирус не выделен. Данный случай классифицируется как острый паралитический полиомиелит другой этиологии, возможно вакциноассоциированный полиомиелит у реципиента. Все случаи вакциноассоциированного полиомиелита зарегистрированы у детей до 1 года, получивших первую прививку; информация в ЦГСЭН поступила в срок до 7 дней от начала паралича; обследованы адекватно в региональных центрах эпидемиологического надзора за полиомиелитом и острыми вялыми параличами. В 6 случаях выделен вирус полиомиелита вакцинного происхождения III типа, в 1 случае - смесь II и III типов. В 2-х случаях заключительный клинический диагноз, поставленный областными комиссиями по диагностике вызвал сомнения и рассмотрение их были отложено до получения дополнительных материалов (Свердловская и Ростовская области).
Патологические реакции на различные вакцины (это те состояния, которые этиологически и патогенетически связаны с вакциной):
1. Токсические реакции, связанные с остаточной токсичностью препаратов.
— Аллергические (местные и общие) реакции.
— Поражение нервной системы.
2. Осложненное течение вакцинации:
— Интеркуррентные инфекции.
— Обострение латентных процессов и хронических очагов инфекции.
Постпрививочные осложнения после вакцинации БЦЖ
1-я категория: (холодный абсцесс, язва, региональный лимфаденит, келлоидный рубец):
1. Подкожный холодный абсцесс (асептический инфильтрат, БЦЖит) может возникать через 1-8 мес. после вакцинации (ревакцинации), чаще при нарушении техники введения вакцины. Постепенно образуется припухлость с флюктуацией, а затем может появиться свищ или язва. Течение процесса длительное:
при отсутствии лечения - 1-1,5 года при применении лечения 6-7 мес. Заживление происходит с образованием звездчатого рубца.
2. Поверхностные и глубокие язвы, появляются через 3-4 недели после вакцинации (ревакцинации).
3. Региональный лимфаденит - увеличение подмышечных, шейных лимфоузлов через 2-3 мес. после вакцинации - течение вялое, длительное. Рассасывается в течение 1-2 лет, иногда образуются свищи.
4. Кальцинат в лимфоузле более 10 мм в диаметре.
5. Келлоидные рубцы - развиваются в течение 1-2 мес, чаще после ревакцинации БЦЖ девочек в пре- и пубертатном возрасте. Рубец плотный, гладкий, округлой или эллипсоидной формы, с ровными краями. В его толще развивается сосудистая сеть.
2-я категория: персистирующая и диссеминированная БЦЖ-инфекция без летального исхода:
1. Остеиты возникают спустя 7-35 мес. после вакцинации. Клинически протекают как костный туберкулез.
2. Лимфадениты двух и более локализаций. Клиника такая же, как при региональных лимфаденитах, однако раньше и чаще развиваются явления интоксикации.
3. Единичные осложнения в виде аллергических васкулитов, красной волчанки и т. д.
3-я категория: генерализованная БЦЖ-инфекция с полиморфной клинической симптоматикой, обусловленной поражением различных органов. Исход чаще летальный. Чаще встречается у детей с Т-клеточным иммунодефицитом. Частота возникновения - 4,29 на 1 млн привитых.
4-я категория: пост-БЦЖ-синдром - проявления заболевания, возникшие вскоре после вакцинации БЦЖ, главным образом аллергического характера: анафилактический шок, узловатая эритема, сыпи, вторичная инфекция.
Оральная живая полиомиелитная вакцина
Вакциноассоциированный полиомиелит встречается 1:1 млн. вакцинированных. После внедрения в практику пероральной (живой) полиомиелитной вакцины стало очевидным, что иногда развитие паралитических случаев полиомиелита было связано с введением вакцины. Они обусловлены штаммами Сэбина, которые восстановили свою нейровирулентность после репликации в кишечнике вакцинированных людей. Чаще всего от вакцинированных людей, у которых развился паралитический полиомиелит, выделяли вирус 3-го типа. С полиовирусом 2-го типа были связаны преимущественно случаи паралитического заболевания у контактных лиц.
Диагноз вакциноассоциированного полиомиелита ставится в стационаре комиссионно на основании следующих критериев:
а) возникновение вакцинированных в сроки с 4-30 день, у контактных с вакцинированными до 60 дней;
б) развитие вялых параличей или парезов без нарушения чувствительности и остаточными явлениями после истечения 2 мес. болезни;
в) отсутствие прогрессирования заболевания;
г) выделение вакцинного штамма вируса и нарастание титра типоспецифических AT не менее, чем 4-кратное.
Патогенез вакциноассоциированного полиомиелита неясен. Высказываются предположения о реверсии вируса и приобретении им вирулентных свойств. Возможно, причиной вакциноассоциированного полиомиелита является вакцинация на фоне иммуно-дефицитного состояния, в частности, гипогаммаглобулинемии.
Аллергические реакции - крапивница, отек Квинке - встречаются редко, обычно у предрасположенных к аллергии детей в первые 4 дня от вакцинации.
Кишечная дисфункция - также редкое осложнение, преимущественно возникает у детей с неустойчивым стулом, проходит через несколько дней без лечения, не сопровождается нарушением общего состояния ребенка.
Токсическая или чрезмерно сильная прививочная реакция -возникает на 6-11-й день после прививки. Характеризуется гипертермией до 39-40°С, симптомами интоксикации, иногда сыпью. Эти клинические проявления сохраняются 2-5 дней, затем исчезают.
Аллергические реакции - геморрагические сыпи с тромбоцитопенией, носовыми, вагинальными, кишечными кровотечениями; обструктивный синдром, крапивница, отек Квинке, артралгии.
Энцефалические реакции - фебрильные судороги, клонико-тонические с потерей сознания и другими общемозговыми симптомами, длятся 1-2 минуты, могут повторяться 2-3 раза. Развиваются на б-11 день после вакцинации, реже-до 14 дня. В основе реакций лежат гемодинамические нарушения с последующей гипоксией мозга.
Поствакцинальный энцефалит - редкое осложнение (1:1000000 привитых, при болезни-1:4000 заболевших, по данным ВОЗ).
Абдоминальный синдром - приступообразные боли в животе, связанные с набуханием лимфоузлов кишечника, так как вирус коревой вакцины имеет тропизм к лимфоидной ткани.
Пневмония - обусловлена диссеминацией вируса у детей с иммунологической недостаточностью, встречается редко.
Чрезмерно сильная реакция после прививки - на 7-15 сутки. Характеризуется высокой температурой, болями в животе.
Аллергические реакции возникают на 1-16 сутки после вакцинации, чаще у детей с неблагоприятным аллергическим анамнезом.
Серозный менингит - крайне редкое осложнение, возникает на 5-30 день после вакцинации, характеризуется доброкачественным течением.
Местные реакции - развиваются обычно в первые двое суток после вакцинации:
а) инфильтрат (свыше 2 см в диаметре);
б) абсцесс, флегмона.
1. Чрезмерно сильные реакции с гипертермией (40° и выше) и интоксикацией, развиваются в первые двое суток после вакцинации.
2. Реакции с поражением нервной системы (неврологические):
а) упорный пронзительный крик в 1-е сутки после прививки, ночью (повышение внутричерепного давления). Отмечается у детей первых 6 мес жизни, чаще после 1-й или 2-й вакцинации;
б) судорожный синдром без гипертермии (на 4-20 сутки после вакцинации) - большие или малые припадки, подергивания, салаамовы судороги сериями при фазовых состояниях (при засыпании или пробуждении). Дети могут гримасничать, застывать. Часто родители и врачи не замечают этих явлений и продолжают прививать. Впоследствии развивается эпилепсия;
в) судорожный синдром на фоне гипертермии (фебрильные судороги - тонические или клонико-тонические, развиваются в течение первых 48 часов после прививки).
Поствакцинальный энцефалит - возникает на 3-8 день после прививки. Редкое осложнение (1 на 250-500 тыс. доз вакцин). Протекает с судорогами, длительной потерей сознания, гиперкинезами, парезами с грубыми остаточными явлениями.
Аллергические реакции:
а) анафилактический шок, развивается в первые 5-6 часов после прививки;
б) коллаптоидное состояние у детей до 1 года (резкая бледность, вялость, цианоз, падение артериального давления, появление холодного пота, иногда сопровождается потерей сознания). Может возникнуть в течение 1 недели после прививки. Встречается редко;
в) полиморфные сыпи, отек Квинке, гемолитико-уремический синдром.
Вакцина гепатита В
Описаны единичные случаи аллергических реакций немедленного типа, включая анафилактический шок, симптомы артралгии, миалгии, периферической нейропатии, включая паралич лицевого нерва.
Поствакцинальные осложнения редки.
* гиперемия в месте введения с (без) лимфаденопатией;
* повышение температуры и кратковременные катаральные явления;
* на 10-20 сутки после прививки в пубертатном возрасте могут развиться кратковременное увеличение и болезненность заднеушных и затылочных лимфоузлов, сыпь, артралгии, в основном в коленных и лучезапястных суставах, миалгии и парастезии.
Два месяца назад Индия была вычеркнута ВОЗ из списка эндемичных по полиомиелиту стран. Потратив миллиарды долларов на кампанию вакцинации, руководство страны рассчитывало справиться с ситуацией, и теперь заявляет о своих успехах.
Кроме того, участились случаи паралича при вакцино-ассоциированном полиомиелите (ВАПП). При этом у человека появляются симптомы, схожие или идентичные тем, которые вызываются истинным (диким) вирусом полиомиелита, но они проявляться после введения вакцины против полиомиелита. Симптомы паралича, связанные с ОВП и ВАПП, как правило, намного тяжелее, чем симптомы, вызванные диким вирусом полиомиелита.
Вряд ли это можно назвать успехом. Похоже, что кампания вакцинации привела к более мощной новой эпидемии более тяжёлых заболеваний. На основе данных, общие показатели ОВП в настоящее время в 12 раз выше, чем до начала кампании вакцинации. В некоторых районах Индии (штатах Уттар-Прадеш и Бихар) эти показатели стали в 35 раз выше международных норм.
Кроме того, некоторые учёные заявляют о том, что вся компания вакцинации от полиомиелита неэтична с самого начала. Ниту Вэшишт (Neetu Vashisht) и Джейкоб Пулииель (Jacob Puliyel), с кафедры педиатрии больницы Св. Стефана в Дели, заявляют о том, что в научных кругах давно известно, что искоренение вируса полиомиелита невозможно, потому что учёные синтезировали полиовирус в пробирке ещё в 2002 году.
Последовательность его генома известна, и современная биотехнология позволяет воссоздать его в лаборатории в любое время. Таким образом, мы никогда не получим защиты от полиовируса.
Эпидемию, как положено в таких случаях, приписали недостаточной вакцинации населения. Хотя погибшие были привиты, как это водится.
И вот опубликовано исследование. Это новый штамм типа1, происхождение - Юго-Восточная Азия, который отличается не только высокой смертностью, но и плохо связывается вакцинными антителами. Попросту говоря, от этого штамма полиовакцина не помогает (антитела в достаточном кол-ве возникают у 70% свежепривитых).
Таким образом увенчались успехом селекционные усилия ВОЗ по выведению такого штамма полио, который не только бы "прятался" среди вакцинируемого населения, но и обладал небывалой летальностью . (Смертность от классического полиопаралича без адекватной медпомощи, в начале XX века, составляла 5-10%, с медпомощью к середине 50-х гг. - в 10 раз меньше.)
Вот очередной рекордный случай - привитой выделяет большие дозы вируса уже 28 лет. Выделяет ежедневно, в больших количествах, когда ходит по-большому. Всё это попадает в канализацию или куда еще придется. Вакцинный вирус давно мутировал обратно в нейропатогенный (т.е. способен вызвать паралич) - специально проверили на мышах.
Читайте также:


