Что за холера в индии

Вторая половина лета и начало осени — пик отпускного, купального, плодового сезона и. желудочно-кишечных инфекций. С несвежей пищей (которая в жару портится необычайно быстро), немытыми фруктами, случайно проглоченной во время купания речной водой в пищеварительный тракт человека проникает множество самых разных болезнетворных организмов. Вызываемые ими недуги обычно сходны в своих внешних проявлениях, наиболее общим и очевидным из которых является диарея, в просторечии понос. Неприятное состояние длится несколько дней, а затем постепенно проходит. Многие больные даже не считают нужным обращаться к врачу. Впрочем, им в это время хватает и тех, у кого заболевание протекает особенно тяжело, делая вмешательство медицины неизбежным.
На фоне этого вала однотипных болезней даже врачи не сразу замечают несколько нетипичные случаи. У таких больных приступы диареи особенно сильны и часты, причем выделения вскоре приобретают вид белесой жидкости. Расстройство кишечника дополняется неукротимой рвотой. Необычно сиплым голосом больной жалуется на постоянную жажду, сухость во рту, судороги в мышцах (чаще всего икроножных), но живот при этом обычно не болит, а приступы рвоты не сопровождаются чувством тошноты. Черты лица заостряются, глаза западают, губы синеют, кожа теряет упругость настолько, что если собрать ее в складку, она не распрямляется. И что самое необычное — температура при этом остается нормальной, а в особо тяжелых случаях может даже понижаться.
Такое сочетание симптомов означает смертельную опасность не только для данного больного, но и для всего региона. Человека поразила не какая-то случайная хворь, а сама королева кишечных инфекций — холера.
История болезни
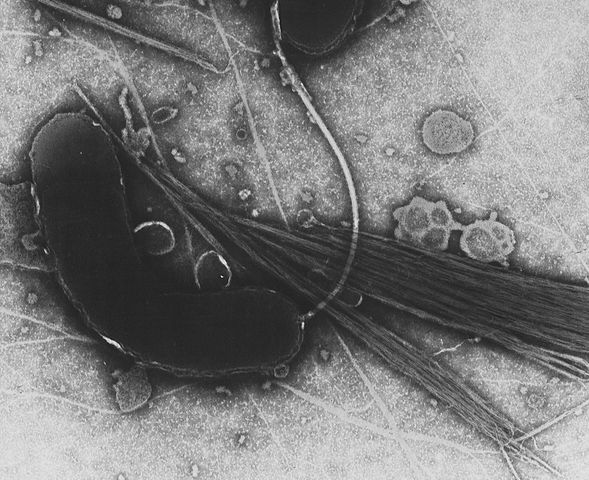
Положение стало меняться только во второй половине XIX века, с внедрением в медицинскую практику правил асептики и антисептики. Немалую роль сыграло распространение водопроводов и канализационных систем, которыми начиная с 1870-х годов стали обзаводиться крупнейшие города Европы. Но поворотным моментом в борьбе с холерой стала микробиологическая революция в медицине 1860– 1880-х годов, главными фигурами которой стали Луи Пастер и его вечный соперник Роберт Кох. Именно Коху в 1884 году удалось выделить и идентифицировать возбудителя заболевания — холерный вибрион, слегка изогнутую палочковидную бактерию, снабженную жгутиком.
Впрочем, гипотеза Коха о связи этого микроорганизма с холерой выглядела крайне неубедительно с точки зрения его же собственных критериев идентификации возбудителей. В сущности, за нее говорило только то, что этот вибрион обнаруживался в огромных количествах в выделениях всех без исключения больных холерой и в кишечнике погибших от нее. Однако в кале некоторых здоровых людей во время эпидемий его тоже можно было найти, пусть и не в таком числе. А самое худшее — все попытки Коха вызвать симптомы холеры у подопытных животных, заразив их этим микробом, не дали ни малейшего результата.

Микроб сливает человека
При близком знакомстве с биологией холерного вибриона становится непонятно, как это нежное и привередливое существо ухитряется вести бурную и полную опасностей жизнь паразита. Вибрион не выносит прямых солнечных лучей, кислой среды, в кипятке гибнет практически мгновенно, при нагреве до 50 градусов — за полчаса. В воде с содержанием хлора 0,2–0,3 мг/л возбудитель холеры не протянет и минуты, чувствителен он и к другим дезинфицирующим средствам. Открытый воздух ему тоже вреден: при высыхании вибрион необратимо теряет жизнеспособность. Правда, на поверхности свежих овощей и фруктов он может продержаться около суток, а на некоторых (например, арбузах) и до пяти дней. А в природных водоемах он может жить по крайней мере месяцами — как в толще воды, так и в донных отложениях, а также в организме рыб и некоторых других водных животных. При температурах выше 10 градусов вибрион даже понемногу размножается в этих средах, но такие штаммы быстро теряют патогенность. Единственной по-настоящему комфортной средой обитания для него является внутренняя поверхность тонкого кишечника человека. Причем только человека. Никакое другое теплокровное животное не заражается холерным вибрионом (чем и объясняется фиаско опытов Коха на мышах и морских свинках).
Человек как бы утекает через собственную прямую кишку: огромные потери жидкости ведут к быстрому обезвоживанию тканей и уменьшению объема плазмы крови. Вместе с водой из организма выводятся важнейшие ионы, в частности калий, дефицит которого вызывает судороги в мышцах. Восполнить эти потери нечем: всасывающая функция кишечника сильно угнетена, да и ввести в организм больного воду не так-то просто: понос дополняется неукротимой рвотой, состоящей из все той же взвеси бактерий. Кожа (начиная с губ) синеет, артериальное давление падает: объем жидкости в кровяном русле резко уменьшился, а масса эритроцитов осталась прежней, и сердце уже не в состоянии прокачивать по сосудам загустевшую, вязкую кровь.
Редкость холеры в развитых странах порой играет с эпидемиологами злую шутку. Дело в том, что многие характерные ее симптомы (понос, рвота, судороги в мышцах, пониженная температура) совпадают с симптомами отравления мышьяком. Если в XIX веке эпидемии холеры служили прекрасной маскировкой для отравителей, то позднее роли поменялись. Так, когда в 1965 году в Хорезмской области Узбекистана и Каракалпакии начались заболевания холерой, местные врачи, никогда не сталкивавшиеся с этой болезнью, диагностировали их как отравления мышьяковистыми препаратами, использовавшимися тогда в качестве пестицидов. К тому времени, как ошибка была исправлена, регион был охвачен вспышкой болезни и уже имелись случаи смерти от нее.
До победы далеко
В свете всего сказанного стратегия лечения холеры очевидна. Прежде всего нужно предотвратить смертоносное обезвоживание, вводя больному (в тяжелых случаях — внутривенно, в более легких — обычным путем) достаточное количество воды и минеральных солей. Параллельно нужно подавить размножение и жизнедеятельность возбудителя, что не так уж трудно: холерный вибрион чувствителен ко всем обычным антибиотикам. Для предотвращения дальнейшего распространения болезни нужно изолировать больных и обеспечить обеззараживание их выделений. В более же широком плане: жестко отделить источники питьевой воды от бытовых стоков, употреблять только кипяченую воду, руки и посуду дезинфицировать, не подлежащую термической обработке еду обязательно мыть, от купаний воздержаться.
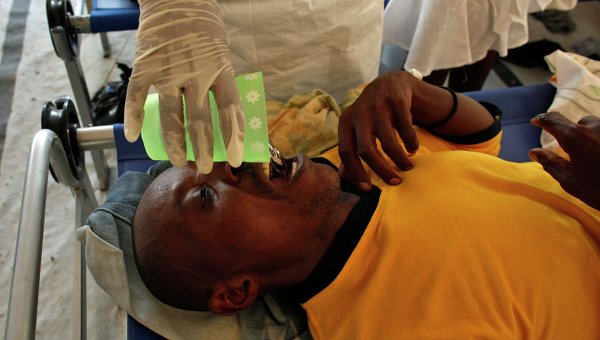
Однако на практике выполнить эти рекомендации порой оказывается не так уж просто. Взять хотя бы недавнюю эпидемию холеры на Гаити: эта страна никогда не отличалась развитой сетью клиник, а случившееся за 10 месяцев до начала эпидемии мощное землетрясение нанесло ей дополнительный урон. Между тем только за первые три месяца эпидемии число заболевших достигло 200 000, а некоторые эксперты предсказывают, что всего до конца эпидемии холерой переболеют около 800 000 человек. Понятно, что количества изолированных боксов, сколько-нибудь близкого к необходимому, в стране просто нет, а оперативно создать их и укомплектовать квалифицированным персоналом невозможно. Не говоря уж о соблюдении санитарных норм в палаточном лагере с миллионным населением, гигиенические привычки которого и в более благополучные времена оставляли желать лучшего.
 Гаитянские медики обрабатывают друг друга дезинфицирующим раствором после захоронения умерших от холеры в братской могиле на окраине Порт-о-Пренса. Эпидемия холеры на Гаити началась в октябре 2010 года — вскоре после катастрофического землетрясения, превратившего сотни тысяч людей в беженцев в собственных городах. Она уже привела к гибели нескольких тысяч человек В других случаях необходимые меры входят в противоречие с мощнейшими социально-культурными факторами. Печальная слава Бенгалии как мировой столицы холеры в немалой степени обусловлена особым статусом главной реки этого региона — Ганга. Как известно, у индуистов Ганг считается священной рекой. Со всей Индии к нему постоянно тянется непрерывный поток паломников, каждый из которых, достигнув заветной реки, совершает ритуальное омовение в ее благословенных водах. Понятно, что ни на какой разрыв эпидемической цепочки в таких условиях рассчитывать не приходится. Положение могла бы улучшить массовая вакцинация. Однако, несмотря на то что возбудитель холеры известен уже почти 130 лет, эффективной вакцины против него не существует до сих пор. Лучшие из применяемых препаратов обеспечивают защиту на 3–6 месяцев, причем надежность ее постепенно снижается. Отчасти это связано с тем, что холерные вибрионы способны к обмену генетическим материалом. В частности, патогенные штаммы, попавшие в воду с выделениями больного, могут обмениваться генами со своими низкопатогенными родичами, живущими в самом водоеме, и в результате становиться неузнаваемыми для иммунной системы человека, сохраняя в то же время способность вызывать болезнь. Видимо, нечто подобное случилось со знаменитым ныне штаммом Эль-Тор: он был открыт еще в 1906 году, но длительное время считался (да, вероятно, и был) непатогенным. Однако в 1939 году были зарегистрированы вспышки холеры, вызванные вибрионами типа Эль-Тор, а в 1961-м этот штамм стал причиной пандемии, бушевавшей более 10 лет и охватившей 39 стран мира (в СССР ее проявлениями стали эпидемии в Узбекистане и Каракалпакии, а также памятные многим вспышки 1970 года в Одессе, Керчи, Астрахани и других городах). Этот механизм делает неэффективной не только вакцинацию, но и естественный иммунитет: человек, переболевший холерой, не имеет никаких гарантий на будущее, кроме некоторой надежды, что повторное заболевание будет протекать легче первого.
Холера вызывается подвижными бактериями — холерным вибрионом, Vibrio cholerae. Вибрионы размножаются в планктоне в солёной и пресной воде. Механизм заражения холерой — фекально-оральный. Возбудитель выводится из организма с фекалиями, мочой или рвотой, а проникает в новый организм через рот — с грязной водой или через не немытые руки. К эпидемиям приводит смешение сточных вод с питьевой водой и отсутствие обеззараживания. Бактерии выделяют экзотоксин, который в организме человека приводит к выходу ионов и воды из кишечника, что приводит к диарее и обезвоживанию. Некоторые разновидности бактерии вызывают холеру, другие — холероподобную дизентерию. Болезнь приводит к гиповолемическому шоку — это состояние, обусловленное быстрым уменьшением объёма крови из-за потери воды, и к смерти.
Учёные выделяют семь пандемий холеры:
Возможной причиной первой эпидемии холеры была аномальная погода, вызвавшая мутацию холерного вибриона. В апреле 1815 года произошло извержение вулкана Тамбора на территории нынешней Индонезии, катастрофа в 7 баллов унесла жизни десяти тысяч жителей острова. Затем погибли до 50 000 человек от последствия, включая голод. Остановить пандемию смог тот же фактор, что послужил её началом: аномальный холод 1823-1824 года. Всего первая пандемия продлилась восемь лет, с 1816 по 1824 года. Спокойствие было недолгим. Всего через пять лет, в 1829 году, на берегах Ганга вспыхнула вторая пандемия. Она продлилась уже 20 лет — до 1851 года. Колониальная торговля, усовершенствованная транспортная инфраструктура, передвижения армий помогали болезни распространяться по миру. Холера дошла до Европы, США и Японии. И, конечно, она пришла в Россию. Пик в нашей стране пришёлся 1830-1831 годы. По России прокатились холерные бунты. Крестьяне, рабочие и солдаты отказывались терпеть карантин и высокие цены на продукты и потому убивали офицеров, купцов и врачей. В России в период второй эпидемии холеры заболели 466 457 человек, из которых умерли 197 069 человек. Распространению способствовало возвращение из Азии русской армии после войн с персами и турками.
Третью пандемию относят к периоду с 1852 по 1860 год. На этот раз только в России умерли более миллиона человек. Лондонский врач Джон Сноу в 1854 году установил, что болезнь передаётся через загрязнённую воду. Общество на эту новость не обратило особого внимания. Сноу пришлось доказывать свою точку зрения властям. Сначала он убедил снять ручку водозаборной колонки на Брод-Стрит, где был очаг эпидемии. Затем он составил карту случаев холеры, которая показала связь между местами заболевания и его источниками. Наибольшее число умерших было зафиксировано на окрестности именно этой водозаборной колонки. Было одно исключение: никто не умер в монастыре. Ответ был прост — монахи пили исключительно пиво собственного производства. Через пять лет была принята новая схема канализационной системы.
Седьмая, последняя на сегодня пандемия холеры, началась в 1961 году. Она была вызвана более стойким в окружающей среде холерным вибрионом, получившим название Эль-Тор — по названию карантинной станции, на которой мутировавший вибрион обнаружил в 1905 году. К 1970 году холера Эль-Тор охватила 39 стран. К 1975 она наблюдалась в 30 странах мира. На данный момент опасность завоза холеры из некоторых стран не ушла. Высочайшую скорость распространения инфекции показывает тот факт, что в 1977 году вспышка холеры на Ближнем Востоке всего за месяц распространилась на одиннадцать сопредельных стран, включая Сирию, Иордан, Ливан и Иран. В 2016 году холера не так страшна, как сто и двести лет назад. Гораздо большему количеству людей доступна чистая вода, канализация редко выводится в те же водоёмы, из которых люди пьют. Очистные сооружения и водопровод находятся на абсолютно другом уровне, с несколькими степенями очистки. Хотя в некоторых странах вспышки холеры происходят до сих пор. Один из последних на данный момент случаев эпидемии холеры начался (и продолжается) на Гаити в 2010 году. Всего были заражены более 800 000 человек. В пиковые периоды за день заболевали до 200 человек. В стране живут 9,8 миллиона человек, то есть холера затронула почти 10% населения. Считают, что начало эпидемии положили непальские миротворцы, которые занесли холеру в одну из главных рек страны. 8 ноября 2016 года в стране объявили о массовой вакцинации. В течение нескольких недель планируют вакцинировать 800 000 человек.
В октябре 2016 года сообщалось, что в Адене, втором по величине городе Йемена, зафиксировали двести случаев заболевания холерой, при этом девять человек умерли. Болезнь распространилась через питьевую воду. Проблема усугубляется голодом и войной. По последним данным, во всём Йемене холеру подозревают у 4 116 человек. В США эта лихорадка распространена и сейчас, ежегодно регистрируется до 650 случаев болезни. О распространении говорит тот факт что в период с 1981 по 1996 годы лихорадка встречалась в каждом штате США, кроме Гавайи, Вермонт, Мэн и Аляска. Даже сегодня, когда медицина находится на гораздо более высоком уровне, смертность составляет 5-8%. До изобретения антибиотиков количество летальных исходов доходило до 30%. Бактерии проникают в организм через начёсы или другие повреждения кожи. В 1942 году Алексей Васильевич Пшеничнов, советский учёный в области микробиологии и эпидемиологии, внёс огромный вклад методологию профилактики и лечения сыпного тифа и разработал вакцину против него. Сложность в создании вакцины была в том, что риккетсии нельзя культивировать обычными методами — бактериям необходимы живые клетки животного или человека. Советский учёный разработал оригинальный метод заражения кровососущих насекомых. Благодаря быстрому запуску в нескольких институтах производства этой вакцины во время Великой Отечественной войны СССР удалось избежать эпидемии. Тиф иногда поражал армии эффективнее, чем живой противник. Вторая крупная эпидемия этой болезни датируется 1505-1530 годами. Итальянский врач Фракастор наблюдал за ней во французских войсках, осаждавших Неаполь. Тогда отмечали высокую смертность и заболеваемость до 50%. В Отечественной войне 1812 года Наполеон потерял треть войска от сыпного тифа. Армия Кутузова потеряла от этой болезни до 50% солдат. Следующая эпидемия в России была в 1917-1921 годах, на этот раз погибли около трёх миллионов человек. Сейчас для лечения сыпного тифа используют антибиотики тетрациклиновой группы и левомицетин. Для профилактики заболевания используются две вакцины: Vi-полисахаридная вакцина и вакцина Ту21а, разработанная в 1970-х. Брюшной тиф характеризуется лихорадкой, интоксикацией, высыпаниями на коже и поражением лимфатической системы нижнего отдела тонкой кишки. Его вызывает бактерия Salmonella typhi. Бактерии передаются так же, как и в случае сыпного тифа — алиментарным, или фекально-оральным, способом. За 2000 год брюшным тифом во всём мире переболели 21,6 миллиона человек. Смертность составила 1%. Один из эффективных способов профилактики брюшного тифа — мытьё рук и посуды. А также внимательное отношение к питьевой воде. У больных наблюдается сыпь — розеолы, брахикардия и гипотония, запор, увеличение объёмов печени и селезёнки и, что характерно для всех видов тифа, заторможенность, бред и галлюцинации. Больных госпитализируют, дают левомицетин и бисептол. В самых тяжёлых случаях используют ампициллин и гентамицин. При этом необходимо обильное питьё, возможно добавление глюкозно-солевых растворов. Все больные принимают стимуляторы выработки лейкоцитов и ангиопротекторы. После укуса клеща или вши, переносчика бактерии, у человека начинается первый приступ, который характеризуется ознобом, сменяемым жаром и головной болью с тошнотой. У больного поднимается температура, кожа высыхает, пульс учащается. Увеличивается печень и селезёнка, может развиться желтуха. Также отмечают признаки поражения сердца, бронхит и пневмонию. От двух до шести дней продолжается приступ, который повторяется через 4-8 суток. Если для болезни после укуса вши характерны один-два приступа, то клещевой возвратный тиф вызывает четыре и более приступов, хотя они легче по клиническим проявлениям. Осложнения после болезни — миокардит, поражения глаз, абсцессы селезёнка, инфаркты, пневмония, временные параличи. Для лечения используют антибиотики — пенициллин, левомицетин, хлортетрациклин, а также мышьяковистые препараты — новарсенол. Летальный исход при возвратном тифе случается редко, за исключением случае в Центральной Африке. Как и остальные виды тифа, заболевание зависит от социально-экономических факторов — в частности, от питания. Эпидемии среди групп населения, которым недоступна квалифицированная медицинская помощь, могут приводить к смертности до 80%. Во время Первой мировой в Судане от возвратного тифа погибли 100 000 человек, это 10% населения страны. Чуму и оспу человечество сумело загнать в пробирку благодаря высокому уровню современной медицины, но даже эти болезни иногда прорываются к людям. А угроза холеры и тифа существует даже в развитых странах, что уж говорить о развивающихся, в которых в любой момент может вспыхнуть очередная эпидемия. Причиной заражения в Махачкале была водопроводная вода. Директор местного водоканала арестован, ещё двадцать три человека — под следствием. Сейчас того же опасаются жители Ростова. Что это такое? И зачем она нам нужна? В чем ее естественность? В природе все зарождается, развивается, структурируется и функционирует по строго определенным Законам. А знаем ли мы эти законы? Что-то, где-то, как-то. А знаем ли мы, что окружающая нас среда и мы в ней находимся в Гармонии, в функциональной Гармонии, может и знаем. Но мы не знаем сущности этой Гармонии. Законов, благодаря которым она существует и обеспечивает нам естественное развитие. Соблюдая эти Законы — мы развиваемся. А нарушая их — разрушаемся. По-видимому, Индия является родиной холеры, и возникновение этой болезни следует отнести ко времени возникновения древних приречных культур. Здесь, в бассейне Ганга и Брахмапутры, создавалось неповторимое сочетание природных и социальных факторов: жаркий климат, обилие осадков, заболоченность местности, с одной стороны, и высокая плотность населения, массивное и постоянное фекальное загрязнение водоемов, из которых жители пользовались питьевой водой, - с другой. В этих условиях непрерывно происходила циркуляция микробов по кругу: вода - кишечник человека - вода. Вибрионы, попадающие из гниющей воды в кишечник человека, могли приспособиться к паразитированию в нем. При этом больше шансов на распространение имели микробы, приобретавшие патогенные свойства (способность вызывать понос). В дальнейшем отбор направлял изменчивость вибрионов в сторону усиления патогенности, притом не вообще, а именно в сторону усиления способности вызывать понос в результате острого воспаления кишечника. Таким путем и могли произойти холерные вибрионы. Этот процесс видообразования продолжается и сейчас, чем можно объяснить широкую вариабельность холерного вибриона и обилие родственных видов и разновидностей. Указанные особенности Индии как мирового очага холеры сохранились без существенных изменений до недавнего времени. Из Индии холера распространялась по путям коммуникаций, однако нигде она не могла укорениться так прочно, как в Индии, в силу неповторимости имеющегося там сочетания природных и социальных факторов. История эпидемий холеры отражает развитие капитализма в XIX столетии, охватившее все страны мира, в том числе Индию. Холера, многие тысячелетия существовавшая лишь в индийском эндемичном очаге, стала распространяться во всем мире и вызвала 6 пандемий. Первая пандемия (1817 - 1823 г.) охватила соседние с Индией страны (Китай, Цейлон, Персия), а затем распространилась в Россию и Европу (рис. 14). Вторая пандемия (1826 - 1837 г.) охватила также соседние страны, а затем через Кавказ и Турцию - Россию и Европу. Третья пандемия (1844 - 1864 г.) распространилась на восток (Китай, Филиппинские острова) и на запад (Россия, Европа, Северная Африка), достигнув л 1948 г. Северной Америки. Четвертая пандемия (1864 - 1875 г.) возникла сразу после предыдущей, охватив Азию, Африку, Европу и Америку; открытие Суэцкого канала и строительство железных дорог ускорили ее распространение. Пятая пандемия (1883 - 1896 г.), в отличие от предыдущих, началась не эпидемией в Индии, а развилась во время относительно низкого уровня заболеваемости ею в этой стране. Болезнь быстро распространилась на все материки вследствие развитых в то время путей сообщения. Шестая пандемия (1900 - 1928 г.) развилась уже в настоящем столетии и являлась фактически серией повторных заносов болезни из Лидии и соседних стран в Европу, Африку и Америку. После этой пандемии вследствие принятия международных карантинных мер холера уже не приобретала пандемического распространения, хотя многократно заносилась из Индии в соседние и отдаленные от нее страны. Однако в то время как классическая холера сохранилась главным образом в ее исторических очагах, в 60-70-е годы текущего столетия развернулась пандемия холеры, вызванная вибрионом Эль-Тор. Хотя патогенность у этого вибриона менее выражена, чем у V. cholerae, однако и это заболевание нередко вызывало смертельный исход. Считается, что первоначально (1957 - 1958 г.) эпидемия распространилась на о. Сулавеси, откуда в 1961 г. она была занесена в другие части Индонезии, в Индию, Афганистан. Непал, Пакистан. В 1962 - 1964 годах было поражено 18 стран, в 1965 - 1970 годах -38 стран, в 1970 г. холера Эль-Тор была занесена в СССР. Более детальные описания пандемии холеры Эль-Тор можно найти в упомянутой монографии, а также в статье В. П. Сергиева и соавторы. Здесь уместно отметить, что многое в этиологии и эпидемиологии холеры Эль-Тор до сих пор остается загадкой. Возбудитель появился одновременно в виде двух разновидностей, серологически аналогичных вариантам Ogawa и Inaba вибриона классической холеры. В настоящее время, по данным Всемирной организации здравоохранения, холера регистрируется практически на всех континентах мира. Постоянная и реальная угроза завоза холеры на территорию России существует. Холера — это древнейшая кишечная инфекция, периодически распространяющаяся на многие страны мира и в прошлом уносившая миллионы человеческих жизней. Историческими и действующими до сегодняшнего дня очагами холеры являются районы бассейнов рек Ганга и Брахмапутры в Индии, некоторые районы Пакистана и страны Юго-Восточной Азии, где сочетание климатических, географических и социальных факторов определило формирование и укоренение этой инфекции. С 1816 года в истории описано семь опустошающих пандемий холеры. Все пандемии начинались в Индии и захватывали множество стран. И только во время пятой пандемии (1883−1896 годы) немецким микробиологом Кохом был открыт возбудитель холеры — классический холерный вибрион. Шествие седьмой пандемии началось с 1861 года. В этот период классический холерный вибрион был вытеснен вибрионом Эль-Тор. В 2006 году в мире было зарегистрировано 151318 случая холеры, умерло 4575 человек Холера относится к группе острых кишечных заболеваний, которая поражает только человека. Возбудитель холеры — вибрион. Вне организма человека холерные вибрионы малоустойчивы. Источником инфекции является больной человек или вибриононоситель, который выделяет возбудителя с испражнениями, загрязняя внешнюю среду. Входными воротами инфекции является желудочно-кишечный тракт, куда возбудитель попадает с инфицированной водой или пищей. Возможен контактно-бытовой путь передачи вибриона через инфицированные предметы домашнего обихода. В различных пищевых продуктах холерный вибрион может сохраняться от 9 до 30 дней, а в водоемах до одиннадцати месяцев. Инкубационный период при холере, от момента заражения больного до появления клинических признаков заболевания, длится от нескольких часов до 5 дней (чаще 1−2 дня). Заболевание может протекать как в легкой, так и в тяжелой, опасной для жизни форме. Болезнь начинается остро с появления жидкого стула, рвоты, недомогания, слабости, легкого озноба, иногда головокружения и незначительного повышения температуры тела до субфебрильных цифр. Больные жалуются на ощущение сухости во рту и жажду (но выпитая жидкость только усиливает рвоту). Испражнения больного в первые часы могут иметь каловый характер, но быстро становятся бесцветными, водянистыми и напоминают по внешнему виду рисовый отвар. Характерной особенностью холеры является потеря организмом жидкости с поносом и рвотой. В короткий период (от полутора до двух суток) больной теряет до 30−40 литров жидкости, что ведет к резким сдвигам водно-солевого баланса. А быстрое выраженное обезвоживание организма опасно для жизни. Возникает дегидратация организма, которая без срочного специфического лечения может привести к смерти. При появлении признаков болезни необходимо вызвать врача, а до его прихода никто из людей, находящихся в квартире заболевшего, не должен из нее выходить. Больного госпитализируют, и все, кто общался с ним, проходят обследование (при необходимости подлежат профилактической госпитализации). Наиболее эффективной мерой защиты себя и близких от холеры является строгое соблюдение мер личной профилактики и гигиены. Необходимо: — часто и тщательно мыть руки с мылом перед приготовлением пищи, перед едой, после туалета; Читайте также:
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу. Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
|