Забор крови у новорожденных на вич
Для того чтобы оценить у появившегося на свет малыша состояние здоровья, в первые часы его жизни у него берут кровь на анализ. Для плановых проверок обычно это делается из пальца, но в некоторых ситуациях требуется исследование венозной крови. О том, как берут кровь из вены у грудничков и что надо сделать, чтобы процедура не стала травмой для младенца и мамы, пойдет речь в этой статье.
Для чего необходима венозная кровь?
Кровь из вены новорожденного необходима для выявления некоторых заболеваний, чтобы своевременно начать их лечение. Серьезными проблемами со здоровьем могут быть следующие:
- Аллергия – при кожных высыпаниях у грудничка необходимо выявить аллерген, вызывающий серьезную реакцию организма на его присутствие.
- При проблемах с функционированием печени: увеличение органа, продолжительная желтуха.
- Оценка работы почек – подозрение на воспалительные процессы в них.
- Определение резус-фактора и группы крови – делается в неотложных ситуациях, когда требуется хирургическое вмешательство или переливание крови.
- Для подтверждения или опровержения бактериальных или вирусных инфекций: герпеса, коклюша, кори, хламидий.
- Выявление уровня гормонов – при подозрениях на гормональную аномалию или генетические заболевания.

Есть много и других случаев, когда необходим забор крови из вены у грудничков.
Особенности сосудов малышей
У младенцев подкожно-жировой слой клетчатки имеет рыхлую структуру и снабжен множеством мелких кровяных сосудов, поэтому более крупные вены просматриваются плохо. Причем стенки даже крупных сосудов у новорожденных не до конца сформированы и малоэластичны, поэтому хрупкие. Давление в венах низкое – кровь вытекает медленно, что требует большего времени для взятия материала на анализ.
Откуда берут кровь из вены у грудничка?
Для забора венозной крови у малютки могут использоваться следующие места:
- Сгиб локтя – у новорожденного до трех месяцев зачастую не удается обнаружить локтевую вену.
- Предплечье или стопа.
- Тыльная сторона ладони.
- Ножные икры.
- Вены на поверхности головы и лба используются в крайних случаях, когда манипуляцию нельзя провести на других участках тела.
Родителей нередко интересует вопрос: возможно ли вместо венозной сдавать анализ капиллярной крови, взятой из пятки или пальца младенца? Оказывается, нельзя, потому что их состав совершенно разный, а объем крови относительно большой, и его невозможно взять из пальца. Считается, что процедура взятия крови из пальца более травматична, чем из вены.
Как взять кровь из вены у грудничков?
Все анализы сдаются натощак, в утренние часы. Для грудничков эти условия соблюдать необязательно, хотя надо постараться выполнить процедуру между кормлениями. При этом необходимо:
- проконсультироваться с врачом, если ребенок принимает лекарственные препараты;
- не сдавать кровь после проведения физиопроцедур, массажа, рентгена и УЗИ.
Техника забора крови у детей грудничкового возраста такая же, как и у взрослых. При этом применяют жгут, который накладывают выше локтя на среднюю часть плеча. Место введения иглы в кровеносный сосуд обрабатывают обеззараживающим средством. Вводят иглу, ослабляют жгут и берут необходимый объем крови. Иглу освобождают из сосуда, жгут снимают, место инъекции зажимают ватным тампоном с антисептиком для остановки крови.
Иглы и шприцы
Как берут кровь из вены у грудничков? Для этого существуют специальные шприцы-пробирки и шприцы-системы, которые дают возможность вакуумного забора крови. Они предназначаются для взятия крови на определенный анализ. Для этого шприцы снабжены разноцветными колпачками, чтобы была возможность визуально определить, каким из них воспользоваться в определенном случае. Каждая пробирка уже заполнена особым видом реагента.

В ней создано вакуумное разряжение, в результате чего зафиксирован необходимый объем крови для конкретного анализа, который набирается за 6-8 секунд. Через двустороннюю иглу кровь поступает прямо в пробирку без контакта с внешней средой, обеспечивая повышенную точность анализу. Емкость изготовлена из пластика, что делает ее практичной.
Что такое иглы-бабочки?
Как берут кровь из вены у грудничков, чтобы минимизировать болезненные ощущения и взять ее быстро? Для этого используют иглы-бабочки, снабженные длинным катетером и двумя ограничителями в виде крылышек, очень похожими на это насекомое.
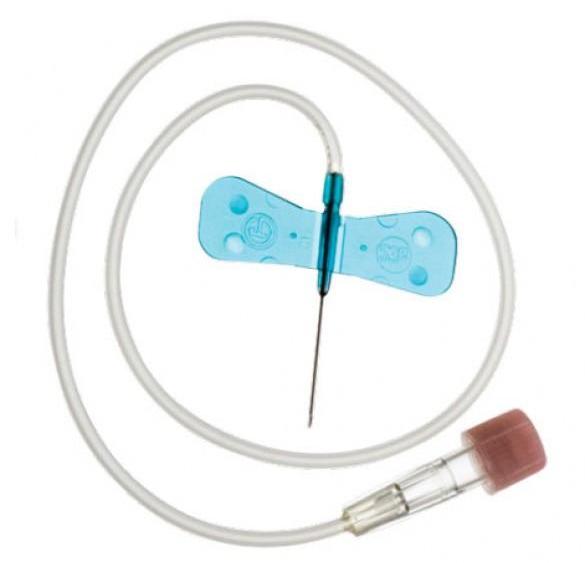
Такой моделью игл можно пользоваться для забора биологической жидкости у пациентов любого возраста, но особенно она подходит для новорожденных и грудничков. Крепкая фиксация катетера легко позволяет взять кровь у самых активных и испуганных малышей. Одним из преимуществ иглы является минимальное нанесение травм тканям. Широкое применение эти иглы получили в реанимационных отделениях.
Как подготовиться родителям?
Берут ли у грудничка кровь из вены? Как было выяснено ранее, да, берут. И эта необходимая процедура проводится для сохранения здоровья только что родившегося малыша. Родителям предстоит создать благоприятную атмосферу в поликлинике для ребенка и поддержать его. Для этого советуют придерживаться следующих рекомендаций:
- Успокоиться и не паниковать, это поддержит малыша в хорошем настроении.
- Если ребенок старше двухмесячного возраста, то с собой можно взять его любимую игрушку, которая поможет ему успокоиться.
- По возможности мама присутствует при заборе крови, держит малыша на руках, отвлекая его от неприятных ощущений.
- После процедуры ребенка надо покормить. Для этого необходимо взять с собой бутылочку со смесью, сцеженным молоком или дать грудь. Еда всегда успокаивает дитя.

Родителям надо понимать важность результатов анализа и не волноваться. Спокойствие мамы передается ребенку.
Результаты анализов
После получения бланка с результатами анализов родители самостоятельно пытаются их расшифровать, видя, что их значения отличаются от нормы. Делать этого не стоит. Врач назначает исследования для себя и врачей других специальностей, чтобы, проанализировав все данные, составить полное представление о состоянии здоровья ребенка. Только доктор высокой квалификации может правильно интерпретировать все данные, сопоставляя разные показатели между собой. Ведь результаты зависят от волнения, температуры, употребленной пищи и многих других факторов. При возникновении сомнений доктор назначает дополнительные исследования и только тогда делает выводы о здоровье ребенка.
Оборудование, помогающее взять венозную кровь
Чтобы сдать кровь из вены грудничку, можно воспользоваться современным прибором веновизором, который облегчает доступ к сосудам. Принцип работы таких аппаратов заключается в получении проекции хода вен на кожу, как будто их подсветили изнутри, чтобы увидеть снаружи. В педиатрии это особенно актуально, так как очень рыхлая подкожно-жировая клетчатка малышей затрудняет нахождение сосудов.

Трудности при заборе крови у новорожденных еще возникают из-за ее густой консистенции и низкого давления в сосудах. Сдача крови на голодный желудок заканчивается тем, что в вену попали, а крови достаточного количества не хватило. Поэтому перед анализом рекомендуется поить детей водичкой.
Где сдавать анализ крови грудничку?
Родителям необходимо ответственно подойти к выбору медицинского учреждения и заранее проконсультироваться у знакомых, как берут кровь из вены у грудничков в той или иной лечебной лаборатории. Многое зависит от медицинского работника. Он должен быть настоящим мастером своего дела и проводить все манипуляции быстро и безболезненно, не вызывая у малыша беспокойства и испуга. Немаловажную роль имеет и положительный психологический настрой взрослых.

Важно верить, что грамотный медперсонал все манипуляции выполнит правильно и без лишней болезненности. Для минимизации неприятных последствий ребенку надо дать немного времени, чтобы он освоился с новой обстановкой в процедурной. В некоторых клиниках практикуется взятие биологической жидкости без присутствия родителей. Не удивляйтесь и не противьтесь, если вас попросят на время забора крови выйти из помещения. Специалисты знают свою работу, и за несколько минут ожидания в коридоре с малышом не случится ничего страшного.
Заключение
Судить о состоянии здоровья малыша по одному биохимическому анализу крови нельзя. Лечащий врач всегда назначает дополнительное исследование: общий анализ крови, УЗИ, компьютерную томографию и другие процедуры. Взять кровь из вены у грудничка несколько проблематично, но зато после расшифровки данных можно получить очень важные показатели, которые помогут восстановить здоровье.
Диагностика ВИЧ-инфекции у детей затруднена из-за присутствия пассивно приобретенных антител матери, которые могут пер-систировать до 18 месяцев жизни. Ранняя диагностика возможна при помощи культуры вируса, полимеразной цепной реакции (ПЦР), определения антигена р24. Культура ВИЧ является точным методом диагностики, который занимает много времени, является дорогим и требует наличия специализированных лабораторий. Использование ELISA с целью определения антигена р24 является наиболее распространенным антигенным тестом. Поли-меразная цепная реакция (ПЦР) является методом амплификации последовательности ДНК к неклеточной системе. Техника чувствительна и играет особое значение при исследовании детей, рожденных от ВИЧ-сероположительных матерей, при неинформативности серологической диагностики в определении статуса инфекции. Чувствительность ПЦР в первые дни жизни составляет около 40% с дальнейшим быстрым возрастанием до 100% к первому месяцу жизни.
Сразу после рождения ребенка набирается пуповинная кровь для выявления антител к ВИЧ.
Антитела к ВИЧ определяются как у больных, так и у здоровых детей, рожденных ВИЧ-инфицированными матерями, поскольку материнские антитела циркулируют в организме ребенка до 18 месяцев, в редких случаях — до 3-х лет.
Положительные серологические тесты у ребенка до 18 месяцев не подтверждают наличие у него ВИЧ-инфекции.
Два изолированных отрицательных серологических анализа в возрасте 6-18 месяцев или один отрицательный в возрасте старше 18 месяцев позволяют считать ребенка неинфицированным.
Согласно Закону Украины о СПИДе, все дети, имеющие антитела к ВИЧ, выявленные методом ИФА через 18 месяцев после рождения, считаются ВИЧ-инфицированными.
Обнаружение антигена р24 обозначает присутствие ВИЧ в крови. Если у ребенка при рождении выявляется антиген р24, то развитие раннего СПИДа в четыре раза более вероятно.
У детей первых недель жизни при исследовании ДНК ВИЧ методом ПЦРнаблюдается большое число ложноположительных ре-
зультатов в связи с контаминацией материнской кровью, поэтому исследовать пуповинную кровь нецелесообразно.
Исследование в возрасте 48 часов позволяет выявить около 40% инфицированных младенцев. Если ребенок был инфицирован внутриутробно, то уже через 48 часов после рождения определяются положительные результаты. Если ребенок был инфицирован в родах, то в возрасте 48 часов результаты будут отрицательными, но станут положительными через одну неделю.
Наиболее оптимально первый раз определять наличие ДНК ВИЧ методом ПЦР у новорожденных детей на 14-й день жизни (чувствительность — 93%).
В возрасте 1-2 месяца детям от ВИЧ-инфицированных матерей, у которых первый анализ был отрицательным, следует повторить определение ВИЧ методом ПЦР (чувствительность — 96%).
Повторное тестирование в возрасте 3-6 месяцев (чувствительность — 100%) для детей, у которых получены отрицательные результаты теста при рождении и в 1-2месяца.
Дети от ВИЧ-инфицированных матерей находятся на диспансерном учете в СПИД-центре, где проводятся динамическое обследование с целью уточнения инфекционного статуса, наблюдение, направленное на максимально раннее выявление признаков ВИЧ-инфекции.
Профилактика вертикальной трансмиссии ВИЧ-инфекции
У ВИЧ-инфицированной женщины планировать беременность, вынашивать и рожать ребенка целесообразно, если уровень CD4+ лимфоцитов не менее 600 в 1 мкл крови.
Чем ниже уровень CD4+ лимфоцитов к началу беременности, тем хуже прогноз как для вертикальной трансмиссии ВИЧ, так и для прогрессирования ВИЧ-болезни. Если уровень CD4+ лимфоцитов ниже 200 в 1 мкл, т. е. болезнь перешла в стадию СПИДа, такую беременность целесообразно прервать, потому что ее вынашивание и последующие роды могут привести к смертельному исходу.
Антивирусное лечение снижает материнскую вирусную нагрузку и/или подавляет вирусную репликацию, что приводит к
снижению риска трансмиссии. Существует несколько схем анти-ретровирусной терапии (APT) с применением одного, двух, трех и более антиретровирусных препаратов. С целью профилактики вертикальной трансмиссии ВИЧ в нашей стране используется короткий курс APT.
Зидовудин (ретровир, азидотимедин) назначается перорально, начиная с 28 недель беременности, по 300 мг 2 раза в день; во время родов — по 300 мг каждые 3 часа до окончания родов.
Для профилактики перинатальной трансмиссии ВИЧ в родах используется также невирапин (вирамун) — с началом родовой деятельности 200 мг однократно или за 4-6 часов до предполагаемой операции кесарева сечения. Если у женщины в течение одного часа после приема невирапина возникла рвота, то препарат дают повторно.
Новорожденные получают зидовудин (ретровир) внутрь в виде сиропа — 4 мг/кг веса каждые 12 часов на протяжении 7 суток и однократно одну дозу вирамуна на 2 мг/кг массы тела между 48 и 72 часами жизни. Если мать получила препарат менее чем за один час до рождения ребенка, новорожденному необходимо назначить вирамун дважды в дозе 2 мг/кг как можно раньше после рождения и в сроки между 48 и 72 часами, а также сироп ретровира в дозе 4 мг/кг веса каждые 12 часов на протяжении 4-х недель.
Наряду с применением антиретровирусной терапии необходимо соблюдать следующие принципы рационального ведения родов у ВИЧ-инфицированных женщин:
— не проводить амниотомии, если роды протекают без осложнений;
— избегать длительного безводного периода (более 4-х часов);
— избегать любой процедуры, повышающей возможность контакта плода с кровью матери (инвазивный мониторинг, эпизиото-мия, наложение акушерских щипцов);
— нежелательно проводить родовозбуждение и родостимуля-
цию;
— проводить санацию родовых путей (2% -ный раствор хлоргек-сидина каждые два часа);
— тщательно аспирировать содержимое полости рта, носа, желудка новорожденного, чтобы снизить риск заглатывания и всасывания ВИЧ-инфицированных материнских жидкостей;
— новорожденного желательно вымыть в дезинфицирующем
или мыльном растворе, избегать повреждения кожи и слизистых;
— ребенка не выкладывают на грудь матери и не кормят материнским молоком. Необходимо объяснить матери о риске заражения ребенка ВИЧ при грудном вскармливании.
Рекомендуется проводить кесарево сечение у ВИЧ-инфицированных при наличии акушерских показаний, а не с целью снижения риска интранатальной трансмиссии, учитывая наличие иммунодефицита, высокого риска послеродовых гнойно-септических заболеваний.
Согласно данным некоторых авторов, плановое кесарево сечение снижает риск трансмиссии от матери к ребенку (вследствие уменьшения взаимодействия с зараженной кровью или выделениями шейки матки) более чем на 50% после введения антиретровирус-ной терапии, учета ожидаемого веса ребенка и статуса материнской инфекции. Как следует из данных рандомизированного исследования и метанализа, не существует достаточных подтверждений для рекомендации планового кесарева сечения для ВИЧ-инфицированных женщин в случаях, когда это является небезопасным.
Совместное пребывание матери и новорожденного после родов не противопоказано, мать может и должна ухаживать за своим ребенком, однако грудное вскармливание категорически противопоказано!
Выводы
1.Современную ситуацию с ВИЧ-инфекцией в мире можно охарактеризовать как пандемическую и поставить в один ряд с двумя мировыми войнами как по числу унесенных жизней, так и по тому ущербу, который эта инфекция наносит обществу.
2. В последние годы изменился механизм передачи ВИЧ-инфекции. Если в начале эпидемии преобладал парентеральный (в 1987 году — 85,0%), то в 2004 году на первое место вышел половой (53,0%).
3. Наблюдается увеличение темпов роста распространения ВИЧ-инфекции среди беременных женщин и детей раннего возраста, что вызывает особую тревогу у врачей акушеров-гинекологов и педиатров и требует принятия неотложных мер для профилактики вертикальной трансмиссии ВИЧ-инфекции.
4. У ВИЧ-инфицированной женщины планировать беремен
ность, вынашивать и рожать ребенка целесообразно, если уровень
CD4+ лимфоцитов не менее 600 в 1 мкл крови.
5. Если уровень CD4+ лимфоцитов ниже 200 в 1 мкл (т. е. болезнь перешла в стадию СПИДа) такую беременность целесообразно прервать, поскольку ее вынашивание и последующие роды могут привести к смертельному исходу.
6. Установлено, что внутриутробное инфицирование ВИЧ может произойти в любом триместре беременности, в родах и в послеродовом периоде.
7. Применение антиретровирусной терапии значительно снижает риск инфицирования детей ВИЧ. Так, по данным Донецкого областного центра по профилактике и борьбе со СПИДом, в Донецкой области на фоне проведения антиретровирусной терапии вертикальная транссмиссия ВИЧ снизилась с 25,6% в 2000 году до 8,4% в 2004 году.
8. Так как роды рассматриваются как период высокого риска вертикальной трансмиссии ВИЧ от матери ребенку, большое внимание уделяется акушерской тактике.
9. Частота передачи ребенку вируса при грудном вскармливании составляет 12-20%, поэтому грудное вскармливание категорически противопоказано!
Энтеровирусы широко распространены и обычно вызывают бессимптомные инфекции. Различают около 70 различных сероваров энтеровирусов. Многие из них вызывают всевозможные заболевания у людей: от тяжелых и длительных параличей до неспецифических незначительных лихорадок. Но общим проявлением для всех серотипов является субклиническая инфекция. Энтеровирусы могут поражать разные органы-мишени, а симптомы и признаки инфекции варьируют в зависимости от того, какой именно орган поражен. Так, полиовирусы поражают клетки головного мозга, многие другие энтеровирусы — мозговые оболочки, а вирусы Кок-саки группы В воздействуют на сердечную мышцу.
В странах с умеренным климатом энтеровирусные инфекции чаще являются причиной заболеваний летом и осенью; в тропических и субтропических районах они распространены в течение всего года.
Вспышки, вызываемые вирусами определенного типа, имеют циклический характер распространения. У одних — цикл длится 3-4 года, у других — 8 лет и более, причем ежегодно преобладают три или четыре типа энтеровирусов. Частота вторичных инфекций
для лиц, проживающих в одном доме, может составлять 40-70%. В 2/3 случаев вирус выделяется в культуре у детей моложе 9 лет.
Риск заражения беременной зависит от предшествующего состояния иммунитета, времени года и массивности контакта с детьми младшего возраста. При беременности возможно трансплацентарное инфицирование плода, но значительно чаще инфицирование происходит при рождении или вскоре после него. Следует отметить, что источником заражения для новорожденного может быть не только мать, но и другие инфицированные младенцы. Передача энтеровирусных инфекций может осуществляться через руки сестринского или другого персонала, ухаживающего за детьми.
Частота развития энтеровирусной инфекции у новорожденных варьирует в зависимости от популяции, времени года и риска воздействия инфекции у матери и лиц, ухаживающих за ребенком. Результат зависит от вирулентности конкретного циркулирующего серотипа, способа передачи инфекции и наличия или отсутствия пассивно передаваемых материнских антител.
Этиология
Энтеровирусы — это небольшие двадцатигранные однонитчатые РНК-вирусы без оболочки, которые относятся к группе Picorno-viruses. В настоящее время энтеровирусы разделены на 4 класса:
2 — вирус Коксаки А и В;
4 — энтеровирусы типов 68-71.
Энтеровирусы погибают при высушивании и при нагревании до 50 °С или выше, при воздействии химических соединений, таких как формальдегид и гипохлорид и при ультрафиолетовом облучении. При комнатной температуре эти микроорганизмы выживают в течение нескольких дней, при охлаждении — на протяжении нескольких недель, а при температуре 70 °С — в течение нескольких лет.
Вирус распространяется фекально-оральным и капельным путем при кашле и чиханье. Инкубационный период обычно составляет от 2 до 10 дней.
У пациента может развиться неспецифическая лихорадка или один из клинических синдромов, связанных с энтеровирусным поражением. Симптоматика зависит от прямого литического действия вируса, вторичные последствия инфекции иммунологически обусловлены.
Клинические проявления
Энтеровирусные инфекции в 50-80% случаев протекают бессимптомно, в остальных случаях — в виде слабовыраженного лихорадочного состояния в сочетании с сыпью или респираторными симптомами. У некоторых пациентов наблюдаются кратковременные жалобы на лихорадку и абдоминальные боли, которые локализуются в околопупковой зоне и носят схваткообразный характер. В небольшом проценте случаев развиваются более тяжелые заболевания, такие как асептический менингит, миокардит, перикардит или боли в межреберных мышцах.
Для большинства энтеровирусных инфекций у беременных женщин клиническая картина сходна с таковой, наблюдаемой у других категорий взрослых, с возможным развитием менингоэнце-фалита, миокардита или полиомиелита.
Врожденная инфекция
Внутриутробное инфицирование вирусами Коксаки А и В может быть причиной аборта, рождения маловесных детей и мерт-ворождения. Инфицирование ЕСНО-вирусом во время беременности не связано с самопроизвольными абортами, врожденными пороками или преждевременными родами, тем не менее они могут быть причиной антенатальной гибели плода в поздние сроки беременности.
Последнее изменение этой страницы: 2016-04-26; Нарушение авторского права страницы
Жизнь человека при ВИЧ напрямую зависит от того когда было диагностировано заболевание. Чтобы выявить патологию, изначально достаточно сдать простой анализ крови. Если у человека присутствует вирус иммунодефицита, то анализ покажет нарушения в функционировании организма.
Общий анализ крови
Общий анализ крови при ВИЧ относится к начальным методам диагностики иммунодефицита. При исследовании крови на ВИЧ стоит цель изучить состояние иммунитета, который значительно ухудшается при наличии патологии.
Анализ имеет целый ряд достоинств:
- Небольшая стоимость исследования;
- Результаты в течение суток;
- Высокая точность.
Показания для сдачи

Сдача анализа на ВИЧ производится в следующих случаях:
- Госпитализация с последующим хирургическим вмешательством. В этом случае кровь сдается для того, чтобы снизить риск заражения медработников. Оперативное вмешательство у ВИЧ-инфицированных проводится с соблюдением особых защитных мер.
- Во время планирования и непосредственно при беременности. Женщины, вынашивающие ребенка, за весь период беременности обязаны трижды сдавать анализ на ВИЧ. Диагностика выполняется для снижения риска заражения малыша внутри утробы, во время родовой деятельности и при лактации.
- Присутствие инфекционных заболеваний, сопутствующих ВИЧ. В их число входит герпес, туберкулез и пневмоцистное воспаление лёгких.
- При незащищённом половом акте с возможно инфицированным партнером. Проводится для профилактики и ранней диагностики инфицирования.
ВИЧ анализы у ребенка проводятся только при наличии ряда симптомов: резкий сброс веса, апатическое состояние, чувство усталости, чрезмерная потливость в ночное время суток, беспричинное увеличение температуры до показателей в 37,5 градусов, диарея.
Расшифровка результатов
Наличие возбудителей вируса нельзя выявить в общем анализе крови, но можно обнаружить факторы, напрямую указывающие на присутствие в организме описываемой патологии.
В норме количество лимфоцитов составляет 1,2–3×109/л. На начальных этапах ВИЧ этот показатель повышается, что напрямую указывает на борьбу организма с возбудителями заболевания.
Когда иммунитет уже ослаблен и не в состоянии противостоять вирусу, происходит снижение количества лимфоцитов до критической отметки.
Во время иммунодефицита наблюдается уменьшение числа Т-лимфоцитов.
Нейтрофилы начинают активное действие непосредственно после проникновения в организм вирусов. Эти элементы способствуют поглощению вирусных клеток.
При ВИЧ наблюдается разрушение и значительное уменьшение общего количества нейтрофилов.
Нормальное количество нейтрофилов в крови составляет 1,8–6,5×109/л. Сниженное число этих элементов характерно не только для ВИЧ, но и для других болезней инфекционно-воспалительного типа.

Мононуклеары являются очередной разновидностью лейкоцитов. Образовываются в крови только после проникновения в организм возбудителей инфекций и вирусов. При нормальном состоянии эти элементы вообще не должны содержаться в крови.
Тромбоциты играют одну из основных ролей во время свёртывания крови.Нормальное количество этих элементов в крови, составляет 150–400×109/л.
В случае развития ВИЧ, количество тромбоцитов снижается.
Клинически это состояние подтверждается наличием целого ряда симптомов:
- Внутренние и наружные кровотечения;
- Формирование мелкоточечной сыпи на кожных покровах;
- Кровоизлияния на слизистых оболочках.
Уровени эритроцитов не считается специфичным для рассматриваемой патологии. При ВИЧ количество этих элементов уменьшается из-за воздействия вируса на костный мозг, где происходит кровообразование. Нормальное количество эритроцитов в крови – 3,7–5,1×1012/л.
Изредка в общем анализе крови можно выявить повышенное содержание этих элементов. Такое наблюдается при легочных болезнях, которые сопутствуют ВИЧ. В число таких патологий входит туберкулез и воспаление легких.
Гемоглобин – белок, содержащий железо, локализуется сверху эритроцитов и принимает непосредственное участие в транспортировке кислорода ко всем клеткам организма. В случае снижения количества гемоглобина клетки начинают страдать дефицитом кислорода.
Признаком ВИЧ считается понижение количества гемоглобина, что признается симптомом железодефицитного малокровия.
Симптомами малокровия признаются следующие:
- Чувство слабости;
- Головокружение;
- Бледность кожных покровов;
- Учащенное биение сердца.
Нормальный уровень гемоглобина – 120–160 г/л.

При диагностике вируса иммунодефицита обнаруживается значительное увеличение скорости оседания эритроцитов. Нормальный показатель составляет от 1 до 15 мм/ч. Ускорение оседания не считается специфическим показателем для ВИЧ. Этот симптом характерен для абсолютно любого инфекционно-воспалительного заболевания.
Скорость оседания эритроцитов может продолжительное время не меняться (до нескольких лет), после чего резко увеличивается.
В результате можно сделать вывод, что ОАК не дает возможности на 100% убедиться в наличии ВИЧ или СПИДа. Однако этот метод исследования очень важен для выявления вируса на начальной стадии.
Иммуноферментный анализ
Если ребенку назначают дополнительно сдать ИФА, то к процедуре нужно подготовиться. Для детей подготовка к анализу заключается в соблюдении диетического рациона накануне. Необходимо исключить из меню блюда соленой, острой и жирной пищи.
Забор крови выполняется в утреннее время на голодный желудок. Биоматериал забирается из вены, в количестве 5 мл.
Если больница платная, получить результаты можно уже на следующий день. В государственных клиниках срок ожидания результатов затягивается на несколько недель. В случае отрицательного результата можно быть уверенным в отсутствии у ребенка вируса иммунодефицита.
Если в ходе исследования в биоматериале обнаружили специфические антитела, то ставиться положительный результат, указывающий на наличие ВИЧ.
Иммуноблот
Если параллельно сдать анализ методом иммуноблота, можно получить однозначно достоверную информацию. Комбинация результатов ИФА и иммуноблота дает результат с достоверностью в 99,9%. Если результаты не совпадают, то это вызвано недостоверностью анализов и их нужно обязательно пересдать.

В первые сутки после родов у ребенка берут его первые анализы. С их помощью врач оценивает состояние здоровья малыша, его адаптационные способности. Так, сразу после родов кровь из пуповины исследуют на ВИЧ-инфекцию, гепатиты В и С, сифилис. При необходимости проводят исследование крови на билирубин.
На четвертый день берут анализ крови новорожденного на генетические заболевания. На пятые сутки ребенку проводят забор крови на общий (клинический) анализ. Обычно берется анализ крови из пятки новорожденного. Это более удобный способ забора крови, так как пальчики малыша еще очень маленькие для проведения данной процедуры.
Расшифровка анализа крови новорожденного
Состав крови новорожденного малыша отличается от состава крови старших деток. Это объясняется спецификой развития органов кроветворения и системы кровообращения в период внутриутробного развития. В первые месяцы после рождения ребенка происходит быстрое образование кровяных клеток в костном мозге всех его костей. Количество крови относительно веса новорожденного составляет 14%, при этом у грудничков этот показатель равняется 11%, у взрослых – 7%.
Основной особенностью анализа крови новорожденного является содержание значительного количества фетального гемоглобина, который образуется в эритроцитах плода. Фетальный гемоглобин необходим ребенку во внутриутробном развитии, так как он способен особо прочно связывать кислород и обладает стойкостью к щелочам. Еще до рождения ребенка начинается постепенная замена фетального гемоглобина на взрослый гемоглобин.
В первые сутки жизни малыша содержание фетального гемоглобина в крови составляет 70–80%. В дальнейшем этот вид гемоглобина должен более активно замещаться взрослым гемоглобином. Состояние, при котором не происходит такое замещение, называют гемоглобинопатией. Фетальный гемоглобин очень медленно отдает кислород органам и тканям, что существенно замедляет развитие организма ребенка.
В анализе крови новорожденного в норме содержание гемоглобина составляет 145–225 г/л. Уровень эритроцитов в крови малыша сразу после родов выше, чем у старших детей. Это связано с гипоксией (недостаточным снабжением кислородом), которая возникает в период внутриутробного развития. В норме уровень эритроцитов составляет 4,4–7,7 × 10 12 /л.
Повышенное содержание эритроцитов в крови приводит к более высокому уровню цветового показателя и гематокрита. Цветовой показатель крови новорожденного малыша достигает 1,2. Гематокрит (процентное содержание эритроцитов в общем объеме крови) в первые сутки жизни малыша достигает 45–65%.
Эритроциты в крови новорожденных детей имеют различную форму, цвет, размер. Кроме того, их длительность жизни значительно меньше. Согласно расшифровке анализа крови новорожденного, она составляет 12 дней, а у годовалого ребенка данный показатель равен 120 дням.
Высокие показатели ретикулоцитов (молодые формы эритроцитов) указывают на повышенные регенераторные способности кровяных клеток новорожденных. Данный показатель составляет 28%.
Анализ крови новорожденного в норме указывает на физиологический лейкоцитоз. В первый день жизни новорожденного уровень лейкоцитов в его крови находится в пределах 10–33 × 10 9 /л, затем их уровень понижается до 7 × 10 9 /л. Основное количество лейкоцитов представлено сегментоядерными нейтрофилами (около 50–80%).
Палочкоядерные нейтрофилы составляют 6–10%, лимфоциты – 20–25%, эозинофилы – 1–4%, моноциты – 10–12%, базофилы – 0–1%.
Повышенная вязкость крови оказывает влияние на СОЭ (скорость оседания эритроцитов). Исходя из расшифровки анализа крови новорожденного, СОЭ в норме составляет 0–2 мм/час.
Билирубин (желтый пигмент) – промежуточный продукт, который возникает при распаде гемоглобина в печени, костном мозге, селезенке. Свободный билирубин не может вывестись из организма, так как он нерастворим. Для того чтобы он стал растворимым, специфические белки должны перенести его в печень. Там под воздействием ферментов печени в результате биохимических реакций билирубин превращается в растворимый и выводится с мочой. Иногда у новорожденных деток не хватает специфических белков, которые нужны для переноса билирубина в печень. Тогда у них развивается так называемая физиологическая желтуха новорожденных.
При рождении ребенка в пуповинной крови содержание билирубина должно быть не больше 51–60 мкмоль/л. На 3–7 день нормальное содержание билирубина в крови малыша – до 205 мкмоль/л, у недоношенного ребенка – до 170 мкмоль/л. Через две–три недели билирубин у деток должен прийти в норму и составлять 8,5–20,5 мкмоль/л.
Если содержание билирубина в крови новорожденного превышает данные показатели, его состояние рассматривается как патологическое. В таком случае ребенку проводят дополнительные исследования, исходя из результатов которых назначают необходимое лечение.
Анализ крови новорожденного на генетические заболевания

Для выявления наиболее распространенных генетических заболеваний в роддоме проводят неонатальный скрининг новорожденных. Для этого анализа крови из пятки новорожденного берут несколько капелек. Кровь наносят на специальный тест-бланк, который затем отправляется на исследование в лабораторию.
Данный анализ проводят на обнаружение пяти генетических патологий, раннее диагностирование и лечение которых способно замедлить их развитие, а в некоторых случаях и вовсе предотвратить появление симптомов и осложнений.
Анализ крови новорожденных берут на диагностирование следующих заболеваний:
- Врожденный гипотиреоз – нарушение строения щитовидной железы, которое проявляется дефектами продуцирования ее гормонов. В случае отсутствия лечения, у ребенка наблюдается задержка роста, умственная отсталость, нарушения интеллектуального развития.
- Фенилкетонурия – дефицит или отсутствие фермента, который необходим для превращения аминокислоты фенилаланин в аминокислоту тирозин. Если ребенку не проводить необходимую терапию, дефекты метаболизма в головном мозге приведут к прогрессирующему снижению интеллекта.
- Муковисцидоз – заболевание, при котором повышается вязкость секретов желез (панкреатических, потовых). Из-за закупорки выводных протоков желез развиваются патологии работы пищеварительной системы, органов дыхания и некоторых других систем организма.
- Галактоземия – нарушение обмена веществ, при котором в организме не вырабатывается фермент, преобразовывающий галактозу в глюкозу. Галактоза является составляющим компонентом лактозы. Лактоза содержится во всех молочных продуктах, в том числе в грудном молоке. У деток, страдающих этой патологией, из-за непереносимости молока возникают болезни пищеварительной, нервной систем, может развиться катаракта.
- Адреногенитальный синдром – нарушение синтеза гормона надпочечника кортизола. У деток при отсутствии лечения наблюдаются патологии развития половой системы, потеря веса, диарея, рвота.
Результаты генетического анализа новорожденных обычно бывают готовы на 10–12 день. Если выявлены отклонения от нормы в анализе крови новорожденного, ребенку назначат повторное исследование.
Читайте также:


