Первичной формой туберкулеза органов дыхания является
Туберкулез органов дыхания Клиника Лечение
Клиника
Различают следующие формы туберкулеза органов дыхательной системы: первичный туберкулезный комплекс, туберкулез внутригрудных лимфатических узлов, гематогенно-диссеминированный и инфильтративно-пневмонический туберкулез легких, туберкулему легких.
Клинические проявления первичного туберкулезного комплекса зависят от массивности заражения, вирулентности микобактерии туберкулеза, возраста больного и защитных сил организма. При незначительном туберкулезном инфицировании, слабой вирулентности микобактерии и непродолжительной экспозиции перифокальная воспалительная реакция в легких и регионарных лимфатических узлах слабо выражена и заболевание может протекать малосимптомно. Чаще его обнаруживают при профосмотрах или рентгенологическом исследовании по поводу неспецифического заболевания органов дыхательной системы.
При массивном заражении микобактериями туберкулеза, особенно у детей раннего возраста, первичный туберкулезный комплекс развива ется остро. Заболевание чаще обнаруживают в период виража туберкулиновых проб.
Клинически характеризуется высокой температурой, слабо выраженными катаральными явлениями в слизистых оболочках верхних дыхательных путей, слабостью, снижением аппетита. При объективном исследовании определяют незначительное укорочение перкуторного звука и локализованные мелко- и средне пузырчатые хрипы соответственно очагу поражения в легком. В крови — небольшой нейтрофильный лейкоцитоз, увеличение СОЭ. На рентгенограмме — туберкулезный инфильтрат округлой или овальной формы с четкими наружными контурами, тень его интенсивная. В зависимости от характера рентгенологических изменений выделяют три стадии развития первичного туберкулезного комплекса: стадию инфильтрации — на рентгенограмме видно интенсивное инфильтративное затемнение в области легочного компонента, сливающегося с инфильтрированным корнем легких (в этот период наиболее выражены симптомы интоксикации); стадию уплотнения и рассасывания — она характеризуется уменьшением инфильтрации в области легочного компонента и прикорневой зоне. В этот период симптомы интоксикации отсутствуют; стадию петрификации или полного рассасывания — признаки клинического излечения.
Туберкулезное воспаление внутри-грудных лимфатических узлов. В настоящее время чаще протекает малосимптомно. Симптомы интоксикации, фебрильная температура, кашель, одышка, физические изменения органов дыхательной системы наблюдаются лишь при осложненном течении заболевания (туморозная форма бронхоаденита, эндобронхит, ателектаз и др.). Для распознавания важно указание в анамнезе на контакт с больным туберкулезом, впервые установленная положительная реакция Манту, наличие фликтен, кератоконъюнктивита, увеличение периферических лимфатических узлов, небольшое укорочение перкуторного звука в межлопаточном пространстве или парастернально, тахикардия, приглушенность тонов сердца, увеличение печени, лейкоцитоз, эозинофилия, увеличение СОЭ.
Рентгенологический метод исследования (рентгенография в прямой и боковой проекции, томография, бронхография) — наиболее достоверный в диагностике этого заболевания. При аэрогенном заражении микобактериями процесс захватывает преимущественно лимфатические узлы корня легких. Инфильтрация периваскулярных и перибронхиальных лимфатических сосудов, отек и гиперплазия лимфатических узлов приводят к расширению корней легких, изменению их структуры, усилению легочного рисунка в прикорневых зонах. На рентгенограмме корень легкого теряет типичную форму полумесяца, исчезает вогнутость, просвет нижнедолевого бронха становится завуалированным. В ранний период заболевания на обзорной рентгенограмме увеличение размеров лимфатических узлов не выявляют, в то же время метод томографии позволяет определить даже небольшое их увеличение.
Для бронхоаденита туберкулезной этиологии характерно одностороннее поражение По величине и характеру процесса выделяют воспалительную (инфильтративную) и опухолевидную формы туберкулезного бронхоаденита. При воспалительной форме начало заболевания обычно острое, затем клинически гладкое течение переходит в фазу рассасывания. При выраженных воспалительных изменениях на рентгенограмме более заметно расширение головки и тела корня легких, наружные контуры корня приобретают вид бугристых нечетких выпячиваний кнаружи. Опухолевидные формы туберкулезного бронхоаденита имеют также более торпилное течение, чаще дают различные осложнения. На рентгенограмме наружные края корня имеют бугристые, полициклические очертания. Туморозное увеличение лимфатических узлов наблюдается чаще в области паратрахеальных групп справа, воспалительный процесс в них имеет наклонность к затяжному течению и характеризуется более выраженной интоксикацией.
Возникает в результате проникновения микобактерии туберкулеза в ток крови. Ранний период туберкулезного инфицирования сопровождается лимфогематогенным рассеиванием микобактерии туберкулеза в различные органы и ткани.
Клиническая картина гематогенно-диссеминированного туберкулеза зависит от тяжести и характера течения (острое, подострое, хроническое) заболевания. В анамнезе могут быть указания на покашливание ребенка, желание раньше лечь спать, периодический субфебрилитет, артральгию, боль в области сердца. При объективном исследовании — физическое развитие и питание детей не нарушено. Физические данные скудные: жесткое дыхание, непостоянные мелкие, однотипные влажные хрипы, преимущественно при покашливании. Тахикардия, ослабление тонов сердца, снижение артериального давления. Может быть увеличена печень. В крови — моноцитоз, эозинофилия, увеличение СОЭ.
Милиарный туберкулез является острой формой гематогенно-диссеминированного туберкулеза. Характеризуется высокой температурой, выраженным синдромом интоксикации, снижением аппетита, нарушением сна, нарастающей одышкой. Тургор тканей у таких больных снижен. В легких — жесткое дыхание, иногда единичные непостоянные мелкопузырчатые влажные хрипы. При рентгенологическом исследовании на фоне пониженной прозрачности легких обнаруживают очень мелкие, величиной 1—2 мм в диаметре, многочисленные округлые очаговые высыпания. Особенностью диссеминации при этой форме является симметричность очаговых теней в правом и левом легком. Часто возникают вне легочные поражения различных органов и систем.
При подострых формах гематогенной диссеминации количество очаговых теней меньше, а размеры их больше, чем при милиарном туберкулезе. Очаговые тени могут иметь сливной характер, иногда с участками деструкции легочной ткани. Течение заболевания характеризуется умеренно выраженными симптомами интоксикации, незначительным укорочением перкуторного звука с коробочным оттенком, жестким дыханием с участками мелких влажных хрипов.
Относится к туберкулезу вторичного периода и в детском возрасте наблюдается редко. Чаще эта форма встречается у подростков и юношей. Развивается в результате реактивного воспаления вокруг свежего специфического очага, но чаще вследствие инфильтративной вспышки вокруг старых очаговых изменений первичного периода.
Начало заболевания острое или постепенное с мало выраженными симптомами интоксикации. Возможно и бессимптомное течение, когда изменения выявляют рентгенологически при профосмотрах. При остром начале отмечаются высокая температура, озноб, слабость, головная боль, потливость, тахикардия и др.
Постепенное развитие заболевания может сопровождаться небольшим кровохарканьем, общим недомоганием, умеренными катаральными изменениями верхних дыхательных путей. При объективном осмотре можно обнаружить отставание в акте дыхания и некоторое напряжение мышц грудной клетки на пораженной стороне. Физические изменения в легких, как правило, не выражены. Их выявляют лишь при крупных инфильтратах — везикулярное дыхание с бронхиальным оттенком, мелкопузырчатые влажные хрипы, чаще при покашливании. При распаде тканей на фоне бронхиального дыхания выслушиваются крупнопузырчатые влажные хрипы. В острый период в крови — умеренный нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увели чение СОЭ. При бактериологическом исследовании часто находят микобактерии туберкулеза.
При рентгенологическом исследовании в легких определяют затемнение малой интенсивности, величиной от вишни до грецкого ореха. Дальнейшее усиление перифокального воспаления сопровождается увеличением размеров инфильтрата с возможным очагом деструкции в центре. Инфильтрат может быть округлым с четко очерченными контурами. В легких или корнях выявляют старые очаговые изменения первичного туберкулеза. При развитии инфильтративно-пневмонического туберкулеза в интактном легком рентгенологические изменения могут иметь вид округлого или облаковидного инфильтрата, а также более распространенного пневмонического процесса. Для постановки правильного диагноза необходимы тщательный анализ данных анамнеза, результатов динамического наблюдения, нередко — терапии juvantibus.
Это инкапсулированный, округлой или овальной формы туберкулезный очаг более 1 см в диаметре. Источником ее развития могут служить старые лимфо-гематогенные, бронхогенные или свежие очаговые, инфильтративные туберкулезные изменения в легких. У детей туберкулема чаще всего развивается в результате неблагоприятного исхода заживления легочного компонента первичного комплекса или инфильтративно-пневмонического туберкулеза. Важное значение также имеет состояние общей и специфической иммунологической реактивности макроорганизма.
При малосимптомном течении заболевания больные жалуются на боль в груди, кашель, потливость, субфебрильную температуру. Длительность этого периода — от нескольких месяцев до нескольких лет. Микобактерии туберкулеза в мокроте, как правило, не обнаруживают, но они могут быть в промывных водах желудка и бронхов. Начало второго, или активного, периода связано с фазой распада туберкулемы. Для него характерно усиление кашля с мокротой, повышение температуры, усиление потливости, особенно ночью, нередко кровохарканье. В крови — лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличенная СОЭ. Физические изменения в легких не всегда можно обнаружить. У отдельных больных определяют небольшое укорочение перкуторного звука и усиление бронхофонии. При рентгенологическом исследовании в легких выявляют затемнение округлой или овальной формы, с четкими или бугристыми, фестончатыми контурами, гомогенное или негомогенное с отдельными участками просветления или более плотными включениями (казеоз, кальцификаты). Клиническое течение туберкулемы может быть стабильным, прогрессирующим и регрессирующим. Чаще наблюдается стабильное состояние гранулемы, однако прогрессирование процесса с распадом и трансформацией в фиброзно-кавернозную форму туберкулеза наблюдается весьма часто. Под влиянием длительной антибактериальной терапии туберкулема, развившаяся из инфильтративно-пневмонического туберкулеза, нередко полностью рассасывается или оставляет после себя небольшие рубцовые изменения.
Туберкулез легких распознают на основании данных анамнеза (контакт с больным), результатов клинико-рентгенологического исследования, положительной реакции Манту. Достоверность диагноза подтверждает обнаружение в мокроте или промывных водах желудка микобактерии туберкулеза.
Дифференциальная диагностика. Следует проводить с различными формами туберкулеза легких, неспецифическими бронхолегочными заболеваниями. Различия между ними следующие: I. В формировании неспецифического бронхолегочного процесса основная роль принадлежит острой, часто повторной, или затяжной пневмонии, рецидивирующему бронхиту, очагам хронической инфекции (хронический тонзил лит, синусит и др.). 2. Признаки кислородного голодания (одышка, цианоз) более выражены при неспецифических бронхолегочных заболеваниях. 3. Отставание в физическом развитии, деформация грудной клетки характерны для детей, страдающих неспецифическими бронхолегочными заболеваниями. 4. Несоответствие между обширностью воспалительных изменений в легких и общим удовлетворительным состоянием характерно для больных туберкулезом. У больных неспецифической пневмонией выражены явления интоксикации, нарушены функции других систем организма. 5. Физические изменения в легких при неспецифических бронхолегочных заболеваниях отличаются большей распространенностью, звучностью и стойкостью. 6. Изменения в крови — лейкоцитоз со сдвигом лейкоцитарной формулы влево, эозинофилия, увеличение СОЭ — чаще наблюдаются при неспецифических бронхолегочных заболеваниях. 7. При неспецифических бронхолегочных заболеваниях чувствительность к туберкулину отсутствует или низкая, у больных туберкулезом легких она высокая. 8. Есть различия в характере увеличения внутригрудных лимфатических узлов: плотные с четкими наружными контурами, длительно сохраняющиеся — у больных туберкулезом и менее плотные с нечеткими контурами, выявляющиеся в период обострения процесса и рассасывающиеся при затихании вспышки — у больных с неспецифическими бронхолегочными заболеваниями. 9. Специфическое поражение бронхов — утолщение слизистой оболочки бронха на ограниченном участке, ее гиперемия, односторонность процесса, сглаженность контуров бронха, выбухание в просвет бронха слизистой оболочки или ее выпячивание— характерно для туберкулезной этиологии заболевания. 10. Особенностью рентгенологической картины неспецифических бронхолегочных заболеваний является усиление и деформация легочного рисунка и бронхов в зависимости от стадии воспалительного процесса. Пневмонические изменения под влиянием терапии уменьшаются по периферии и в период рассасывания после них остается тяжистость, которая в дальнейшем полностью исчезает. У больных туберкулезом изменения разнообразны в зависимости от формы его и сохраняются более длительное время.
Разнообразие клинических форм туберкулеза требует их индивидуальной дифференциальной диагностики. Так, первичный туберкулезный комплекс в фазе инфильтрации следует дифференцировать с острой лобарной или сегментарной пневмонией, абсцедирующей пневмонией, эозинофильным инфильтратом.
Туберкулезный бронхоаденит дифференцируют с неспецифическим воспалением внутригрудных лимфатических узлов, особенно при детских инфекциях, а также с дермоидными кистами (см. Легких пороки развития), саркоидозом, лимфогранулематозом.
Гематогенно-диссеминированный туберкулез легких клинически имеет сходство с очаговой бронхопневмонией, острым бронхитом, некоторыми нозологическими формами диффузных заболеваний соединительной ткани (см. Саркоидоз), метастазирующими злокачественными новообразованиями, изолированным склерозом сосудов малого круга кровообращения (болезнь Аэрза).
Инфильтративно-пневмонический туберкулез следует дифференцировать с затяжной и хронической неспецифической пневмонией, туберкулему легких — с острой пневмонией, фокусами хронической пневмонии, кистами (см. Легких пороки развития), опухолями и абсцессами легких, а также эхинококкозом легкого.
Лечение детей, больных туберкулезом, проводится поэтапно: стационар — санаторий — диспансер. Режим индивидуальный е учетом состояния ребенка. Пищевой рацион должен быть на 10—15 % выше рациона здоровых детей того же возраста с увеличением квоты белка, умеренным содержанием жира и углеводов. Белки должны быть полноценными, преимущественно животного происхождения. В оптимальных дозах назначают витамины: аскорбиновую кислоту, группы В. ретинол. Желательно обогащать рацион овощами и фруктами в натуральном виде. Антибактериальная терапия проводится сразу после установления диагноза, непрерывно и длительно путем применения различных комбинаций препаратов.
Основным принципом антибактериальной терапии является назначение противотуберкулезных препаратов I ряда. При впервые выявленном туберкулезе легких или внутригрудных лимфатических узлов используют три препарата I ряда — тубазид, стрептомицин, ПАСК. Длительность их применения зависит от степени выраженности и распространенности туберкулезного процесса. Стрептомицин вводят один раз в сутки внутримышечно 3—4 мес и более. Основной курс лечения тубазидом и ПАСК составляет в среднем 1—1,5 года. При малых формах бронхоаденита лечение длится 8—10 мес, при длительно текущих, хронических формах первичного и вторичного туберкулеза курс лечения может быть более 1—1,5 года. Как правило, такое лечение эффективно.
При бактериологической или клинической резистентности, заражении устойчивыми штаммами микобактерий туберкулеза, непереносимости препаратов I ряда, распространенных процессах, связанных с поздней диагностикой, используют препараты II ряда. В стационарах чаще применяют этионамид, пирозинамид, кднамицин, циклосерин. Вначале один или два препарата II ряда присоединяют к препаратам изоникотиновой кислоты, переходя в последующем только на препараты II ряда, чаще в тройной комбинации. Выбор препаратов зависит от чувствительности микобактерий, индивидуальной переносимости препаратов, распространенности процесса, наличия осложнений. Лечение препаратами II ряда при отсутствии побочных реакций продолжается 6—12 мес. В зависимости от сроков предшествующего лечения препаратами I и II ряда, распространенности и давности туберкулезного процесса, плохой переносимости препаратов I и II ряда и бактериологической устойчивости к ним используют препараты рифадин и этамбутол. Эффект значителен при сочетанном их применении.
Наряду со специфической терапией применяют патогенетические средства. К ним относятся: туберкулинотерапия, препараты гиалуронидазы, лидазы, вакцина БЦЖ.
Диспансеризация. Осуществляется противотуберкулезным диспансером. Мероприятия по диспансеризации включают систематическое наблюдение за детьми после стационарного лечения, проведение противорецидивмых курсов, санаторно-курортное лечение.
Статья на тему Туберкулез органов дыхания
Первичный туберкулезный комплекс. Туберкулез внутригрудных лимфатических узлов. Диссеминированный туберкулез легких. Очаговый туберкулез легких. Инфильтративный туберкулез легких. Туберкулома легких. Кавернозный туберкулех легких. Фиброзно-кавернозный туберкулез легких. Цирротический туберкулез легких. Туберкулезный плеврит.
Туберкулез верхних дыхательных путей, трахеи, бронхов (носа, полости рта, глотки).
Туберкулез органов дыхания, комбинированный с пылевыми профессиональными заболеваниями.
Туберкулез других органов и систем (мозговых оболочек, кишечника, брюшины, брыжеечных лимфатических узлов, костей и суставов, моче-половых органов, кожи, глаз и т.д.)
Б. Характеристика туберкулезного процесса.
Локализация и протяженность процесса в легких по долям, сегментам, а в других системах – по локализации поражения.
Фазы: - инфильтрация, распад, обсеменение.
- рассасывание, уплотнение, рубцевание, обызвествление.
- выделение микобактерий (БК+), (открытая форма)
- без выделения микобактерий (БК-)
- периодическое, непостоянное выделение микобактерий (БК +-)
К бактериовыделителям относятся больные, у которых при наличии клинико-рентгенологических данных обнаружены микобактерии туберкулеза любым методом исследования, даже однократно.
В. Осложнения. Кровохарканье и легочное кровотечение, спонтанный пневмоторакс, легочно-сердечная недостаточность, амилоидоз, почечная недостаточность и т.д.
Г. Остаточные изменения после излеченного туберкулеза:
1. Органов дыхания – фиброзные, фиброзно-очаговые, буллезные изменения, кальцинаты в легких и лимфатических узлах, плевропневмосклероз.
2. Других органов – рубцовые изменения в различных органах и их последствия: обызвествления, состояние после оперативных вмешательств.
Симптомы проявления туберкулеза легких разнообразны и зависят от формы туберкулеза легких, его распространенности и фазы заболевания.
Наиболее частый симптом – лихорадка. В начале заболевания может быть повышение температуры по вечерам до субфебрильных цифр (37,3-37,5 о С). Более часто характерен ремитирующий тип лихорадки.При некоторых формах (казеозная пневмония, милиарный туберкулез), (гектический тип). Высокая температура указывает на быстро развивающийся процесс и является плохим признаком. Ранним симптомом туберкулеза являются обильные холодные ночные поты (даже при субфебрильной и нормальной температуре). При значительных колебаниях температуры тела поты становятся обильными (профузными).
Проявлением интоксикации является слабость, утомляемость, недомогание, ухудшение аппетита, исхудание и даже кахексия. Постоянным признаком болезни является кашель, который может быть сухим или с мокротой, может беспокоить только по утрам, но может быть постоянным и частым.
Мокрота бывает от слизистой до гнойной, количество ее варьирует, при распаде легочных очагов в мокроте могут быть микобактерии.
Выраженность кровохарканья различна и зависит от калибра разрушенного туберкулезным процессом сосуда.
При двухстороннем процессе появляется значительная одышка, обусловленная уменьшением дыхательной поверхности легких. После ликвидации воспаления обычно одышка исчезает. Но одышка может быть постоянной при развитии пневмосклероза и эмфиземы легких. При прогрессировании формируется легочное сердце, легочно-сердечная недостаточность, появляются отеки, увеличивается печень, прогрессирует цианоз.
При наличии общих симптомов каждая из форм туберкулеза легких может обладать специфическими клиническими, рентгенологическими и диагностическими особенностями.
Туберкулез легких дессиминированный возникает в результате распространения микобактерий гематогенным или лимфогенным путем. Начинается и может протекать как острое, подострое и хроническое заболевание. В связи поражением плевры больных беспокоит боль в боку. Иногда первыми симптомами является кровохарканье, боль в горле, охриплость – симптомы туберкулеза гортани. Течение волнообразное, по мере прогрессирования процесса усиливается одышка и другие симптомы дыхательной недостаточности. При диссеминированном туберкулезе нередко бывает внелегочные очаги - в почках, костях, суставах, половых органах и т.д.
Туберкулез легких очаговый характеризуется ограниченным по распространенности поражения в виде очагов не более 1 см. в диаметре. Часто не вызывает нарушений в самочувствии больного, поэтому его выявляют во многих случаях с помощью флюорографического исследования. В период обострения проявляются симптомы интоксикации.
Туберкулез легких инфильтративный представляет собой участок специфического воспаления диаметром более 1 см. Инфильтрат может занимать дольку легкого, сегмент, долю. При распаде процесс может распространяться и на другое легкое. У большинства больных инфильтративный туберкулез легких имеет острое или подострое начало, температура поднимается до 38- 39 о С , с интоксикацией. Иногда первым симптомом является легочное кровотечение или кровохарканье. Но инфильтративный туберкулез легких возникает бессимптомно и выявляется только рентгенологически или при обнаружении микобактерий.
Особенно тяжело протекает казеозная пневмония, по мере прогрессирования на фоне общего тяжелого состояния образуются каверны: при казеозной пневмонии выслушиваются обильные влажные хрипы.
Казеозная пневмония возникает обычно у лиц ослабленных , нередко страдающих хроническим алкоголизмом, со сниженным иммунитетом в результате иммуносупрессивной терапии или СПИДа, после легочного кровотечения и т. д.
Туберкулема легких обычно малосимптомна и выявляется только рентгенологически. Туберкулез легких кавернозный характеризуется наличием в легких изолированной каверны без выраженной инфильтрации и склероза в окружающей каверну ткани. Он протекает с обострениями, в период ремиссии диагностируется только рентгенологически. В результате длительного и эффективного лечения может произойти очищение каверны и больной на длительное время становится абациллярным, однако эффект такого лечения может быть нестойким и больных с такими кавернами следует рассматривать как потенциальных бактериовыделителей. Туберкулез легких фиброзно-кавернозный формируется из кавернозной, инфильтративной и диссеминированной форм при прогрессирующем течении заболевания. Вокруг каверны возникают выраженные фиброзные изменения и очаги бронхогенного обсеменения. Поражение занимает значительную область легкого, бывает односторонним и двусторонним с наличием одной или нескольких каверн.
Выраженность симптомов интоксикации зависит от стадии туберкулезного процесса – от тяжелого общего состояния больного до удовлетворительного состояния в период ремиссии.
Туберкулез легких цирротический характеризуется разрастанием влегких грубой соединительной ткани в результате инволюции различных форм туберкулеза. Туберкулезные изменения, сохраняющиеся среди фиброзной ткани, представлены очагами, кальцинированными лимфатическими уздами, иногда и щелевидными кавернами. Эти изменения иногда склонны к рецидированию и тогда у больного может проявляться интоксикация, может возникнуть кровохарканье и бактериовыделение.
Туберкулезный плеврит – воспаление плевральных листков, является осложнением туберкулеза. Часто является первым симптомом туберкулеза и может быть фиброзным и экссудативным.
Диагностика.Рентгенологический метод исследования наряду с бактериологическим является основным в выявлении туберкулеза легких. При этом данные рентгеноскопии и рентгенографии грудной клетки дополняются томографией, при необходимости выполняют рентгенисследование с контрастированием бронхов или сосудов при их патологии.
Анализ крови: не имеет решающего значения для диангостики специфичности процесса. Лейкоцитоз и увеличение СОЭ появляются только при обострении процесса (ранее считавшейся признаком туберкулеза лимфоцитоз сейчас таковым не считается).
Важное значение имеет бактериологическое исследование мокроты, при этом результат зависит от правильности ее сбора. Больной должен предварительно прополоскать кипяченой водой рот и зев, глубоко покашлять, с тем, чтобы получить отделяемое из дыхательных путей. Исследование мокроты необходимо проводить до начала лечения больного, в период лечения необходимо сделать перерыв в лечение антибактериальных препаратов на 2 дня. Мокрота должна быть собрана в стерильную посуду и направлена в лабораторию в тот же день (в случае необходимости мокроту консервируют добавлением 2% р-ра борной кислоты, 10% р-ра глицерина на дистиллированной воде и др.)
При отсутствии мокроты или ее скудности для исследования используется секрет бронхов, полученный после раздражающей аэрозольной ингаляции 15% р-ром поваренной соли в 2% р-ре питьевой соды. При отсутствии у больного мокроты можно накануне вечером и утром давать отхаркивающие средства, либо в течение 2 дней до обследования.
ЛЕЧЕНИЕ. Выделены 3 группы противотуберкулезных препаратов.
I группа – наиболее эффективные препараты – изониазид и рифампицин (рифадин).
II группа – средней эффективности (этамбутол, стрептомицин, протионамид, пиразинамид, канамицин, циклосерин, флоримицин (виомицин).
III группа – препараты меренной эффективности (ПАСК, тибон (тиоацетизон).
Целесообразна комбинация препаратов (например, при свежих формах изониазид, рифадин и стрептомицин): практикуется внутривенное введение в организм больного суточных доз препарата (ПАСК, изониазид и т.д.)
Для лечения применяется так же интратрахеальный и ингаляционный методы (эфедрин, солутан, изадрин и т.д.)
В комплексном лечении больных туберкулезом легких в настоящее время широкое распространение получили глюкокортикоиды (преднизолон, триампициналон и т.д.), антиоксиданты (витамин Е, тиосульфат натрия), метилурацил, туберкулин, ультразвук, иммуномодулятор левамизол (декарис) в сочестании с метилурацилом.
В лечении так же могут быть использованы пирогенал, вакцина БЦЖ, инсулин, антиканиновые препараты (пармидин и др.), белковые и полисахаридные кровезаменители. Многие противотуберкулезные препараты обладают побочнымм действиями, наиболее частыми проявлениями которых являются аллергические дерматиты, повышение температуры, гепатит, нарушение зрения, слуха, функции ЖКТ.
Через 3 и 6 месяцев проводят контрольное рентгенологические исследования, после чего коррегируют сочетание препаратов с учетом чувствительности микобактерий.
Критерии выздоровления – стойкое отсутствие выделения микобактерий туберкулеза и рентгенологических признаков активности туберкулеза, признаков туберкулезной интоксикации.
Нормализация функций организма, восстановление трудоспособности больного.
Не нашли то, что искали? Воспользуйтесь поиском:
Первичный туберкулез выявляется в менее 1% случаев среди впервые зарегистрированных форм туберкулеза. В группу риска в первую очередь входят дети, в том числе подростки, реже – молодые люди до 25 лет.
Диагностированные заболевания туберкулезом у детей – это чаще всего как раз первичные случаи заражения микобактериями, а среди подростков они составляют 10-20% от общего числа. Клиническая картина, свойственная первичному туберкулезу, редко бывает у пожилых людей, и, как правило, это результат возросшей активности микобактерий, которые были подавлены ранее.
В 90-95% случаев инфицирования туберкулезными бактериями болезнь не развивается, инфицирование сопровождается небольшими неспецифическими изменениями с формированием устойчивого пожизненного иммунитета. Но у носителей вируса иммунодефицита, а также людей, не привитых или неправильно привитых БЦЖ, туберкулез может перейти в активную форму.
- Туберкулезная интоксикация
- Туберкулез внутригрудных лимфоузлов
- Первичный туберкулезный комплекс
Способ передачи и симптоматика
Бактерии, вызывающие заболевание, попадают в организм чаще всего аэрогенно, реже – через ЖКТ или при тактильном контакте. Задерживаются и размножаются они в альвеолах – нижней части дыхательного аппарата, по виду напоминающего пузырьки.
Некоторые бактерии попадают в лимфу и кровь, а с током этих жидкостей – в органы, где много макрофагов – клеток, отвечающих за уничтожение чужеродных и токсичных частиц в организме человека.
Особенности первичного туберкулеза, отличающие его от вторичного инфицирования микобактериями, следующие:
- бурное начало,
![]()
поражение 3 и 5-9 сегментов легких,- вовлечение в процесс болезни лимфатической системы (узлов и сосудов),
- высокая чувствительность кожной ткани к туберкулиновым пробам,
- развитие плеврита,
- присутствие микобактерий в лимфе и крови,
- преимущественно доброкачественное течение заболевания вплоть до самоизлечения.
Первые симптомы, проявляющиеся у ребенка и подростка, имеют важнейшее значение при дальнейшей диагностике на всех этапах первичного туберкулеза. Следует обратить внимание на следующие изменения:
- Поведение. Пропадает типичная для ребенка жизнерадостность и подвижность. Он становится плаксивым и капризным.
- Нарушение сна, быстрая утомляемость в дошкольном возрасте. У школьников ухудшается память, снижается внимание, показатели в учебе становятся ниже.
- Снижение аппетита, а, следовательно, массы тела.
- Боли мышц и суставов, когда патологических изменений в этих тканях не обнаруживается.
- Изменения температуры. Температура тела часто колеблется в течение суток в пределах субфебрильной – на активной стадии заболевания. Но может не превышать норму, а по утрам – снижаться до минимальных отметок. При менингите туберкулезной природы или экссудативном плеврите стабильно наблюдается повышенная температура – 39-40 градусов.

Кашель. На ранних стадиях заболевания, как правило, не развивается. При туберкулезе лимфоузлов, расположенных в грудине, отмечается периодически возникающий кашель без мокроты. При массовом поражении клеток крови микобактериями (милиарный туберкулез), присутствует упорный, сухой и болезненный кашель.
И только при поражении легких и их деструктивном изменении присутствует мокрота, возможны в редких случаях выделения гноя и крови.
Формы первичного туберкулеза
Первичный туберкулез локализуется, как правило, в лимфатических узлах и легких, реже – в почках, суставах, брюшной области, костной ткани.
Существуют 3 формы первичного заболевания туберкулезом:
- Туберкулез неустановленной локализации (туберкулезная интоксикация).
- Туберкулез внутригрудных лимфоузлов.
- Первичный туберкулезный комплекс.
Деятельность микобактерий в организме провоцирует его на иммунный ответ в виде формирования особого клеточного иммунитета. При неправильном балансе реакций возникает избыточное производство веществ, повреждающих клеточные мембраны и вызывающих нарушение метаболизма в клетках. В результате вырабатываются токсины, которые с током крови разносятся по органам и вызывают интоксикационный синдром, являющийся признаком первичного туберкулеза.

Туберкулезная интоксикация является ранней формой заболевания и длится до 8 месяцев. Для нее характерны:
- вираж туберкулиновой пробы (резкое изменение реакции в сторону ее усиления),
- небольшие воспаления с неявной локализацией.
Туберкулезная интоксикация не диагностируется рентгенологически, для этого делается обзорная рентгенограмма или срединная томограмма.
Часто интоксикационный синдром завершается выздоровлением, пораженные участки превращаются в соединительную ткань, воспаление стихает, а казеоз (измененная структура тканей) нейтрализуется солями кальция. Микобактерии трансформируются в неактивную форму, которая поддерживает противотуберкулезный иммунитет, но, с другой стороны, может стать причиной его реактивации при сильном снижении общего иммунитета.
Если лечение не проводится, интоксикация может стать хронической. При прогрессировании заболевания микобактерии поражают лимфатическую систему, попадая во внутригрудные отделы. Далее туберкулез переходит и в другие лимфоузлы, их поражает частичный или тотальный казеоз, который охватывает окружающие клетки, сосуды и бронхи.
Такая форма получила название туберкулеза внутригрудных лимфатических узлов, она наиболее распространена среди зарегистрированных форм первичного туберкулеза.
Вследствие естественного тока лимфы болезнь редко распространяется за пределы бронхов и не затрагивает легкие. По мере прогрессирования воспаления лимфоидная ткань превращается в грануляции и, увеличиваясь, способна распространиться почти на весь лимфоузел. Локальное поражение может быть значительным.
Данная форма заболевания развивается на фоне нарушений иммунитета, отягощенных деятельностью микобактерий. Часто она вызвана несвоевременным или неправильным лечением. При отсутствии осложнений и грамотной терапии исход заболевания чаще всего благоприятный.
Воспаление проходит, казеоз кальцинируется, лимфоузлы принимают нормальное состояние. Излечение длительное, составляет 2-3 года. Осложнение данной формы заболевания – поражение ткани легких.
Первичный туберкулезный комплекс – наиболее тяжелая форма первичного туберкулеза, которая может затрагивать легкие, кишечник и другие органы. Развивается она при серьезных нарушениях в работе иммунной системы.
Обычно такая клиническая форма возникает при общении с близким родственником, инфицированным открытой формой заболевания. Такой туберкулез развивается при низком иммунитете и сильной инфекции, переданной воздушно-капельным путем.
Стадии развития данной формы туберкулеза:
![]()
микобактерии грудного отдела переходят в место входных ворот легких,- в легких образуется очаг воспаления (первичный аффект),
- инфекция распространяется через лимфатические сосуды на региональные лимфоузлы, происходит их воспаление.
Первичный туберкулезный имеет 3 обязательные составляющие:
- первичный аффект легочной ткани,
- лимфангит – воспаление отводящих сосудов лимфы,
- лимфаденит – воспаление внутригрудных лимфоузлов.
Первичный аффект может иметь различные размеры и даже охватывать целую долю легкого. Участок воспаления может развиться в любых сегментах легочной ткани.
Если комплекс вовремя выявлен, и терапия проводится правильно, заболевание протекает без осложнений, через пару лет в месте пневмонии формируются кальцинаты, в лимфоузлах и легких их размер достигает 1 сантиметра.
Первичный туберкулезный комплекс редко имеет осложнения, в этом случае кальцинаты бывают множественными, затрагивают, помимо легких, другие органы, возможен плевроцирроз, рубцы на бронхах.
Диагностика и лечение
- Анамнез. При первичной консультации врача важно проверить больного на контакт с носителями микобактерий, что причисляет его к группе риска.
- Более точно на наличие инфекции укажут положительные туберкулиновые пробы (Манту, Диаскинтест), при этом участок реакции бывает обычно больше, чем при вторичном инфицировании.
- Исследование мокроты, при ее наличии, промывных вод бронхов и желудка у маленьких детей, глотающих мокроту, на микобактерии.
![]()
Пальпация. При пальпации обязательно проверяются периферические лимфоузлы, так как первичный туберкулез на всех этапах сопровождается их увеличением. При осмотре больного врач обращает внимание на влажность кожи, тонус мышц, уплотнение подкожной клетчатки.- Перкуссия (простукивание). Простукивания легких могут выявить изменения тона при патологических изменениях ткани в виде очагов или грануляций. Небольшие изменения обнаруживаются с трудом.
- Аускультация. Внимание при прослушивании фонендоскопом уделяется подмышечным впадинам, междулопаточным областям, в этих местах звук изменяется чаще всего. У новорожденных детей необходимо совершать аускультацию при плаче или крике с активными дыхательными движениями. При туберкулезе легких часто встречается ослабленное дыхание в пораженной зоне.
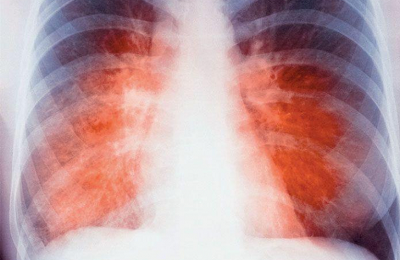
- Рентгенологическое исследование. Именно по рентгенологическим данным ставится окончательный диагноз при многих формах туберкулеза. Однако первичные формы туберкулеза и небольшие увеличения лимфоузлов часто не просматриваются рентгеном. В этом случае используется метод КТ.
Лечение острого туберкулеза проходит в стационарных условиях при соблюдении диеты и режима. Продолжительность составляет от 6 до 12 месяцев. Лечение проводится в следующем порядке:
- трехкомпонентная химиотерапия – основной блок препаратов (Изониазид, Фтивазид, Рифампицин),
- патогенетическое лечение – нормализация обменных процессов,
- применение гормональных препаратов в виде аэрозолей при поражении бронхов (Будесонид),
- хирургическое вмешательство при позднем выявлении болезни.
После выписки из стационара больные находятся под наблюдением в противотуберкулезном санатории.
При своевременно начатом лечении рецидивы заболевания, как правило, не наступают и прогноз благоприятный.
Читайте также: