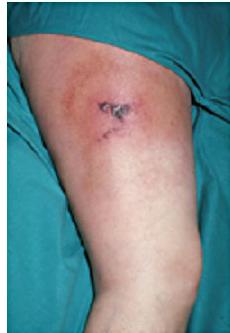
Некроз тканей при сифилисе
Даже в современном мире любой человек может столкнуться с такой проблемой, как некроз тканей. В данной статье именно об этой болезни и пойдет речь.
Что это такое
В первую очередь надо разобраться с самими понятиями, которые будут активно использоваться в данной статье.
Некроз – это процесс, который не имеет обратной природы. При данном заболевании постепенно отмирают клетки тканей или части органов. Можно сказать даже о том, что это конечный результат распада тканей еще живого и функционирующего организма. Важно: некроз еще называют гангреной (это один из подвидов болезни). Данное заболевание развивается исключительно в тех тканях, которые имеют предпосылки для отмирания, т.е. в ранее поврежденных.
Причины
Обязательно надо сказать и о том, почему же может возникать некроз тканей в живом организме. Каковы же предпосылки для возникновения этой страшной болезни? Так, если говорить в общем, то гангрена начинает развиваться в тех органах или тканях, где нарушено кровообращение. И чем дальше участок тела находится от главных кровеносных сосудов, тем больше у него шансов заразиться.
- Физические причины. Это может быть влияние низкой или высокой температуры, огнестрельное ранение, удар током и даже радиация.
- Биологические. Вызывать некроз тканей могут простейшие организмы: вирусы, бактерии.
- Аллергические. Например, при инфекционно-аллергических заболеваниях в некоторых тканях может возникать фиброидный некроз.
- Сосудистые. Инфаркт – это тот же сосудистый некроз. Связан он с нарушением кровообращения в органах или тканях.
- Токсические причины. Различные химикаты и токсины, которые повреждают ткани организма, могут вызывать гангрену.
- Трофоневротические. В таком случае отмирание тканей вызывают незаживающие язвы, пролежни. Связано заболевание с иннервацией тканей, а также с нарушением микроциркуляции крови.
Возникать некроз тканей может вследствие определенных заболеваний. Так, причинами появления данной болезни может быть сахарный диабет. Также возникновению некроза может способствовать повреждение спинного мозга или же крупных нервов.
О видах заболевания
Обязательно хочется сказать о том, что некроз тканей можно классифицировать. Каким может быть данное заболевание в зависимости от механизма действия?
- Прямой некроз. Возникает он вследствие травм, отравлений токсинами или же благодаря работе неких микроорганизмов.
- Непрямой некроз. Возникает опосредованно, через такие системы организма, как сердечно-сосудистая или нервно-эндокринная. Это могут быть аллергические, трофоневротические и сосудистые некрозы.
В медицинской практике различаются еще два вида данного заболевания:
- Колликвационный некроз. Вместе с омертвлением тканей происходит их отек.
- Коагуляционный некроз. При данном подвиде заболевания вместе с омертвением тканей происходит и их полное обезвоживание.
Симптомы
Можно ли самостоятельно распознать некроз тканей? Симптомы при данном заболевании могут быть следующими:
Этапы заболевания
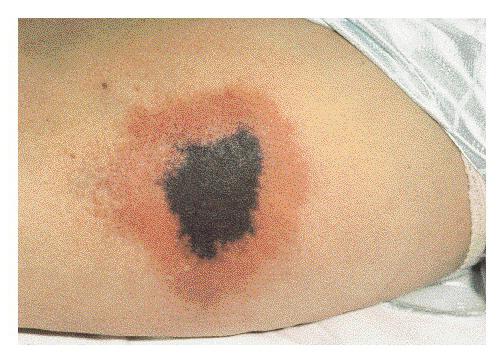
Очень страшным по своей природе и конечным результатом является такое заболевание, как некроз ткани (фото больных с таким заболеванием – первое подтверждение). Однако стоит сказать о том, что эта болезнь проходит в несколько этапов.
- Паранекроз. Эти изменения еще пока обратимы, если вовремя лечиться, от заболевания можно избавиться без каких-либо негативных последствий для организма.
- Некробиоз. Данные изменения уже необратимы. В таком случае нарушается важный обмен веществ в тканях, что препятствует образованию новых здоровых клеток.
- Смерть клетки.
- Аутолиз. Это уже процесс полного разложения тканей. Происходит он под действием ферментов, которые выделяют погибшие клетки.
Коагуляционный некроз
Поражает чаще всего те части человеческого тела, которые богаты белками, но также и бедны различными жидкостями организма. К примеру, это может быть коагуляционный некроз клеток печени (надпочечников или селезенки), где чаще всего может возникать недостаток кислорода и неполноценное кровообращение.
Подвиды коагуляционного некроза
- Инфаркт. Это сосудистый некроз тканей. К слову, наиболее часто встречающееся заболевание.
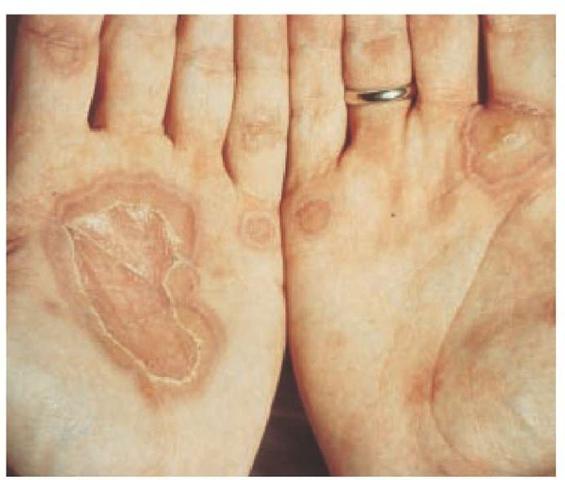
- Творожистый, или казеозный, некроз. Возникает, если у человека есть такие болезни, как лепра, сифилис, туберкулез. При данной болезни кусочек отмершей ткани обнаруживается на внутренних органах, он может крошиться. Если больной – сифилитик, у него участки отмершей ткани будут выглядеть как беловатая жидкость (похожая на творог).
- Ценкеровский, или восковидный, некроз. Данный подвид болезни поражает мышечную ткань.
- Фибриноидный некроз. Это отмирание участков соединительной ткани. Причинами его возникновения чаще всего являются аутоиммунные или аллергические болезни.
- Жировой некроз. Он, в свою очередь, подразделяется на ферментный (чаще всего происходит при болезнях поджелудочной железы) и неферментный жировой некроз (это некроз жировой ткани, которая скапливается под кожей, а также есть в молочных железах).
- Гангрена.
Несколько слов о гангрене
Обязательно хочется несколько слов сказать о таком заболевании, как гангрена. Это один из подвидов некроза тканей. Поражает он участки тела, которые активно контактируют с внешней средой. Почему же данное заболевание выделили в отдельную группу? Все просто, нередко при поражении кожи гангреной происходит еще и ее бактериальное инфицирование. И вместе с этим болезнь претерпевает вторичные изменения. Ученые различают такие виды гангрены:
- Сухая. В таком случае некроз тканей происходит без участия болезнетворных микроорганизмов. Возникает чаще всего на конечностях больного. Это может быть атеросклеротическая гангрена (возникает в результате такого заболевания, как атеросклероз сосудов); гангрена, которая возникала благодаря воздействию температур (ожог или отморожение кожи); гангрена, которая поражает пальцы (вибрационная болезнь или болезнь Рейно), или гангрена, которая поражает кожу при инфекционных высыпаниях (к примеру, во время тифа).
- Влажная гангрена. Возникает в результате присоединения к омертвевшей ткани бактериальной инфекции. Развивается чаще всего во внутренних органах. В результате инфицирования нередко возникает неприятный запах. При данном виде гангрены возможны летальные исходы.
- Газовая гангрена. Возникает после инфицирования раны анаэробной флорой. В результате болезни происходит заражение большого участка ткани, образовывается газ. Основной симптом: потрескивание под пальцами во время пальпации. Стоит сказать и о том, что процент летальных исходов также довольно-таки высок.
- Пролежни. Это омертвение отдельных участков ткани под давлением. Возникают они чаще всего у лежачих больных. В таком случае сдавливаются нервы и сосуды, нарушается кровообращение и возникает данная болезнь.
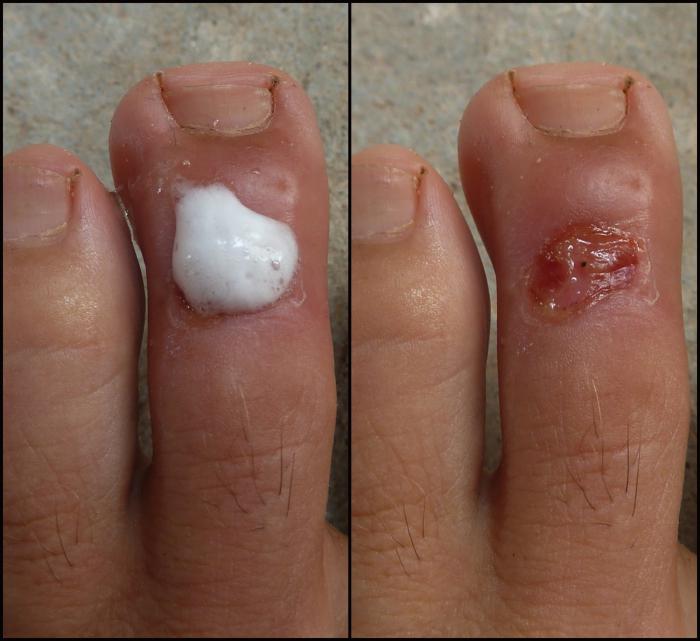
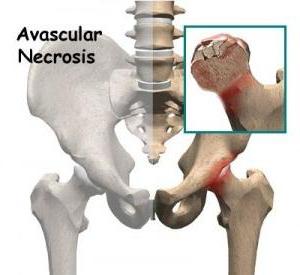
Асептический некроз
- Боли в паху.
- Боль при ходьбе.
- Появление хромоты.
- Ограничение подвижности больной ноги.
- Атрофия мышц бедра.
- Может быть как укорочение, так и удлинение пораженной некрозом ноги.
Что касается лечения, то его успех полностью зависит от степени заболевания. Как же можно диагностировать некроз костной ткани на ранних стадиях проявления болезни:
- Компьютерная томография – КТ.
- Магнитно-резонансная томография – МРТ.
Выявить некроз кости на ранней стадии при помощи рентгена невозможно. На рентгеновском исследовании можно уже увидеть признаки асептического некроза. При помощи анализов также выявить данное заболевание вообще не представляется возможным. Что касается лечения, то в таком случае оно будет направлено на улучшение кровообращения в артерии головки бедра. Эффективными также будут противовоспалительные препараты и анальгетики. Оперативное вмешательство при данном виде болезни чаще всего не требуется.
Некроз и беременность
Последствия некроза
Независимо от того, какая причина возникновения данного заболевания у больного (это будет некроз тканей после укола или инфекционный некроз), последствия болезни могут быть самыми различными (в случае если не провести своевременное грамотное лечение). Итак, какими же могут быть последствия некроза:
- Рубцевание или замещение. В таком случае некротические массы замещаются соединительной тканью.
- Удаление омертвевших клеток. Это происходит благодаря фагоцитам и лизосомальным ферментам лейкоцитов.
- Инкапсуляция. В таком случае очаг некроза как бы ограничивается соединительной тканью.
- Кальцификация клеток. В таком случае участки омертвевшей ткани пропитываются солями кальция.
- Оссификация. Тут в омертвевших участках начинает формироваться костная ткань.
- Образование кисты.
- Расплавление ткани гноем. Нередко следствием является сепсис. Это неблагоприятный исход некроза, когда участки отмершей ткани не подвергаются аутолизу.
Лечение
Если у больного некроз тканей, лечение будет зависеть от множественных факторов. Так, важными будут причины возникновения болезни, вид заболевания, а также степень поражения тканей. В самом начале хочется сказать о том, что чем раньше будет выявлен некроз, тем легче больному будет справиться с проблемой. Опасность заболевания состоит в том, что тут возможны летальные исходы. Именно поэтому при появлении самых первых симптомов или даже сомнений насчет отмирания тканей надо обратиться за врачебной помощью. Заниматься самолечением в таком случае может быть опасным для жизни занятием.
Пролежни
Если у больного наблюдаются пролежни, за пациентом нужен качественный ежедневный уход. В таком случае необходимо:
- Следить за тем, чтобы постель пациента была чистой, ровной, умеренно твердой. На простыне не должно быть складок.
- Больного надо как можно чаще поворачивать.
- Также важно как можно чаще растирать пролежни, массажировать очаги. Делать все, чтобы улучшить в данных пораженных местах кровообращение.
- Пролежни также надо смазывать салициловым или камфорным спиртом.
- Под поясницу или крестец больного надо подкладывать специально предназначенные для таких случаев надувные круги.
Сухие некрозы
Если у больного так называемый сухой некроз тканей, лечение будет проводиться в два этапа:
Небольшой вывод: если у больного некроз, лечение будет направлено в первую очередь на восстановление кровообращения в пораженных участках. Также надо будет исключить причину повреждения тканей некрозом. Ну и, конечно же, больному будет назначена антибактериальная терапия. Это необходимо для того, чтобы избежать заражения омертвевших тканей бактериальной инфекцией (ведь именно это и может привести к летальному исходу).
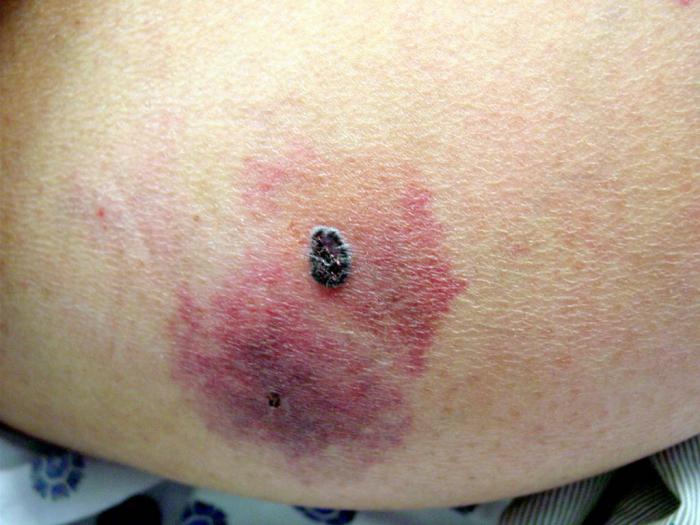
Влажный некроз
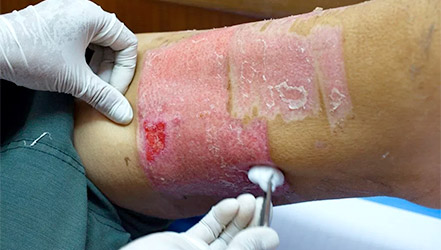
Если у больного влажный некроз кожи или иной ткани, в таком случае лечение будет зависеть от степени поражения больного. В самом начале доктора попытаются влажный некроз перевести в разряд сухого некроза (однако это возможно только лишь на ранних стадиях заболевания). Если это не удастся, придется прибегнуть к оперативному вмешательству.
Местное лечение при влажном некрозе
Что в таком случае будут предпринимать доктора:
Общее лечение при влажных некрозах
Если у больного влажный некроз тканей (после операции или по иным причинам), в таком случае необходимы будут и меры общего лечения.
- Антибактериальная терапия. В таком случае больному будут вводиться антибиотики внутривенно или внутриартериально.
- Сосудистая терапия. Доктора будут стараться возобновить кровообращение в пораженных некрозом тканях.
- Дезинтоксикационная терапия. Силы специалистов будут направлены на то, чтобы предотвратить заражение живых тканей, которые находятся рядом с очагом некроза.
Хирургическое вмешательство
Если у больного, к примеру, влажный некроз мягких тканей, лечение ему может уже не помогать. В таком случае понадобится оперативное вмешательство. Т.е. к работе с больным должны приступить хирурги. Как уже было выше сказано, в самом начале лечения специалисты постараются перевести влажный некроз в сухой, на это можно потратить не более пары суток. Если же позитивных результатов не наблюдается, больного придется отправить на операцию. К слову, в таком случае это единственный способ спасти жизнь пациенту.

Народные средства
Как уже было выше сказано, довольно-таки страшным и опасным является такое заболевание, как некроз ткани (фото пациентов, пораженных данной болезнью – еще одно тому подтверждение). В таком случае лучше всего прибегнуть к врачебной помощи, так как только квалифицированные специалисты могут помочь справиться с проблемой. Однако нередко в таком случае полезными становятся и средства народной медицины. Но лечиться таким способом лучше всего только с разрешения доктора или же в крайних ситуациях, когда невозможно получить квалифицированную докторскую помощь.
- Если у больного такая проблема, как пролежни, бороться с ними можно следующими способами. Так, нужно пораженные участки смазывать облепиховым маслом. Можно делать примочки из масла шиповника (все это продается в аптеке).
- Мазь от пролежней. Чтобы ее приготовить, необходимо взять измельченную кору дуба (две части), почки черного тополя (1 часть) и сливочное масло (6-7 частей). Ингредиенты смешиваются, ночь настаиваются в тепле, после чего все прокипячивается и процеживается. После этого мазь готова к использованию.
- Мазь от некроза. Чтобы ее приготовить, надо столовую ложку свиного сала смешать с одной чайной ложкой гашеной извести и таким же количество пепла, полученного после сгорания дубовой коры. Данная смесь накладывается на рану, завязывается повязкой, оставляется на ночь. Утром все надо снять. Делать так нужно три вечера подряд.
- Лечение некроза кожи мягких тканей можно проводить при помощи травяного отвара. Чтобы его приготовить, надо два килограмма плодов обычного каштана залить водой так, чтобы ингредиенты были полностью покрыты. Все прокипячивается примерно 15 минут. После этого вода сливается в банку, а каштаны заливаются свежей водой. Процедура повторяется еще раз. После этого полученные жидкости смешиваются и томятся на медленном огне до тех пор, пока не останется два литра жидкости. Далее надо взять пол-литра отвара, добавить туда 5 литров холодной воды и делать ванночки. Процедуры надо повторять ежедневно до тех пор, пока проблема не исчезнет.
Представляет собой патологический процесс, при котором происходит омертвение тканей в живом организме [3] . Причиной этого необратимого процесса, как правило, является экзогенное или эндогенное повреждение тканей или клеток.
Эта болезнь опасна для человека, может привести к тяжелым последствиям и требует серьезного медикаментозного лечения. При игнорировании или несвоевременной терапии может представлять опасность для жизни человека.
В зависимости от изменений в тканях выделяют две формы некроза:
- 1 сухой или коагуляционный – появляется в результате обезвоживания тканей из-за нарушения кровообращения;
- 2 влажный или колликвационный – поражение мышц и тканей с явными признаками отечности, развивается очень быстро;
Виды:
- инфаркт – отмирание части внутреннего органа;
- секвестр – поражение костной ткани;
- гангрена – некроз мышц, слизистых или кожных покровов;
- пролежни – язвы, которые появляются у обездвиженных людей.
Стадии:
- 1 паранекроз быстро поддается терапии. Первая стадия не должна вызывать особого беспокойства, главное, вовремя диагностировать болезнь и обратиться к доктору;
- 2 некробиоз – вторая стадия, при которой в тканях и органах происходят необратимые процессы. Нарушается обмен веществ и прекращается формирование новых клеток;
- 3 на третьей стадии начинается гибель клеток;
- 4 аутолиз - на четвертой стадии погибшие клетки выделяют токсичные ферменты, которые провоцируют разложение тканей.
- травматический некроз может спровоцировать поражение током, ожоги, обморожения, радиоактивное излучение и травмирование тканей в результате удара;
- токсический некроз может быть бактериального происхождения, он появляется при дифтерии, сифилисе, проказе. Этот тип некроза могут вызвать химические соединения: воздействие медикаментов, кислот, щелочей и токсинов на кожные покровы;
- трофоневротический некроз формируется в результате сбоя работы ЦНС, ярким примером такого типа некроза являются пролежни, которые могут возникнуть при систематическом передавливании кожи гипсом или тугими повязками;
- аллергический некроз провоцируют полипептидные белковые инъекции;
- сосудистый некроз возникает в результате закупорки сосудов. В результате чего ткани неполноценно снабжаются тканью и отмирают. Этот тип некроза наиболее распространен;
- коагуляционный некроз часто возникает людей с нарушенным режимом питания. Также его могут спровоцировать химические и физические воздействия на кожные покровы;
- колликвационный некроз может стать следствием сбоя кровообращения на определенном участке;
- гангрена может повреждать любые ткани и внутренние органы, ее как правило, провоцируют травмы;
- некроз суставов могут вызвать травмы, вредные привычки и прием некоторых медицинских препаратов;
- секвестр формируется на фоне остеомиелита. Этот тип некроза практически не поддается терапии.
Первыми звоночками некроза можно считать онемение и потерю чувствительности. Кожные покровы бледнеют в результате ухудшения циркуляции крови, а затем постепенно приобретают синюшный цвет, а затем становятся темно-зелеными или черными.
При некрозе ног появляется усталость после непродолжительной ходьбы, судороги, затем образуются плохо заживающие язвы, которые впоследствии некротируются.
Если же некроз поразил внутренние органы, то ухудшается общее самочувствие и нарушается работа той системы, орган которой поражен.
Травматический некроз проявляется бледностью кожи, уплотнением на месте поражения, затем в области пораженного участка появляется эскудат.
При токсическом некрозе пациентов беспокоит слабость, лихорадка, потеря вес, кашель.
Некроз суставов сопровождают резкие боли, которые приводят к инвалидности.
При трофоневротическом некрозе появляются пролежни, при этом цвет кожных покровов становится светло-желтым, больной при этом не испытывает болевых ощущений. Спустя некоторое время на пораженном участке образуются маленькие пузырьки, наполненные жидкостью.
Аллергический некроз сопровождается сильным зудом, отечностью, повышением температуры.
При неблагоприятном исходе некроза возможно гнойное расплавление тканей, которое сопровождает кровотечение, впоследствии развивается сепсис. Сосудистый некроз в виде инфаркта и инсульта часто заканчивается летальным исходом.
Некротические поражения жизненно важных внутренних органов также могут привести к смерти пациента.
При некрозе нижних конечностей возможна ампутация.
При некорректной терапии некроза суставов пациенту грозит инвалидность.
Некроз клеток и тканей чаще всего развивается на фоне пролежней и язвенных поражений кожных покровов. Поэтому нужно вовремя лечить и избегать травм и ссадин, употреблять достаточное количество витаминов, следить за тем, чтобы не было опрелостей, спать на постельном белье из натуральных материалов.
Если речь идет о неподвижном пациенте, то следует как можно чаще менять ему постельное белье, делать ему легкий массаж, попытаться разнообразить движения больного, деликатно очищать кожу и обрабатывать ее специальными противопролежневыми препаратами.
В профилактических целях необходимо вовремя лечить хронические болезни, свести к минимуму возможность травматизма.
Чем раньше больной некрозом обратится к врачу, тем более успешным будет терапия. Желательно лечиться в условиях стационара. Врач назначает медикаменты, которые восстанавливают циркуляцию крови на пораженных участках, также назначают антибиотики, кожу постоянно обрабатывают дезинтоксикационными средствами.
В некоторых случаях прибегают к хирургическому вмешательству, иссекая отмершие ткани. По жизненным показаниям проводят ампутацию.
Полезные продукты при некрозе
Важным элементом комплексной терапии является правильно составленный рацион, который обеспечит больного всеми необходимыми витаминами, микроэлементами и питательными веществами и должен включать:
- 1 злаки;
- 2 отварное мясо птицы, так как в нем минимальное содержание холестерина;
- 3 качественные молочные продукты;
- 4 зелень;
- 5 достаточное количество белков;
- 6 чернику и клюкву – мощные антиоксиданты;
- 7 рыбу – источник жирных кислот и фосфора;
- 8 спаржу и чечевицу, которые богаты калием и клетчаткой;
- 9 семена тыквы, кунжута, льна, как источник полезного холестерина.
В терапии некроза успешно используют средства народной медицины:
- на пораженные участки кожных покровов прикладывать мазь из смальца, гашеной извести и измельченной коры дуба, взятых в равных пропорциях;
- перед нанесением мази или компресса в целях дезинфекции народные целители рекомендуют промыть рану водой с коричневым хозяйственным мылом;
- при сухой гангрене эффективны примочки с простоквашей;
- хорошие результаты дает порошок из листьев можжевельника, нанесенный на рану;
- регулярно прикладывая к язвам кашицу из щавеля можно приостановить гангрену [2] ;
- принимать вовнутрь щавелевый сок;
- прикладывать к пораженным участкам кожных покровов охлажденное распаренное пшено;
- заживлению ран способствуют компрессы из гвоздичного масла;
- при инсульте полезно пить настой прополиса и мумие смешанное с соком алое;
- ежедневно выпивать по 1 стакану свежеотжатого морковного сока;
- пережевать свежий ржаной хлеб, смешать полученную кашицу с солью и прикладывать к язвам;
- принимать теплые ванночки из отвара плодов каштана;
- пить в течение дня как чай отвар из молодых побегов хвои;
- слегка отбить капустный лист, намазать его медом и прикладывать к пораженным участкам [1] ;
- в борьбе с панкреонекрозом хорошие результаты дает употребление трижды в день настоя черники.
При некрозе кожных покровов необходимо исключить из рациона алкоголь, газировку, жирные продукты, а также продукты питания, которые способствуют сгущению крови: картошку, бананы.
При инсультах и инфарктах помимо вышеперечисленных продуктов следует свести к минимуму потребление соли, так как она провоцирует гипертонию. Также следует отказаться от продуктов, которые повышают уровень холестерина в крови: кофе, крепкие бульоны, макаронные изделия, шоколад.
При панкреонекрозе диета должна быть направлена на снижение нагрузки на ЖКТ за счет употребления мягких и диетических продуктов, поэтому следует исключить мясо, рыбу, все виды капусты и жирные молочные продукты.
Запрещено использование любых материалов без нашего предварительного письменного согласия.
Администрация не несет ответственности за попытку применения любого рецепта, совета или диеты, а также не гарантирует, что указанная информация поможет и не навредит лично Вам. Будьте благоразумны и всегда консультируйтесь с соответствующим врачом!
Данное заболевание относится к самым распространенным болезням, которые передаются преимущественно половым путем.
Современные методы диагностики и препараты дают возможность в кратчайшие сроки победить недуг, при условии своевременного обращение в медицинское учреждение за помощью.

Этиология
Сифилис – заболевание, которое вызывается бледной трепонемой (Treponema pallidum). Возбудитель имеет вид штопорообразной спирали с зауженными концами.
Количество витков колеблется в промежутке от 5 до 24. Бледная трепонема в отличие от других видов спирохет, очень подвижна. Бывает трех форм: спираль, циста, L-форма.

Бледная трепонема очень чувствительна к повешению температур: при 41⁰ С она гибнет за 3-6 часов, при 60⁰ С – в течение 20 минут, а при 100⁰С – разрушается мгновенно.
Пастеризуя продукты, ополаскивая посуду и инструменты после больных кипятком – можно добиться полного обеззараживания материалов.
Совершенно по-другому бактерия ведет себя при низких температурах. Способна сохранять свою жизнеспособность при 0⁰ С на протяжении 2 суток.
Очень чувствительна бактерия к кислой среде и щелочи: при воздействии хозяйственного мыла – мгновенно погибает.
В кислой среде влагалища трепонема быстро теряет двигательную способность. Именно поэтому появление твердого шанкра на стенках влагалища – большая редкость. Идеальное значение кислотности для бактерии составляет 7,4.
Патогенез
Заражение происходит от непосредственного контакта больного человека со здоровым. Чаще всего, во время полового акта.
Именно в этих выделениях содержится огромное количество болезнетворных трепонем. Инкубационный период составляет, как правило, от 20 до 40 дней.
И часто остается незамеченным. При этом, человек является заразным. Если болезнь перешла в стадию хронической, то, при отсутствии высыпаний на коже больного, заразиться от него можно только путем полового контакта.
Хронический сифилис развивается с появлением вторичного периода болезни. Первым признаком заболевания является появление плотного шанкра (сифилид первичного периода) – это место, через которое в организм попала бактерия. После его появления, через 6 недель возникают генерализованные высыпания.
Вторичный период характеризуется заживанием шанкра и длительностью от 2 до 4 лет. Представляет собой заболевание с периодическими, достаточно явными клиническими симптомами, которые выражены появлением: пятнистости, папул, пигментации и облысения.
Самый тяжелый период — третичный. Возникает на четвертом году заболевания. И, если не начать лечение, — сопровождает человека до конца жизни. Характеризуется волнообразным появлением бугров и узлов с большими периодами латентного состояния.
Такие высыпания значительно обезображивают внешность больного. Со временем это приводит к инвалидности, а впоследствии — к смертельному исходу. Смертность составляет 10% среди всех заболевших.
Как диагностировать заболевание
Самое первое проявление венерической болезни – появление характерной язвы (шанкра), у которой нет воспалительного явления. Шанкр имеет гладкое, блестящее дно, не вызывает никаких болезненных ощущений.
Чаще всего бывает один, имеет правильную форму и ровные края, размером с копейку. Если такое образование обнаруживается во рту или на губах, то часто его путают с герпесом.

Если Вы заметили в районе половых органов новообразования на коже и подозреваете, что они сифилитические, то следует незамедлительно обратиться к специалисту, для своевременной диагностики, чтобы не запустить болезнь. На начальных стадиях сифилис легко поддается лечению.
Стоит отметить, что на первой стадии заражения даже анализ крови, всем известный RW, не будет информативным.
Появляются кожные высыпания, которые зачастую пациенты принимают за проявление аллергических реакций на что-либо.
Застарелая инфекция продолжает пагубно воздействовать на весь организм. Атаке трепонемы подвергаются здоровые органы. Начинается процесс нарушения их правильного функционирования.

Случаются ситуации, когда первоначальное лечение – неэффективно, поэтому будьте настороже.
Если после проведения антибиотикотерапии, спустя некоторое время, появились кожные высыпания, нужно обязательно сдать кровь на реакцию Вассермана (RW). Во втором периоде протекания заболевания он уже достаточно информативен.
По его данным можно с уверенностью сказать, есть у пациента сифилис или нет. Исследование необходимо, чтобы болезнь не перешла в разряд хронической.
Иногда приходится сдавать анализы по нескольку раз, т.к. результаты бывают ложноположительными и ложноотрицательными.

Лечение
Не занимайтесь самолечением. Обращайтесь за помощью к специалисту. Своевременная постановка правильного диагноза и адекватное назначение препаратов поможет Вам избавиться от недуга быстро и навсегда.
Основу лечения составляет антибиотикотерапия. Препарат подбирается индивидуально в соответствии с чувствительностью бактерии.
Для этого сдается бактериологический посев с высыпаний на чувствительность к антибиотику.
Сифилис чувствителен к препаратам пенициллинового ряда, но учитывая то, что сейчас вирусы достаточно сильно мутируют, нельзя без анализа четко назначить медикамент.

А посев на чувствительность дает высокую гарантию правильного подбора лекарства.
Если, в процессе лечения, выясняется, что у пациента возникла аллергическая реакция на прописанный антибиотик, врач назначит другой препарат.
Медикаменты для лечения есть как инъекционные, так и пероральные.
Все зависит от конкретной ситуации и тяжести заболевания. Сифилис в обостренной форме лечится только в условиях стационара.

Нельзя прерывать начатое лечение, т.к.бактерия при неполном прохождении курса антибиотикотерапии вырабатывает резистентность к лекарству. И в следующий раз станет сложнее подобрать подходящий медикамент.
После того, как пройден полный курс лечения, пациенту еще на протяжении определенного периода (зависит от сложности болезни) необходимо периодически делать серологический анализ крови.
Это нужно для того, чтобы убедиться в полном отсутствии вируса в организме. Если обнаруживается состояние серорезистентности, то назначается повторный курс лечения.

Как уберечься от данной болезни
Одним из главных условий является профилактика. Лучше перестраховаться. Не стоит вести беспорядочную половую жизнь. Если не доверяете своему партнеру, даже не думайте, используйте защиту.
Помните, что своевременная установка правильно диагноза – залог быстрого выздоровления!
Для предотвращения распространения венерической болезни от конкретного пациента, необходимо обследовать всех членов его семьи на предмет заражения.
Способы заражения, о которых знают не все
Данное заболевание может возникнуть у любого человека. Врожденной стойкости организма к бледной трепонеме нет. Если человек уже перенес заболевание, это совершенно не защищает его от последующих заражений.
Заболевание может передаваться от больной матери к ребенку через грудное молоко, а, так же в период внутриутробного развития плода.

Если вовремя начато лечение, и оно припадает на первый триместр беременности, то очень высокая вероятность родить абсолютно здорового ребенка.
Когда речь идет о врожденной болячке, то при своевременном лечении прогноз достаточно оптимистичен для пациента.
Кроме полового контакта заразиться спирохетой можно при переливании крови (если донор – носитель инфекции), при использовании общего шприца (распространено в среде наркоманов), а так же, высокий риск среди медицинского персонала при несоблюдении техники безопасности во время работы с биоматериалами (кровью, семенной жидкостью и пр.).
Возможные последствия перенесенного сифилиса
Осложнения после первичной болезни: некроз тканей в месте размещения шанкра, фимоз, острое осложнение фимоза, при котором головка защемлена плотью и полностью не закрывается (парафимоз), баланит (воспаление головки полового члена).
Возможные проблемы после вторичной стадии: поражение внутренних органов, костей и нервной системы.
Тяжелые последствия третьей стадии: поражение головного мозга, внутренних органов, кожных покровов лица и шеи, патологические костные переломы, кровотечения в результате разрывов сосудов.
Читайте также:


