Проблемы пациента при нейросифилисе
Данное понятие довольно редкое, не многие могут объяснить его точного значения. Инфекция проникает в нервные ткани и серьезно поражает их. Проявления зависят от индивидуальных особенностей организма больного. Основу лечения составляют антибиотики на пенициллине. В последние несколько лет нейросифилис стал диагностироваться значительно реже, так как современные индивиды стали внимательнее относиться к своему здоровью, улучшились методы диагностики и лечения.
Что такое нейросифилис
Что такое нейросифилис смогли точно объяснить только в прошлом веке. Заболевание развивается на фоне присутствия в организме стандартной формы сифилиса. Возбудитель называется бледная трепонема. Недуг может быть заразным на любой стадии развития. Самым опасным он считается на первой – до 5 лет присутствия инфекции в организме. На поздней стадии поражения сифилис на 90% не опасен, потому что трепонема находится в толще мягких тканей.
Как передается
В большинстве случаев больной половой партнер заражает здорового. Это основной путь инфицирования сифилисом. Трепонема находится в микротрещинах слизистых оболочек. Она может перейти при любой форме полового контакта: оральный, вагинальный, анальный. Контрацептив не всегда может защитить от передачи заболевания.
Этиология недуга допускает возможность заражения здорового человека через кровь, посредством переливания, применения нестерильных медицинских инструментов, использования бывшего в употреблении шприца.
Очень редко, но бывает, что сифилис передается бытовым путем. Источником могут быть полотенце, посуда, предметы гигиены. Также инфицирование может произойти во время прохождения ребенка по пораженным родовым путям матери. Высокий риск заражения у медицинских работников.
Любой контакт с инфицированным нейросифисом потенциально опасен. Риск повышается, кода он сопровождается первичной и вторичной стадией поражения организма. Если инфекция находится в поздней, третичной форме процент заражения сводится к минимуму.
Классификация
Ранний период инфицирования включает в себя следующие формы:
- Латентная.
- Менингит сифилитический.
- Менинговаскулярный сифилис.
Поздняя форма, в свою очередь, подразделяется на:
- Менинговаскулярный нейросифилис.
- Паралич прогрессивный.
- Нейросифилис гуммозный.
- Атрофия зрительного нерва.
Каждая из категорий имеет признаки, периоды обострения и ремиссии. Поставить диагноз, определить точную подкатегорию может только врач после необходимого обследования.
Ранний период инфицирования считается при присутствии бактерии в органах до 5 лет, активной она является в первые 2 года. За этот период поражаются сосуды, слизистые поверхности, в некоторых случаях нервные ткани. Некоторые специалисты называют данный период мезенхимальным.
Латентная форма часто выявляется случайно. Пациент не знает о своем заболевании, никаких признаков нет. Выявить его можно только по наличию сбоя нормальных показателей в составе мозговой жидкости:
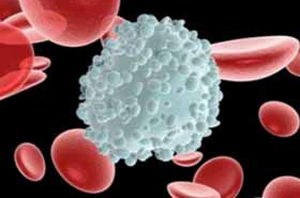
Повышенный уровень лимфоцитов в мозговой жидкости характерен для ранней формы нейросифилиса
- Повышенный уровень лимфоцитов.
- Положительная серологическая реакция.
- Увеличение содержания уровня белка.
Бессимптомный нейросифилис в большинстве случаев актуален для первичного, вторичного классического сифилиса, особенно активен год-полтора после появления инфекции. При неоказании лечения возможны осложнения в виде манифестного нейросифилиса, спонтанной санации ликвора.
Менингит сифилитический актуален в большей степени для молодых людей. Его признаки достаточно явные: головная боль, повышенная температура, скачки артериального давления, рвота. В запущенных случаях недуг поражает черепно-мозговые нервы, ухудшается зрение, формируется косоглазие и нейросенсорная тугоухость.
Менинговаскулярный сифилис делится на церебральный и спинальный. Постепенно нарушается кровообращение спинного мозга. При просмотре клинической картины выявляются микроочаговые поражения тканей. Основные симптомы:
- Нарушение уровня чувствительности.
- Снижение памяти.
- Невозможность долго концентрироваться на чем-либо.
В сложных случаях возможен ишемический, геморрагический инсульт. За 25-30 дней до ухудшения у пациента начинает постоянно кружиться голова, ноющие головные боли, бессонница, нарушение речи, приступы слабости.
Если нарушаются процессы кровообращения в сосудах спинного мозга, возможен спинальный инсульт. Инфицированный быстро устает, нижние конечности немеют, со временем ослабевают. Если не бороться с недугом или лечение назначено неправильно, инфекция поднимается вверх, поражаются органы таза, начинаются проблемы с мочеиспусканием, дефекацией. Если индивид пожилого возраста, имеет дополнительно заболевания, мало двигается из-за слабости, кожа сильно шелушится, образуются пролежни.
Поздний нейросифилис диагностируется, если бактерия живет в органах человека более 5 лет. Здесь уже поражены волоконные, нервные клетки.
Прогрессивный паралич можно считать менингоэнцефалитом, но только в хронической форме. Он возникает в организме человека в течение 6-15 лет после инфицирования бактерией сифилиса. Бледная трепонема поражает жизненно важные клетки головного мозга, постепенно разрушая их. В первые несколько лет негативное воздействие заболевания малозаметно, размыто: ухудшается память, концентрация, индивид быстро раздражается, часто нервничает из-за мелочей.
Болезнь прогрессирует, негативно отражаясь на личности. Человек все чаще находится в депрессивном состоянии, возможны вспышки неадекватного поведения, появляются галлюцинации, бред. Со временем возможно развитие слабоумия, деменции, эпилепсии.
Симптомы
Сифилис может быть в организме человека много лет. Его инкубационный период 20-40 дней, он заканчивается формированием твёрдого шанкра. Через 6-8 недель после инфицирования у индивида проявляется характерная сыпь.
Следующий период развития заболевания длится 3-5 лет. Постепенно заражаются сосуды и мозговые оболочки. После этого начинают формироваться инфильтраты.
В первые 2-3 года развития нейросифилиса появляются следующие симптомы:
- Тошнота.
- Головные боли.
- Сыпь в форме пятен.
Начинается поражение глаз, повышается внутричерепное давление.
После 10 лет развития заболевания уже поражаются клетки головного мозга. Умственные способности на самом низком уровне, возможна деменция, расстройство речи, галлюцинации, постоянное депрессивное состояние, тремор, эпилепсия.
Врожденный нейросифилис
Проявляет себя в первые 12 месяцев жизни малыша, которому в процессе рождения передалась бледная трепонема. Врождённый нейросифилис встречается очень редко, всю беременность женщины врач несколько раз проверяет ее на наличие данной инфекции. Клинически он проявляется как у взрослого человека. Если правильно лечить ребенка, инфекцию можно остановить, но неврологические нарушения могут проявиться в любой момент.
Диагностика
Нейросифилис требует комплексной диагностики, которая будет проходить в несколько этапов:
- Осмотр невролога, при необходимости окулиста.
- Исследование состава крови.
- Забор пункции при необходимости.
- МРТ, КТ.
Грамотная диагностика предполагает применение двух групп тестов, результаты которых будут использоваться при скрининге:
Обследование может проводиться как с кровяной сывороткой, так и с ликвором.
Только подробно изучив анализы больного, доктор может поставить точный диагноз, опираясь на 3 основных критерия:
- Положительный тест на трепонему.
- Нарушения в составе спинномозговой жидкости.
- Явное проявление симптомов неврологического расстройства.
Терапия
Лечение нейросифилиса в основном проводится антибиотиком Пенициллин. Схема лечения составляется лечащим врачом в индивидуальном порядке, дозировка препарата напрямую зависит от степени поражения организма. Самой действенной считается терапия с применением внутривенного введения соли натрия бензилпенициллина. Уколы или капельницы ставятся 6 раз в сутки, курс лечения – 14 дней.
Когда доктор рекомендует вводить препарат внутримышечно, то может использоваться новокаиновая соль бензилпенициллина плюс прием пробенецида перорально 4 раза в сутки, курс лечения – 14 дней. Препарат Пробенецид стимулирует полноценное усвоение антибиотика Пенициллина мягкими тканями.
После прохождения вышеописанного курса терапия продолжается, пациенту ставится раз в неделю укол с бензатинбензилпенициллином, курс – 3 недели. В начале терапии у инфицированного существенно ухудшается самочувствие: лихорадка, головная и мышечные боли, приступы тахикардии, скачки артериального давления. В таких случаях дополнительно назначаются кортикостероиды, нестероидные противовоспалительные препараты.
Если у пациента обнаруживается непереносимость пенициллина, его заменяют на Цефтриаксон, Хлорамфеникол. Эффективность того или иного препарата оценивается по улучшению здоровья больного, показателям ликвора. Повторное обследование проводится сразу после проведения первичного курса введения пенициллина, берут пункцию и ликвор. После этого каждые 6 месяцев в течение двух лет. Если результаты анализов не показывают улучшений, антибиотики прокалывают снова.
Вылечить инфицированного можно, неопасным его можно считать, если уровень показателей ликворы становится стандартным. В процессе приема антибиотиков врачи рекомендуют принимать витаминные комплексы, железо, ноотропы.
Прогноз
Практически все индивиды знают, что такое Сифилис, но не представляют насколько это серьезное заболевание. Соблюдать профилактические меры нужно в обязательном порядке. Здоровому человеку рекомендовано исключить случайные половые связи, соблюдать правила гигиены во всех общественных местах. При обращении в медицинское учреждение просить медицинскую книжку.
После заражения и успешного лечения пациента не освобождают от диагноза. Он должен периодически проходить обследования, консультироваться с неврологом, венерологом, необходима обязательная профилактика. Раз в год инфицированный должен в принудительном порядке сдавать на анализ спинномозговую жидкость. Только при соблюдении всего перечисленного прогноз будет положительным.
Последствия нейросифилиса
Если инфекция обнаружилась и пролечилась в ранней форме, последствия нейросифилиса отсутствуют. Если заболевание развилось до менинговаскулярного сифилиса, даже после эффективного лечения возможны парезы, дизартрия, дисфункция тазового отдела в разной форме. В сложных случаях пациенту дают инвалидность.
Отзывы о результатах лечения нейросифилиса на поздней стадии развития менее радостные. Симптомы неврологического расстройства не уходят, становятся прямой причиной признания инфицированного инвалидом.
При врожденном сифилисе расстройства в неврологии имеют место, часто детский организм не может из-за них нормально развиваться. В сложных случаях у ребенка развивается глухота и гидроцефалия.
Нейросифилис является заболеванием, о котором знают немногие. Именно поэтому большинство недооценивают его негативное воздействие на все отделы организма. В случае инфицирования самым важным является вовремя распознать наличие инфекции, быстро пройти все необходимые процедуры. Только при своевременном обращении к специалистам возможно излечение. В противном случае постепенно начнутся проблемы в половой сфере человека, постепенно переходящие на все остальные жизненно важные органы.
Видео
Нейросифилис как междисциплинарная пробема.
Нейросифилис — это поражение нервной системы, вызванное бледной трепонемой. Патологический процесс проявляется при вторичной и третичной форме сифилиса, которые возникают при отсутствии своевременного и адекватного лечения. Возбудители попадают в кровоток, лимфоток и в нервную ткань — это причина развития нейросифилиса.
Заболеваемость нейросифилисом составляет 0,3-0,4 на 100 тыс. населения. 15-20% пациентов, зараженных сифилисом, страдают от патологии нервной системы. Заболевание составляет 8-9% всех органических нарушений нервной системы, вызванных повреждением головного мозга.
Пути передачи нейросифилиса

Бледная трепонема, возбудитель патологии, передается преимущественно половым путем. Недуг возникает в результате распространения венерической инфекции под названием сифилис (люэс).
ЗППП проходит в несколько стадий. Заразен пациент при первичной и вторичной форме, при наличии шанкра и высыпаний.
Нейросифилис развивается в глубине организма, он передаться не может. Исключением являются случаи, когда гуммы формируются на кожных покровах.
Инфекция передается через кровь во время переливания или при внутривенных инъекциях с помощью одного шприца. Распространение инфекции возможно на любой стадии заболевания.
Врожденный нейросифилис возникает у младенцев при передаче спирохет от матери к плоду через плаценту, при родах, а встречается крайне редко. Женщины обследуются при беременности, и возбудителя удается выявить заранее. Ребенку сразу после рождения назначает терапия сифилиса.
Бытовой путь передачи спирохет теоретические возможен, но на практике встречается редко. Во влажной среде бледная трепонема живет несколько часов, а на сухой и горячей поверхности быстро погибает, убивают ее и антисептики.
Стадии нейросифилиса
Выделяют 2 формы недуга: ранний и поздний. Ранний подразделяется на следующие виды:
- менингит — воспаление оболочек головного мозга;
- менингомиелит — воспаление оболочек, вещества и спинномозговых корешков;
- менингоэнцефаломиелит — воспаление оболочек и вещества головного и спинного мозга;
- полиневрит — множественное воспаление нервов;
- эндартериит или менинговаскулярный нейросифилис — воспаление крупных сосудов и их сужение;
- гуммозный нейросифилис — образование глубоких язв, которые заживают с образованием рубцов.
Поздний недуг разделяют на такие виды:
- спинная сухотка — воспаление задних столбов спинного органа и спинальных корешков;
- прогрессивный паралич или болезнь Бейля — патология психики с развитием слабоумия, совместно с соматическими и неврологическими расстройствами;
- амиотрофический спинальный сифилис — поражение оболочек и передних корешков спинного мозга.
Существует понятие асимптомный (латентный) нейросифилис, когда симптомы заболевания не возникают, а диагностируют его по изменениям в спинномозговой жидкости (ликворе). Патология является единственной нейроинфекцией, при которой на фоне отсутствия выраженных симптомов отмечается изменение ликвора. Затем происходит развитие менингита, менингоэнцефалита, сосудистой патологии и образование гумм.
Начинается нейросифилис с менингита, поражения головного мозга. По мере развития он бывает острым или подострым, хроническим и гуммозным. На начальной стадии может проходить бессимптомно или сопровождаться следующими признаками:
- Астенический синдром или повышенная утомляемость.
- Рассеянность, плохое настроение, забывчивость, раздражительность.
- Снижение умственной деятельности, замедление психических процессов.
- Сенестопатия — неприятные ощущения во всем теле.
- Бессонница.
- Нарушение речи и движений.
- Симптомы менингита — головная боль, рвота, температура, тахикардия, судороги и тд.
Если отсутствуют симптомы, обнаружить заболевание помогут серологические реакции спинномозговой жидкости. При нейросифилисе наблюдается повышение лейкоцитов, белка и полинуклеаров.
На начальной стадии сифилитического менингита специфические симптомы воспаления отсутствуют. Во вторичном периоде происходит нарастание симптомов менингита. Патология сопровождается следующими симптомами:
- резкое повышение температуры тела до 38;
- головные боли и шум в ушах;
- головокружения и слабость;
- тошнота и рвота;
- светобоязнь.
Заболевание длится 10-15 дней, при отсутствии лечение переходит в хроническую форму, развивается третичный сифилис. Недуг формируется через 4-5 лет после заражения спирохетами и протекает без ярко выраженных симптомов. Пациента беспокоят головные боли, особенно ночью. Страдает глазодвигательный нерв, что приводит к нарушению зрительной функции, косоглазию.
Такая форма воспаления мозга протекает в хронической форме с периодическими ремиссиями, поражается нижняя часть органа. Диагноз ставят при жалобах на длительные головные боли, наблюдается поражение черепно-мозговых нервов. При патологии беспокоят следующие признаки:
- частые мочеиспускания и жажда на фоне нарушения работы гипофиза, симптомы не сахарного диабета;
- синдром Пехкранца — прогрессирующее ожирение;
- акромегалия — изменения во внешности и самочувствии на фоне увеличения продуцирования гормона роста.
Патология сопровождается общемозговыми симптомами: изменением уровня сознания, головными болями и рвотой, головокружениями и судорогами. Иногда проявляются очаговые признаки: нарушение речи и движения, параличи, парезы, отсутствие чувствительности.
Воспаление твердой оболочки почти всегда сопровождается поражением мягкой оболочки, и проявляется в виде церебрального сифилитического пахименингита. Патология протекает в острой и хронической стадии, а по характеру течения бывает гнойной, серозной и геморрагической.
Серозная форма протекает бессимптомно. При геморрагической проявления зависят от степени поражения. При обширном кровоизлиянии возникает сильная головная боль, рвота, бред и нарушение психической функции.
Патологический процесс сопровождается не только воспалением, но и разрастанием соединительной ткани и утолщением мозговой оболочки, образованием опухоли-гематомы. Пациент страдает от инсульта, паралича. Изменение в органе на запущенной стадии приводит к смерти больного.
Нейросифилис поражает твердые и мягкие оболочки спинного мозга. Заболевание твердых оболочек проходит в 3 стадии:
- воспаление корешков;
- исчезновение чувствительности;
- сдавливание органа.
Воспаление мягких оболочек может быть распространенным и очаговым.
Острая стадия поражения спинного мозга сопровождается следующими симптомами:
- повышение температуры тела;
- боли в затылке и шее, спине, пояснице;
- боли и отсутствие чувствительности в локтевом и срединном нервах;
- атрофия мышц, парез, паралич;
- паралич Клюмпке — недуг затрагивает кисти рук;
- образование пролежней.
При заболевании возникает нарушение функции позвоночника и боли, пациент находится в вынужденной позе, могут проявляться менингеальные симптомы.
Хроническая стадия поражения органа регистрируется чаще и сопровождается следующими нарушениями:
- Менингорадикулит — воспаление оболочек и корешков.
- Менингомиелит — воспаление оболочек, корешков и вещества спинного мозга.
Хронический воспалительный процесс может протекать бессимптомно, тогда заболевание диагностируют по цереброспинальной жидкости.
Сосудистый нейросифилис сопровождается поражением мягких оболочек и черепно-мозговых сосудов. Сопровождается угнетением кровообращения, психическими расстройствами, развитием паралича. При этом, на фоне прогрессирования паралича психические отклонения становятся менее выраженными, заболевание проявляется в виде спонтанных ремиссий и обострений. Поражение крупных сосудов является обратимым, если патологию диагностировали на ранней стадии.
Воспаление сосудов головного мозга сопровождается следующими признаками:
- инсульт;
- патология речи и двигательной функции;
- эпилептические припадки;
- общемозговые признаки;
- парезы, потеря чувствительности;
- психические отклонения — эйфория, бред, проблемы с памятью, вербальные галлюцинации (слуховые).
Очень опасно поражение сосудов в области спины. Патология протекает скрытно, бессимптомно. У пациента медленно нарушается чувствительность, развиваются парезы. Страдают различные части тела, в зависимости от пораженной зоны позвоночника.
Сифилитическая миелопатия или спинная сухотка — запущенная стадия заболевания, которая развивается через 10-12 лет после инфицирования, на фоне полного отсутствия лечения. Встречается у 3% зараженных спирохетами, и у 20% пациентов с нейросифилисом.
Мужчины болеют чаще женщин, а первые признаки спинной сухотки появляются у пациентов после 30-40 лет. Спинная сухотка представляет собой патологические изменения в спинном мозге.
Патология сопровождается следующими признаками:
- парестезия;
- сильные боли режущего характера в конечностях, туловище;
- гипоталамические кризы с повышением температуры;
- при поражении ЖКТ наблюдается быстрое похудание;
- снижение чувствительности;
- плохая координация движений;
- нарушение мочевыделительной функции и дефекации;
- поражение зрительных и слуховых нервов.
Выраженность симптоматики зависит от степени поражения спинного мозга и зоны позвоночника. На последних стадиях наблюдается полная атрофия конечностей, человек не может самостоятельно передвигаться.
Патология представляет собой объединение спинной сухотки и прогрессивного паралича. Сопровождается расстройствами, свойственными миелопатии и прогрессивному параличу, но проходит в более мягкой форме, так как развивается медленно.
Сначала возникают спинномозговые проявления, характерные для спинной сухотки, а через 5-10 лет начинает беспокоить безумие, зрительные галлюцинации, параноидный психоз. Симптомы схожи с алкогольными энцефалопатиями, поэтому требуется дифференциальная диагностика.

Паралитическое слабоумие, которое имеет множество форм течения. Чаще всего встречается дементная, при которой происходит нарастание слабоумия с полным безразличием к происходящему и окружающим, снижение памяти, все это сопровождается нелепыми поступками. Пациент не помнит собственного адреса и имени, не способен к обучению.
Встречается и маниакальная форма, с бредовыми идеями величия. Больной уверен, что он Властелин Мира, наблюдается эйфория и беспричинная радость. При депрессивной форме, наоборот, пациент обвиняет себя во всех негативных явлениях, происходящих на планете, страдает от плаксивости, пониженного настроения. Маниакальная и депрессивная формы могут менять друг друга, тогда диагностируется циркулярный тип.
Самая тяжелая стадия — полное слабоумие. Пациент не может обслуживать себя, делает нелогические умозаключения, не отвечает на вопросы. При этом, происходят резкие смены настроения от эйфории к полной апатии. В тяжелых случаях развивается маразм, пропадают функции глотания, возникает непроизвольное мочеиспускание и дефекация.
Гуммозные узлы формируются в твердых и мягких оболочках головного и спинного мозга, прорастают в орган, сдавливают его. Сначала гумма представляет собой опухоль, которая со временем распадается в центре и превращается в язву. Гумма вызывает некроз пораженной ткани, а после заживления формирует область склероза, то есть рубец.
Развиваются язвы через 5 лет после инфицирования бледной трепонемой, при отсутствии лечения. Сопровождается недуг головными болями и рвотой, нарушением зрительной и слуховой функции, эпилептическими припадками, параличами. Клинические признаки во многом зависят от локализации гуммы.
Врожденный нейросифилис
Ювенильный нейросифилис — это очень редкое заболевание, которое возникает в результате прогрессирования врожденного сифилиса.
Как правило, инфекцию диагностируют в родильном доме, сразу после рождения ребенка. Там же неонатолог назначают специфическую терапию антибиотиками, ребенок излечивается.
При отсутствии лечения нейросифилис проявляется до 2 лет, сопровождается симптомами третичного сифилиса, отклонениями в развития ребенка. Требует длительной реабилитации после основного лечения.
Диагностика нейросифилиса

Патология часто протекает бессимптомно, с негативными серологическими реакциями, что сильно усложняет диагностику. Необходимо тщательно изучить спинномозговую жидкость и образцы крови.
Используются следующие методы диагностики:
- Сбор анамнеза и неврологическое обследование.
- Серологические исследования ликвора — PRP, РИФ, ИФА, РПГА.
- Спинномозговая функция для взятия и исследования ликвора.
Методики лечения
Лечат патологический процесс антибиотиками. Препаратом выбора является пенициллин, так как бледные трепонемы не имеют к нему резистентности. Схема лечения составляется индивидуально, в зависимости от стадии заболевания. Пример схемы лечения ранней формы нейросифилиса:
- Бензилпенициллин внутривенно по 2-4 мл ЕД 6 раз в день, в течение 2 недель. Либо внутримышечно новокаиновую соль бензилпенициллина по 2 млн ЕД в сутки, разделив на 4 приема.
- Преднизолон по 60-90 мг в течение 3 дней, как противовоспалительное и обезболивающее средство.
При поздней стадии заболевания курс лечения проводят дважды. При аллергии на пенициллины препарат заменяют цефтриаксоном.
Через 6 месяцев после лечения рекомендована повторная пункция церебральной жидкости для контроля выздоровления.
Прогнозы
Несвоевременное лечение заболевания приводит к необратимым изменениями в нервной системе. Сифилис можно вылечить антибиотиками, но если в органах произошли изменения, восстановиться уже не получится. На начальной стадии нейросифилиса, когда воспалительный процесс только затронул оболочки мозга, прогноз вполне благоприятный. На поздних стадиях, при развитии слабоумия, добиться полного излечения не удастся.
ТОП-5 проверенных клиник венерологии
Источники








СЕСТРИНСКИЙ ПРОЦЕСС ПРИ СИФИЛИСЕ
Сифилис– венерическое заболевание, распространенное во всем мире, но встречается в основном у людей, которые довольно часто меняют половых партнеров. Мужчины подвергаются заболеванию значительно чаще женщин. Болезнь распространяется бледной трепонемой, особым видом бактерий семейства спирохет. Попадая в организм, чаще всего во время полового контакта от инфицированного больного к его партнеру, она очень быстро там приживается. Сифилис передаётся в основном половым путём, в связи с чем относится к группе венерических заболеваний, или инфекций, передаваемых половым путём. Однако возможна передача сифилиса и через кровь.
В классическом течении сифилитической инфекции принято выделять 4 периода:
Последние три периода обнаруживаются характерной симптоматикой, инкубационный период никак себя не проявляет, и его сроки определяются лишь косвенно после появления клиники.
Распространение бледных трепонем в начале болезни не вызывает какой-либо клинической симптоматики, однако под влиянием антигенных свойств возбудителя уже с самого начала болезни реактивность организма подвергается глубоким изменениям.
Первичный период сифилиса характеризуется появлением эрозии или язвы (первичная сифилома, твердый шанкр) в месте внедрения бледной трепонемы на коже или слизистых оболочках.
Вторичный период сифилиса начинается в среднем через два с половиной месяца после заражения и характеризуется генерализованными высыпаниями на коже и слизистых оболочках.
Третичный период сифилиса характеризуется образованием на коже и слизистых оболочках бугорков или гумм, а также тяжелым поражением внутренних органов (сердечно-сосудистой системы, печени и др.), невной системы, костей, суставов.
Сестринский процесс
Сестринский процесс – это метод организации и оказание сестринской помощи который включает в себя пациента и медицинскую сестру как взаимодействующих лиц.
Сестринский процесс включает в себя 5 этапов:
I этап - сестринское обследование
Медсестра участвует в обследовании больного и в домашних условиях, когда она впервые заподозрила наличие венерического заболевания, и в лечебном учреждении. Опрашивая больного, наблюдая за ним и проводя физикальное обследование, медсестра собирает необходимую информацию.
При подготовке анамнеза сестра обязательно должна спросить о давности заболевания, поинтересоваться, что пациент обнаружил. Наличие твердого шанкра, ангины, выпадение волос заставляет его обратиться к врачу.
Наличие в крови бледных трепонем может быть обнаружено при сдаче крови во время поступления в ЛПУ, при устройстве на работу (работникам здравоохранения, общественного питания, военнослужащим и пр.), при становлении на учет по поводу беременности, во время поступления в больницу, при подготовке к операциям, донорам крови, лицам, заключенным в местах лишения свободы. прохождении медицинской комиссии.
Помимо опроса, сестра наблюдает за состоянием пациента ( наличием видимых признаков (увеличение лимфоузлов, осиплость голоса, видимые плешины на голове, высыпания, особенно на слизистых оболочках). Затем она переходит к физикальному обследованию: проводит наружный осмотр, пальпация, перкуссия, аускультация.
II этап – постановка сестринского диагноза
Второй этап сестринского процесса начинают с анализа данных, полученных при обследовании на первом этапе.
На втором этапе выявляют проблемы пациента и формулируют на их основе сестринские диагнозы. Это препятствующие достижению оптимального состояния здоровья проблемы пациента, решение которых находится в пределах компетенции сестринского персонала.
При формулировании сестринского диагноза желательно указывать причины, которые привели к возникновению проблемы. Сестринские диагнозы необходимо зафиксировать в СИБ, в плане сестринского ухода.
Сестра определяет проблемы пациента при сифилисе:
1. Настоящие - которые беспокоят пациента в настоящий момент. Зависят от периода сифилиса. Это могут быть: эрозии или язвочки на слизистых и/ или половых органах. Незначительное воспаление лимфатических узлов. Беспричинная ангина, осиплость голоса. Ночное выпадение волос.
2. Приоритетные –это первоочередные самые важные проблемы: появление эрозий и / или язвочек, осиплость голоса, ночное выпадение волос. образованием на коже и слизистых оболочках бугорков или гумм,
3. Потенциальные – это проблемы, которые пока не существуют, но могут появиться с течением времени: тяжелое поражением внутренних органов сердечно - сосудистой системы, печени, нервной системы, костей, суставов.
Но есть и проблемы конкретного человека его интересы и привычки.
Психологические проблемы пациентов с сифилисом проявляются необоснованно повышенным настроением, нередко наигранным, пренебрежительным, легкомысленным отношением к болезни и лечению.
Социальные проблемы возникают у пациентов в связи с опасениями, что окружающие станут его избегать, считать неполноценным, пренебрежительно или с опаской относиться к нему, распускать сплетни о причине и природе болезни.
III этап - определение целей сестринского вмешательства
План ухода координирует работу сестринской бригады, сестринский уход, обеспечивает преемственность, помогает поддерживать связи с другими специалистами и службами, предусматривает участие пациента и его семьи в процессе ухода.
Постановка целей сестринского ухода необходима по двум причинам:
- дает направление индивидуального ухода;
- используется для определения степени эффективности действий.
Постановка целей ухода должна соответствовать требованиям:
1) цели и задачи должны быть реальными и достижимыми;
2) должны иметь конкретные сроки
а) краткосрочные (меньше 1 недели) ставятся в острой фазе заболевания;
б) долгосрочные (недели, месяцы, часто после выписки) - направлены на предотвращение рецидивов заболеваний, осложнений, их профилактику, реабилитацию и социальную адаптацию, приобретение знаний о здоровье.
1) цели должны находиться в пределах сестринской компетенции.
2) цель должна формулироваться в терминах пациента, а не м/с(неверно обучить технике инъекции инсулина, а правильно – пациент покажет умение делать себе инъекции технически верно через неделю).
IV этап – планирование объема сестринский вмешательств
В зависимости от участия врача сестринские мероприятия подразделяются на:
1) независимые мероприятия – действия медсестры по собственной инициативе без указаний врача (обучение пациента навыкам самообследования, членов семьи – правилам ухода за пациентом);
2) зависимые мероприятия, выполняющие на основе письменных распоряжений врача и под его наблюдением (выполнение инъекций, подготовка пациента к различным диагностическим обследованиям). Согласно современным представлениям медсестра не должна выполнять назначения врача автоматически, должна продумывать свои действия, а при необходимости (в случае несогласия с врачебным назначением) консультироваться у врача и обращая его внимание на нецелесообразность сомнительного назначения;
3) взаимозависимые мероприятия, предусматривающие совместные действия медсестры, врача и других специалистов.
Помощь, оказываемая пациенту, может быть:
1. Временной.
2. Постоянной.
3. Реабилитирующей.
Реализация плана сестринских мероприятий осуществляется в три стадии, включающие:
1) подготовку (пересмотр) сестринских мероприятий, установленных во время этапа планирования; анализ сестринских знаний, умений, навыков, определение возможных осложнений, которые могут возникнуть во время выполнения сестринских манипуляций; обеспечение необходимыми ресурсами; подготовку оборудования – I стадия;
2) выполнение мероприятий – II стадия;
3) заполнение документации (полное и точное занесение выполненных действий в соответствующую форму) – III стадия.
V этап – оценка результатов и коррекция ухода
- оценить реакции пациента на сестринский уход;
- оценить полученные результаты и подвести итоги;
- оформить выписной эпикриз;
- проанализировать качество оказанной помощи.
Для объективной оценки степени успешности ухода необходимо:
уточнить поставленную цель и ожидаемый результат в поведении или реакции пациента на заболевание или свое состояние;
оценить наличие у пациента желаемой реакции или поведения;
сравнить критерии оценки с имеющейся реакцией или поведением;
определить степень согласованности между целями и реакцией пациента.
Профилактическая деятельность
Общественная профилактика заболевания сифилисом предусматривает:
1) выявление и учет венерических больных. Медицинская сестра врачом при постановке диагноза сифилис, обязан заполнить специальное извещение и направить один экземпляр в кожно-венерологический диспансер, а второй в санитарно- эпидемиологическую станцию;
2) госпитализацию в первые сутки по установлении диагноза больным ранним сифилисом и мягким шанкром;
3) выявление источников заражения;
4) обследование членов семьи и других лиц находившихся с ним в контакте;
5) бесплатное лечение;
6) принудительное освидетельствование и лечение лиц, которым такие меры показаны, но они уклоняются от добровольного их применения;
7) своевременное клиническое и лабораторное, в том числе серологическое, обследование больных сифилисом, окончивших лечение;
8) определение излеченности венерических больных;
9) регулярное проведение профилактических осмотров ;
10) широкая санитарно- просветительная работа среди населения с помощью бесед, показа соответствующих плакатов, распространение брошюр.
Выводы
1. Заболевания, передающиеся половым путем, в частности, сифилис, не теряют своей актуальности, несмотря на значительное снижение заболеваемости.
2. Борьба с данным заболеванием затруднена из-за длительного инкубационного периода.
3. Профилактика сифилиса является одним из основополагающих принципов оздоровления нашего общества.
4. Сестринский процесс является неотъемлемой частью лечения данного заболевания. Подробное изучения сифилиса средним медицинским персоналом повышает роль медицинской сестры в диагностике, своевременных профилактических мероприятиях осуществляемых в пределах полномочий медицинской сестры.
Список использованных источников
1. Соколовский Е. В., Красносельских Т. В. Сифилис — на рубеже тысячелетий. // Венеролог. — № 4. — 2005. — С. 76-77.
3. Кожные и венерические болезни. Руководство для врачей / Под ред. Ю. К. Скрипкина. — М.: Медицина, 1996. — Т. 4. — С. 128—135.
3. Картамышев А. И. Патогенез сифилиса. // Кожные и венерические болезни. —М.: МЕДГИЗ, 1953. — 636 с.
4. Коляденко В. Г., Степаненко В. И. Сифилис. История происхождения и распространения в Европе и Российской империи. Заболеваемость и борьба с сифилисом в Советском Союзе. // Искусство лечения. — №6. – 2004. – С. 28- 32.
5. Данилов С.Е, Старченко М.Е. Инфекции, передающиеся преимущественно половым путём / — СПб, 2001. — 40 с.
Читайте также:


