Можно ли по спермограмме определить вич
В этой статье речь пойдет о методе ПЦР для диагностики инфекций, передаваемых половым путем, при анализе спермы (эякулята). Какие инфекции можно определить в сперме, а какие нельзя? Какие еще материалы можно использовать для диагностики инфекций половой системы?
Среди преимуществ ПЦР как метода в сравнении с другими, традиционно используемыми для диагностики инфекционных заболеваний человека (иммуноферментный анализ, бактериологический посев, микроскопия), стоит отметить непосредственное обнаружение инфекционного агента в результате выявления специфического фрагмента ДНК или РНК возбудителя в исследуемом образце, а потому - возможность напрямую идентифицировать возбудителя инфекции, осуществлять раннюю диагностику, например, в инкубационном периоде, диагностировать заболевание не только в острой и хронической формах, но и выявлять скрытые (латентные) формы инфекций, протекающие без выраженных симптомов или бессимптомно, а также проводить скрининговые исследования, направленные как на определение уже имеющейся инфекционной патологии, так и выявление возможного носительства инфекций для оценки принадлежности пациента к группе риска.
Спектр возбудителей, выявляемых методом ПЦР, чрезвычайно широк, в связи с чем наибольшее распространение ПЦР-диагностика получила в гинекологической и урологической практике, в дерматовенерологии. Для диагностики большинства бактериальных и вирусных инфекций, выявления возбудителей ИППП, вызывающих заболевания, передаваемые половым путём (ЗППП), материалом для исследования служит, в основном, соскобное отделяемое слизистых оболочек мочеполовых органов: соскоб эпителиальных клеток из цервикального канала и поверхности шейки матки у женщин, соскоб из уретры (мочеиспускательного канала), выделения из половых органов - у мужчин и женщин. При обследовании на некоторые виды инфекций (ВИЧ, гепатиты В и С, вирус Эпштейна-Барр и др.) для анализа берут кровь. Для выявления цитомегаловирусной и герпетической инфекций можно исследовать мочу. Клиническим материалом для ПЦР-диагностики ИППП у мужчин может служить секрет предстательной железы и эякулят (сперма). В каждом конкретном случае выбор исследуемого биоматериала определяется диагностической задачей исследования.
В данной статье мы подробнее остановимся на диагностике ИППП у мужчин и возможности выявления возбудителей ЗППП и урогенитальных инфекций в эякуляте.
Инфекционно-воспалительные заболевания органов мужской репродуктивной системы могут явиться одной из возможных причин снижения мужской фертильности (способности к воспроизведению потомства), а урогенитальные инфекции их вызывающие - быть ассоциированы с мужским бесплодием.
К органам мужской репродуктивной системы относятся наружные и внутренние половые органы. К числу наружных относят половой член и мошонку. Внутренние половые органы представлены яичками с их оболочками и придатками, расположенными в мошонке, семявыносящими протоками и добавочными половыми железами, в числе которых предстательная железа (простата) - железисто-мышечный орган, охватывающий мочеиспускательный канал ниже мочевого пузыря, семенные пузырьки - парный железистый орган, расположенный над предстательной железой, и бульбоуретральные (Куперовы) железы - парные округлые железы небольшой величины, расположенные между пучками мышц мочеполовой диафрагмы. В яичках, являющихся парной половой железой, происходит образование мужских половых клеток - сперматозоидов и выработка мужских половых гормонов. Продукты секреции добавочных половых желез образуют семенную жидкость (семенную плазму, или спермоплазму), которая при смешении со сперматозоидами образует сперму. Придаток яичка (эпидидимис) тесно связан с яичком и служит резервуаром накопления спермы и созревания сперматозоидов, являясь частью семявыводящих путей. Семявыносящий проток представляет собой парный трубчатый орган, служащий для транспортировки сперматозоидов из эпидидимиса в семявыбрасывающий проток. При эякуляции (семяизвержении) происходит сокращение продольных мышечных волокон семявыносящего протока, сперматозоиды поступают в семявыносящий проток и смываются содержимым семенных пузырьков в уретру. Вклад секрета семенных пузырьков и предстательной железы в общий объём семенной жидкости составляет около 95% (примерно 35% приходится на секрет предстательной железы, 60% - на секрет семенных пузырьков), поэтому колебания объёма эякулята, в первую очередь, зависят от секрета добавочных половых желез. Тесная функциональная взаимосвязь всех органов мужской половой системы позволяет оценивать её состояние путём исследования эякулята. Среди лабораторных методов исследования анализ эякулята является важнейшим и, зачастую, - достаточным не только для оценки мужской фертильности, например, при анализе спермограммы, но и диагностики наиболее распространённых, репродуктивно значимых урогенитальных инфекций.
Наиболее частыми возбудителями инфекций мужского урогенитального тракта являются бактерии: гонококк (Neisseria gonorrhoea) - возбудитель гонореи, хламидии (Chlamydia trachomatis) - возбудитель урогенитального хламидиоза, трахомы и венерической лимфогранулемы, бледная трепонема (Treponema pallidum) - возбудитель сифилиса, микоплазмы (Mycoplasma genitalium и Mycoplasma hominis) и уреаплазмы (Ureaplasma urealyticum, Ureaplasma parvum), являющиеся инфекционными агентами воспалительных процессов в мочеполовых органах, а также простейшие, например, трихомонада (Trichomonas vaginalis) - возбудитель урогенитального трихомониаза, грибы, например, рода Candida, вызывающие урогенитальный кандидоз, и различные вирусы, среди которых вирусы простого герпеса 1 и 2 типов (ВПГ, Herpes simplex virus, HSV1 и HSV2) - возбудители генитального герпеса, цитомегаловирус (CMV), вирус папилломы человека (ВПЧ, HPV, Human papillomavirus), вирусы гепатита В (HBV), гепатита С (HCV), ВИЧ (HIV) и другие. Некоторые из перечисленных бактериальных возбудителей (гонококк, хламидии, бледная трепонема, генитальная микоплазма) являются патогенами, другие (уреаплазмы, энтерококки, стафилококки и ряд других) - принадлежат к группе условно-патогенных микроорганизмов, способных вызывать воспаление в половых органах при снижении иммунной защиты.
Вирусы и бактерии могут напрямую поражать сперматозоиды, приводя к изменению их подвижности. Так, например, известно, что Mycoplasma genitalium и Ureaplasma urealyticum, прикрепившиеся к головке и средней части сперматозоидов, негативно влияют не только на их подвижность, но и способность к оплодотворению яйцеклетки, проводимому в экспериментальных (in vitro) условиях. Повреждающее действие могут оказывать и продуцируемые микроорганизмами токсины. В ответ на инфекционный процесс развивается вторичное воспалительное повреждение, сопровождаемое образованием свободных радикалов и цитокинов, способных оказывать цитотоксическое воздействие на половые клетки. Кроме того, инфекции являются одним из факторов риска образования антиспермальных антител (АСАТ), направленных против различных частей сперматозоидов. Механизмом образования АСАТ на фоне воспалительного процесса является всё та же способность бактерий, вирусов и грибов прикрепляться к мембране сперматозоидов, вследствие чего происходит запуск аутоиммунных реакций. Присутствие АСАТ в эякуляте приводит к снижению его качественных и количественных характеристик: уменьшению концентрации и подвижности сперматозоидов, изменению морфологии половых клеток, их агглютинации, к изменению значений pH и вязкости семенной плазмы. Тем самым инфекции мочеполовых органов могут снижать репродуктивную функцию у мужчин.
Большинство возбудителей ИППП попадают в организм преимущественно половым путём. Наиболее часто инфекции выявляются у лиц молодого возраста, особенно тех, кто имеет большое число половых партнёров. При незащищенном половом акте высок риск заражения хламидиозом, гонореей, сифилисом, трихомониазом, гепатитами В и С, ВИЧ, герпесом, ВПЧ. Всего в настоящее время насчитывается более двадцати инфекций, которые передаются половым путём. Многие из них характеризуются высокой контагиозностью, а потому - быстрым распространением среди населения. К примеру, ежегодно в мире регистрируется около 90 миллионов новых случаев хламидийной инфекции, а восприимчивость к урогенитальному хламидиозу приближается к 100%. Следует помнить, что заражение ИППП может происходить при любом виде сексуальных контактов: анальном и оральном сексе, генитальном контакте без проникновения. Коварство этих инфекций заключается и в их возможности протекать без клинически выраженных симптомов. Согласно данным Всемирной организации здравоохранения (ВОЗ), 50 - 80% населения инфицировано вирусом папилломы человека, но лишь 1 - 2% лиц имеют клинические проявления этой инфекции. Бессимптомное вирусоносительство играет ключевую роль в распространении генитального герпеса: до 70% случаев передачи этого вируса и заражения им здоровых лиц происходит при бессимптомном характере болезни и наличии вируса герпеса у больного. Скрытый характер течения инфекции затрудняет возможность её выявления. Отсутствие со стороны мужчины должного внимания на появление у себя некоторых из признаков или симптомов начинающегося заболевания, несвоевременное обращение к врачу или неадекватное лечение, например, в случае предпринимаемого самолечения, могут способствовать переходу инфекции в хроническу форму и развитию хронического заболевания. Хроническую инфекцию труднее диагностировать, тяжелее лечить, к тому же последствия хронического инфекционно-воспалительного процесса в мочеполовых органах оказываются более тяжкими для мужского здоровья.
В зависимости от локализации инфекционного процесса чаще всего у мужчин развиваются уретрит (воспаление мочеиспускательного канала), цистит (воспаление мочевого пузыря), простатит (воспаление предстательной железы), эпидидимит (воспаление придатка яичка) и орхит (воспаление яичка). Острый эпидидимит может распространиться и на яички (эпидидимоорхит). Симптомы или признаки заболевания напрямую зависят от того, какой именно возбудитель инфекции попал в мужской организм и каково состояние иммунитета в целом. Наиболее частыми возбудителями инфекций, вызывающих уретрит, являются Chlamydia trachomatis, Neisseria gonorrhoea, Mycoplasma genitalium и Ureaplasma urealyticum. Среди сексуально активных молодых мужчин эпидидимит чаще вызывается Chlamydia trachomatis, Neisseria gonorrhoea и Trichomonas vaginalis. У мужчин старшего возраста и пожилых чаще обнаруживают условно-патогенную микрофлору (Mycoplasma hominis, Ureaplasma parvum и др.).
Симптомы урогенитальных заболеваний, вызываемых различными возбудителями ИППП, чаще всего не являются специфичными. При остром характере инфекционного-воспалительного процесса клиническая картина ИППП у мужчин может выражаться такими симптомами, как дискомфорт, зуд и жжение в области уретры, боль в промежности, нижней части живота и в области мошонки, болезненность при мочеиспускании (дизурия) и половых контактах (диспареуния), гиперемия и отёчность кожных покровов в области поражения, слизистые или гнойные выделения из уретры. В случае скрытой формы инфекции признаками заражения могут являться редкие, незначительные выделения из уретры. Сходство клинических проявлений многих урогенитальных инфекций вовсе не означает, что существует их одинаковое лечение, каждая инфекция требует индивидуальной медикаментозной терапии. Это диктует необходимость проведения лабораторного исследования, направленного на выявление и идентификацию возбудителей ИППП.
Одним из таких видов исследования, предлагаемых в нашей клинике для мужчин, является анализ эякулята с помощью молекулярно-биологического метода ПЦР. Исследование является скрининговым и представляет собой блок анализов ПЦР на инфекции в сперме. Предназначен для обнаружения в биоматериале специфических фрагментов ДНК основных возбудителей ИППП и урогенитальных инфекций мочеполового тракта у мужчин: Neisseria gonorrhoeae, Clamydia trachomatis, Trichomonas vaginalis, Mycoplasma genitalium, Mycoplasma hominis и Ureaplasma spp. Обследование не требует применения каких-либо инвазивных процедур, а потому может быть выполнено в кратчайшие сроки. Использование для этих целей современного высокочувствительного и высокоточного диагностического метода, каким является ПЦР-анализ, представляется в настоящее время неотъемлемой частью комплексного подхода в лабораторной оценке мужского репродуктивного здоровья.
Высокое содержание вируса в сперме людей, инфицированных ВИЧ-1, выявляют на всех стадиях заболевания, и оно соответствует содержанию вируса в плазме. Определенной зависимости между содержанием вируса в сперме и количеством CD4+-клеток в крови не выявлено. В некоторых исследованиях наблюдали корреляцию между этими параметрами; в других обнаруживали только слабую зависимость.
Изучение во времени больных, у которых произошло развитие СПИДа, показало, что концентрация вируса в сперме в большинстве случаев существенно увеличивается по мере прогрессирования заболевания. Более высокая эффективность выделения вируса из спермы по мере уменьшения количества CD4+-клеток также подтверждает эти результаты. Более того, исследование динамики во времени показало, что у большинства ВИЧ-1-инфицированных людей вирус периодически появляется в сперме, и такое периодическое появление отражает перераспределение ВИЧ-1 между спермой и кровью.
Как отмечали выше в отношении содержания вируса в плазме, появление наибольшего количества инфекционного вируса в генитальных выделениях ожидается во время острой фазы инфицирования и после появления симптомов заболевания. В этом случае риск передачи вируса увеличивается, если мужчина с симптомами заболевания или с высоким содержанием вирусной РНК вступает в гетеросексуальные или гомосексуальные контакты. Из спермы выделяются как вызывающие образование синцития (SI) варианты вируса (Х4), так и не вызывающие образования синцития (NSI) варианты вируса (R5).
Большинство найденных вирусов, по-видимому, относятся к типу R5. В некоторых исследованиях РНК ВИЧ, связанная с клетками спермы, была обнаружена более чем в 80% исследованных образцов спермы, и содержание вируса там было ниже, чем в плазме. При наличии воспаления в половых путях или заболеваний, передающихся половым путем, концентрация ВИЧ в сперме увеличивается.
Другие исследования показали, что количество ВИЧ в сперме может не зависеть от степени вирусемии в плазме. Эти данные были получены при исследовании небольшой группы мужчин с высоким содержанием вируса в крови. Концентрация РНК в жидкой части спермы была сопоставима или превосходила таковую в плазме крови. Такие люди могут быть источником активного распространения вируса.
Количество вируса, выделяемого из спермы, было выше у мужчин с небольшим количеством CD4+-клеток. Тем не менее результаты различных исследований указывают на то, что наличие инфекционных вирусов, преимущественно восстановленных из инфицированных клеток, в семенной жидкости не обязательно соответствует клиническому состоянию больного.
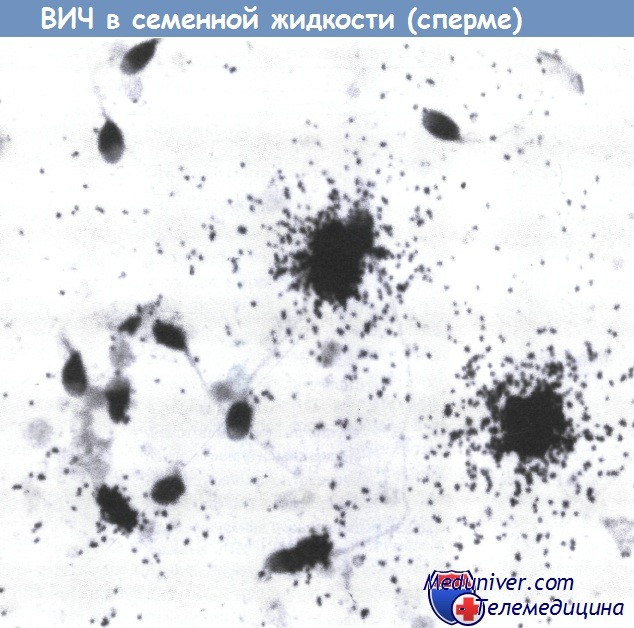
ВИЧ-инфицированные клетки, обнаруженные в семенной жидкости с помощью метода гибридизации in situ. Увеличение, х40.
Кроме того, концентрация РНК ВИЧ в сперме не коррелирует с количеством ВИЧ-специфичных CD8+ клеток. Эти и другие данные указывают на существование отдельного компартмента для ВИЧ в ткани семенников, где вирусы продуцируются некими другими клетками мужской половой системы. Существование компартмента ВИЧ-инфекции в семенниках подтверждается тем, что вирус, обнаруживаемый в сперме, не всегда совпадает по биологическому фенотипу или генотипу с вирусом, выделяемым из крови (например, R5 и Х4) у одного и того же инфицированного человека.
Кроме того, в одном исследовании было показано, что при еженедельном измерении в течение 10 недель концентрации ВИЧ у 28% исследованных мужчин вирус в сперме не удавалось определить, у других 28% пациентов вирус постоянно присутствовал в сперме, и у 44% лиц он периодически появлялся. При этом в период исследований концентрация вируса в плазме не изменялась. Сходным образом не обнаружили корреляции между вирусемией в плазме и концентрацией вируса (измеренной с помощью ПЦР с обратной транскрипцией) в сперме и слюне при одновременном исследовании всех трех жидкостей.
Очевидно прямое инфицирование или местное воспаление в различных тканях организма могут существенно влиять на количество обнаруживаемого там вируса. Реактивация цитомегаловирусной инфекции может увеличивать выброс ВИЧ в сперму. Наконец с помощью культуральных методов или ПЦР вирус находят в сперме пациентов, несмотря на проведение противовирусной терапии, даже при низком содержании вируса в плазме, вплоть до неопределяемого.
Эти данные, возможно, связаны с неспособностью некоторых лекарственных препаратов проникать через гематотестикулярный барьер и подчеркивают возможность передачи ВИЧ от инфицированного человека даже на фоне слабо выраженной вирусемии.
Очевидно, важной характеристикой генитальных выделений является наличие в них инфицированных вирусом клеток. В семенной жидкости их количество может варьировать от 0,01 до 5%. Сперма здоровых неинфицированных мужчин обычно содержит более 1 миллиона лейкоцитов/эякулят, но содержание и качественный состав клеток может существенно различаться в разные дни у одного и того же человека (D. Phillips, личная беседа).
Тем не менее ВИЧ-инфицированные клетки (>10 4 клеток/эякулят в некоторых случаях), по-видимому, являются более активным источником передачи, чем свободный инфекционный вирус. Кроме того, при наличии венерических заболеваний в семенной и вагинальной жидкостях обнаруживают значительно большее количество клеток воспалительного экссудата и, следовательно, клеток, инфицированных вирусом.
В одном исследовании ДНК провируса ВИЧ была обнаружена в клетках уретры при гонококковом уретрите, и количество зараженных клеток уменьшилось после лечения антибиотиками. К тому же в сперме, как и в крови, после длительной антиретровирусной терапии постоянно обнаруживают латентно инфицированные клетки. Необходимо выяснить их потенциальное значение в передаче заболевания.
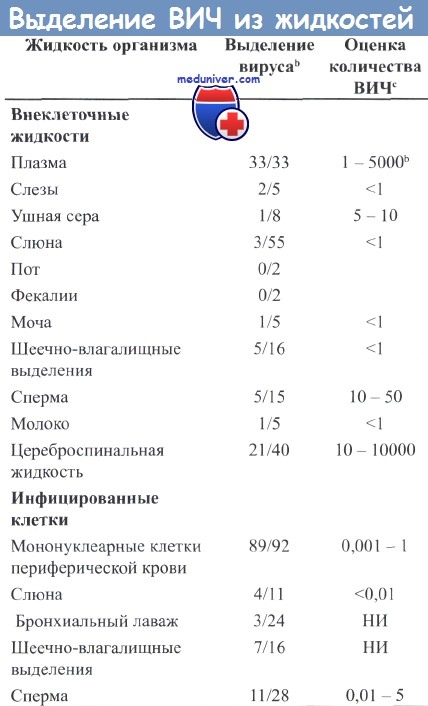
Для внеклеточных жидкостей значения соответствуют количеству инфекционных частиц на миллилитр; для инфицированных клеток значения представлены в виде процента от общего числа клеток. НИ - не известно.
b Количество случаев обнаружения инфекционных вирусов или инфицированных клеток на общее количество исследованных образцов.
с Высокое содержание соответствует симптомам развитого заболевания.
🔊 Прослушать пост
Определение риска заражения ВИЧ в зависимости от различной половой практики задачка ещё та. Если ты не хочешь заразиться ВИЧ, всегда нужно взвешено подходить к разным способам полового поведения. Иногда кажется, что какой-то способ безопасен, а на самом деле оказывается, что он очень (даже) опасен.
Одним из таких заблуждений является убеждение, что если соитие происходит без эякуляции, то и заражения ВИЧ не будет. Хотя кажется, что по логике всё сходится: ВИЧ в сперме, а если нет спермы, то и ВИЧа нет. Но в реальности всё по-другому.
Предсеменная жидкость, её ещё называют предэякуляционной жидкостью, предэякулятом, жидкостью Купера — это прозрачная жидкость, которая выделяется через мочеиспускательный канал мужского полового органа после полового возбуждения до семяизвержения (эякуляции).
Количество предэякулята различается у разных мужчин. Её количество варьирует от нескольких капель до 5 мл (чуть меньше одной чайной ложки). Чем дольше длится половая активность, тем больше предэякулята может производить мужчина. В редких случаях объём может быть и больше, вызывая у некоторых мужчин дискомфорт и неудобство.
Предэякулят является естественной смазкой во время соития и последующего семяизвержения. Он вымывает остатки мочи и меняет pH среду мочеиспускательного канала от кислой до щелочной, т.е. действует как телохранитель спермы, гарантируя, что сперма попадает из предстательной железы во влагалище целой и невредимой, чтобы выполнит своё предназначение.
Секрет самой железы Купера не содержит сперматозоидов. Несколько авторов, тем не менее, нашли сперму в предэякуляте, иногда даже почти у половины испытуемых. Есть два возможных объяснения этому наблюдению: это была или остаточная сперма от предыдущей эякуляции, или сперма от неизбежной эякуляции, которая преждевременно вышла из уретры.
Сперма состоит из различных выделений, производимых эпидидимисом (расположенным за яичками), семенными пузырьками (расположенными за предстательной железой), предстательной железой и куперовыми железами.
Сперматозоиды, происходящие из яичек, составляют лишь очень небольшую часть объема, при этом большая часть эякулята поступает из предстательной железы.
Свиньи довольно похожи анатомически с человеком.
Вот почему свиньи используются в качестве субъектов в медицинских исследованиях (например, тестирование новых методов анестезии) и в качестве доноров клапанов сердца. В настоящее время исследуется трансплантация других тканей от свиней людям, таких как островковые клетки поджелудочной железы для лечения диабета.
Однако существует, по крайней мере, одно различие между человеком и свиньей находится в анатомии и функции бульбоуретральных желез.
Луковично-уретральная железа человека имеет размер только в горошину и почти не выделяет каких-либо выделений. Хряк выпускает около 40 г жидкости из железы длиной до 20 см во время, но не раньше, конечной стадии эякуляции. Этот секрет реагирует с белками семенных пузырьков, образуя вязкий гель, который закрывает шейку матки, чтобы предотвратить утечку спермы, ранее эякулированной в матку. Люди выделяют предэякулят перед сперматозоидами, кабаны после, а потом ещё и запечатывают (вот такие они хитрюги)).

Хряк.
В 1992 году было проведено всего два небольших исследования, в которых изучалось, содержит ли предэякулят ВИЧ. Из-за трудного извлечения предэякулята нет другого известного нам повторного исследования. В одном исследовании использовалось определение ДНК*, чтобы обнаружить присутствие ВИЧ, в то время как во втором исследовании использовались маркеры ВИЧ-антител.
*ВИЧ — это РНК-вирус. Однако, когда генетический материал ВИЧ интегрирован в генетический материал клетки человека, то он присутствует в форме ДНК. Вот эту интегрированную ДНК ВИЧ можно и определить.
Результат: Иммунные клетки (ВИЧ может передаваться как свободными вирусами, так и вирусами в клетках (межклеточный контакт)), содержащие ВИЧ, были обнаружены в большинстве из 23 исследованных образцов до эякуляции от ВИЧ-позитивных субъектов.
Ни одно из двух исследований не предоставило никакой информации об обнаружении свободных вирусов в предэякуляте. В исследованиях не было представлено каких-либо утверждений о концентрации (называемой вирусной нагрузкой) или сравнений между концентрацией ВИЧ в предэякуляте и эякуляте.
Результаты исследования показали, что предэякуляторная жидкость содержит меньше ВИЧ, чем сперма, в то время как все еще остаётся потенциально заразной.
Однако, основываясь на этом исследовании, невозможно определить, имеет ли предэякулят и при каких обстоятельствах повышенную или пониженную концентрацию ВИЧ. Можно предположить (хотя это и не доказано научно), что концентрация ВИЧ в предэякуляте, а также в крови и других выделениях выше в случае острой ВИЧ-инфекции и будет низкой или вообще больше не будет обнаруживаться после нескольких месяцев успешного лечения ВИЧ.
ВИЧ обнаруживается в эякуляте как в виде свободного вируса, так и в иммунных клетках (лимфоцитах и макрофагах). В то время как сами сперматозоиды свободны от ВИЧ, вирус способен прикрепляться к поверхности сперматозоидов.
Таким образом, промывание сперматозоидов при репродуктивном размножении позволяет получить сперму, не содержащую ВИЧ. ВИЧ содержится во всех секрециях эякулята. Тем не менее, еще предстоит определить, какие железы отвечают за концентрацию ВИЧ в сперме и в какой степени иммунные клетки (макрофаги) в слизистой оболочке мочеиспускательного канала способны высвобождать ВИЧ. Большая часть вирусов в эякуляте появляется из предстательной железы и семенных пузырьков.
Это подтверждается тем фактом, что не наблюдается заметного снижения концентрации ВИЧ в сперме после вазэктомии (отсечение семявыносящего протока от яичек и придатка яичка). Согласно исследованию, концентрация ВИЧ в сперме может быть даже выше после массажа простаты (с использованием пальца), по крайней мере, у некоторых испытуемых-мужчин.
Концентрация ВИЧ в предэякуляте меньше, чем в семенной жидкости (сперме), но если человек не лечится от ВИЧ-инфекции или нарушает режим приёма препаратов, то концентрация вируса (вирусная нагрузка) в предсеменной жидкости возрастает в разы, соответственно и риск заражения возрастает.
Также нужно иметь в виду, что если у человека есть заболевания передающиеся половым путём, инфекции мочеполового тракта, которые нередко сопровождаются различными выделениями соответственно и вируса ВИЧ больше выделяется.
Но если человек регулярно принимает лекарства от ВИЧ и его вирусная нагрузка неопределяемая, то риск заражения снижается до минимума.
Предсеменная жидкость — это сложная штука. При оценке риска заражения ВИЧ не важно, является ли концентрация ВИЧ в преэякуляте немного ниже или выше, чем в сперме. Что является наиболее важным, это тип соития и слизистая оболочка, которая вступала в контакт с предэякулятом.
Во рту предэякулят не представляет риска передачи ВИЧ.
Во влагалище же предэякулят может представлять высокий риск передачи ВИЧ.
В ротовой полости предэякулят не представляет риска заражения. В целом, оральное соитие (включая контакт между ртом и спермой) имеет низкий риск передачи ВИЧ. Чтобы еще больше снизить этот низкий риск для более высокой безопасности соития необходимо не принимать сперму в рот.
Небольшое количество ВИЧ в предэякуляте недостаточно для оральной (!) передачи ВИЧ.
Это связано с тем, что слизистая оболочка полости рта гораздо более эластичная, чем слизистые оболочки половых органов и прямой кишки, в дополнение к разбавляющему действию слюны и короткому периоду воздействия до проглатывания жидкости. В конце концов, слизистая оболочка полости рта должна противостоять многим вещам, включая острую пищу, горячий чай, кислые соки и спиртные напитки.
Прерывистый половой акт часто используется с целью предотвращения беременности или заражения ВИЧ. Научные исследования доказали обратное: этот метод не защищает от беременности и ВИЧ. Предэякулят в этом случае играет очень важную роль.
Второе исследование показало, что незащищенное анальное сношение без эякуляции по-прежнему в два раза менее рисковано, чем с эякуляцией.
До сих пор невозможно с научной точки зрения доказать, является ли предэякуляция причиной такого высокого риска заражения ВИЧ или могут быть и другие причины (преждевременное семяизвержение, небольшие кровоточащие травмы, язвочки на половом члене партнера или истечение выделений содержащих ВИЧ).
Небольшие количества предэякулята однако, также могут представлять риск передачи ВИЧ, так как слизистые оболочки шейки матки и кишечника более восприимчивы, чем ротовая полость, даже когда существует небольшое количество выделений содержащих ВИЧ.
Используйте средства барьерной защиты на всём протяжении полового акта.
Если Ваш партнёр инфицирован ВИЧ перед незащищённым половым актом убедитесь, что его вирусная нагрузка на ВИЧ является неопределяемой.
Для обнаружения бесплодия и в профилактических целях очень часто врач-андролог направляет мужчину на сдачу спермы. Что такое спермограмма, знают не все. Как правильно подготовиться к такому анализу и как расшифровываются его показатели, об этом должен быть осведомлен каждый мужчина, которому важно его здоровье.
Для чего делают анализ спермы
Тест на спермограмму назначается для того, чтобы выявить количественные и качественные показатели семенной жидкости. Это необходимо, в первую очередь, для пар, которые не могут зачать ребенка. При этом врачи советуют не только сдавать сперму, если есть проблемы, но и при подготовке к зачатию. Некачественный эякулят может способствовать появлению неполноценного потомства.
Еще одним показанием к проведению спермограммы могут стать инфекционные и воспальтельные процессы в простате, они влияют на качество спермы. Для контроля над лечением проведение анализа семенной жидкости обязательно.
Доноры спермы сдают спермограмму обязательно, для оценки качества биоматериала. Врач может назначить такой анализ при травмировании половых органов, чтобы предупредить осложнения в репродуктивной системе.
Подготовка к сдаче семенной жидкости
Анализ спермограммы позволяет выяснить многие показатели здоровья мужчины. Чтобы получить адекватные результаты, к сдаче семенной жидкости необходимо тщательно подготовиться. Прежде всего, за три дня необходимо отказаться от спиртного и табака. Также запрещается посещать в эти три дня бани и сауны. За две недели нужно отказаться от антибиотиков.
Важным этапом подготовки является воздержание. Половую жизнь любого формата следует прекратить минимум на два дня. Но воздержание не должно длиться больше недели, поскольку это также исказит показатели. Необходимо проследить за физическими нагрузками и питанием.
Обязательно включить в рацион пищу, богатую витаминами. Нужно отказаться от тяжелой жирной еды и употреблять побольше фруктов и овощей.
Для точной оценки результатов, возможно, понадобится сдать анализ несколько раз. Промежуток между сдачами не превышает неделю.
Сдача спермы на анализ
Забор семенной жидкости происходит в медицинском учреждении. Делается это путем мастурбации в специальной комнате. В этом помещении обеспечивается стерильность и есть вся аппаратура для просмотра фото и видеофайлов. Нельзя собирать сперму в презерватив, поскольку в анализ может попасть химическая смазка. Также не рекомендуется сдавать анализ методом прерванного полового акта. В таком случае в эякулят могут попасть частички слизистой влагалища или женской смазки.
Транспортировать сперму необходимо в течение 20 минут. Важно, чтобы при этом она не подвергалась воздействию низких и высоких температур.
Методы оценки эякулята
Показатели спермограммы оцениваются по нескольким параметрам. Есть классические методы исследования, а также расширенная спермограмма. Основными методами изучения являются микроскопический и макроскопический.
При микроскопическом исследовании рассматривают строение и морфологию спермиев. Также оценивают количество измененных патологических половых клеток и их подвижность.
Макроскопическое исследование показывает кислотность, вязкость, время разжижения, а также объем семенной жидкости.
Для полноценной оценки биологического материала используются дополнительные методы. К ним относится:
- Морфология сперматозоидов по Крюгеру. Метод помогает правильно оценить строение хвостика и головки спермия. Этот фактор влияет на возможность добраться до яйцеклетки и оплодотворить ее.
- МАР тест. Отдельное исследование, которое проводится с целью выявления антител к сперматозоидам. Мужской организм так устроен, что сперма для них – чужеродный материал. Если антител больше нормы, то они убивают половые мужские клетки и оплодотворение становится невозможным.
- НВА-тест. Выявляет, насколько сперматозоиды могут связываться с гиалоурановой кислотой. Это необходимо для того, чтобы спермий мог проникнуть в яйцеклетку.
- Фрагментация ДНК сперматозоидов. Определяет, насколько половые клетки мужчины способны правильно передавать генетический материал потомству.
Подробная спермограмма чаще всего сдается при подозрении на бесплодие и для того, чтобы оценить качество донорской спермы.
Как проверить спермограмму в домашних условиях
Что показывает спермограмма, в полной мере может оценить только медик, в лабораторных условиях. Для этого врачи оценивают все показатели спермограммы.
Те, кто интересуется, как проверить спермограмму в домашних условиях, должны понимать, что сделать это можно будет только зрительно. В первую очередь, необходимо оценить ее цвет. В норме сперма имеет мутный или молочный оттенок. Появление бурого или красного в сперме означает наличие патологии.
По количеству эякулята – за раз должно выделиться не менее 2 мл. Также биологический материал не должен быть слишком густым, поскольку это препятствует нормальному оплодотворению. Всю остальную оценку должны проводить специалисты.
Расшифровка анализов
При расшифровке анализов есть несколько основных моментов, на которые обязательно обращают внимание специалисты:
- Время разжижения спермы. После попадания во влагалище мужской эякулят должен некоторое время сохранять свою вязкость, а потом переходить в более жидкое состояние. Сперма не должна быть слишком жидкой и, в то же время, не являться сильно густой. Показатели изучаются в лаборатории, после сдачи спермограммы.
- Количество сперматозоидов. В норме их должно быть больше 20 миллионов в 1 мл эякулята.
- Подвижность спермиев. Чем больше подвижных и нормальных по строению сперматозоидов, тем больше шансов оплодотворить яйцеклетку.
Врач расшифровывает анализы и, если есть отклонения от нормы, назначает лечение. Также могут понадобиться дополнительные исследования и повторная сдача биоматериала.
В заключение
Спермограмма, по Википедии, – это анализ мужского эякулята. Этот тест назначается как мужчинам с трудностями в зачатии ребенка, так и для проверки спермы на качество. Также могут, при помощи таких анализов, установить диагнозы, связанные с простатой.
Важно правильно соблюсти процедуру сдачи и расшифровки результатов.
Читайте также:


