Может ли быть кольпит при вич
Классификация кольпитов
В зависимости от вида возбудителя, спровоцировавшего заболевание, кольпит делится на специфический и неспецифический. Специфический вагинит обусловлен гонококками, трихомонадами, грибками и другими инфекциями.
По локализации первоначального инфекционного очага кольпиты делятся на:
- первичные, когда процесс сразу развивается во влагалище;
- вторичные, в случае попадания инфекционных агентов во влагалище из других мест (восходящие – с поверхности вульвы и нисходящие – из полости матки).
Течение заболевания обуславливает следующие формы:
- острый кольпит;
- подострый кольпит;
- хронический кольпит;
- вялотекущий вагинит;
- латентный (скрытый) вагинит;
- бессимптомный кольпит.
Отдельно выделяют старческий кольпит или атрофический (возрастной).
Влагалищная микрофлора в норме
Кроме лактобактерий во влагалище обитают бифидобактерии, которые также защищают его от проникновения инфекции. Жизнедеятельность и количество лактобактерий зависит от продукции эстрогенов. Поэтому с началом пременопаузы, когда выработка эстрогенов снижается, истончается слизистая влагалища и уменьшается количество молочнокислых бактерий, что ведет к развитию возрастного кольпита.
Помимо лакто- и бифидобактерий во влагалище в небольшом количестве присутствуют и другие микроорганизмы:
- стрептококки;
- энтерококки;
- пептококки;
- стафилококки;
- бактероиды;
- грибки рода Кандида и прочие.
Причины кольпитов
Как уже отмечалось, заболевание обусловлено заселением влагалища патогенными микроорганизмами либо активизацией условно-патогенной патогенной флоры. Условно-патогенная флора представлена микробами, которые при нормальном состоянии иммунитета находятся в равновесии с обычной флорой, но равновесии весьма хрупком. Стоит ослабнуть иммунитету и данная флора переходит в разряд патогенной. Возбудителями вагинита могут служить следующие виды микроорганизмов:
![]()
трихомонады;- грибки рода Кандида;
- цитомегаловирус;
- мико- и уреаплазмы;
- многочисленная кишечная флора;
- протей;
- стафилококки;
- стрептококки;
- коринобактерии;
- гонококки;
- хламидии;
- туберкулезная палочка и прочие.
У девочек вагинит может быть обусловлен возбудителями детских инфекций, которые проникают во влагалище с током крови (вторичный вагинит). Это могут быть возбудители кори, дифтерии, скарлатины и другие.
Но для того, чтобы заболевание начало развиваться, требуются определенные условия или предрасполагающие факторы:
- несоблюдение или, напротив, чрезмерное увлечение интимной гигиеной;
- скрытые половые инфекции;
- беспорядочная половая жизнь;
- эндокринная патология (заболевания щитовидки, сахарный диабет);
- травмирование половых органов (грубые половые акты, лишение девственности);
- тесное белье из синтетики;
- беременность и менструация (изменение гормонального фона и ослабление иммунитета);
- менопаузальный возраст;
- онкологические заболевания и лечение их (химиотерапия, лучевая);
- иммунодефицитные состояния приобретенные и врожденные;
- недостаток витаминов;
- аллергические реакции;
- лечение антибиотиками, особенно бесконтрольное;
- прием гормонов;
- аномалии половых органов (зияющая половая щели или опущение стенок влагалища);
- повреждение слизистых во время родов;
- гипофункция яичников;
- использование внутриматочной спирали;
- неправильное и нерациональное питание;
- болезни пищеварительного тракта;
- самопроизвольное и искусственное прерывание беременности;
- выскабливания полости матки.
Клиническая картина
Клиническая картина заболевания довольно разнообразная и во многом определяется видом возбудителя и формой течения. Основными признаками вагинита считаются:
- жжение, зуд во влагалище;
- количество вагинальных выделений значительно увеличивается, характер которых различный (творожистые, гноевидные, гомогенные молочные, пенящиеся, кровяные или с примесью крови);
- выделения обладают неприятным запахом
- возможны краснота и отечность половых губ;
- ноющие или тянущие боли внизу живота;
- болезненность во время коитуса;
- дизурические расстройства (учащенное и болезненное мочеиспускание);
- повышение температуры.
В случае острого кольпита все проявления ярко-выраженные: жжение и зуд значительные, тяжесть внизу живота наводит на мысль о проблемах с внутренними органами, выделения обильные. При тяжелом течении заболевания возможно значительное повышение температуры, до 38 и выше градусов. Как правило, такая картина характерна для специфического кольпита (гонорейного или трихомонадного).
При хроническом кольпите картина менее яркая, симптоматика стерта. Заболевание течет длительно, с периодическими обострениями. Выделения становятся умеренными, серозными или серозно-гнойными.
Данная форма заболевания вызывается трихомонадами, которые передаются половым путем. Бытовой путь заражения трихомонадами, как предпочитают думать некоторые пациентки, невозможен, так как возбудитель быстро погибает во внешней среде. Симптоматика трихомонадного кольпита настолько выраженная, что диагноз не представляет затруднений. Характерны значительные бели, носящие очень неприятный запах. Выделения, как правило, пенистые и имеют желтоватый оттенок. В случае присоединения неспецифической микрофлоры выделения становятся зелеными. Инфекция очень быстро распространяется, поражая шейку матки, саму матку и уретру, что проявляется дизурическими расстройствами и болями внизу живота. Половые акты неприятны и даже болезненны, сопровождаются выделениями с примесью крови.
Диагностика
После сбора анамнеза и жалоб проводится объективное обследование пациентки, которое включает:
- осмотр слизистой влагалищных стенок и шейки матки в гинекологических зеркалах (оцениваются выделения, их консистенция и запах, наличие изъязвлений на стенках влагалища и псевдоэрозии или цервицита на шейке матки) – осмотр проводится без предварительной подготовки (не подмываться);
- бимануальная пальпация матки и придатков с целью выявления осложнений вагинита (эндометрита и/или аднексита);
- осмотр половых губ, уретры, клитора и внутренних поверхностей бедер на предмет отечности и изъязвлений, мацерации и трещин (вытекающие выделения могут раздражать перечисленные структуры).
Из лабораторных анализов обязательны:
- микроскопия выделений, полученных из шеечного канала, заднего свода влагалища и мочеиспускательного канала (позволяет определить бактериальную флору, в том числе трихомонады и грибы, гарднереллы и гонококки;
- бактериологический посев влагалищных выделений для идентификации возбудителя и выявления его чувствительности к антибиотикам (по возможности, через 3-недельный курс антибиотикотерапии;
- ПЦР-диагностика основных половых инфекций (трихомонады, гонококки, герпес, цитомегаловирус, хламидии и уреаплазмы).
По показаниям назначается и проводится кольпоскопия.
Дополнительно назначаются общие анализы крови и мочи, кровь на сифилис и ВИЧ-инфекцию.
Лечение
Лечение кольпита у женщин подразумевает ликвидацию возбудителей, вызвавших болезнь, восстановление нормальной влагалищной флоры и стимуляцию иммунитета. Не допускается самолечение вагинита. Терапевтические меры назначаются всем пациенткам независимо от их возраста и формы заболевания, наличия сопутствующей патологии.
На период болезни пациентке рекомендуется соблюдать половой покой. Половые акты не только усугубляют неприятные ощущения, но и способствуют восхождению инфекции и повторному заражению. Также необходимо придерживаться определенной диеты. Следует отказаться от острой и соленой пищи (в случае кандидозного вагинита и от сладостей), запрещается употребление алкоголя. В питании должны преобладать свежие овощи и фрукты, и молочнокислые продукты.
При выявлении специфического возбудителя (например, трихомонады, гонококки), лечение назначается и половому партнеру. При тяжелом течении заболевания (значительное повышение температуры и выраженный дискомфорт во влагалище) назначается половой покой.
Обязательно соблюдение интимной гигиены. Подмываться нужно не менее двух раз в день, в случае менструации после каждой замены прокладки. При возникновении вагинита у девочки ее подмывают после каждого посещения туалета.
Влагалищный душ или спринцевания назначаются на период 3 – 4 дня, так более длительный курс процедур способствует десквамации эпителиальных клеток поверхностного слоя слизистой и нарушает процесс заживления. Для спринцеваний используют растворы антисептиков:
- раствор марганцовки в соотношении 1/5000 – 1/8000;
- 0,5% раствор риванола;
- отвар шалфея или ромашки аптечной;
- раствор хлорфиллипта;
- содовый раствор (развести 2 чайные ложки в литре кипяченой воды) эффективен при вязких гнойных белях.
Спринцевания проводятся трижды в сутки. Параллельно назначаются сидячие ванночки с отварами целебных трав или антисептиками.
Свечи при кольпите и вагинальные таблетки используются в качестве местной терапии:
- полижинакс (в состав входят полимиксин, неомицин и нистатин) – обладает противовоспалительным, антибактериальным и антигрибковым эффектами, назначается курсом на 7 – 14 дней дважды в сутки;
- тержинан (состав: тернидазол, неомицин, нистатин и преднизолон) – аналогичное действие, курс лечения составляет 10 дней, вводится по 1 свече в сутки;
- вокадин (состав: повинон-йод) курс терапии 1 – 2 недели, вводится по 1 суппозиторию в день;
- микожинакс (состав: метронидазол, хлорамфеникол, нистатин и дексаметазон) – назначается на 1 – 2 недели по 1 – 2 суппозитория в день.
- метронидазол в виде вагинальных суппозиториев (гиналгин и клион, флагил и трихопол) – курс лечения 10 суток, по 1 свече ежедневно;
- тинидазол (действующее вещество фазижин) – курс лечения аналогичный;
- гексикон – свечи вводятся 3 раза в день на протяжении 7 – 20 суток;
- нео-пенотран (состоит из метронидазола и миконазола) – курс 1 – 2 недели, по 1 суппозиторию дважды в сутки.
Курсы терапии трихомониаза проводятся трижды, после каждой менструации.
- нистатин – в виде суппозиториев в течение 1 – 2 недель;
- клотримазол – вводится вагинальная таблетка ежедневно на протяжении 6 дней;
- канестен (0,5 гр.) – однократное введение таблетки во влагалище;
- пимафуцин (натамицин) по 1 суппозиторию дважды в день на протяжении недели;
- пимафукорт (состав: натамицин, неомицин и гидрокортизон) – вводится в виде мази на тампонах во влагалище дважды в день в течение 2 недель.
- ацикловир (аналоги: зовиракс, герпевир) – влагалищные тампоны с кремом вводятся до 4 – 5 раз в день, курс около 10 суток;
- 0,5% мазь бонафтона – длительность лечения 10 суток, наносится на тампоны и вводится интравагинально 4 – 6 раз в день;
- виферон – суппозитории вводятся интравагинально утром и вечером, курс 5 – 7 дней;
- а-интерферон – суппозитории вводятся дважды в сутки, курс 1 неделя.
При тяжелом течении кольпита или в случае хронизации процесса назначаются средства для лечения, применяемые внутрь или внутримышечно. В случае специфического кольпита, обусловленного гонококками, показано внутримышечное введение антибиотиков цефалоспоринов (цефтриаксон, цефиксим) или тетрациклинового ряда. При вагините, который вызвали трихомонады, назначаются нитроимидазолы (трихопол, тинидазол, метронидазол). Тяжелое течение неспецифического кольпита требует назначения антибиотиков широкого спектра действия – амоксиклав (пенициллины) или азитромицин (макролиды). В лечении кольпита грибкового происхождения используются препараты: флуконазол, орунгал, пимафуцин, кетоконазол и другие.
В случае старческого вагинита, как правило, назначается заместительная гормонотерапия. Лечение гормонами может быть как местным, так и системным. Для местной терапии используются препараты эстрогенов в виде вагинальных таблеток или мазей (овестин, эстриол). Курс лечения длится 2 недели, при необходимости повторяется. В качестве системной гормонотерапии назначаются клиогест, климодиен, анжелик и прочие препараты (таблетки, пластыри). Лечение длительное и непрерывное (5 лет). Если присоединяется вторичная инфекция, лечение проводится по принципам терапии острого кольпита с назначением этиотропных средств местно, и при необходимости, внутрь.
Восстановление естественной флоры влагалища относится ко второму этапу лечения вагинитов:
- бифидумбактерин – интравагинально 5 – 6 доз, которые разводят кипяченой водой и вводят ежедневно либо по 1 суппозиторию дважды в день – курс лечения 10 дней;
- бификол – интравагинальное введение 5 доз ежедневно до 7 суток;
- лактобактерин – интравагинальное введение 5 доз курсом в 10 суток;
- ацилакт – по 1 суппозиторию ежедневно на протяжении 10 дней.
Параллельно назначаются поливитамины и иммуномодуляторы.
Не теряют своей актуальности в лечении заболевания и народные средства. Народные методы применяются как дополнение к основному (медикаментозному) лечению кольпита. Для спринцеваний используют отвары и настои лекарственных трав:
- ромашка (2 столовые ложки кипятят в 1 литре воды на протяжении 15 минут, отвар процеживают и остужают);
- мать-и-мачеха (листья), крапива двудомная, зверобой, тимьян, кора крушины – взять в равных количествах всех трав, перемешать и 2 столовые ложки смеси залить 0,5 л кипятка, настаивать 2 часа, процедить и остудить;
- отвар из тысячелистника, шалфея, розмарина и дубовой коры;
- настой календулы;
- настой листьев эвкалипта;
- настой череды;
- отвар можжевельника и другие.
Профилактика
Чтобы предотвратить развитие заболевания, следует соблюдать ряд правил:
- не забывать про презервативы при случайных половых актах;
- соблюдать интимную гигиену (подмываться дважды в день);
- отказаться от узкого и тесного нижнего белья, а также белья из синтетики;
- вести здоровый образ жизни (отказ от вредных привычек, занятия спортом, поливитамины, особенно в зимне-весенний период);
- контролировать вес (предупреждение ожирения и чрезмерного похудения);
- применять прокладки и тампоны без ароматизаторов;
- не увлекаться спринцеваниями;
- использовать моющие средства для интимной гигиены с нейтральной средой и без ароматизаторов;
- укреплять иммунитет;
- наличие одного постоянного полового партнера.
Вопрос – ответ
Ответ: Да, для терапии заболевания широко используются УВЧ и УФ-облучение. При хроническом вагините назначаются электрофорез цинка параллельно с электролитным прижиганием и СМВ-терапия на влагалищную область.
Ответ: Во-первых, нелеченый острый кольпит может перейти в хронический. Во-вторых, высок риск восходящей инфекции с развитием эндометрита и аднексита, что в последующем может привести к бесплодию. Также вагинит провоцирует возникновение цервицитов, псевдоэрозии шейки, а у детей синехий половых губ. Возможно поражение уретры и мочевого пузыря (цистит и уретрит).
Ответ: Да, спермициды, входящие в состав гелей и кремов влияют на естественную микрофлору влагалища, что провоцирует активизацию условно-патогенных микробов. Поэтому данный вид контрацепции не должен быть основным.
Ответ: Да, при обнаружении грибов и наличии жалоб выносится диагноз кандидозного кольпита и в обязательном порядке назначается его лечение.
Кольпит (часто употребляют вагинит) это болезнь, которая влияет на состояние яичников и является воспалением слизистой оболочки влагалища, которое развивается в связи с эндокринным и нервным дисбалансом в женском организме. Из-за этого дисбаланса кольпит приводит к сбоям в функции яичников, и нарушению обмена веществ, что нередко приводит к избыточному весу. Кроме того, кольпит ухудшает состояние кожи, волос и ногтей, потому что организму не хватает витаминов. Во многом это похоже на авитаминоз.
В последнее время медицинская наука весьма продвинулась в лечении кольпита, однако, многие женщины предпочитают справляться с кольпитом народными способами, однако, всегда лучше бороться с болезнью у врача, так как есть несколько типов заболевания, и каждому из них необходимо подбирать различные лекарства.
Но обо всем по порядку! Эта статья разделена на следующие части:
Слизистая влагалища может стать воспаленной из-за целого ряда причин, основные из которых: хронические заболевания организма, нарушение функции яичников, временное отсутствие личной гигиены и так далее. Кольпит может быть связан с заболеванием внутренних органов или тепловыми, механическими, химическими повреждениями во влагалище. При этом, симптомы кольпита могут быть восприняты женщиной как инфекция, которую больная пытается вылечить начав принимать антибиотики, что только усугубляют ситуацию. Очевидно, корь, дифтерия и другие инфекционные заболевания провоцируют появление кольпита, но он также может развиться из-за неправильного приема антибиотиков.
Основными возбудителями являются микробы, главным образом, кишечная палочка, стафилококк, микоплазма, протей, гонорея, трихомонады, и так далее. Чтобы точно определить причину заболевания необходимо провести бактериологическое обследование бактериоскопической жидкости, которая течет из влагалища рано утром. Достаточно, чтобы сделать мазок, чтобы отметить существование болезни.
Симптомы кольпита включают слизь и гной, странную боль в нижней части живота, странные выделения из влагалища и так далее. Надо понимать, что симптомы зависят от иммунного статуса, возраста, видом бактерии, вызвавшей заболевание и других факторов. Трихомонады могут заразить влагалище и вызвать вспенивание и гнойные выделения в большом количестве, при этом общее самочувствие женщины ухудшается, а зуд вульвы достаточно интенсивный.
Если заболевание развивается из-за грибковой инфекции, то будут творожистые выделения ярко-белого цвета. Трихомонады и грибы способны спровоцировать сильное жжение внутренних и внешних сторонам влагалища.
Несмотря на то, что причиной кольпита выступают совершенно разные факторы и бактерии — признаки кольпитов отличаются от большинства известных вам неблагоприятных симптомов здоровья. Первое, что замечает девушка или женщина, это весьма обильные выделения из влагалища. Вообще, любое выделения из половых органов указывает на наличие заболевания, и, как правило, они имеют ужасный запах и странный цвет, например, зеленый, желтый или белый.
Запах выделения является очень сильным, и, как правило, напоминает рыбу, но не так сильно выражен, как при нормальном вагинозе. Выделения из влагалища при кольпите со временем становятся болезненными, изменяют последовательность, они могут быть густыми или напоминать гель.
Второй симптом кольпита это жжение, зуд, раздражение, повышение температуры и давления в половых органах. Первоначально эти симптомы игнорируются, так как они быстро проходят, но после перехода заболевания в хроническую форму, они становятся стабильными. Обычно женщины долго тянут, вместо того, чтобы идти к врачу при первых симптомах кольпита и обращаются лишь тогда, когда болезнь начинает мешать сексуальной жизни. На самом деле, боль во время полового акта становится очень интенсивной, поэтому его продолжительность сокращается, а получить удовольствие практически невозможно. Также кольпит ставит женщину в очень неловкое положение перед партнером, потому что независимо от того, принимаете вы душ с ароматными маслами, ваши половые органы будут неприятно пахнуть. Кроме того, после полового акта могут появиться кровянистые выделения, конечно, это очень редко, но все же не стоит забывать об этом.
Третий симптом кольпита — боль во время мочеиспускания. Она обычно возникает из-за неправильного лечения цистита, который вызывается воспалением мочевого пузыря. Это связано с тем, что женщины часто занимаются самолечением и не идут к врачу.
Но даже если есть симптомы, связанные с кольпитом, трудно установить наличие заболевания, потому что есть много форм бактериального вагиноза. Например, если половые органы были затронуты возбудителем гонореи, могут отмечаться густые, бело-желтые, напоминающие крем выделения с неприятным рыбным запахом. Если трихомонады поразили гениталии, появятся желто-зеленые выделения с пеной, и женщина будет испытывать страшный дискомфорт в нижней части живота. Если слизистая влагалища атакована грибком, вы заметите, творожистые выделения, как белые хлопья.
Обильные прозрачные выделения более присущи кольпиту из-за Gardnerella, болезнь чаще всего возникает в острой форме с выраженными симптомами. Можно при кольпите получить не только симптомы, связанные с половыми органами, но и боль во всем теле или ощущение общей усталости. Может повыситься температура тела, будет жжение и зуд во внутренней части половых органов, слабость, боль в мочевом пузыре и почках и так далее. Появляется покраснение и отек наружных половых органов, и ужасный гнойный налет. Женщина с кольпитом отмечает боли во время полового акта — при кольпите невозможно заниматься сексом, сначала нужно пройти комплексное лечение. Но из-за того, что лечение часто задерживается, заболевание переходит в хроническую форму, поэтому, эти симптомы крайне редки. Главная опасность заключается в том, что хронический кольпит в течение нескольких месяцев и даже лет, может вызвать серьезные осложнения во время беременности.
Основной причиной кольпита является распространение возбудителей на внутренней или внешней части влагалища. Кроме этого, на возникновение болезни способны влиять микроорганизмы, которые содержатся в микрофлоры влагалища. За воспаления при кольпите могут отвечать стафилококки, кишечная палочка, Proteus, Streptococcus, гемофильная инфекция, грибки и так далее. Во время медицинского осмотра и анализов, часто видны сразу несколько патогенов, но иногда они встречаются по отдельности, что облегчает лечение кольпита. Но в здоровом организме, они не выживают, так как полезная микрофлора влагалища вытесняет вредные бактерии.
Как правило патогенная микрофлора сопровождается наличием заболеваний внутренних органов, что приводит к ухудшению общего состояния здоровья и снижению иммунитета. Из-за этого есть другие женщины заболевания, такие как воспаление маточных труб, матки, и яичников. Часто механические и химические повреждения влагалища влияет кольпит, применение антибиотиков в больших количествах может уничтожить микрофлору и вызвать заболевание. Болезнь также возникает из-за отсутствия личной гигиены в течение длительного времени.

Кольпит может появиться также из-за нарушения гормональной системы, эндокринных заболеваний и т.д. При сахарном диабете риск кольпита увеличивается, кроме того, появляется аллергия на препараты для контрацепции. Большинство заболеваний, которые передаются половым путем, провоцируют возникновение заболевания или усугубляют его. Они включают в себя микоплазмоз, хламидиоз, трихомониаз, уреаплазмоз, гонорею и так далее. Если женщина использует такие опасные средства контрацепции, как ВМС, шансы возникновения кольпита значительно увеличиваются. ВМС следует использовать только рожавшим женщинам, но многие нарушают это правило, так что кольпит появляется рано или поздно.
Кольпит у детей, воспаление, может начаться из-за воздействия патогенных микроорганизмов, но болезнь способна прогрессировать в хроническую форму. Кольпит у детей также возникает из-за аллергической реакции или при контакте с гениталиями любого объекта. В большинстве случаев, риск усиливается из-за общего количества инфекций в организме, так что заболевание проходит в чрезвычайно острой форме. Из симптомов детского кольпита стоит отметить зуд и жжение в половых органах, а также необычные выделения белого цвета, которые имеют неприятный рыбный запах.
Подпишитесь на наш Ютуб-канал!
У женщин старшего возраста кольпит возникает из-за общих гормональных изменений в организме. В частности, из-за того, что с течением времени функция яичников ухудшаются, а эпителиальные мембраны половых органов становятся тоньше, что уменьшает выработку слизи. Из-за низкой эластичности влагалища и сухости, появляются незначительные травмы и сильное воспаление. Основными симптомами являются зуд и продолжительные боли в влагалище, кровавые и гнойные выделения.
Основное правило, которые следует соблюдать при лечении кольпита — избавиться от причины кольпита и должно укрепить и восстановить микрофлору влагалища. Возбудитель может быть вирусным, бактериальным, грибковым и так далее, в зависимости от этого назначается лекарственный препарат. Для восстановления микрофлоры необходимо укреплять иммунную систему, поэтому, рекомендуется физкультура, правильное питание, физическая терапия, лекарства и витамины.
Ваша диета при кольпите не должна включать пряные и соленые продукты, в противном случае болезнь будет ухудшаться. Курение при кольпите усугубляет проблему. Желательно потреблять больше молока и молочных продуктов, а также фруктов и овощей. Вы также должны ограничить число половых актов, либо исключить их, потому что во время секса с недостаточной смазкой повреждаются стенки влагалища ощущается боль, а болезнь будет только ухудшаться. Каждый день вы должны мыться и менять нижнее белье. Обратите внимание, что гигиена является чрезвычайно важным методом профилактики кольпита, болезнь вообще может появиться из-за отсутствия нормальной гигиены у женщины.
Если кольпит неспецифический, необходимо лечение при помощи комбинированных препаратов. Они способны эффективно бороться с грибковой и бактериальной инфекцией, уменьшить воспаление и зуд. Часто эти препараты представляют собой суппозитории или капсулы, таблетки.
Не принимайте эти препараты без консультации с врачом, поскольку это зависит от типа инфекции и бактерий. Если кольпит вызван кандидозом, назначают кетоконазол, флуконазол, клиндамицин. Если гонорейным возбудителем, необходимы антибиотики, такие как тетрациклин, цефтриаксон, цефиксим, и так далее. Если трихомонадами — рекомендуется метронидазол и другие антибиотики. Не забывайте, что если у вас есть постоянный партнер, существует очень высокий риск, что вы заразились от него или наоборот. В любом случае, не скрывайте свой кольпит от полового партнера и займитесь одновременным лечением, особенно если это, например, хламидиоз.
Если вы выбрали лечение антибиотиками, поговорите с врачом о том, как восстановить микрофлору влагалища. Он проконсультирует вас о лучших диетах и добавках, которые быстро улучшат флору хорошими бактериями. Наиболее популярный препарат — Линекс, используется три раза в день после еды. Быстрые результаты могут быть получены и с помощью Бифидумбактерина.
Желательно оперативно начать лечение от врача при появлении первых симптомов кольпита, но если вы хотите использовать лечение кольпита без антибиотиков, то можете попробовать наиболее эффективное народное средство от кольпита.
- Смесь зверобоя и цветков календулы справляется с кольпитом в начальных стадиях. Возьмите 40 г сухих цветов и смешайте, а затем залейте полулитром кипятка. Используйте отвар для спринцевания утром и перед сном.
- Внутрь вы можете принимать отвар золототысячника и клевера. Смешайте в равных пропорциях, а затем добавьте 200 мл кипятка. Используйте лекарство два раза в день по 100 мл.
Чтобы уменьшить риск заражения, следует:
- Использовать презерватив, чтобы быть защищенными в тех случаях, если вы не уверены в партнере.
- Определите на что у вас аллергия. Многие препараты для контрацепции содержат аллергены, которые могут негативно повлиять на половые органы.
- Гигиена очень важна для профилактики кольпита, купите специальное средство для интимных зон, который не содержит аллергенов и не раздражает.
- Часто посещайте гинеколога, особенно если у вас есть какие-либо малейшие симптомы и дискомфорт. Кольпит легче поддается лечению на ранних стадиях заболевания.
Отказ от ответственности: Информация, представленная в этой статье про кольпит, предназначена только для информирования читателей и не может быть заменой для консультации с профессиональным медицинским работником.
Что такое кольпит у женщин?
Патология широко распространена в гинекологической практике. Такой диагноз хотя бы единожды выставляется 60% женщин детородного возраста (от 18 до 45 лет). Но болезнь не обходит стороной и девочек, хотя они чаще страдают от вульвовагинита.
Пик заболеваемости среди детей приходится на возраст до 6 лет, а причиной становится неграмотная интимная гигиена. Поражает кольпит и женщин, вступивших в постклимактерический период, что чаще всего связано с естественными процессами старения организма.
Болезнь может быть как специфического, так и неспецифического происхождения, что обуславливается этиологическими причинами. Специфические кольпиты провоцируют гонококки, микоплазмы, трихомонады, хламидии, кандиды и вирусы. Неспецифический воспалительный процесс вызывают кишечная и синегнойная палочка, стрептококк и стафилококк.
Считая кольпит несерьезным заболеванием, многие женщины полагают, что болезнь в состоянии пройти самостоятельно. Случаи излечения, конечно, встречаются, но происходит это крайне редко и только при условии, что болезнь носит неспецифический характер, а иммунные защитные силы организма не ослаблены.
Чаще всего наблюдается следующая ситуация: женщина, не применявшая никакого лечения, спустя несколько дней обнаруживает, что беспокоящие её симптомы самоустранились. Но это не означает, что воспалительный процесс нейтрализован, он всего лишь перешел в вялотекущую форму. Под действием определенных провоцирующих факторов кольпит спустя какое-то время вновь активизируется. Поэтому не стоит рассчитывать на то, что болезнь пройдет самостоятельно. При обнаружении признаков заболевания необходимо отправиться на приём к доктору, выяснить причину кольпита и начать лечение.
Распространенное мнение о том, что любая инфекционная болезнь должна сопровождаться повышением температуры в отношении кольпита неправомерно. Но это не означает, что заболевание является безопасным и не в состоянии нанести вреда женскому организму.
Высокая температура при воспалительном процессе во влагалище чаще всего отсутствует, даже если болезнь находится в острой стадии. Редко значения на термометре могут подниматься, но лишь до субфебрильных показателей, то есть в интервале от 37 до 38 °C.
Симптомы кольпита у женщин
Среди симптомов воспаления слизистой оболочки влагалища наиболее часто встречаются следующие:
Выделения, характер которых будет зависеть от этиологии болезни и степени выраженности патологического процесса. В любом случае, их объем увеличится по сравнению с тем периодом, когда женщина была абсолютно здорова. Бели могут быть пенистыми, водянистыми, творожистыми, иногда гнойными. При атрофическом кольпите в них наблюдаются кровавые сгустки;
Неприятный запах – преимущественно нерезкий, но кисловатый;
Отечность в области внешних половых органов, их покраснение и раздражение;
Чувство зуда и жжения, которое начинает нарастать во время продолжительной ходьбы, а также в период ночного отдыха и во второй половине дня;
Бессонница, повышенная раздражительность, неврозы, вызванные комплексом постоянно беспокоящих женщину симптомов болезни;
Периодически возникающие боли, локализующиеся в малом тазу. Они могут усиливаться во время акта дефекации или в процессе интимной близости;
Частые позывы к мочеиспусканию, в редких случаях наблюдается недержание мочи;
Повышение температуры тела до субфебрильных значений.
Острая фаза болезни сопровождается усилением симптомов, которые в зависимости от причины кольпита будут несколько отличаться. Когда воспалительный процесс переходит в хроническую форму, признаки становятся слабовыраженными. Но самым стабильным симптомом, доставляющим женщине беспокойство, является зуд, который не прекращается даже на фоне необильных выделений.
Причины кольпита у женщин
Вызывать развитие воспалительного процесса в разном возрасте могут различные причины:
В детском возрасте болезнь развивается преимущественно на фоне попадания во влагалище условно-патогенной микрофлоры из желудочно-кишечного тракта. Провокаторами становятся стрептококки, стафилококки и даже острицы;
В репродуктивном возрасте у женщин чаще выявляются специфические кольпиты, имеющие инфекционную природу. Преобладает трихомонадный вид болезни, который передается половым путем. Несколько реже встречается кандидозный кольпит, причиной которого становится, преимущественно, гормональный сбой при вынашивании ребенка;
У женщин после менопаузы чаще всего наблюдается неспецифический кольпит, вызывают который стафилококки и стрептококки. Однако может быть диагностирован и кандидозный, и атрофический, и иные виды кольпита. Но развиваются они обычно при наличии дополнительных факторов риска.
Итак, в любом возрасте причинами развития болезни становятся либо собственная условно-патогенная микрофлора, либо инфекционные микроорганизмы, относящиеся к группе грибков, вирусов или бактерий.
Виды кольпита
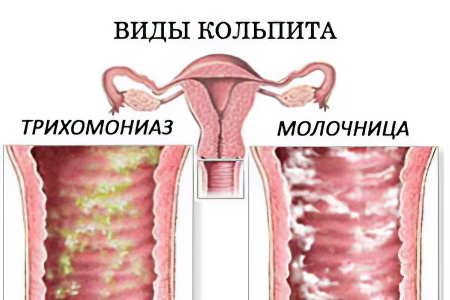
Виды кольпита различают в зависимости от того, что явилось причиной воспаления слизистой. Каждый тип болезни имеет определенные клинические проявления и отличия, что требует специфического лечения.
Самыми распространенными считаются следующие виды:
Трихомонадный кольпит. Воспаление вызывается трихомонадами, простейшими жгутиковыми микроорганизмами-паразитами. Самый распространенный путь передачи – половой акт, однако, заражение возможно и через предметы личного обихода. Болезнь легко диагностируется и не представляет трудностей в лечении. Выделения, как правило, пенистые и обильные, с неприятным запахом и гнойными включениями. Основной препарат, чаще всего используемый для лечения – метронидазол в сочетании с местной терапией;
Кандидозный кольпит. Воспаление вызывается размножением грибков, которые в результате провоцирующих факторов проявляют патологическую активность. Среди наиболее ярких клинических симптомов – творожистые выделения и зуд. Инфицирование может произойти как половым путем, так и в результате ослабления иммунитета. Лечится антимикотическими препаратами в сочетании с местной терапией;
Атрофический кольпит. Это воспаление обусловлено снижением выработки эстрогена в организме. Женщина испытывает жжение и сухость в области половых органов, боли во время интимной близости. Лечение основывается на гормонозаместительной терапии.
Факторы риска развития кольпита
Если причинами развития болезни становятся определенные микроорганизмы, то существуют факторы риска, которые способны помочь им или проникнуть на слизистую влагалища, или начать активно размножаться.
Среди таких пусковых механизмов можно выделить:
Недостаточную или неправильную интимную гигиену;
Отсутствие регулярного партнера, отказ от использования барьерной контрацепции, то есть от презервативов;
Травмы половых органов механического, химического и термического происхождения. Это могут быть разрывы во время родоразрешения, длительное использование внутриматочной спирали, грубые половые акты и пр.;
Ношение некачественного нижнего белья, изготовленного из низкосортных синтетических материалов;
Детские болезни, возбудители которых гемолитическим путем добираются до половых органов девочки. Среди таковых выделяют скарлатину и корь;
Гормональные изменения в организме женщины. Среди них беременность, менструация, кормление грудью, период менопаузы;
Прием некоторых лекарственных средств, чаще всего, антибиотиков. Однако воспаление могут вызвать и гормоносодержащие препараты, и нестероидные противовоспалительные средства;
Прохождение лучевой или химиотерапии при онкологических болезнях;
Гипоэстрогения, то есть недостаточная выработка эстрогена в организме женщины;
Снижение иммунитета или выраженный иммунодефицит при ВИЧ-инфекции;
Недостаток витаминов, жесткие диеты;
Болезни органов желудочно-кишечного тракта, а также заболевания, имеющие аллергическую природу;
Осложнения и последствия кольпита

Отсутствие своевременного медикаментозного лечения любого вида кольпита грозит серьезными осложнениями для женского здоровья.
Среди возможных неблагоприятных последствий особо опасны следующие:
Острая форма болезни может трансформироваться в хроническое вялотекущее заболевание. Хронический воспалительный процесс во влагалище не только трудно поддается медикаментозному воздействию, но и снижает качество жизни женщины частыми рецидивами;
Распространение патогенеза на верхние отделы мочеполовой системы. Среди болезней этой сферы кольпит может вызывать уретриты и циститы;
Образование эрозии шейки матки, эндометрита (воспаления внутреннего слоя матки), цервицита (воспаления канала шейки матки), сальпингоофорита (воспаления маточных труб и яичников);
Все специфические кольпиты, вовремя не диагностированные и нелеченые, в итоге могут привести к бесплодию или серьезным трудностям с зачатием и вынашиванием ребенка. Нередко хронические кольпиты являются причинами внематочной беременности;
Образование синехии у девочек, что выражается в сращении как малых, так и больших половых губ между собой;
Появление на влагалищных стенках кровоточащих эрозивных участков, которые становятся воротами для различных инфекций;
Риск развития осложнений инфекционного характера после проведенных гинекологических обследований и оперативного вмешательства.
Чем быстрее будет осуществлена диагностика и лечение, тем ниже риск развития осложнений.
Как вылечить кольпит?
Лечение болезни должно осуществляться профессионалом. Недопустима самостоятельная терапия кольпита подручными средствами. Прежде чем выбрать то или иное средство, врач проведет определенные диагностические мероприятия и исследования, которые позволят определить причину воспаления. В соответствии с полученными результатами будет разработана схема лечения. Кроме того, влияние на выбор терапии окажет форма и вид болезни, возраст пациентки и состояние её здоровья.
Болезнь требует комплексного подхода, и в первую очередь это – этиотропное лечение. То есть воздействие должно быть оказано на непосредственного возбудителя воспаления слизистой оболочки влагалища. В арсенале врача есть антибактериальные, гормональные, антимикотические и противовирусные средства. Иногда требуется комбинированная терапия, которая подразумевает сочетание нескольких видов лекарств.
Чаще всего для лечения кольпита используют:
Кетоконазол в виде крема. Курс лечения составляет до 5 дней;
Нистатин в форме вагинальных суппозиториев. Лечиться нужно будет не менее двух недель;
Дифлюкан в таблетированной форме. Принимается однократно;
Метронидазол в форме таблеток или вагинальных свечей, лечиться необходимо не менее 10 дней;
Ампициллин в форме таблеток, курс составляет неделю;
Цефалексин в капсулах, принимать нужно одну неделю.
Местное лечение заключается в использовании различных дезинфицирующих растворов и антисептических средств. Женщине назначают вагинальные свечи, например, Бетадин или Йодоксид, а также спринцевания и промывания с растворами борной кислоты, перманганатом калия, содой. Подобное лечение необходимо осуществлять не менее 14 дней.
Кроме местного и этиологического лечения, необходима терапия сопутствующих болезней. Если не устранить провоцирующий фактор, то заболевание будет рецидивировать снова и снова. Так, может потребоваться коррекция гормонального фона при старческом кольпите, терапия сахарного диабета, снижение массы тела, устранение патологии эндокринных желез. В качестве гормонозамещающих средств используют Овестин, Эстрокад. При наличии сахарного диабета необходим постоянный контроль уровня глюкозы в крови, при ожирении – контроль массы тела. Если воспалительный процесс в детском возрасте вызван скарлатиной или корью, то необходима антибактериальная терапия инфекции.
В случае когда врачам удается ликвидировать провоцирующий фактор, то прогноз на полное выздоровление от кольпита является благоприятным.
Кроме того, до момента излечения нужно придерживаться определенных рекомендаций, среди которых:
Отказ от половой жизни на момент прохождения терапии. Подтверждение устранения воспаления должно быть лабораторным, так как исчезновение симптомов не является показателем выздоровления;
При необходимости терапевтический курс необходимо пройти не только женщине, но и мужчине. Так как специфическая форма болезни может бессимптомно протекать у полового партера, существует высокий риск повторного заражения после возобновления половой жизни;
Осуществление гигиенических процедур как минимум дважды в день с использованием антисептических средств;
Если воспалительному процессу подверглась девочка, то родителям необходимо тщательнее следить за её гигиеной. Подмывать ребенка нужно после каждого акта дефекации и мочеиспускания. Белье следует стирать с использованием качественных моющих средств и обязательно проглаживать. Важно следить, чтобы ребенок не страдал от зуда и не расчесывал интимные места. Эти мероприятия позволят избежать повторного инфицирования;
На время терапии следует соблюдать диету. Она сводится к устранению соленых и острых продуктов. В рацион важно включать кисломолочные напитки;
Некоторые препараты подразумевают полный отказ от алкоголя, например, Метронидазол. Но даже если таких противопоказаний не имеется, все равно следует исключить спиртосодержащие напитки на время лечения.
После прохождения полного курса терапии женщине необходимо восстановление нормальной микрофлоры влагалища путем репродукции естественного биоценоза в слизистой оболочке.
С этой целью используются разнообразные препараты, в частности:
Отдельного внимания заслуживает лечение кольпита у беременных женщин. Ведь именно они оказываются наиболее уязвимой категорией пациенток, так как у них не только нарушается естественный иммунитет, но и происходит серьезная гормональная перестройка. Поэтому даже неспецифический кольпит в этот период грозит осложниться бактериальной инфекцией. Тактику лечения в данном случае также может определить лишь врач, но подбор терапевтических средств осложняется положением женщины.
Тем не менее, не лечить болезнь нельзя, так как воспалительный процесс оказывает негативное влияние не только на саму пациентку, но и несет угрозу находящемуся в утробе ребенку. Он подвергается риску инфицирования в процессе родоразрешения.
Чаще всего беременной женщине рекомендуют пройти курс антибактериальной терапии, поддерживать иммунитет с помощью иммуномодуляторов и посещать физиотерапевтические процедуры. Из антибиотиков гинекологи отдают предпочтение Ваготилу, Пимафуцину, Тержинану. Однако и их следует назначать с особой осторожностью и под особым контролем. К тому же, в приоритете остается местное лечение, которое является наиболее безопасным для будущего ребенка.
Профилактика кольпита у женщин
Не менее важна профилактика кольпита, так как она способствует устранению факторов риска развития воспалительного процесса и нередко перемежается с терапевтическим воздействием.
Поэтому важно выполнять следующие профилактические мероприятия:
Регулярно, как минимум раз в год, посещать участкового гинеколога. Современные врачи рекомендуют приходить на профилактические осмотры раз в шесть месяцев. Это позволит своевременно выявить патологические процессы в половых органах и незамедлительно начать лечение. Если признаки болезни начали проявляться во время беременности, то не следует ждать очередной даты визита к врачу, лучше немедленно отправиться в женскую консультацию и сообщить о своей проблеме;
Необходимо тщательно следить за интимной гигиеной, которая сводится к подмываниям с использованием качественных гипоаллергенных дезинфицирующих средств. Особое внимание следует уделить возможности занесения кишечной микрофлоры во влагалище. Часто это происходит из-за неправильного использования туалетной бумаги. Важно, чтобы подтирающие движения были направлены спереди назад. Кроме того, нужно следить за регулярной сменой нижнего белья. Само оно должно быть изготовлено из натуральных тканей, так как синтетика создает благоприятную для размножения бактерий влажную и теплую среду;
Любые лекарственные препараты должны быть назначены только врачом. Особенно это касается использования антибактериальных средств, которые часто принимаются бесконтрольно;
К доктору необходимо отправляться при проявлении первых признаков кольпита. Это обусловлено тем, что на ранних этапах развития воспалительного процесса он устраняется намного проще и быстрее. Такая мера не позволит болезни перейти в хроническую форму и вызвать развитие серьезных осложнений для женского здоровья;
Не следует забывать про укрепление защитных сил организма. Поддержание иммунитета в норме даст возможность не только предотвратить развитие болезни, но и быстрее от нее избавиться. Для этого необходимо отказаться от вредных привычек, придерживаться правильного питания, не забывать о регулярных прогулках и занятиях физической культурой.
Последняя мера в отношении избавления от болезни заключается в прохождении физиотерапевтического лечения. Оно способно значительно улучшить состояние при хронической форме кольпита. Среди всех методов особой популярностью пользуется электрофорез с цинком, ультрафиолетовое облучение с использованием короткой волны и полуванны с окислителем – перманганатом калия.

Автор статьи: Лапикова Валентина Владимировна | Гинеколог, репродуктолог
Читайте также:



