Лечение сифилиса в камчатском крае
В последние годы и в текущем году показатели заболеваемости сифилисом в Камчатском крае остаются тревожными. Заболеваемость, к сожалению, растет. Особенно заметен рост в Петропавловске-Камчатском. Повышенный уровень заболеваемости регистрируется и на севере Камчатки, и в Елизовском районе. Неблагополучная эпидемиологическая ситуация отразилась и на наиболее уязвимых слоях населения, к которым относятся женщины и дети. С начала 2010 года зарегистрировано уже 8 детей в возрасте до 14 лет, заразившихся сифилисом — как половым, так и контактно-бытовым путем.
Самое опасное вензаболевание – сифилис. Развиваясь, возбудитель заболевания – бледная спирохета – поражает все системы организма человека: мышечную, костную, половую, сердечно-сосудистую, нервную, лимфатическую. Исход нелеченного или плохо леченного сифилиса – глубокая инвалидность, приводящая к тому, что больной не может жить рядом с себе подобными, нуждается в уходе и содержании в специализированном медицинском учреждении.
Тамара Баева работает в должности заместителя главного врача по лечебной работе с 2006 года. После окончания Хабаровского государственного медицинского института Тамара Ивановна по распределению была направлена в Олюторский район Камчатской области, где проработала основную часть трудового стажа.
— Тамара Ивановна, какова была заболеваемость сифилисом в то время, когда вы начинали практиковать?
— Она пребывала на разных уровнях. Была и вдвое выше чем сегодня. Например, в 1972 году. Но когда я заканчивала институт, в 1969 году, сифилис мы изучали чисто теоретически. Больных попросту не было – в среднем по стране 2-3 человека на 100 тысяч населения.
Сифилис, как и все инфекционные болезни, имеет свои циклы развития. Заболеваемость зависит и от свойств самого возбудителя в тот или иной период, и от социального положения в государстве или на конкретной его территории. Безусловно, в большей степени сифилис – болезнь социальная и поведенческая. То, как мы себя ведем, то мы и имеем, то мы и лечим.
Последняя эпидемия сифилиса была в нашей стране в 1990-е годы. Это был беспрецедентный рост заболеваемости, когда 3 человека из тысячи общего населения заболевали сифилисом. Проведенные противоэпидемические мероприятия позволили приостановить дальнейший рост и значительно снизить уровень заболеваемости. Но с тех пор этот очаг медленно тлеет, временами разгорается и снова угасает. Но вспыхнуть этот пожар может в любое время.
В 2008 году в Олюторском районе была вспышка сифилиса. Я уехала оттуда после катастрофического землетрясения 2006 года, но была направлена в командировку на период вспышки заболевания для оказания консультативной и лечебно-профилактической помощи. Природный катаклизм отразился на условиях жизни населения. В район начался приток рабочей силы, в том числе и неконтролируемый, и больше 100 человек заболело сифилисом. Для такого маленького района это было настоящим бедствием. Вот яркий пример того, как природные катаклизмы отражаются на заболеваемости подобными инфекциями.
— А от чего зависит активность возбудителя сифилиса?
— На этот вопрос точного ответа нет. Эпидемии сифилиса обычно сопровождают войны, природные и техногенные катастрофы, когда уровень жизни населения падает, санитарно-гигиенические условия ухудшаются, моральные устои рушатся.
— Бытует мнение, что в связи с появлением современных антибиотиков вполне можно вылечиться самостоятельно. Насколько это соответствует истине?
— Самолечением не стоит заниматься — однозначно. Любые антибиотики, самые замечательные, требуют грамотного, профессионального применения. Дозировка препаратов, частота инъекций, длительность лечения зависит от стадии и особенностей заболевания. Кроме того, чувствительность к антибиотикам разная. Бывают пациенты, которые не поддаются лечению одним антибиотиком, но им подходит другой препарат.
— А как вы относитесь к лечению в частных клиниках?
— Если квалификация и опыт врача достаточны, можно лечиться и в частной клинике. Но если нет уверенности во враче, лучше обратиться в государственное учреждение. По той простой причине, что опыт диагностики и лечения врачами, работающими в нашем и других диспансерах, накоплен долгими годами. Не надо лечиться у неспециалистов, не надо пользоваться советами друзей, непрофессионалов. Если вы будете лечиться в диспансере, вас не только вылечат, но и определенное время будут сопровождать диспансерным наблюдением, следить за кровью, назначать дополнительные консультации и лечение, что не всегда будет делать частный врач.
— У больных сифилисом всегда есть необходимость находиться для лечения в стационаре?
Сергей СЕМЁНОВ
Продолжение следует
Хламидиоз - инфекционное заболевание, характеризующееся многоочаговым поражением мочеполовой системы. Хламидиоз вызывается некоторыми типами внутриклеточных бактерий-хламидий, которые поражают слизистые оболочки. Хламидиозом страдает почти половина мужчин от 16 до 40 лет и треть женщин.
Как происходит заражение хламидиозом?
Хламидиозом можно заразится при вагинальном или анальном половом контакте. Другие способы заражения маловероятны.
Каковы симптомы хламидиоза?
Признаки хламидиоза у мужчин и женщин проявляются после инкубационного периода, продолжительность которого составляет от 5 до 30 дней. Первоначальным очагом хламидийной инфекции часто является слизистая уретры у мужчин и канал шейки матки у женщин.
Симптомы хламидиоза у мужчин:
• прозрачные скудные выделения из мочеиспускательного канала;
• боль при мочеиспускании.
Симптомы хламидиоза у женщин:
• слизистые выделения из влагалища;
• боль при мочеиспускании;
• боль внизу живота.
Хламидиоз также может сопровождаться общим недомоганием, повышением температуры, у женщин - нарушением менструального цикла и увеличением придатков матки. Однако более чем у половины больных никаких признаков заболевания нет, и поэтому за медицинской помощью они не обращаются.
Каковы осложнения хламидиоза?
Последствия этого воспалительного процесса достаточно серьезны - от бесплодия и внематочной беременности до преждевременных родов и гибели в родах матери и ребенка. У мужчин при хламидиозе довольно часто поражается предстательная железа. Другое распространенное осложнение хламидиоза - воспаление придатка яичка (эпендидимит) с нарушением образования сперматозоидов и развитием бесплодия. Серьезным осложнением хламидиоза является синдром Рейтера. При этом заболевании, помимо мочеиспускательного канала, поражаются слизистая оболочка глаз и суставы (обычно коленные и голеностопные).
Для диагностики хламидиоза используют ряд методов:
• микроскопический;
• серологический;
• метод ДНК-зондов;
• иммуноферментный анализ;
• выделение хламидий в культуре клеток;
• ПЦР;
• ПИФ.
Как лечить хламидиоз?
Сложность лечения хламидиоза обусловлена тем, что хламидии обладают одновременно свойствами и бактерии, и вируса и имеют сложный цикл развития внутри и вне клетки-хозяина.
Для лечения хламидиоза используются лекарственные препараты, которые способны подавить хламидийную инфекцию, иммуномодуляторы, местное лечение.
Через 2 недели после прохождения курса лечения пациент проходит клинико-лабораторный контроль. Женщины проходят контрольное исследование во время 1-2 ближайших менструальных циклов, у мужчин наблюдение продолжается еще в течение 3-4 месяцев.
Псориаз – это хроническое заболевание кожи (дерматоз) неясного происхождения, сложным механизмом развития и рецидивирующим течением.
Сегодня наиболее распространенной является точка зрения, что псориаз -это системное заболевание организма, в развитии которого играют роль разнообразные факторы, в том числе генетические и средовые факторы.
В настоящее время в клинической практике используются следующие методы:
1. Системная медикаментозная терапия:
1.1. Средства, влияющие на нервную систему:
• Седативные (успокаивающие) средства;
• Транквилизаторы и нейролептики;
• Снотворные;
• Антидепрессанты;
• Природные тонизирующие препараты.
1.2. Средства, влияющие на обмен веществ;
1.3. Гормональные препараты;
1.4. Микроэлементы;
1.5. Витамины;
1.6. Противовоспалительные препараты;
1.7. Антиалергические препараты;
1.8. Цитостатические препараты;
1.9. Противобактериальные и противовирусные препараты;
1.10.Органопрепараты и биостимуляторы;
1.11. Дезинтоксикационная терапия;
1.12. Фитотерапия.
2. Местная медикаментозная терапия:
2.1. Индифферентные мази и пасты;
2.2. Препараты, содержащие деготь;
2.3. Мази на солидоловой основе;
2.4. Препараты нефти;
2.5. Кортикостероидные мази;
2.6. Цитостатические мази;
2.7. Производные антрацена;
2.8. Фитомази.
3. Немедикаментозная терапия:
3.1. Физиотерапия;
3.2. Ультрафиолетовое облучение;
3.3. Селективная фототерапия;
3.4. Лазеротерапия;
3.5. Рентгенотерапия;
3.6. ПУВА-терапия;
3.7. Ультразвуковая терапия и ультрафонофорез;
3.8. Электротерапия;
3.9. Диадинамотерапия;
3.10. Индуктотермия;
3.11. СМВ- и ДМВ-терапия;
3.12. Магнитотерапия;
3.12. Аутогемотреапия и гемотрансфузии;
3.13. Гемосорбция и плазмаферез;
3.14. Иглорефлексотерапия;
3.15. Гомеопатия и гомотоксикология;
3.16. Психотерапия и гипнотерапия;
3.17. Грязелечение и водолечение;
3.18. Диета.
Методику лечения выбирает врач-дерматолог в зависимости от формы и стадии заболевания, общего состояния организма.
При правильном лечении облегчается течение заболевания, удлиняются промежутки между обострениями, улучшается качество жизни.
Гонорея относится к группе инфекционных заболеваний, передающихся половым путем и вызывается особым микроорганизмом – гонококком (Neisseria gonorrhoeae). Несмотря на тот факт, что возбудитель заболевания был открыт в 1879, проблема лечении гонореи до сих пор является одной из ведущих проблем венерологии.
Заражение чаще всего происходит при любых видах незащищенных сексуальных контактов (оральных, анальных, вагинальных), в том случае, если один из партнеров болен. Существует также путь передачи инфекции от матери к ребенку во время родов. Наиболее редким путем заражения является заражение при контакте с бельем (нательным, постельным), на котором имелись выделения (сперма, секрет влагалища и т.д.) лица, больного гонореей. Даже на сухой и неповрежденной коже гонококки способны сохраняться в течении 4 часов.
Заболевание чаще поражает женщин, т.к. незначительное количество гонококков далеко не всегда попадает в узкий просвет мужского мочеиспускательного канала, а попавшие – быстро смываются мочой.
Вопреки распространенному мнению, гонорейная инфекция поражает не только мочеполовую систему, но также и другие органы – прямую кишку, слизистую оболочку глаз, несколько реже – суставы и сердце.
Признаками гонореи (гонорейного уретрита, т.е. воспаления мочеиспускательного канала, вызванного гонококками) являются обильные гнойные или слизисто-гнойные выделения из мочеиспускательного канала, сопровождающиеся зудом, болью или жжением. Выделения могут быть как самопроизвольными, так и возникать при надавливании на головку полового члена. Отделяемое оставляет на белье характерные желтовато-зеленые пятна. Если на этой стадии не начать лечение, то процесс переходит на предстательную железу и яички. При прогрессировании заболевания отмечается повышение температуры, озноб, выраженная боль при мочеиспускании и дефекации. Не вылеченная гонорея часто становится причиной бесплодия.
У женщин заболевание протекает несколько иначе. Так, более чем у половины пациенток не отмечается практически никаких жалоб, у прочих могут отмечаться незначительные слизистые или слизисто-гнойные выделения из влагалища, учащенное, болезненное мочеиспускание. Также как и у мужчин, несвоевременное лечение ведет к прогрессированию заболевания, которое распространяется на слизистую матки, маточные трубы, яичники, что часто становится причиной внематочной беременности или бесплодия. У беременных гонорея может вызвать внутриутробную гибель плода. Еще одним тяжелым осложнением гонореи у женщин является гнойное воспаление желез преддверия влагалища (бартолинит). Спустя несколько недель после заражения в паху появляется болезненный узел, размеры которого могут достигать куриного яйца. Его появление сопровождается болезненностью в области половых органов, особенно при ходьбе и сидении, повышением температуры. При орально-генитальных контактах с зараженным лицом часто возникает гонорейное поражение глотки, сопровождающееся болью в горле, покраснением его слизистой, повышением температуры.
Для точной постановки диагноза необходимо определение гонококков в выделениях больного.
Лечение гонококковой инфекции проводит врач-венеролог.
Основными наиболее эффективным средством профилактики гонореи является защищенный (с использованием презерватива) секс с постоянным партнером.
После окончания лечения обязателен контроль излеченности, т.к. очень часто после лечения антибиотиками заболевание может переходить в торпидную (скрытую) форму. Поэтому гарантированное излечение возможно только врачом
В настоящее время изучено два пути заражения сифилисом:
1. Прямой – при контактах кожных покровов и слизистых оболочек (все виды сексуальных контактов, поцелуи и т.д.), при переливании зараженной крови, при хирургических манипуляциях, от зараженной матери ребенку.
2. Непрямой – через предметы домашнего обихода, одежду.
Классическое течение сифилиса имеет три (не считая инркубационного) основных периода.
0- Инкубационный период:
Развивается от момента заражения до появления первичных проявлений (на месте внедрения спирохеты) заболевания.
Составляет от 1 до 24 дней, у ослабленных больных – до 40 дней.
Первичным проявлением сифилиса является уплотнение кожи или слизистой (первичная сифилома или твердый шанкр) в месте проникновения спирохеты в организм
1 - Первичный сифилис:
Начинается с формирования первичной сифиломы, однако в ряде случаев (прием антибиотиков, особенности иммунитета организма и т.д.) может пртекать без нее – т.н. обезглавленное течение сифилиса.
В своем развитие шанкр проходит следующие этапы:
1. Красное воспалительное пятно
2. Узелок
3. Изъязвленный узелок
4. Эрозия
5. Язва
Первичный период сифилиса имеет несколько периодов:
• Первичный серонегативный (первые 3-4 недели после возникновения твердого шанкра) – стандартные анализы крови (реакция Вассермана) являются отрицательными отрицательные
• Первичный серопозитивный - реакции крови становятся положительными и показывают наличие возбудителя.
2 - Вторичный сифилис:
Начинается с появления высыпаний на коже и слизистых оболочках.
Как правило, вторичный период начинается спустя 8-12 недель от момента заражения (6-7 недель после появления первичной сифиломы) и при отсутствии лечения длится 3-5 лет.
Помимо появлений высыпаний на коже и слизистых оболочках этот период заболевания характеризуется поражением опорно-двигательного аппарата и внутренних органов.
Высыпания вначале имеют ярко-розовую окраску, затем они бледнеют. Элементы сыпи не сливаются друг с другом, часто имеют различный вид (узелки, гнойнички, пятна) и редко оставляют рубцы на коже. Важной особенностью является высокая степень заразности высыпаний во вторичном периоде сифилиса, особенно при их изъязвлении.
В некоторых случаях в течение недели у больных может отмечаться головная боль, повышение температуры до 38°С, боль в костях, общая слабость. Кроме этого, возможно очаговое выпадение волос, бородавчатые разрастания в области гениталий (широкие кондиломы).
3- Третичный сифилис:
Развивается спустя 3-4 года от момента заражения у нелеченных больных. В настоящее время случаи развития третичного сифилиса относительно редки.
Этот период заболевания характеризуется относительно низкой заразностью больных, т.к. в их организме уровень бледных трепонем невелик.
Характерными изменениями кожи в этом периоде заболевания являются т.н. гуммы – бугорки, которые затем изъязвляются, что приводит к выраженному дефекту мягких тканей, костей и т.д.
В настоящее время используются следующие методы лабораторной диагностики сифилиса:
1. Реакция Вассермана (RW).
Представляет собой наиболее старый метод диагностики сифилиса.
В качестве материала для исследования используется сыворотка крови, взятой из вены пациента.
Недостатком метода является тот факт, что самый ранний положительный результат в случае заболевания может быть получен только в серопозитивный период первичного сифилиса.
Положительная реакция Вассермана имеет несколько вариантов в зависимости от количества возбудителя в крови:
+ или ++ результат слабо положительный
+++ результат положительный
++++ результат резко положительный
Важно помнить о том, что положительный результат реакции Вассермана не всегда обусловлен наличием сифилиса у пациента, а может быть связан с другими причинами: беременность, пролеченный сифилис, прием некоторых медикаментов и т.д.
2. Реакция иммунофлюоресценции (РИФ).
Механизм этого метода исследования связан с тем, что при микроскопии в люминесцентном свете сыворотка крови человека, зараженного сифилисом вызывает свечение бледных трепонем, взятых от искусственно зараженного лабораторного животного.
Результаты оцениваются также, как и результаты реакции Вассермана. В отличие от реакции Вассермана РИФ может давать положительный результат в более ранние сроки.
3. Реакция иммобилизации бледных трепонем (РИБТ).
Помогает выявить ложно положительный результат реакции Вассермана.
4. RPR (антикардиолипиновый) тест (МРП).
RPR (Rapid Plasma Reagin) - скрининговый нетрепонемный тест, выявляющий антитела (реагины) класса IgG и IgM к липоидному и липопротеиноподобному материалу, высвобождаемому из поврежденных клеток больного сифилисом.
Данный тест рекомендован приказом МЗ и СР РФ для первичного выявления и наблюдения за ходом лечения сифилиса.
Антифосфолипидные антитела, выявляемые этим тестом, находят у 70-80% лиц с первичным сифилисом и почти у 100% пациентов с вторичным сифилисом. В большинстве случаев положительная реакция наблюдается через 7-10 дней после появления первичного шанкра, или через 3 - 5 недель после инфицирования.
Сифилис излечим. Лечение проводится венерологом КВД с обязательным диспансерным наблюдением (повторные обследования 1 раз в квартал в течение от 0,5 года при превентивном лечении, до 3-х лет при лечении третичного сифилиса).
Лечением онихомикозов занимается врач-дерматолог общего профиля или имеющий дополнительную специализацию в области микологии (раздела медицины, занимающегося лечением грибковых заболеваний).
Онихомикозы встречаются примерно у 10% всего населения РФ, этот показатель в несколько раз возрастает в группе пожилых лиц.
Помимо того, что пораженные грибком ногти имеют неэстетичный вид и создают их обладателю массу психологических проблем, не стоит забывать также о том, что онихомикоз способствует развитию многих аллергических и воспалительных заболеваний как кожи, так и всего организма в целом.
Наиболее часто онихомикозы вызываются плесневыми грибками-дерматофитами (более 80% случаев).
Поражение ногтя грибковым процессом обычно начинается с бокового или свободного края.
В дальнейшем процесс поражения ногтя может пойти по одному или нескольким из следующих путей:
• Форма ногтя остается нормальной, их цвет становится тусклым и желтым, с утолщением в углах
• Ноготь утолщается во всех отделах, разрыхляются у свободного края, а их цвет становится грязно-серым
• Ногти разрушаются и крошатся на всем протяжении
• Ногти отделяются от своего ложа, их цвет становится грязно-серым
В некоторых случаях заболевание может поражать также кожу и волосы.
Основным условием избавления от онихомикоза является полное исчезновение грибка в пораженных областях. С этой целью в современной медицинской практике применяется ряд препаратов, уничтожающих грибок – Гризеофульвин, Тербинафин, Кетоконазол, Итраконазол и Флуконазол.
В зависимости от того, какая площадь поражена грибком, а также от того, вовлечены ли в процесс кожа и волосы, лечение может быть местным (мази), так и системным (прием капсул, инъекции). Системная терапия намного превышает по эффективности местную, т.к. позволяет доставлять лекарственные в необходимых концентрациях во все пораженные отделы ногтя.
В некоторых случаях бывает необходима комбинация терапевтического и хирургического метода, заключающегося в удалении пораженного ногтя или его части. Удаление ногтя может производиться как с помощью скальпеля, так и с помощью специальных мазей или пластырей, размягчающих его.
Помимо специфических препаратов, пациенту в период лечения могут также назначаться лекарственные средства, уменьшающие выраженность аллергических реакций.
Следует помнить о том, что онихомикоз, как и любое заболевание, намного проще предупредить, чем потом лечить. Для этого достаточно соблюдать правила личной гигиены. В первую очередь, не следует использовать предметы одежды, контактирующие с ногтями (чулки, носки, перчатки), принадлежащие другим людям, пользоваться личным тапочками в бассейнах, банях.
Латинское название грибковых заболеваний ногтей – онихомикозы (от греч. onyx, род. падеж onychos - ноготь и mykes - гриб).
Сифилис рядом с нами - уверяют камчатские врачи-венерологи. И проблема эта очень серьёзная.
Тревогой и беспокойством по этому поводу поделилась с корреспондентом "АиФ-Камчатка" заместитель главного врача по лечебной работе Камчатского краевого кожно-венерологического диспансера Тамара БАЕВА.
- Последняя эпидемия сифилиса с беспрецедентным ростом заболеваемости была в нашей стране в 90-е годы. Проведённые тогда противоэпидемические мероприятия позволили приостановить дальнейшее распространение опасной болезни. Но с тех пор очаг медленно тлеет, и пожар может вспыхнуть в любое время.
Проблема не обошла стороной и наш регион. В этом году в Камчатском крае, особенно в его столице, заболеваемость сифилисом растет. Не отстают и другие районы: Олюторский, Быстринский, Усть-Камчатский, Елизовский. Ситуация настолько тревожна, что может возникнуть вопрос об эпидемической вспышке .
Быстрому распространению сифилиса способствует свобода нравов: как мы себя ведём - такие болезни и приобретаем.
Кто и почему
- Заболевание не щадит ни молодых ни старых. Сифилисом болеют независимо от возраста, образования, социального уровня и семейного положения. С начала 2010 года зарегистрировано пятеро детей в возрасте до 15 лет, заболевших в результате заражения половым и контактно-бытовым путем! Есть группы людей, которые поражаются чаще, - это сексуально активный возраст, 20-40 лет. Кроме того, в группе риска - работницы коммерческого секса, наркозависимые и алкоголики.
Основной путь заражения - половой: бактерии проникают через микротравмы слизистых оболочек. "Входными воротами" могут быть в том числе слизистые ротовой полости и прямой кишки. Возможно заражение через донорскую кровь и через плаценту, от болеющей сифилисом матери. Существует и способ заражения контактно-бытовым путем.
Заболевание развивается в том случае, если попавшую в организм инфекцию не встречает достаточно сильный иммунитет. И таких случаев большинство - стойкого иммунитета против сифилиса нет.
Как это бывает.
- С момента заражения до первичных проявлений проходит обычно около 3-х недель. В это время (инкубационный период) спирохета размножается и с кровью разносится по телу. Вскоре на месте внедрения бактерий обычно образуются одна или несколько безболезненных язвочек, не вызывающих особой настороженности у не внимательных к своему здоровью людей. Постепенно язва заживает без следа, даже при отсутствии лечения.
А потом наступает вторичный сифилис. Его проявления, которые человек может заметить у себя сам, - это различного рода сыпи. Они покрывают туловище, конечности, ладони, подошвы и, как и первичная язва, безболезненны, не вызывают зуда. Высыпания через некоторое время бледнеют и исчезают без следа, что успокаивает и усыпляет бдительность заболевшего. Но могут появиться и другие признаки: без особой причины вдруг начинают выпадать волосы, изменяться до полной осиплости голос, на задней поверхности шеи появляются различной величины белые пятна в виде ожерелья. Но и это все проходит само по себе даже при отсутствии лечения.
Одна из особенностей сифилиса - волнообразное его течение: высыпания то появляются, то исчезают, но болезнь неуклонно развивается и через несколько лет переходит в свою конечную стадию - третичный сифилис. Настигает эта беда не леченных или плохо леченных больных. Здесь проявляются все признаки инфекционного системного заболевания: происходит постепенное разрушение внутренних органов, центральной нервной системы. Особенно тяжёлый и необратимый характер носит поражение последней - это может быть прогрессивный паралич, который начинается с изменения характера личности, снижения памяти, рассеянности, бреда и заканчивается слабоумием. Или спинная сухотка - нарушение функций конечностей, вплоть до полного паралича, нарушение деятельности тазовых органов. Возможна атрофия зрительных нервов с потерей зрения до полной слепоты.
Такая безрадостная картина ждёт тех, кто легкомысленно относится к несвоевременному лечению серьёзнейшего заболевания.
Излечима ли беда?
- Считается, что сифилис излечим на ранних стадиях (первичный и вторичный периоды). Можно облегчить и улучшить состояние больного третичным сифилисом, но устранить полностью те изменения, которые он уже произвел в организме, нельзя. Иногда даже у хорошо леченных больных, давно снятых с диспансерного наблюдения, развиваются изменения, характерные для третичного сифилиса. Бывает, прошло 20-30 лет, человек уже забыл, что когда-то болел, а сифилис вернулся и напомнил о своей страшной сущности.
Для лечения сифилиса применяются антибиотики, средняя продолжительность лечения - около месяца. Лечиться можно амбулаторно, в стационаре и даже анонимно, но больной должен находиться под наблюдением так долго, как определит лечащий врач, согласно результатам серологического исследования крови.
Для профилактики исследование крови на сифилис проводят всем беременным женщинам, стационарным и амбулаторным больным, работникам торговли и общественного питания, детских учреждений. И всё же большая часть населения остаётся вне поля зрения врачей, в том числе и асоциальная прослойка: неработающие, пьющие, не ответственные за свое поведение люди. Поэтому очаг распространения инфекции всегда рядом с нами.
Об индивидуальной профилактике стоит сказать особо. Во-первых, это использование барьерных средств контрацепции - презервативов. Во-вторых, существуют так называемые карманные профилактические средства, которыми можно пользоваться в соответствии с прилагаемой к ним инструкцией. К числу таких препаратов относятся хлоргексидин, цидипол, мирамистин.
Увы, закона, принуждающего больного обследоваться и лечиться, нет. Эту дорогу человек выбирает себе сам. А вот просветительская работа - задача не только медицинских работников. Чаще напоминать детям в доступной форме о существовании инфекций, передающихся половым путем, - обязанность родителей и педагогов, каждого - на своём уровне. Информированный человек вооружен, а значит, защищён - старая истина. Еще раз напомню, что сифилис относится к группе "поведенческих" неуправляемых инфекций, и наилучшие меры профилактики - разумное сексуальное поведение, сохранение и укрепление семейных отношений. Защищайте себя и берегите свое здоровье!
СПРАВКА
Сифилис - инфекционное заболевание, передаваемое преимущественно половым путем, относится к группе социальных болезней, таких как ВИЧ, гепатиты, туберкулез.
Факторы, способствующие росту инфекции: войны, снижение уровня жизни людей, активная миграция населения, алкоголизм, наркозависимость, широкое распространение коммерческого секса и нетрадиционной сексуальной ориентации, ослабление семейных связей, а также лечение у некомпетентных врачей и самолечение.
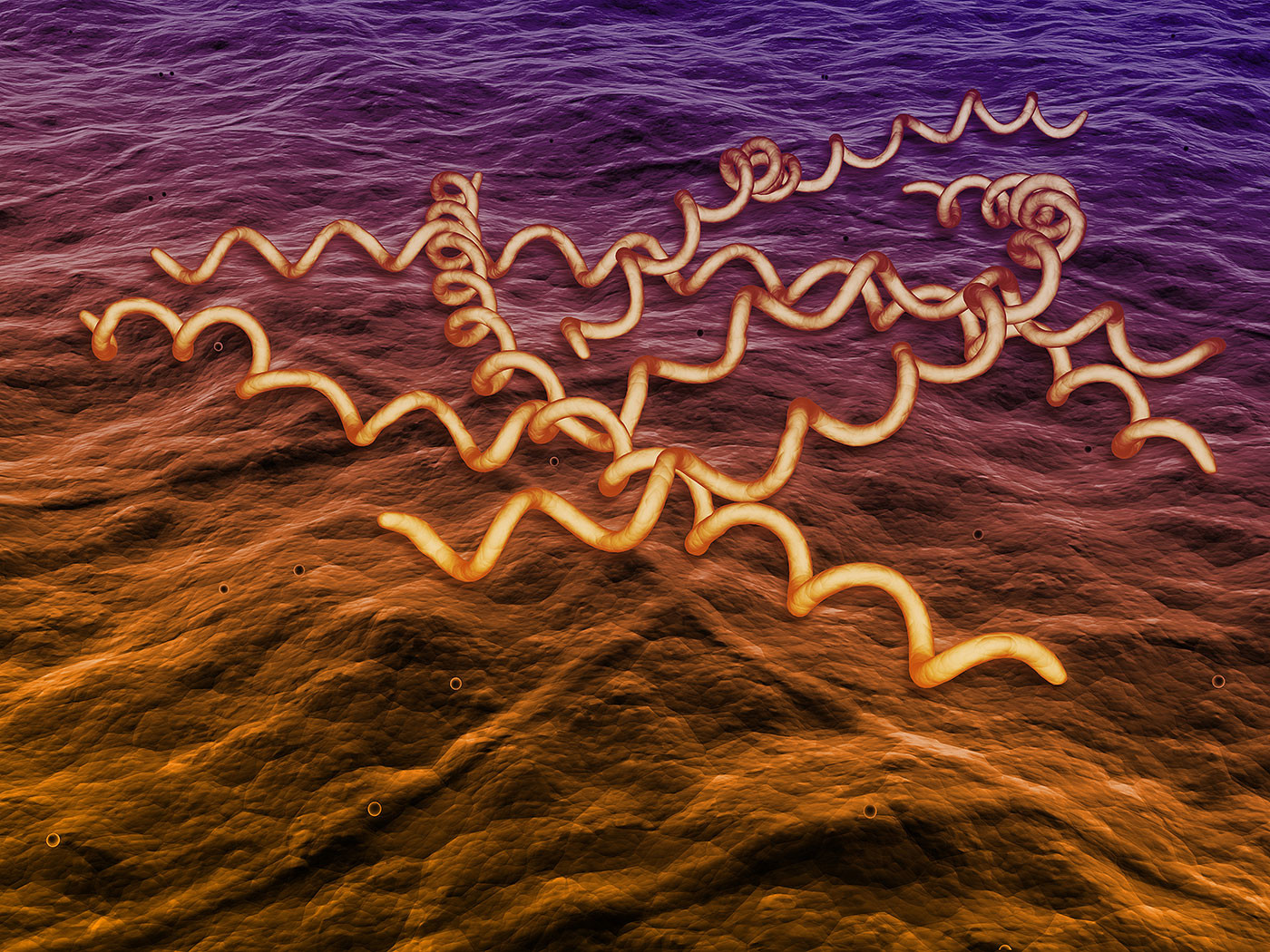
Возбудитель сифилиса - бледная спирохета, бактерия спиралевидной формы.
НА ЗАМЕТКУ
Получить консультацию опытного специалиста по интересующей проблеме и диагностировать заболевания, передающиеся половым путем, можно в краевом дерматовенерологическом диспансере по адресу: ул. Кавказская, 26, каб. 29.
Лаборатория кожно-венерологического диспансера оснащена современным оборудованием и диагностическими тест-системами, способными обнаружить сифилис уже в конце инкубационного периода, на 3-4 неделе. Кровь на анализ сдается строго натощак. Во избежание искажения результатов накануне нельзя употреблять алкоголь и есть жирную пищу.
Если бы сифилис был человеком и имел способность мыслить, то он наверняка бы в голос смеялся над попытками врачей стереть его с лица земли. Казалось бы, в XXI веке пора уже забыть о страшных венерических болезнях, которые в Средние века убивали миллионы людей. Но вот, например, сифилис так не считает.
В восьми регионах нашей страны заболеваемость этим страшным (даже от одного названия становится не по себе) недугом превышает среднероссийские показатели более чем в два раза. Об этом сказано в свежем докладе Росстата о социально-экономическом положении в России.
При том что в целом по России ситуация с сифилисом стабильная, в ряде субъектов с начала 2018 года количество заболевших заметно выросло.
Самые печальные данные приходят из Республики Алтай — там уровень заболеваемости на 100 тысяч человек превысил среднероссийский показатель почти в три раза.
Высокие показатели заболеваемости сифилисом наблюдались также в Амурской, Калужской, Иркутской, Саратовской областях, республиках Тыва, Бурятия, Саха (Якутия) — там зафиксировано превышение средних показателей более чем в два раза.
К таким данным Росстата стоит добавить ещё один регион России — Камчатку. О том, что там растёт количество заболевших, в мае сообщали местные СМИ. Как рассказала заведующая поликлиническим отделением краевого кожно-венерологического диспансера Валентина Каплиева, за 2016 год больных было 14, в 2017-м — уже 29, а с начала 2018-го — уже семь человек заразились этим венерическим заболеванием.
Всего с начала года почти 6 тысяч россиян заболели сифилисом.
Лайф отправил запрос в Минздрав Республики Алтай с просьбой пояснить, почему ситуация с сифилисом в регионе гораздо хуже, чем везде. Там не смогли оперативно предоставить ответ. Что касается остальных регионов, то там, как ранее сообщали СМИ, проблемы наблюдаются уже давно, но справиться с ними, очевидно, не получается. Например, в Минздраве Саратовской области сообщили, что там проблемы с сифилисом наблюдаются аж с 2006 года.
Почти во всех перечисленных регионах отмечали, что основной процент заболевших приходится не на коренное население, а на приезжих. Эксперты подтверждают: мигранты действительно часто приезжают в Россию, будучи уже заражёнными.
— У нас складывается такая картина: если взять только российское население, то в 2017 году заболеваемость сифилисом составила 15,5 случая на 100 тыс. населения. Это общероссийский показатель. А если считать вместе с мигрантами, то получается 19,5 случая на 100 тысяч населения, — рассказала Анна Кубанова, главный внештатный специалист Минздрава России по дерматовенерологии и косметологии.
Однако, по словам специалиста, показатели заболеваемости сифилисом в нашей стране приближаются к общеевропейским (то есть, у нас всё ещё не так плохо).
Но, по мнению некоторых экспертов, статистика по этому направлению всё же недостаточно достоверна. И на самом деле ситуация с сифилисом в нашей стране не такая радужная.
— В настоящее время разрешено лечение заболеваний, передающихся половым путём, в частных клиниках, а там далеко не всегда предоставляют данные о своих пациентах. Зачастую вообще лечат анонимно. Скорее всего, слишком много заболевших просто не попадают в официальную статистику, — рассказал Вадим Покровский, руководитель Федерального научно-методического центра по борьбе и профилактике ВИЧ-инфекции.
По словам эксперта, вполне вероятно, что конкретно в восьми перечисленных регионах просто лучше считают всех пациентов с сифилисом. Но всё равно данных для объективной оценки ситуации недостаточно.
Кроме того, дело ещё и в том, что наши граждане о своём здоровье не особо беспокоятся.
— Ещё одна проблема заключается в том, что у нас и пациенты, и врачи порой несерьёзно относятся к диспансеризации и профилактическим осмотрам. По-хорошему нужно хотя бы раз в год проходить полный осмотр, сдавать кровь, но далеко не все это делают. Это мешает выявлять сифилис на ранних стадиях, — считает Анна Шаропина, врач-дерматовенеролог H-Clinic.
Когда сифилис впервые обнаружили на российской территории (примерно в начале XVI века), его называли "французская болезнь". Позднее врачи стали официально называть сифилис lues.
Это очень опасное венерическое инфекционное заболевание, которое может годами "жить" в организме, убивая его. Основной путь передачи — половой. Но есть и другие — заразиться можно при поцелуе (если во рту есть ранки). Заразны также молоко кормящей больной матери и, конечно, кровь (можно заразиться при прямом переливании, во время операции, при использовании общего шприца или бритвы).
Редко, но всё же реально "подхватить" сифилис в быту — при использовании общей зубной щётки, полотенца, белья. По словам специалистов, сифилис — это самое заразное венерическое заболевание. Возбудитель этого недуга — микроорганизм с поэтичным названием "бледная трепонема".
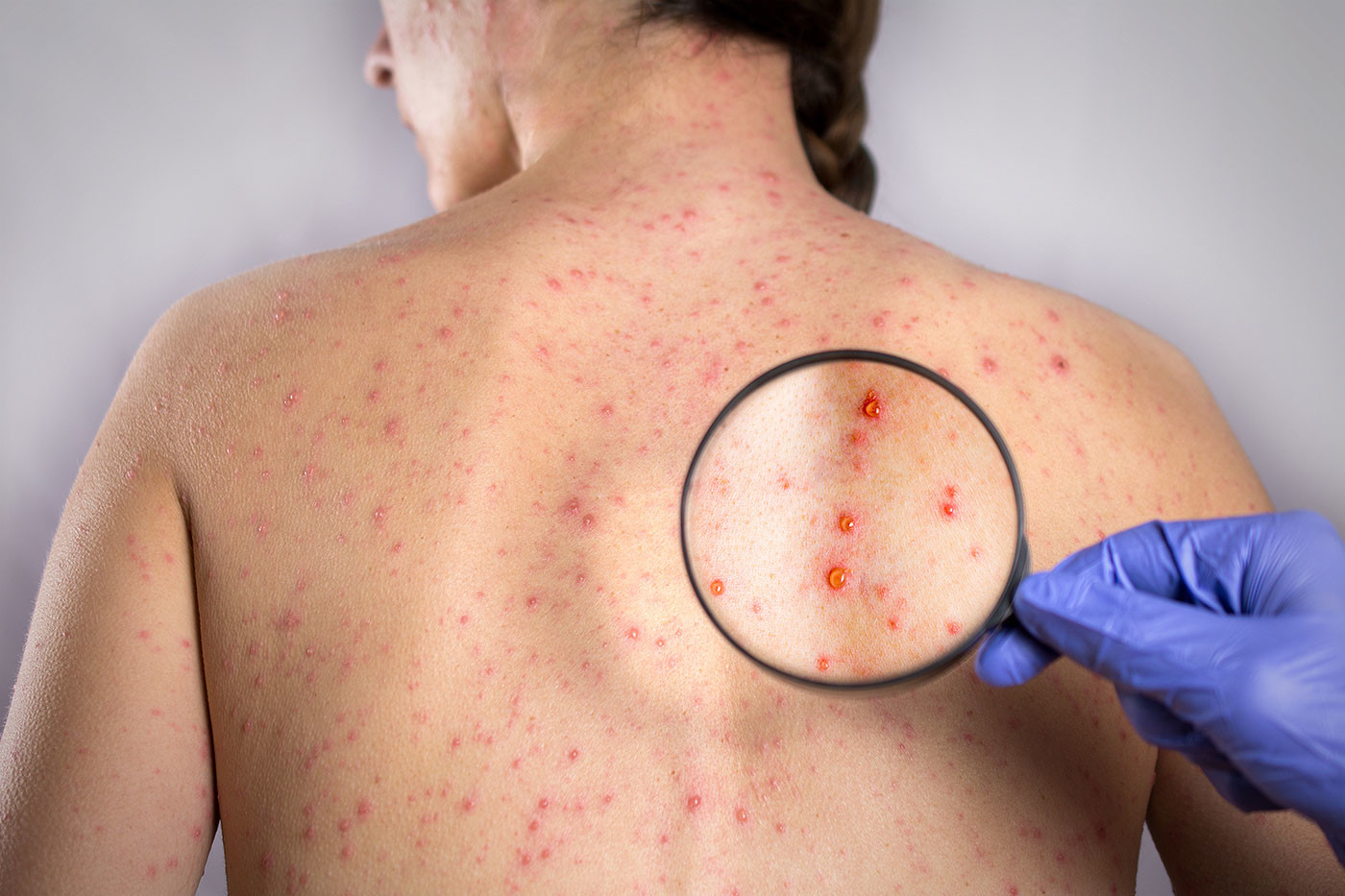
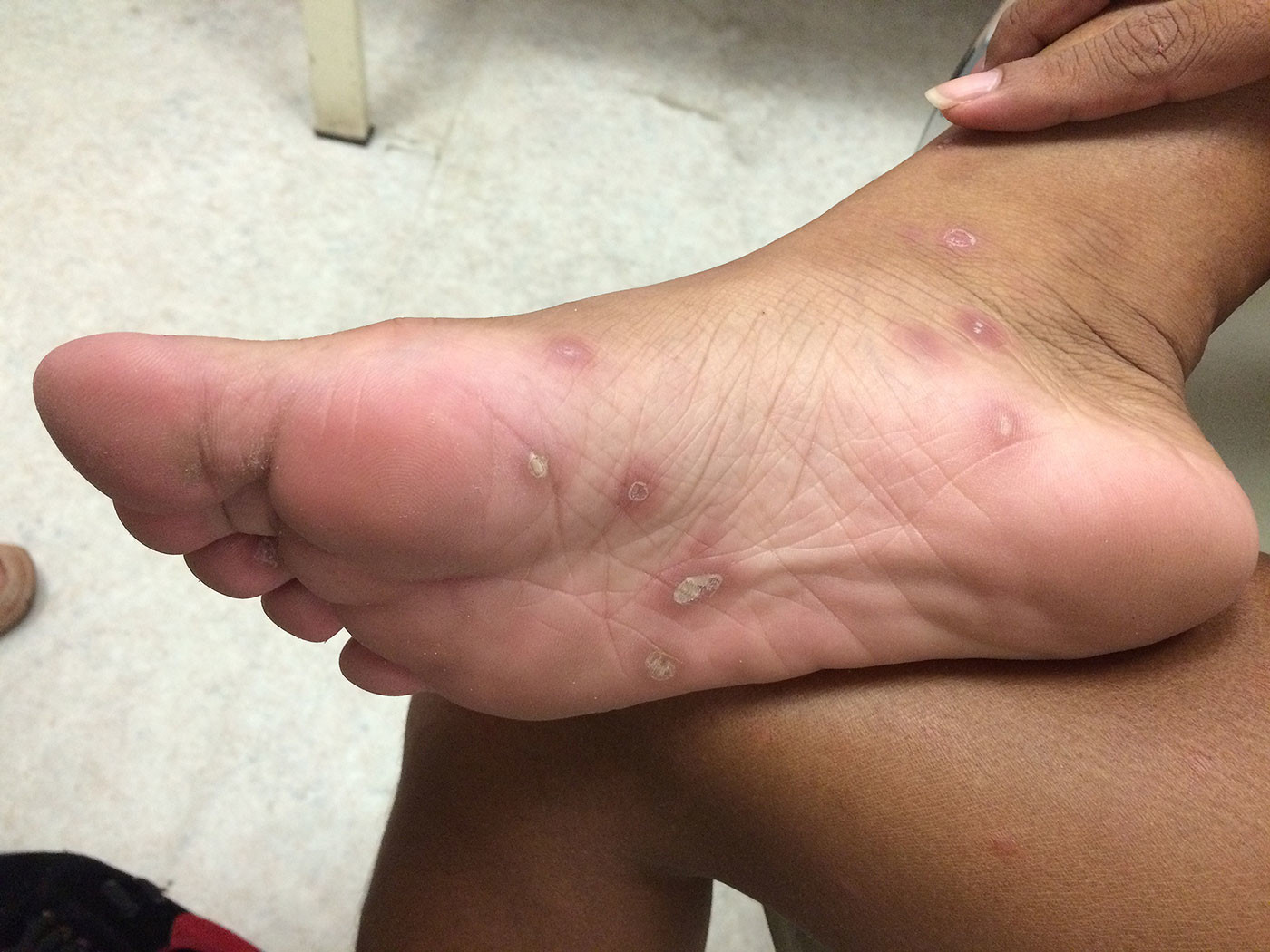
Сифилис может начаться со скрытой формы (когда почти никаких признаков болезни не обнаруживается), а потом наступают следующие этапы. Первичный сифилис — это, по сути, первые признаки болезни. Среди симптомов — образование твёрдого шанкра (такие круглые твёрдые образования на коже, чаще всего — на половых органах), воспаление лимфоузлов. Этот этап может продолжаться около двух месяцев.
Вторичный сифилис способен продолжаться годами. Эта стадия протекает волнообразно — симптомы (в том числе и внешние) то появляются, то исчезают бесследно. В этом и кроется основная проблема — зачастую больные и не обращаются к врачу, потому что не видят причин для беспокойства. Но при этом сифилис активно разрушает внутренности: поражается нервная система, начинаются регулярные лихорадки и высыпания на коже, плохо работают органы пищеварения, слабеют кости. Важно отметить, что вторичный сифилис наступает, если вовремя не началось лечение первичного или оно было прервано.
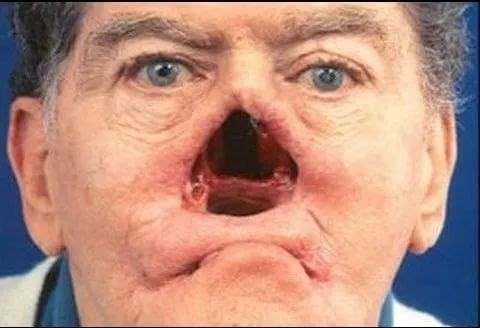
А вот самая большая беда — это третичный сифилис. Он наступает, если человек годами вообще никак не лечился. Начинаются необратимые поражения внутренних органов, на коже появляются гуммы (мягкие опухоли, внешне выглядят, как большие глубокие язвы), которые обезображивают больного.
Если наступил третичный сифилис, то пациента уже, скорее всего, спасти не получится — почти весь организм уничтожила зловещая трепонема. Именно эта стадия заболевания может включать в себя самую известную "страшилку" на тему сифилиса — может отвалиться нос (точнее, разрушатся его кости). К счастью, в наши дни такие запущенные случаи встречаются крайне редко.
На ранних стадиях сифилис лечится, в современных условиях достаточно просто и быстро. Нужно будет обязательно лечь в больницу, где врач назначит курс специальных антибиотиков и других вспомогательных препаратов. Но важно понимать, что, даже если симптомы исчезнут, наблюдаться у врачей стоит до тех пор, пока лабораторные анализы точно не подтвердят, что бледная трепонема окончательно покинула организм. В противном случае — здравствуй, вторичный, а потом, может быть, и третичный сифилис — а это уже прямая дорога на кладбище.
Стоит также отдельно упомянуть врождённый сифилис — это когда ребёнок заражается сифилисом от матери, если она, случайно или намеренно, не лечилась. Если заражение произошло, то, к сожалению, малыш обречён на инвалидность или даже смерть. Например, совсем недавно в Ростовской области от сифилиса умер полуторамесячный малыш.
Важно: больной сифилисом заразен в любые периоды болезни. Даже если внешне никаких признаков заболевания нет.
Щит от дурной болезни
Стопроцентной защиты от старого, но совсем недоброго сифилиса, к сожалению, не существует. Но есть простые методы профилактики, которые помогут избежать неприятных последствий.
— Главное — половой контакт всегда должен быть с презервативом. Кроме того, во время посещения врача нужно следить, меняет ли доктор перчатки, стерильны ли инструменты, которыми он пользуется, — советует Анна Шаропина. — Если же у человека обнаружили сифилис, то обязательно должны пройти проверку его половые партнёры — даже если кровь покажет отрицательный результат, врач назначит терапию, чтобы избежать скрытого сифилиса. А то так часто бывает — у партнёра в крови сифилис не нашли, все расслабились, а через пару месяцев болезнь всё равно появляется.
Читайте также:


