Корь у больных вич
В конце декабря 2019 года китайские власти сообщили о вспышке пневмонии неизвестного происхождения в городе Ухань. Возбудителем стал коронавирус 2019-nCoV. Он способен поражать дыхательную, пищеварительную и нервную системы как человека, так и животных. Из-за резкого роста заболеваемости китайские власти опасаются, что эпидемия может распространиться еще шире.
Специалисты ВОЗ считают, что не каждый человек с признаками простуды требует госпитализации. Только четверть инфицированных имеют тяжелое течение болезни.
Хоть прошло уже около месяца с начала эпидемии, о коронавирусе из Китая известно очень мало. До сих пор не ясно, насколько заразна инфекция. В эпидемиологии существует базовое репродуктивное число — Ro. Оно помогает определить, может ли болезнь распространиться среди населения и в каких масштабах. У гриппа показатель Ro около 1,2. У испанского гриппа — 2,8, а у кори — от 12 до 18. Новый китайский коронавирус имеет показатель 1,4 — то есть примерно в девять раз менее заразен, чем корь.
Однако исследователи из Имперского колледжа Лондона полагают, что каждый пациент заражает двух-трех других.
Вакцины от заболевания пока нет, хотя специалисты со всего мира, в том числе из России, работают над созданием лекарства. При этом у российского Минздрава появилось несколько идей по исцелению от заболевания.
По состоянию на 30 января, от коронавируса погибли 170 человек. Это число растет с каждым днем. Еще вчера, 29 января, жертв было 132. Число зараженных по всему миру — 7711 человек.
Цифры, конечно, большие. Особенно если учитывать, что с момента появления коронавируса прошло около месяца. Все познается в сравнении. По всему миру зафиксировали 7711 заболевших новым коронавирусом, а погибли от него 132. Это значит, что смертности от заразы — 1,71%. А какие показатели у других болезней?
Грипп
Грипп может протекать как в легкой, так и тяжелой форме, а иногда заканчиваться смертью. По оценками ВОЗ, ежегодные эпидемии гриппа приводят к трем-пяти миллионам случаев тяжелой болезни и к 290-650 тысячам случаев смерти от респираторных заболеваний. Получается, что смертность от гриппа составляет 13%.
По словам главного врача Городской инфекционной больницы имени С. П. Боткина Алексея Яковлева, в России от гриппа умирают 11 тысяч человек ежегодно.
Атипичная пневмония
Сначала новый вирус приняли за атипичную пневмонию, не понимая его происхождения. Так заболевание прозвали СМИ в далеком 2002 году — тогда в ноябре в китайской провинции Гуадун впервые зарегистрировали коронавирус SARS. За время своего существования зараза убила 813 человек из 8437 заболевших.
Снова считаем: процент смертности от атипичной пневмонии, судя по данным о заболевших и умерших, составил 9,64.

Источник фото: Pxhere
Корь
В 2017 году корь стала причиной смерти 110 тысяч человек, в основном детей до пяти лет. Это большая цифра, но она ничтожна по сравнению с той статистикой, которая наблюдалась в более ранние годы. Например, в 2000-м зафиксировали 545 тысяч случаев смерти от кори.
Корь — крайне заразная и тяжелая болезнь вирусного происхождения. До введения противокоревой вакцины в 1963 году крупные эпидемии происходили каждые два-три года. И каждые 12 месяцев умирали 2,6 миллиона человек.
К 2020 году врачи смогли снизить смертность от нее на 80%. В России заболеваемость корью в 2018 году составила 1,7 тысячи случаев на 100 тысяч человек.
Рак
Рак — одна из основных причин смерти в мире. В 2018 году от этого заболевания умерли 9,6 миллиона человек. Примерно каждая шестая смерть спровоцирована раком. Чаще всего смерть наступает от рака легких (1,76 миллиона случаев), толстой и прямой кишки (862 тысячи случаев), желудка (783 тысячи), печени (782 тысячи) и молочной железы (627 тысяч).
В 2017 году 24,5 миллиона человек заболели раком. Из них 9,6 миллиона умерли. Смертность от злокачественных опухолей достигла почти 40%.

Источник фото: Pxhere
СПИД
Синдром приобретенного иммунодефицита (СПИД) развивается при инфицировании вирусом иммунодефицита человека (ВИЧ). Он поражает иммунную систему и ослабляет защиту организма от инфекций и болезней. ВИЧ может передаваться во время секса, переливания зараженной крови, использовании зараженных игл или острых инструментов.
В 2018 году насчитывалось около 37,9 миллиона ВИЧ-инфицированных, из которых умерли от 570 тысяч до миллиона человек. Если брать максимальное значение по смертям, то процент составляет 2,64.
В России первый случай заболевания выявили в 1987 году, а по состоянию на 30 июня 2019-го, зафиксированы 1,38 миллиона ВИЧ-инфицированных россиян. Из них умерли 335 867 человек, а это 24,34%.

Источник фото: Pxhere
Болезни сердца
Сердечно-сосудистые заболевания (ССЗ) — это основная причина смертей во всем мире. Ни по какой другой причине ежегодно не умирает столько людей. ВОЗ считает, что от болезней сердца и инсульта в 2030 году умрут 23,6 миллиона человек по всему миру.
В 2016 году от ССЗ умерли 17,9 миллиона человек. Это 31% смертей в мире.
Заболевание вызывается РНК-содержащим вирусом. Источником инфекции является больной корью. Передается заболевание воздушно-капельным путем.
Восприимчивость к кори высокая, индекс контагиозности составляет почти 100 %.
Вирус кори обладает тропностью к эпителиальным клеткам, в связи с чем оказывает повреждающий эффект на кожные покровы, конъюнктивы, слизистые оболочки респираторного тракта и ротовой полости. В результате генерализации процесса вирус фиксируется в ЦНС, легких, миндалинах, костном мозге, кишечнике, печени и селезенке.
Иммунодепрессия, вызванная вирусом, и обширное поражение слизистых оболочек дыхательных путей создают благоприятные условия для возникновения вторичной инфекции и развития осложнений.
Клинически заболевание проявляется лихорадкой до 38-39 °С,катаром верхних дыхательных путей в виде ринита с обильными слизистыми, затем слизисто-гнойными выделениями и сухого, навязчивого кашля, конъюнктивитом, энантемой и пятнисто-папулезной экзантемой.
Диагностируется корь клинически. Серологическая диагностика (определение титра антител к вирусу кори класса YgM и Yg G) проводится с целью ретроспективной диагностики.
Лечение в неосложненных случаях симптоматическое. Назначаются антигистаминные средства, жаропонижающие, отхаркивающие препараты.
-
Эпидемиология
Резервуаром и источником инфекции является больной человек, выделяющий вирус с последних 1-2 суток инкубационного периода, в течение всего продромального периода (за 3-4 дня до появления сыпи) и в первые 4 дня высыпаний.
Механизм передачи вируса аэрозольный, путь передачи - воздушно-капельный. При заболевании беременной возможен вертикальный путь передачи.
Выражена зимне-весенняя сезонность.
Естественная восприимчивость к болезни высокая, почти 100 %.
По статистике по Российской Федерации отмечается снижение показателей заболеваемости корью. За 11 месяцев 2008года зарегистрировано 0,02 случая на 100 тыс. населения против 0,11 случаев на 100 тыс. населения за аналогичный период 2007 года.
В период с января по июнь 2007 года в Москве заболеваемость корью снизилась в 4,2 раза: зарегистрировано 64 случая заболевания (0,61 на 100 000 населения), за аналогичный период 2006 года было выявлено 266 заболевших (2,56 на 100 000 населения).
Заболеваемость поддерживается в основном среди подростков и взрослых – 75%, только 25% приходится на детей. Это объясняется активными миграционными процессами, высокой плотностью населения, наличием значительного числа восприимчивых лиц среди взрослого населения.
Иммунитет после перенесенной кори пожизненный, повторные заболевания редки.
- Классификация
- Типичная корь. Протекает с характерной клинической картиной кори с последовательной сменой периодов болезни.
- Атипичная корь.
- Абортивная. Начинается как типичная, но клинические проявления исчезают через 1-2 дня от начала болезни.
- Митигированная. Развивается у лиц, получивших пассивную или активную иммунизацию против кори или ранее переболевших ею.
- По тяжести течения.
- Легкая форма.
- Среднетяжелая форма.
- Тяжелая форма.
- Код МКБ-10
- В05 - Корь.
- В05.9 - Корь без осложнений.
- В05.0 - Корь, осложненная энцефалитом (G05.1*).
- В05.1 - Корь, осложненная менингитом (G02.0*).
- В05.2 - Корь, осложненная пневмонией (J17.1*).
- В05.3 - Корь, осложненная средним отитом (Н67.1*).
- В05.4 - Корь с кишечными осложнениями.
- В05.8 - Корь с другими осложнениями.
- Этиология Возбудителем кори является РНК-содержащий вирус семейства парамиксовирусов. Вирус неустойчив к воздействию физических и химических факторов, погибает при нагревании до 50 °С, под воздействием солнечного света, ультрафиолетового облучения. При низких температурах сохраняется в течение нескольких недель.
- Патогенез
Вирус кори попадает в организм через слизистые оболочки верхних дыхательных путей и конъюнктивы.
Реплицикация вируса происходит в эпителиальных клетках и регионарных лимфатических узлах. В дальнейшем возбудитель с током крови диссеминирует в различные органы и вторично накапливается в клетках макрофагальной системы, вызывая образование воспалительных инфильтратов с пролиферацией ретикулоэндотелия и образованием многоядерных гигантских клеток.
Со второй волной вирусемии связано появление катаральных симптомов заболевания. Белковые компоненты вируса и биологически активные вещества, высвобождающиеся в ответ на циркуляцию вируса, придают воспалению инфекционно-аллергический характер, что клинически проявляется коревой энантемой, пятнами Филатова-Коплика-Бельского и экзантемой.Тропность вируса к эпителиальным клеткам слизистых оболочек и ЦНС обуславливает поражение верхних дыхательных путей, конъюнктивы, в незначительной степени ЖКТ, а также ЦНС с возможностью развития менингитов и менингоэнцефалитов.
Системное поражение лимфоидной ткани, макрофагальных элементов, отделов ЦНС (ретикулярной формации, подбугровой области) приводит к транзиторному подавлению гуморальных и клеточных иммунных реакций, что в сочетании с обширным поражением слизистых оболочек дыхательных путей облегчает возможность присоединения бактериальных инфекций и развитие осложнений.
С окончанием высыпаний вирус исчезает, изменения подвергаются обратному развитию.
- Основные клинические проявления типичной кори
- Повышение температуры тела до 38-39 °С.
- Симптомы интоксикации: слабость, вялость, нарушение сна, раздражительность.
- Катаральные явления: кашель, насморк, слезотечение, светобоязнь.
- Пятна Бельского-Филатова-Коплика, появляющиеся на 2-й день болезни и исчезающие к моменту появления сыпи. Представляют собой мелкие серовато-белесоватого цвета папулы, окруженные узкой каймой гиперемии, не сливающиеся между собой, не снимающиеся ватно-марлевым тампоном, расположенные на слизистой оболочке щек напротив малых коренных зубов.
- Этапное появление обильной пятнисто-папулезной сыпи на коже в течение 3 дней (лицо, туловище, конечности) на 3-4-й день от начала катарального периода.
- Появление пигментации с 3-го дня высыпания на лице с последующим мелким отрубевидным шелушением на коже.
- Инкубационный период. Составляет в среднем 9-12 дней.
- Катаральный период. Начинается остро. Появляется общее недомогание, головная боль, снижение аппетита, нарушение сна, повышается температура тела до 38-39 °С. Насморк с обильными слизистыми, затем слизисто-гнойными выделениями. Кашель сухой, навязчивый. Светобоязнь.
На 3-5-й день болезни на слизистой оболочке щек появляется типичный и патогномоничный симптом - пятна Филатова-Коплика-Бельского.
За 1-2 дня до появления экзантемы на слизистой оболочке мягкого и твердого неба появляется коревая энантема (признак Форхгеймера).
На 3-4-й день болезни температура тела несколько снижается, но с появлением сыпи вновь повышается.
Продолжительность катарального периода составляет 3-5 дней.У взрослых болезнь протекает с выраженной интоксикацией и температурной реакцией. Катаральный период может затягиваться до 6-8 сут. Пятна Филатова-Коплика-Бельского сохраняются дольше, чем у детей, до 3-4-го дня высыпания на коже. Сыпь обильная, крупнопятнисто-папулезная, часто сливается, может иметь геморрагический характер.
У детей корь протекает легче, менее выражена интоксикация и лихорадка. Сопровождается одутловатостью лица, катаральной ангиной, грубым, лающим кашлем, стенозированным дыханием. Пятна Филатова-Коплика-Бельского исчезают в первые два дня сыпи.
- Атипичные формы кори
- Митигированная корь. Атипичная форма, развивается у лиц, получивших пассивную или активную иммунизацию против кори или ранее переболевших ею. Инкубационный период более длительный, течение легкое с мало выраженной интоксикацией или без нее, сокращенным катаральным периодом. Пятна Филатова-Коплика-Бельского отсутствуют. Сыпь типична, но может возникнуть одновременно по всей поверхности туловища или иметь восходящую последовательность.
- Абортивная корь. Начинается как типичная, но прерывается через 1-2 дня от начала болезни. Сыпь появляется только на лице и туловище, повышение температуры только в первый день высыпаний.
- Течение кори у лиц с иммуносупрессией Дефекты различных звеньев иммунитета вызывают клинические особенности в течении кори. Как правило, у ВИЧ-инфицированных и онкологических больных (в 80 % случаев) наблюдается крайне тяжелое течение заболевания. По данным исследований, летальные случаи отмечены у 70 % заболевших корью онкологических больных и у 40 % ВИЧ-инфицированных. При наличии крайне тяжелого течения у 30 % больны корью энантема отсутствовала, а в 60 % случаев сыпь носила атипичный характер. В большинстве случаев развивались тяжелые осложнения (энцефалит, пневмонии), которые являлись непосредственной причиной летальных исходов.
- Корь у беременных Корь опасна для беременных. При заражении беременной женщины вирусом кори на ранних сроках беременности, в 20% случаев происходит самопроизвольный аборт или возникают пороки развития плода. Наиболее частые осложнения со стороны плода – олигофрения, поражения нервной системы, слепота, потеря слуха. Врожденной инфекцией можно считать корь, симптомы которой проявились у новорожденного в течение первых десяти дней жизни. Если же клинические признаки кори появляются на 14 день от рождения или позже, то коревая инфекция считается приобретенной после родов. Такая инфекция, как правило, связана с меньшим риском осложнений.
- Осложнения
- Пневмония. В случае, если пневмония возникает в острый период болезни, то считается проявлением заболевания. Может появиться в любой период болезни, но чаще возникает рано и имеет характер бронхопневмонии. Протекает с выраженной интоксикацией, нарушениями со стороны нервной и сердечно-сосудистой систем. Вызваны пневмонии чаще всего кокковой флорой.
- Отит.
- Ларингит. Коревой круп (ложный). Возникает у детей.
- Стоматит.
- Осложнения со стороны нервной системы: менингиты, менингоэнцефалиты, коревой энцефалит, полиневриты. Редкие осложнения, чаще наблюдаются у взрослых.
- Когда можно заподозрить корь? Корь можно заподозрить при наличии следующих симптомов:
- Выраженный катаральный период (интоксикация, насморк с обильными выделениями, навязчивый сухой кашель, осиплость голоса, конъюнктивит, фотофобия);
- Появление пятен Филатова-Коплика-Бельского на 3-5-й день болезни;
- Яркая пятнисто-папулезная экзантема, с тенденцией к слиянию;
- Этапность и нисходящая последовательность высыпаний (за исключением митигированной кори).
- Цели диагностики
- Диагностировать корь.
- Определить степень тяжести заболевания.
- Своевременно выявить развитие осложнений.
- Сбор анамнеза
При сборе анамнеза обращают внимание на остроту развития заболевания и последовательность появления симптомов: характерно острое начало болезни с катаральных явлений, появление сыпи на 4-5-й день болезни, сопровождающееся нарастанием лихорадки и признаков интоксикации, этапное распространение элементов сыпи с лица на туловище в течение 3-4-х дней.
Уточняют аллергологический анамнез, так как неблагоприятный аллергический фон утяжеляет течение кори и затрудняет лечение.При сборе эпидемиологического анамнеза устанавливают наличие контакта с больными корью. Уточняют перенесенные в детстве инфекционные заболевания, данные о проведенной вакцинации.
-
Физикальное исследование
Внешний вид больного корью до появления сыпи: лицо одутловатое, инъекция сосудов склер, конъюнктивит, отечность век.
При осмотре слизистой ротоглотки выявляется гиперемия слизистой оболочки ротоглотки, зернистость задней стенки глотки. На слизистой оболочке щек напротив малых коренных зубов расположены мелкие серовато-белесоватого цвета папулы, окруженные узкой каймой гиперемии, не сливающиеся между собой, не снимающиеся ватно-марлевым тампоном - пятна Филатова-Коплика-Бельского.
На мягком небе - коревая энантема в виде небольших розовато-красного цвета пятен неправильной формы размером от булавочной головки до чечевицы, которые через 1-2 дня сливаются и становятся неразличимы.Периферические лимфоузлы. Пальпируются увеличенные шейные, затылочные и подмышечные лимфатические узлы, эластичные, могут быть чувствительны при пальпации, но безболезненны.
Дыхательная система. При неосложненной кори выслушивается жесткое дыхание. При присоединении бронхита - рассеянные сухие хрипы. При развитии пневмонии - влажные хрипы.
Сердечно-сосудистая система. В разгар болезни возможны умеренно выраженная тахикардия, приглушение сердечных тонов, артериальная гипотензия. В тяжелых случаях - коллапс.
Органы пищеварения. Возможна боль в животе, учащение стула.
Органы мочевыделения. Характерных изменений нет.
Нервная система. В случае неосложненной кори изменений нет. При развитии осложнений в виде энцефалита, менингоэнцефалита появляется нарушения сознания, бред, менингеальные явления (ригидность затылочных мышц, положительный симптом Кернига), очаговые симптомы.
- Основные клинические проявления типичной кори
- Лабораторная диагностика
- Анализ крови клинический. Выявляется лейкопения или нормоцитоз, палочкоядерный сдвиг. Увеличение СОЭ незначительное. Могут появляться плазматические клетки, широкоплазменные мононуклеары.
- Анализ мочи . Без изменений.
- Серологическая диагностика. Для ретроспективной диагностики определяют титр противовирусных антител путем постановки реакции нейтрализации, РТГА, РСК в парных сыворотках с интервалом в 7-9 дней. Первый забор крови проводится не позже 3-го дня высыпаний. Диагностический критерий - нарастание титра антител в 4 раза и более.
Исследуются антитела к вирусу кори IgM (качественный тест) , которые нарастают в период острой инфекции после появления сыпи, достигая максимальной концентрации в крови через 2-3 недели. Антитела класса IgM сохраняются еще в течение 4 недель, и далее их содержание постепенно снижается. Приблизительно 50% лиц переболевших корью становятся серонегативными по IgM через 4 месяца.
Антитела к вирусу кори IgG (качественный тест) начинают выявляться в крови через две недели после инфицирования вирусом. В дальнейшем могут обнаруживаться в течение 10 лет. Появление этих антител в конце острого периода болезни считается прогностически благоприятным признаком,так как это свидетельствует о нарастании иммунитета. - Вирусологическое исследование. Подтвердить диагноз также можно путем определения вируса в носоглоточных смывах на культуре ткани и методом иммунофлюоресценции. Антиген вируса выявляется до 3-4-го дня высыпаний.
- Инструментальные методы исследования
- Рентгенологическое исследование органов грудной клетки. Выполняется при подозрении на пневмонию.
- Спинномозговая пункция. Выполняется при подозрении на менигит, менингоэнцефалит.
- Электроэнцефалография. Выполняется при осложнениях со стороны нервной системы.
- Тактика диагностики Диагностика типичной кори в период высыпаний трудностей не представляет. В продромальном периоде до появления типичной сыпи клиническая диагностика основывается на выраженном конъюнктивите, катаральных явлениях со стороны дыхательных путей и выявлении пятен Филатова-Коплика-Бельского, являющихся патогномоничным симптомом.
- Дифференциальная диагностика Дифференциальная диагностика проводится с краснухой, энтеровирусной экзантемой, инфекционной эритемой Розенберга, аллергической (лекарственной, сывороточной) сыпью, инфекционным мононуклеозом.
Корь - острая вирусная болезнь, характеризующаяся лихорадкой, общей интоксикацией, энантемой, макулопапулезной сыпью, поражением конъюнктив и верхних отделов респираторного тракта.
Возбудитель кори (Polinosa morbillarum) относится к парамиксовирусам (семейство Paramyxoviridae, род Morbillivirus). В род коревых вирусов входят также вирус подострого склерозирующего панэнцефалита, вирус чумы собак и вирус чумы рогатого скота. Морфологически вирус кори сходен с другими парамиксовирусами, диаметр его вириона 120-250 нм. Оболочка содержит 3 слоя - белковую мембрану, липидный слой и наружные гликопротеидные выступы. Содержит РНК, обладает гемагглютинирующей и гемолизирующей активностью. Гемолизирует и агглютинирует эритроциты обезьян, но в отличие от других парамиксовирусов не агглютинирует эритроцитов кур, морских свинок, мышей. Патогенен для обезьян. Культивируется на клетках почек человека и обезьян. Получены аттенуированные штаммы вирусов кори, которые используются в качестве живой противокоревой вакцины. Вирус кори быстро инактивируется при нагревании, ультрафиолетовом облучении, под влиянием дезинфицирующих средств.
Источником инфекции является только больной человек, который выделяет вирус кори во внешнюю среду с последних 2 дней инкубационного периода до 4-го дня после высыпания. Передача инфекции происходит воздушно-капельным путем. Лица, не болевшие корью и непривитые против нее, остаются высоко восприимчивыми к кори в течение всей жизни и могут заболеть в любом возрасте. До введения в практику противокоревой вакцинации 95% детей переболевало корью в возрасте до 16 лет. После широкого применения противокоревых прививок заболеваемость корью значительно снизилась, однако заболеваемость корью сохранилась и в последние годы отмечается тенденция к росту. Для полной защиты от кори необходима иммунизация 94-97% детей до 15-месячного возраста. Это трудно осуществить даже в развитых странах. Наблюдаются вспышки кори и среди вакцинированных (67-70% всех вспышек). Большое число заболевших отмечается среди более старших возрастных групп (дети школьного возраста, подростки, военнослужащие, студенты и пр.). Это связано со значительным снижением иммунитета через 10-15 лет после иммунизации. Высока заболеваемость в странах Африки, корь здесь протекает особенно тяжело.
Патогенез. Воротами инфекции служит слизистая оболочка верхних дыхательных путей. Вирус размножается в эпителии респираторного тракта, а также в других эпителиальных клетках. При электронной микроскопии материала, взятого из пятен Филатова-Коплика и кожных высыпаний, обнаруживаются скопления вируса кори. С последних дней инкубации в течение 1-2 дней после появления сыпи вирус можно выделить из крови. Возбудитель гематогенно разносится по всему организму, фиксируется в органах ретикулоэндотелиальной системы, где размножается и накапливается. В конце инкубационного периода наблюдается вторая, более напряженная волна вирусемии. Возбудитель обладает выраженной эпителиотропностью и поражает кожные покровы, коньюктивы, слизистые оболочки респираторного тракта и ротовой полости (пятна Бельского-Филатова-Коплика). Вирус можно обнаружить также в слизистой оболочке трахеи, бронхов, иногда в моче. В отдельных случаях вирус может заноситься в головной мозг, обусловливая развитие специфического коревого энцефалита. В гиперплазированных лимфоидных тканях, в частности в лимфатических узлах, миндалинах, селезенке, вилочковой железе, можно обнаружить гигантские ретикулоэндотелиоциты (клетки Уортина-Финкельдея). Во многих лейкоцитах выявляются разрушенные хромосомы. Эпителий дыхательных путей может некротизироваться, что способствует наслоению вторичной бактериальной инфекции. С 3-го дня высыпания вирусемия резко снижается, а с 4-го дня вирус обычно не обнаруживается. С этого времени в крови начинают обнаруживаться вируснейтрализующие антитела.
При кори развивается специфическая аллергическая перестройка организма, сохраняющаяся длительное время. У привитых со временем резко снижаются титры антител к вирусу кори, тогда как аллергизация сохраняется длительно. Это обусловливает атипичное течение кори у привитых, заболевших спустя 5-7 лет после прививки. Имеются данные о связи вируса кори с так называемыми медленными инфекциями, протекающими с дегенеративными процессами в центральной нервной системе (хронические энцефалиты). В частности, у больных подострым склерозирующим панэнцефалитом находили высокие титры противокоревых антител. Однако в настоящее время из мозга умерших от подострого склерозирующего панэнцефалита выделено несколько штаммов вируса, которые по свойствам несколько отличались от вируса кори, а по антигенной структуре были ближе к вирусу чумы собак. Корь приводит к состоянию анергии, что проявляется в исчезновении аллергических реакций (на туберкулин, токсоплазмин и др.) у инфицированных лиц, а также в обострении хронических заболеваний (дизентерия, туберкулез и др.). Иммунодепрессия сохраняется несколько месяцев. Как установлено в странах Африки, в течение нескольких месяцев после вспышки кори заболеваемость и смертность среди детей, перенесших корь, в 10 раз больше по сравнению с детьми, которые не болели корью. С другой стороны, преморбидное состояние иммунной системы сказывается на клинической симптоматике и течении кори. Все более актуальной становится проблема кори у ВИЧ-инфицированных лиц.
Иммунитет после перенесенной естественной коревой инфекции стойкий. Повторные заболевания корью встречаются редко. Иммунитет после прививок более кратковременный (через 10 лет после прививки лишь у 36% вакцинированных сохраняются защитные титры антител).
Симптомы кори
Инкубационный период длится 9-11 дней. При профилактическом введении иммуноглобулина он может удлиняться до 15-21 дня, реже - дольше. Отдельные проявления болезни отмечаются со второй половины инкубационного периода (снижение массы тела ребенка, отечность нижнего века и гиперемия конъюнктив, субфебрилитет по вечерам, кашель, небольшой насморк). Начальный, или продромальный период характеризуется повышением температуры тела до 38-39°С, разбитостью, общим недомоганием, понижением аппетита. Усиливается насморк, появляется грубый "лающий" кашель, резко выражена гиперемия конъюнктив. Появляется коревая энантема в виде мелких красных пятен, расположенных на слизистой оболочке мягкого и твердого неба, патогномоничные для кори пятна Бельского-Филатова-Коплика. Эти пятна чаще локализуются на слизистой оболочке щек. Они представляют собой мелкие белесоватые, слегка возвышающиеся над уровнем слизистой оболочки пятнышки, окруженные узкой красноватой каемкой, и прочно сидят на слизистой оболочке.
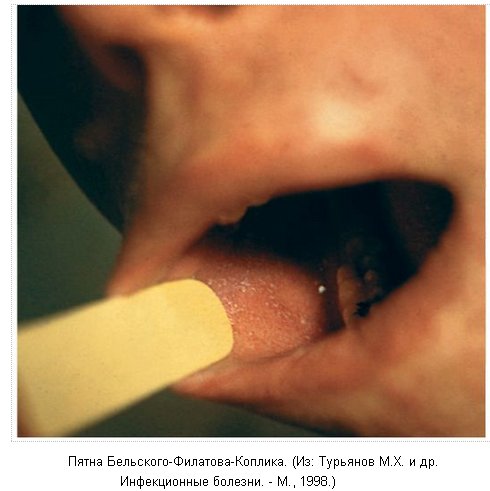
По внешнему виду напоминают манную крупу или отруби. С появлением экзантемы они исчезают. В конце начального периода (3-4-й день) температура тела понижается, затем с появлением коревой сыпи вновь повышается до более высоких цифр. Общая интоксикация и поражение дыхательных путей усиливаются.Коревая экзантема, 2 день высыпаний 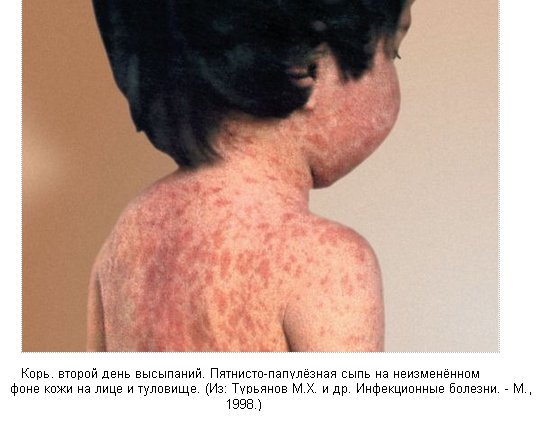
Коревая экзантема характеризуется этапностью высыпания: в 1-й день элементы сыпи появляются на лице, шее; на 2-й день - на туловище, руках и бедрах; на 3-й день сыпь захватывает голени и стопы, а на лице начинает бледнеть. Наиболее густо элементы сыпи расположены на лице, шее и верхней части туловища. Высыпания состоят из небольших папул (около 2 мм), окружены неправильной формы пятном, диаметр пятна, как правило, более 10 мм. Элементы сыпи склонны к слиянию, образуя сложные фигуры с фестончатыми краями. Однако даже при самой густой сыпи можно обнаружить участки совершенно нормальной кожи. В некоторых случаях на фоне коревой экзантемы можно заметить кровоизлияния (петехии). Через 3-4 дня элементы сыпи бледнеют, на их месте остаются буроватые пятна - пигментация, особенно выраженная и длительная при наличии геморрагических превращений сыпи. На месте сыпи в дальнейшем наблюдается отрубевидное шелушение (на лице и туловище).
Характерен выраженный конъюнктивит, иногда с гнойным отделяемым, склеивающим ресницы по утрам. Периферические лимфатические узлы (заднешейные, затылочные, подмышечные) увеличены, иногда чувствительны при пальпации. Над легкими выслушиваются рассеянные сухие хрипы, иногда среднепузырчатые влажные хрипы. В случае присоединения пневмонии появляется одышка, при перкуссии отмечаются отдельные участки укорочения перкуторного звука, выслушиваются звучные мелкопузырчатые влажные хрипы. У некоторых больных отмечаются боли в животе, жидкий стул. Появление диареи может быть обусловлено другими патогенными агентами (кампилобактер, лямблии, ротавирусы и др.), наслаивающимися на коревую инфекцию.
Митигированная корь. У инфицированных лиц, которым во время инкубационного периода вводили профилактически иммуноглобулин или делали переливание крови и плазмы, корь протекает легко. Она отличается увеличенным инкубационным периодом (до 21 дня), обычно протекает при субфебрильной температуре, катаральные явления со стороны дыхательных путей выражены слабо, пятен Бельского-Филатова-Коплика нет, экзантема в виде единичных элементов без характерной для кори этапности. Осложнений не дает.
Реакция на прививку. При введении живой противокоревой вакцины у 25-50% привитых появляется разной выраженности реакция. В некоторых случаях она напоминает митигированную корь. Однако инкубационный период укорочен до 9-10 дней. Отмечается повышение температуры тела (иногда значительное), катар верхних дыхательных путей, скудная макулопапулезная сыпь. У отдельных детей могут быть судороги и рвота. Лица с вакцинальной реакцией для окружающих не опасны. У лиц с иммунодефицитом, обусловленным рядом болезней (лейкозы, лейкемия, онкологические больные), введение живой противокоревой вакцины может вызвать очень тяжелую реакцию. Прививка таких детей противопоказана. Течение кори у лиц с нарушенной иммунной системой. У ВИЧ-инфицированных и онкологических больных корь протекает своеобразно. Чаще всего (у 80%) болезнь протекает крайне тяжело. Летальные исходы наблюдались у 70% заболевших корью онкологических больных и у 40% ВИЧ-инфицированных. Иммунизированные ранее (до заражения ВИЧ) погибали от кори реже. Несмотря на очень тяжелое течение, у 30% больных корью отсутствовала экзантема, а у 60% больных сыпь была атипичной. Часто развивались тяжелые осложнения (энцефалит, пневмонии и др.).
Осложнения после кори
Поражение вирусом кори слизистой оболочки респираторного тракта может приводить к развитию бронхита, ложного крупа, бронхиолита, а также обусловить наиболее частое осложнение кори - пневмонию. По генезу она вирусно-бактериальная. Большую роль играет наслоившаяся вторичная бактериальная микрофлора. Но при некоторых формах пневмонии основную роль играет вирус. К таким осложнениям можно отнести интерстициальную гигантоклеточную пневмонию, которая чаще всего развивается у лиц с иммунодефицитами (у больных она выявляется у 50-60%, у ВИЧ-инфицированных - у 60-82%), протекает тяжело, одышкой, в легких выявляются инфильтративные изменения, в мокроте можно обнаружить гигантские клетки. Конъюнктивит является обязательным проявлением кори, но у некоторых больных помимо конъюнктивы может поражаться и роговица. Кератоконъюнктивит является осложнением, которое иногда может привести к слепоте. К редким осложнениям относятся миокардит, гепатит, гломерулонефрит. При вторичной бактериальной пневмонии может развиться абсцесс легкого.Коревой энцефалит. патологоанатомическое исследование.
Тяжелым осложнением является поражение центральной нервной системы (энцефалит, менингоэнцефалит), который наблюдается у 1 на 1000 больных корью (у лиц с ослабленной иммунной системой энцефалит наблюдался в 20% случаев). Признаки энцефалита чаще появляются через неделю после появления экзантемы, хотя могут развиться и позднее (через 2-3 нед). Вновь повышается температура тела, появляются признаки общей интоксикации, сонливость, заторможенность, иногда потеря сознания, амимия, отсутствие брюшных рефлексов, нистагм, поражение лицевого нерва, параличи конечностей. Тяжелыми последствиями может закончиться коревое поражение зрительного и слухового нерва. При вовлечении в процесс спинного мозга могут быть тазовые расстройства.
Диагноз и дифференциальный диагноз
В период разгара болезни диагноз типичной кори трудностей не представляет. В начальном периоде до появления коревой экзантемы диагноз основывается на выраженном конъюнктивите с отеком нижнего века, катаре верхних дыхательных путей, энантеме и особенно на выявлении пятен Бельского-Филатова-Коплика.
Наиболее сложно диагностировать атипичную корь у привитых. Дифференцировать приходится от краснухи, энтеровирусной экзантемы, инфекционной эритемы Розенберга, аллергической (лекарственной, сывороточной) сыпи, от инфекционного мононуклеоза. В этих случаях целесообразно использовать лабораторные методы. В начальном периоде и в первые два дня после появления сыпи в окрашенных мазках мокроты, носовой слизи или мочи можно обнаружить многоядерные гигантские клетки. Из этих же материалов на культуре клеток можно выделить вирус кори. Коревой антиген можно выявить в эпителии дыхательных путей методом иммунофлюоресценции. Используют также серологические методы (РСК, РТГА, РИФ и др.). Диагностическим считается нарастание титра в 4 раза и более.
Понравилась статья? Поделись ссылкой
Читайте также:




