Чесотка при атопическом дерматите
Причины развития заболеваний
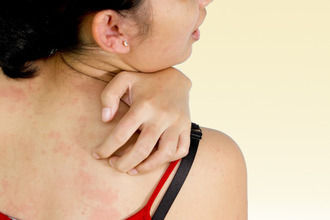
Чтобы дифференциальная диагностика была эффективной и правильной, нужно в первую очередь ознакомиться с базовыми понятиями – определением патологии и причинными факторами, вызывающими ее развитие. Начнем с аллергии – то есть повышенной чувствительности к чужеродным веществам, поступающим, как правило, из окружающей среды. Это могут быть:
- лекарства;
- пищевые продукты;
- косметика;
- бытовая пыль;
- шерсть и выделения животных;
- химикаты;
- латекс.
Аллергия развивается вследствие дисфункции иммунной системы. В качестве провокаторов выступают разные факторы:
- генетический (отягощенная наследственность);
- инфекционный (заражение вирусами, бактериями, грибами, гельминтами);
- воспалительный (хронические заболевания пищеварительной, респираторной системы).
Дерматитом называют воспалительное поражение кожи. Оно может быть вызвано такими триггерами как:
- Солнечная радиация.
- Высокая или низкая температура.
- Сок растений.
- Механическое воздействие (давление, трение).
- Электрический ток.
- Контакт с химическими веществами.
Существует разделение дерматитов на простые (от воздействия раздражающих веществ) и аллергические (возникают при контакте с соединениями, обусловливающими формирование индивидуальной иммунной чувствительности – сенсибилизации). Для них чаще характерно острое течение – старт симптомов после соприкосновения с провоцирующим компонентом. Отличие аллергии от дерматита не всегда прослеживается четко или есть вообще – все зависит от того, что лежит в основе патогенеза (механизма развития) болезни – раздражение или сенсибилизация, то есть вовлечение иммунитета.
Что же касается чесотки, то это – паразитарное заболевание кожи, разновидность локальной (местной) инфекции. Есть конкретный возбудитель – клещ Sarcoptes scabiei, черепахообразное насекомое, самки которого откладывают яйца и наиболее активны в ночное время суток. При неблагоприятном течении (отсутствии терапии или неправильном ее осуществлении) заболевание может осложниться возникновением аллергических реакций со стороны кожных покровов.
Таким образом, поражение кожи при аллергии имеет иммунопатологический, а при чесотке – инфекционный генез.
Характерные симптомы
Тактика дифференциальной диагностики построена на сравнении объективных клинических признаков, выявленных у пациента и ожидаемых при той или иной форме патологии. Чтобы отличить одну болезнь от другой, важно знать, какие симптомы им свойственны.
Развивается после соприкосновения с агрессивными средами: химикатами, соком растений, металлами. При этом для появления симптомов достаточно единственного эпизода контакта. Наблюдаются такие признаки как:
- покраснение;
- отек, зуд;
- трещины;
- сыпь в виде пузырьков или крупных полостных элементов;
- жжение, болезненность.
При хронической форме заболевания изменения выражены не так ярко, как при остром течении, однако к ним присоединяются дополнительные признаки. Это уплотнение и гиперпигментация кожи, многочисленные следы расчесов. Пациента беспокоит постоянный зуд.
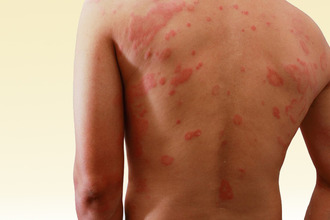
Возникает, если организм человека уже сенсибилизирован к раздражителю.
Первый контакт не приводит к развитию симптомов, однако уже через 7–14 дней, когда в процесс активно включается иммунная система, повторное соприкосновение вызывает ряд патологических изменений – таких как:
- ярко выраженное покраснение;
- припухлость, сопровождающаяся зудом;
- ощущение покалывания, жжения;
- возникновение пузырьков, пятен.
При любой форме контактного дерматита, будь то аллергический или простой тип, симптомы проявляются в четко очерченных границах области соприкосновения с провоцирующим веществом. В случае хронического течения характерна сухость кожи (вплоть до образования трещин), участки гиперпигментации.
Заболевание, обусловленное наследственными факторами, активизация которых произошла под действием провокаторов из окружающей среды (например, инфекций). Часто сочетается с аллергическим ринитом и бронхиальной астмой. Характерны следующие симптомы:
- Зуд кожи.
- Покраснение (эритема), припухлость.
- Пузырьки, узелки, трещины.
- Участки мокнутия, корки.
- Сухость, шелушение.
- Участки уплотнения.
Атопический дерматит – это форма аллергии, которая чаще всего начинается в детском возрасте. Поражается кожа волосистой части головы, лица, нижних конечностей. В дальнейшем – туловище, задняя поверхность шеи, руки. Хорошо видны следы расчесов, больных беспокоит навязчивый зуд, мучительная сухость. Процесс характеризуется хроническим рецидивирующим (с эпизодами обострений) течением, вероятно присоединение вторичной инфекции.
Паразит попадает в организм при контакте с больным человеком, его одеждой, постельным бельем, полотенцем. Между детьми болезнь может передаваться через игрушки. Пробуравив поверхностный слой кожи, клещ создает ходы – в них находятся яйца. Время от момента заражения до возникновения симптомов, то есть инкубационный период, бывает стандартным или затяжным. В первом случае он длится от 7 до 10 дней, во втором – около полутора месяцев.
Классический симптом чесотки – кожный зуд, резко интенсифицирующийся в ночное время суток.

Это связано с возрастающей подвижностью самок паразита. Кроме того, наблюдается:
- сыпь в виде узелков и пузырьков, или везикул (бывают расположены попарно);
- грязно-серые линии в форме зигзагов (от 0,3 до 1 см длиной) – чесоточные ходы;
- расчесы, кровянистые корочки.
Длительно существующий процесс характеризуется образованием гнойничковых элементов, связанных с присоединением инфекции. Ходы клеща имеют несколько мест излюбленной локализации:
- между пальцами на руках;
- между бедрами;
- на груди, ягодицах, пояснице, животе.
Женщины могут заметить ходы на сосках, мужчины – на наружных половых органах. У детей клещ поражает еще и подошвы, ладони, лицо.
Дифференциальная диагностика
Клиническая картина может быть очень схожей, а это грозит неправильным лечением и, соответственно, отсутствием выздоровления. Кроме того, при паразитарной инфекции высока вероятность заражения окружающих. Отличить чесотку от аллергии можно по ряду дифференциальных признаков. Рассмотрим наиболее значимые из них в таблице:
| Критерий | Чесотка | Дерматит | ||
|---|---|---|---|---|
| Аллергический контактный | Простой | Атопический | ||
| Наличие инкубационного периода | Да, 7–10 дней (до 1,5 мес.) | Есть этап формирования сенсибилизации | Не бывает, возникает сразу после соприкосновения с раздражителем | Отсутствует |
| Локализация элементов сыпи | Руки, ноги: кисти, запястья, локти, стопы. Подмышки, у женщин – молочные железы, у мужчин – наружные половые органы | В зоне, на которую попадает провокатор | В любом участке контакта | Сгибательные области (колени, локти), волосистая часть головы, шея |
| Ключевые признаки | Чесоточные ходы, ночной зуд, расчесы, кровянистые корочки. Попарно расположенные высыпания | Покраснение, отек, жжение, болезненность, пузырьки. При постоянном повреждении – уплотнение, гиперпигментация. Наличие желания чесать кожу. | Эритема, припухлость, везикулы, узелки, утолщение, сухость и усиление рисунка кожи, геморрагические корочки. Зуд, шелушение. | |
| Особенности | Обнаружение клещей-возбудителей при микроскопии соскобов | Исчезновение симптомов после прекращения действия вещества, обусловившего их появление | Рецидивирующее течение | |
Важно помнить, что у больного может быть несколько форм патологии одновременно; к тому же, нельзя исключать присоединение вторичной инфекции (бактериальной, грибковой природы).
Дополнительные методы диагностики
Целенаправленный поиск начинается с опроса больного. Так получают данные анамнеза (сведения о развитии заболевания), имеющие значение для дальнейшего исследования природы нарушений:
- При чесотке – факт соприкосновения с больным.
- При аллергии – наличие чувствительности к каким-либо чужеродным веществам.
- При простом дерматите – внезапное появление симптомов при первом контакте с раздражителем.
Также применяют лабораторные методы:
- общий анализ крови (при воспалении нарастает уровень лейкоцитов, при индивидуальной непереносимости – процент эозинофилов);
- соскоб кожи в области чесоточного хода и извлечение клеща иглой с последующей микроскопией (обнаруживается паразит, яйца, личинки);
- иммуноферментный анализ (ИФА) для выявления антител при аллергии.
Если возникает подозрение на наличие индивидуальной чувствительности, могут выполняться кожные пробы.
На предплечье или спину наносится подготовленное вещество-провокатор, проводится наблюдение за реакцией. Возникновение зуда, волдыря, покраснения, отека – положительные критерии диагностики аллергии. Метод не предназначен для использования в острый период проявлений, неинформативен на фоне приема антигистаминных и глюкокортикостероидных препаратов. Его не применяют, если есть риск анафилактического шока.
Чесоткой называется заболевание, вызываемое таким паразитом, как чесоточный клещ. Аллергия — это специфический иммунный ответ организма на определенный раздражитель. Симптоматика данных заболеваний может иметь как схожие черты, так и очевидные различия. Как отличить аллергию от чесотки — рассмотрим подробнее в статье.

Симптомы чесотки
Чесотка, как вид паразитарных патологий, вызывается чесоточным клещом, длина которого варьируется в пределах 0,3 мм. Жизненный цикл паразита составляет около 4 недель. Женская особь откладывает потомство в подкожные проходы, которым предстоит в течение 2 недель пройти через отдельные стадии развития и превратиться в половозрелых особей. Самцы гибнут практически сразу же, после оплодотворения самки. Во внешней среде чесоточные клещи существовать не могут дольше 3 суток. Температура 60 и более градусов губительна для данных паразитов.

- выраженный зуд кожных покровов, особенно в ночные и утренние часы;
- локализация сыпи на животе и спине, между пальцами, в интимной зоне;
- групповая особенность заболевания, так как чесотка вызвана паразитами, то она легко передается от одного человека к другому в кругу семьи.
Симптомы аллергии
Аллергия не относится к группе заразных заболеваний. Это ответная реакция иммунитета на контакт со специфическим раздражителем — аллергеном. Большинство лиц, страдающих аллергическими патологиями, знают, какой конкретно аллерген или группа аллергенов вызывают у них подобную реакцию. Если аллергия возникла впервые, необходима консультация аллерголога.
- непрерывное чихание;
- зуд в полости носа;
- высыпания на кожных покровах;
- кашель;
- отечность;
- отдельные волдыри;
- припухлость и покраснение век.
Как отличить чесотку от аллергии?
Из вышесказанного очевидно, что отдельные признаки этих заболеваний действительно очень похожи друг на друга. Однако, это совершенно разные болезни, диагностика и лечение которых в корне отличается. Присмотревшись к возникшим признакам заболевания, можно отличить чесотку от аллергии. Основные клинические проявления этих патологий вынесены в следующую сравнительную таблицу.
| Симптомы | Чесотка | Аллергия |
|---|---|---|
| Высыпания на кожных покровах | Кожа покрывается красными пятнами, в зависимости от зуда, их размер может варьироваться в меньшую или большую сторону. При присоединении вторичной инфекции из-за расчесов, высыпания могут нагнаиваться. Сыпь может охватывать все тело, кроме лица, в зависимости от распространения клеща и отсутствия адекватного лечения. | Сыпь появляется в виде покраснений, иногда сопровождается зудом. В большинстве случаев, высыпания появляются локализованно, в месте контакта с аллергеном. |
| Клещевые ходы под кожей | При запущенной форме заболевания клещевые ходы видны невооруженным глазом. | Подобный симптом отсутствует. |
| Характер зуда | Зуд обычно усиливается в ночное время, мешая человеку спать. | Если аллергия сопряжена с зудом, то этот симптом будет одинаково проявляться в любое время суток. |
| Насморк, слезотечение | Для чесотки эти симптомы не характерны. | Слезотечение и выраженная ринорея часто отмечаются при аллергии. |
| Слабость, общие недомогания | При чесотке подобных явлений не возникает. | Сопровождают аллергию практически во всех случаях. |
Общая инструкция
Как отличить чесотку от аллергии — можно увидеть из таблицы, далее постараемся подвести небольшие итоги.
- Определить, аллергия или чесотка у больного, поможет прием антигистаминного препарата. При аллергии симптоматика заболевания сглаживается, зуд и сыпь становятся менее выраженными или проходят в полном объеме. При чесотке препарат от аллергии будет неэффективен.
- Кожа и при аллергической реакции, и при чесотке может покрыться характерными высыпаниями. В обеих ситуациях обычно присутствует зуд. Но зуд, вызванный чесоточным клещом, беспокоит больного именно в ночные часы, так как эти паразиты активны в темное время суток. Зуд аллергического происхождения беспокоит круглосуточно.
- Аллергию всегда сопровождает слабость, состояние разбитости, и этим она будет отличаться от чесотки. При поражении кожных покровов паразитами общее самочувствие человека, как правило, не страдает.
- Клинические признаки аллергии — насморк и слезотечение не могут быть спутниками чесотки. И это тоже является важным отличием данных заболеваний. Точно диагностировать и определить характер заболеваний может специалист по дерматологии. Если человек затрудняется с определением точного диагноза, не нужно заниматься догадками и медлить с обращением в лечебное учреждение.
Диагностика и лечение заболеваний
Для того, чтобы определить, какая патология стала причиной кожного зуда и высыпаний — чесотка или аллергия, необходимо посетить дерматолога. После соответствующего осмотра, при необходимости врач сделает определенный соскоб на выявление чесоточного клеща, и, в случае его обнаружения, выпишет корректный терапевтический курс.
Если дерматолог опроверг наличие чесотки, то в дальнейшем необходимо проконсультироваться с аллергологом. Диагностика аллергии занимает больше времени, так как схема обследования будет более сложной. После осмотра пациенту назначаются необходимые лабораторные анализы, общеклиническое исследование и специфическое тестирование на аллергены. После того, как аллерген будет выявлен, специалист назначит необходимое лечение.
Заразно ли это?
Аллергия никогда не была заразным заболеванием. Это индивидуальная реакция организма, которая не может повлиять на кого-то еще. Если аллергия возникла на один и тот же продукт или вещество у двоих людей, контактирующих между собой, то скорее, это совпадение, чем исключение из правил.
О чесотке нельзя сказать точно так же, так как чесоточные клещи — весьма заразные паразиты, представляющие опасность для окружающих. Если чесотку подхватил один член семьи, то другие неминуемо ей заразятся в самое ближайшее время. Наиболее восприимчивы к заражению дети, поскольку именно с ними взрослые стремятся контактировать чаще всего. Также рискуют подцепить чесоточного клеща партнеры, вступая в интимную связь друг с другом, так как заболевание легко передается при соприкосновении кожных покровов больного и здорового человека.

В любом случае, не рекомендуется самостоятельно ставить себе диагноз и подбирать лечение, так как отличить аллергию от чесотки не всегда просто, а неправильно подобранные препараты могут усугубить проблему. Обращение к специалисту и проведение грамотно назначенного лечения в короткие сроки помогут избавиться от клинических признаков заболеваний, независимо от того, что было выявлено — аллергия или чесотка.
• В мире регистрируется 3 млн случаев чесотки в год. В некоторых тропических странах заболевание является эндемическим.
• Чесотка обычно встречается у детей, бездомных людей и лиц с иммунодефицитным состоянием.
• Заболевание чаще всего регистрируется в социальных учреждениях.
• У людей чесотку вызывает клещ Sarcoptes scabiei, облигатный паразит человека.
- Зрелая особь паразита проводит весь свой жизненный цикл (около 30 дней) в эпидермисе. После спаривания самец погибает, а самка прорывает ходы в поверхностных слоях кожи, выделяя экскременты и откладывая яйца.
- Клещи продвигаются по поверхностным слоям кожи, выделяя протеазы, разлагающие роговой слой.
- У инфицированных лиц обычно насчитывается ме нее 100 особей паразитов. Однако при иммунодефиците количество клещей может достигать 1 млн. Иммунодефицит предрасполагает к заболеванию крустозной чесоткой, называемой также норвежской.
• Передача инфекции обычно происходит при прямом контакте с кожей зараженного человека.
• Вне эпидермиса клещи могут существовать в течение 3 дней, чем иногда обусловливается передача инфекции через постельное белье и одежду.
• Инкубационный период при первичной инфестации составляет в среднем 3—4 недели. У сенсибилизированных лиц симптомы заболевания могут проявиться уже через несколько часов после заражения.
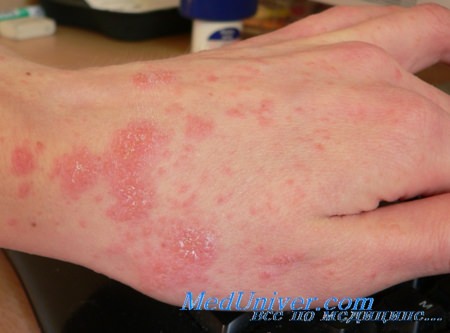
• Основным клиническим признаком этого заболевания является зуд.
• К кожным симптомам относятся папулы, узлы, чесоточные ходы и, редко, везикуло-пустулы.
• Грудные дети и дети младшего возраста могут проявлять раздражительность и плохо есть.
• Сильное подозрение па чесотку должны вызывать пустулы/узлы, локализованные вокруг подмышечной области, области пупка, а также на половом члене и мошонке.
• Классическая локализация чесотки включает следующие участки тела: межпальцевые промежутки, запястья, лодыжки, область талии, паховую и подмышечные области, ладони и подошвы.
- Может отмечаться поражение наружных половых органов.
- У детей в некоторых случаях поражается кожа головы.
• Для выявления чесотки можно также использовать видеодерматоскопию. Видеодерматоскопия позволяет получить увеличенное изображение кожи при прямом освещении с увеличением в 100-600 раз, что позволяет четко визуализировать клещей и яйца. Эта неинвазивная методика не причиняет боли.
Биопсия необходима только в редких случаях, когда наблюдаются признаки других заболеваний.
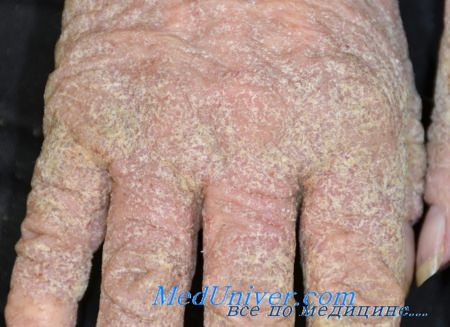
• Атопический дерматит. Ведущим симптомом как при атопическом дерматите, так и при чесотке является зуд. Локализация пораженных участков помогает различить эти заболевания. При чесотке отмечаются чесоточные ходы, в анамнезе - больные члены семьи. Атопический дерматит у детей часто ограничен сги бательными и разгибатсльными поверхностями конечностей. У взрослых основным местом поражения являются кисти рук.
• Контактный дерматит. Для этого заболевания характерны папулы и везикулы на фоне ярко-красной кожи, что при чесотке бывает редко. Хронический контактный дерматит часто приводит к шелушению и лихенификации, но не вызывает такой зуд, как чесотка.
• Себорейпый дерматит проявляется папулосквамозными высыпаниями с чешуйками и корками, локализация которых ограничена участками кожи, богатыми кожным салом. К ним относится волосистая часть головы, лицо, область за ушами и интертригинозные участки. Зуд обычно слабый или отсутствует.
• Небуллезное импетиго. Ведущим признаком этого заболевания являются корки медового цвета. Поскольку чесоточные ходы могут вторично инфицироваться, оба диагноза могут существовать одновременно.
• Укусы членистоногих насекомых. Следы от укусов часто бывают точечными, что позволяет дифференцировать их от чесотки.
• Акропустулез детей грудного возраста. Везикуло-пустулезные рецидивирующие высыпания ограничены областью кистей, запястий, стоп и лодыжек. У детей старше двух лет заболевание встречается редко.
• Лечение включает применение противоскабиозного и противозудного препаратов'.
• Крем перметрина 5% (Elimite, Acticin) по данным Кокрановского систематизированного обзора - наиболее эффективный способ лечения. Крем наносится от шеи вниз (включая голову, если она поражена) и смывается через 8-14 часов. Обычно препарат применяется на ночь. Эффективность лечения возрастает при повторном применении препарата через 1-2 недели. К сожалению, устойчивость клещей к перметрину растет.
• Ивермектин - системный препарат для лечения стойкой или крустозной чесотки. Исследования показали его эффективность и безопасность. В большинстве случаев применялась однократная доза ивермектина 200 мкг/кг. Некоторые специалисты рекомендуют повторно применить эту дозу через одну неделю. Обратите внимание, что Федеральное агентство контроля лекарств не разрешает применять этот препарат детям с весом менее 15 кг.
• Для облегчения зуда применяются дифенгидрамин, гидроксизин и слабые стероидные кремы. Важно отметить, что зуд может сохраняться в течение 1-2 недель после успешного завершения лечения, поскольку мертвые клещи и их яйца продолжают сохранять антигенные свойства, вызывающие стойкое воспаление.
• Стандартным компонентом любой терапии является обеззараживание окружающей среды.
- Одежду, постельное белье и полотенца следует подвергнуть машинной стирке в горячей воде.
- Одежду и другие предметы, например, чучела животных, которые нельзя стирать, необходимо обработать средствами химчистки и выдержать в пластиковых мешках в течение недели.
• Все члены семьи и другие лица, проживающие в зараженном доме, должны подвергнуться лечению. Неполное излечение прраженных лиц обычно приводит к рецидивам заболевания в семье.
• К другим, менее эффективным средствам относится бензилбензоат, кротамитон, линдан и синергизированные натуральные перметрины.
• При признаках бактериальной суперинфекции необходимы антибиотики.
Рекомендации больным с чесоткой:
• Пациенту следует избегать прямого контакта с другими лицами, например, спать с ними в одной постели до тех пор, пока не завершится первый курс лечения.
• Пациенты могут вернуться в школу и на работу через 24 часа после первого курса лечения.
• Пациента необходимо предупредить о том, что зуд может сохраняться после успешного лечения в течение 1-2 недель, но если симптомы наблюдаются к концу третьей недели, следует обратиться к врачу.
• Наблюдение показано в тех случаях, когда симптомы не разрешаются.
• У лиц с крустозной чесоткой желательно оценить иммунологический статус.
Клинический пример чесотки. Нa прием к врачу привели двухлетнего мальчика с сильным зудом и корками на руках. Зудящая сыпь наблюдалась также на всем теле маленького пациента. Заболевание возникло у ребенка в двухмесячном возрасте, в связи с чем его многократно лечили от чесотки. У других взрослых и детей в доме также отмечаются зуд и высыпания. Предыдущие попытки лечения сводились к применению местных препаратов. Были по лучены соскобы кожи, в которых обнаружены клещи и их экскременты. Ребенку и всем членам семьи одновременно назначили ивермектип, и норвежская чесотка разрешилась как у детей, так и у взрослых. Мальчику была назначена повторная доза ивермектина для профилактики рецидива.
Из паразитарных дерматозов чесотка является самым распространенным заболеванием кожи. Высокие цифры официальной статистики о заболеваемости чесоткой населения России не отражают реального состояния проблемы. Иногда врачи, не желая заниматься противоэпидемическими мероприятиями в очагах заболевания, проводя больным противочесоточное лечение, прибегают к “ухищрениям” — вместо чесотки ставят диагноз “крапивница”, “укусы насекомых”, “аллергический дерматит”. При самолечении пациентов, обращении их к врачам, занимающимся частной практикой, также возникают случаи недоучета больных, страдающих этим недугом. Миграция населения, несоблюдение личной гигиены, раннее начало половой жизни, ухудшение материального уровня жизни и другое — привычные социальные явления наших дней также являются причинами высокого уровня заболеваемости чесоткой. В настоящее время весьма актуальна проблема заболеваемости чесоткой в Вооруженных силах РФ, превышающая заболеваемость среди гражданского населения в 6 раз.
Чесотка, или, исходя из видового названия возбудителя, Scabies, обусловлена чесоточным клещом Sarcoptes scabiei. Подобные заболевания в ветеринарии называются саркоптозом — по родовому названию возбудителя. Патологический процесс, возникающий у человека при попадании чесоточных клещей от животных, по аналогии называется псевдосаркоптозом.
Чесоточный клещ относится к постоянным (облигатным) паразитам, характерной чертой которых является передача только от человека человеку, а тип его паразитизма определяет особенности этиологии, эпидемиологии и клиники заболевания, тактики диагностики и лечения. Клещи большую часть жизни проводят в коже хозяина и лишь во время короткого периода расселения ведут эктопаразитический образ жизни на поверхности кожи. S. scabiei паразитирует в поверхностных слоях кожи, но при осложненном течении может поражать и более глубокие ее слои.
Жизненный цикл чесоточного зудня представлен двумя стадиями: репродуктивной и метаморфической. Репродуктивная стадия клеща следующая: яйца откладываются самкой в чесоточном ходе, где затем появляются личинки. В отличие от других насекомых личинки чесоточного клеща уже в яйце начинают активно двигаться, постепенно сбрасывая с себя яйцевую оболочку. При попадании на кожу они внедряются в волосяные фолликулы, формируя фолликулярные папулы. Метаморфическая стадия определяется появлением личинок, которые через ход проникают в кожные покровы и после линьки превращаются в протонимфы, затем — в телеонимфы, которые потом в свою очередь, превращаясь во взрослые особи, располагаются на коже больного в папулах и везикулах. Следующие две недели развивается атипичная чесотка (чесотка без ходов), поскольку развитие личинки до половозрелой самки, способной прокладывать ходы, занимает две недели. Сам чесоточный ход может сохраняться до полутора месяцев и служить источником заражения.
Длительность жизни чесоточного зудня при комнатной температуре 22 о С и 35% влажности составляет около 4 дней. При температуре 60 о С клещи погибают в течение часа, а при температуре ниже 0 о С — практически сразу. Только молодые самки и личинки являются инвазионными стадиями развития чесоточного клеща. Средний срок выживания самок чесоточного клеща достигает трое суток, а личинок — двое. Именно в этих стадиях зудень может переходить с хозяина на другого человека и некоторое время существовать во внешней среде. Причем домовая пыль, деревянные поверхности, а также натуральные ткани являются наиболее благоприятными средами обитания S. scabiei вне хозяина. Следует отметить, что пары сернистого ангидрида убивают чесоточного клеща за 2—3 мин., а яйца клещей более устойчивы к различным акарицидным средствам.
Заболеваемость чесоткой растет в осенне-зимний период, что в первую очередь обусловлено резким увеличением плодовитости клеща. Это подтверждается тем, что удельное обилие молодых, не откладывающих в чесоточных ходах яйца самок в осенние месяцы падает до нуля. Заражение в 95% происходит при прямой передаче клеща от больного человека (причем в половине случаев — при половом контакте) или опосредованно (через предметы, которыми пользовался больной). Невысокая частота случаев непрямого пути заражения объясняется слабой жизнестойкостью клеща во внешней среде, поскольку возбудитель чаще передается при общем пользовании постельными принадлежностями: мочалками, игрушками, письменными принадлежностями. Заражение также может произойти в душевых, банях, гостиницах, поездах и других общественных местах при условии нарушения санитарного режима.
При чесотке в случае заражения самками инкубационный период практически отсутствует. Внедрившаяся самка сразу начинает прогрызать ход и откладывать яйца. При заражении личинками инкубационный период составляет около 2 недель, что соответствует времени метаморфоза клещей.
Основным и первым субъективным симптомом болезни является зуд, усиливающийся в вечернее время. Его интенсивность чаще всего нарастает по мере увеличения продолжительности заболевания, которая в свою очередь зависит от численности паразита и индивидуальных особенностей организма. К последним относятся сенсибилизация организма к клещу и продуктам его жизнедеятельности (фекалии, оральный секрет, изливаемый при прогрызании хода, секрет желез яйцевода) и состояние нервной системы больного (степень раздражения нервных окончаний паразитом при движении). Количество и распределение чесоточных ходов в коже не случайно и определяется скоростью регенерации эпидермиса, строением и термическим режимом кожи. Преимущественно чесоточные ходы располагаются на участках кожи, имеющих пониженную температуру, минимальный или отсутствующий волосяной покров и максимальную толщину рогового слоя эпидермиса (кисти, запястья и стопы). Последний фактор позволяет вылупиться личинкам из всех яиц, а не отторгнуться вместе с роговыми чешуйками.
Высыпания у грудных детей часто захватывают такие участки кожного покрова, которые исключительно редко поражаются у взрослых: лицо и голова, подошвы и ладони. Причем иногда явления чесотки на лице и голове “замаскированы” клинической картиной острой мокнущей экземы, устойчивой к обычной терапии. У детей первых месяцев жизни чесотка вначале нередко может производить впечатление детской крапивницы, поскольку на коже лица, спины и ягодиц имеется большое количество расчесов и покрытых кровянистыми корочками волдырей. У детей чесотка может осложняться тяжелой пиодермией и сепсисом, вплоть до смерти больного. Следует отметить, что у школьников осложнения чесотки в виде вторичной пиодермии часто маскируют паразитарный процесс под клиническую картину острой экземы, пиодермии или почесухи. У лиц пожилого возраста клиническая картина заболевания представлена кровянистыми корочками и расчесами при отсутствии везикул и наличии единичных чесоточных ходов.
При осложнении чесотки возникают явления вторичной пиодермии в виде импетигинозных элементов. Осложнением заболевания является образование постскабиозной лимфоплазии как реактивной гиперплазии лимфоидной ткани.
Выделяют отдельные формы чесотки: узелковую (постскабиозная лимфоплазия кожи), чесотку у детей, норвежскую, псевдочесотку.
Клиническими критериями постановки диагноза чесотки является наличие чесоточных ходов, папул, везикул, серозных корок, которые появляются в типичных местах в области межпальцевых складок кистей, запястий, живота, гениталий, молочных желез, ягодиц, бедер (табл. 1).
Клиническая картина чесотки может также быть представлена эрозиями, геморрагическими корками, экскориациями, очагами эритематозно-инфильтративного характера. Нередко встречаются стертые формы чесотки, которые приводят к ошибочной диагностике и часто расцениваются как аллергодерматоз.
Диагноз чесотки устанавливается на основании клинических проявлений, эпидемиологических данных и результатов лабораторных исследований. Известны методы извлечения клеща иглой, тонких срезов, послойного соскоба, щелочного препарирования кожи. Экспресс-диагностика чесотки проводится с применением 40% водного раствора молочной кислоты. Реже диагноз ставится на основании положительного эффекта при лечении ex juvantibus одним из акарицидных препаратов.
- Лечение больных, выявленных в одном очаге, должно проводиться одновременно во избежание реинвазии.
- У детей до 3 лет проводится втирание противочесоточных препаратов в весь кожный покров, у остальных больных исключение составляют лицо и волосистая часть головы.
- Втирание препаратов осуществляется только руками для лучшего поступления скабицида в ходы.
- Лечение проводится в вечернее время, что связано с суточным ритмом активности возбудителя.
- Терапия осложнений чесотки проводится одновременно с лечением основного процесса.
- Лицам, бывшим в контакте с больным чесоткой, проводится профилактика во избежание “пинг-понговой” инфекции. Оно состоит в однократной обработке любым противочесоточным препаратом.
- Мытье больного рекомендуется проводить перед началом и по окончании курса лечения. При необходимости препарат можно смывать каждое утро, при этом его экспозиция на коже должна быть не менее 12 часов, включая ночной период.
- Смена нательного и постельного белья проводится по окончании курса терапии.
- Постскабиозный зуд после полноценной терапии не является показанием для дополнительного курса специфической терапии.
- Персистирующая скабиозная лимфоплазия кожи не требует дополнительной специфической терапии.
Для лечения чесотки в настоящее время используется достаточно большое количество лекарственных препаратов и терапевтических схем. Наиболее часто применяемые медикаменты представлены в таблице 2.
Тем не менее прежде чем начинать лечение, целесообразен прием горячего душа с применением мочалки и мыла с целью механического удаления с кожи клещей, секрета сальных желез и для разрыхления рогового слоя эпидермиса, что улучшает адгезию противоскабиозных средств. Однако при наличии явлений вторичной пиодермии водные процедуры противопоказаны.
Обработка по методу Демьяновича проводится двумя растворами: № 1 (60% раствор тиосульфата натрия) и № 2 (6% раствор хлористоводородной кислоты). В прежние годы она являлась наиболее распространенным методом лечения чесотки. Метод рекомендуется при локальной форме чесотки, при распространенных формах его целесообразно комбинировать с последующим трехдневным втиранием серной мази. Данная методика основана на акарицидном действии серы и сернистого ангидрида, которые выделяются при взаимодействии соляной кислоты и гипосульфита натрия. У этого метода есть свои недостатки. В их числе трудоемкость, частые медикаментозные дерматиты и низкая эффективность при применении в условиях амбулаторного лечения.
Бензилбензоат, эмульсия (10%— для детей, 20% — для взрослых). Для приготовления эмульсии в 780—800 мл теплой кипяченой воды растворяется 20 г зеленого туалетного мыла, хозяйственного мыла или шампуня и добавляется 200 мг бензилбензоата. Суспензия хранится в темном месте при комнатной температуре не более недели. Человек, проводящий втирания, перед началом терапии моет руки с мылом. Эмульсию взбалтывают и втирают руками в весь кожный покров, за исключением волосистой части головы, лица и шеи. Сначала препарат одновременно втирается в кожу обеих кистей, затем — в правую и левую верхние конечности, после чего — в кожу туловища (грудь — живот — спина — ягодицы — половые органы) и нижних конечностей, включая подошвы и пальцы. В течение двух дней проводятся два последовательных втирания на протяжении 10 мин. с таким же перерывом, чтобы дать коже высохнуть. После завершения обработки постельное и нательное белье меняется. После каждого мытья руки заново обрабатываются. На третий день пациент моется и еще раз меняет белье.
С целью лечения детей до 3 лет используется 10% раствор, который готовят путем разбавления 20% суспензии таким же количеством воды. Препарат слегка втирается в кожу волосистой части головы и лица с осторожностью, во избежание попадания состава в глаза.
При осложненных или распространенных формах чесотки, когда в процессе лечения появляются новые элементы на коже, а пациент жалуется на продолжающийся зуд в вечернее и ночное время, целесообразно удлинять курс терапии до трех суток или назначать повторный двухдневный курс терапии через три дня после завершения первого.
Бензилбензоат, входящий в состав водно-мыльной суспензии, обладает как противоскабиозным, так и анестезирующим действием. При неблагоприятной эпидемической обстановке его применение наиболее целесообразно. К числу недостатков можно отнести местное раздражающее действие препарата, что может вызывать субъективные ощущения и болезненность при нанесении состава на кожные покровы.
В настоящее время мази, содержащие серу или деготь (мазь Вилькинсона, 20—30% серная мазь), втирают в течение 10 мин. в кожные покровы, за исключением лица и волосистой части головы. Втирание производят пять дней подряд, лучше на ночь, особенно энергично нанося мази в места излюбленной локализации клеща (кисти, запястья, локти, живот). Через день по окончании курса терапии больной моется с мылом, меняя нательное и постельное белье, верхнюю одежду. В участках с нежной кожей (половые органы, околососковая область, пахово-бедренные и другие складки) во избежание дерматита мазь втирают осторожнее. Сера, помимо противочесоточного, обладает также кератолитическим действием, что обеспечивает лучший доступ препарата к возбудителю. При наличии вторичной пиодермии в первую очередь необходимо купировать эти явления антибиотиками или антибактериальными мазями. При выраженной экзематизации, сопровождающей паразитарный процесс, назначают антигистаминные и кортикостероидные препараты местного действия. Среди недостатков данного способа лечения выделяют: длительность терапии, неприятный запах, частое развитие осложнений. Эти мази не назначаются лицам, страдающим экземой, и детям.
Высокой эффективностью и низкой себестоимостью обладает лосьон линдана (1%), который наносят однократно на всю поверхность кожи и оставляют на 6 час., затем смывают. В условиях жаркого климата особенно удобен препарат в виде порошка (15,0—20,0 г порошка втирают в кожу 2—3 раза в день, через сутки принимают душ и меняют белье). Препарат используется также в виде 1% крема, шампуня или 1—2% мази. Достаточно однократной обработки человека с экспозицией в 12—24 час. для полного излечения. В связи с некоторой токсичностью его применения категорически запрещен у детей (до 2 лет), беременных, больных с множественными расчесами, страдающих экземой, атопическим дерматитом, т.к. он может вызвать обострение заболевания. В последнее время в связи с его применением описаны случаи линдан-устойчивой чесотки, когда даже многократные обработки данным препаратом не приводят к выздоровлению больного.
Кротамион применяют в виде 10% крема, лосьона или мази. Втирают после мытья два раза в день с суточным интервалом или четыре раза с интервалом 12 час. в течение суток. Требуются ежедневные обработки в течение пяти дней, поскольку препарат характеризуется низким уровнем скабицидной активности и, соответственно, возникновением случаев резистентности клещей к кротамиону.
Раствор эсдепаллетрина и пиперонила бутоксида наносят на кожные покровы от шейной области до подошв (сначала на кожу туловища, затем — конечности) в вечерние часы. Аэрозоль позволяет наносить раствор на всю поверхность кожи и обеспечивает проникновение действующих веществ в чесоточные ходы. Через 12 час. препарат тщательно смывают. При необходимости возможно повторное использование противоскабиозного средства через 10—12 дней после первичной обработки. Эффективность данного средства составляет 80—91%, причем даже в случае излечения зуд и другие симптомы могут сохраняться еще 8—10 дней. Препарат применяется во всех возрастных группах и не имеет противопоказаний. Перед его использованием необходимо вылечить явления вторичного инфицирования (импетиго) или экзематизации.
Малатион в виде жидкости наносится на участки кожного покрова больного, страдающего чесоткой. Малатион используется в виде 0,5% лосьона (1% шампунь используют при педикулезе). Обработку кожи проводят в вечерние часы. В лечебный процесс вовлекают всех членов семьи. Препарат наносят на всю поверхность кожи, кроме лица и волосистой части головы. Через 12 час. после нанесения препарата его тщательно смывают. Повторная обработка возможна на 8—10-е сутки лечения. Обязательно меняют постельное и нательное белье. Осторожно используют препарат у пациентов, страдающих бронхиальной астмой, и детей, предупреждая вдыхание паров спиртосодержащей основы, в связи с чем применение водного лосьона целесообразнее.
Перметрин является эффективным и безопасным препаратом для лечения чесотки. После однократной обработки на ночь процент излеченных пациентов составляет 89—98%. Препарат оставляют на 8—12 час. (на ночь), затем его смывают и надевают чистое белье. Лечебную процедуру повторяют на 7-й или 10-й день терапии. Препарат имеет несколько преимуществ: хорошую переносимость при использовании в условиях высокого температурного режима и влажности окружающей среды; может использоваться при осложнениях чесотки (аллергический дерматит, пиодермия, микробная экзема); допустимо применение для дезинфекции нательного и постельного белья и при лечении других паразитарных заболеваний (педикулез и фтириаз).
Профилактика чесотки предусматривает активное выявление источника заражения и лиц, контактировавших с больным, с целью их привлечения к профилактическому лечению. Необходимо установить степень контакта (прямой/непрямой), выявить и ликвидировать очаги чесотки, осуществить диспансерное наблюдение за больными, провести текущую дезинфекцию в очаге инфекции.
Санитарная обработка вещей, одежды и помещений повышает эффективность терапии акарицидными средствами, поскольку предупреждает возможные рецидивы заболевания.
Для обработки вещей, не подлежащих кипячению, используются высокоэффективные средства, такие как перметрин, эсдепаллетрин и пиперонила бутоксид в аэрозольной упаковке. Эти средства высокоэффективны также при лечении различных видов педикулеза, чесотки, при заражении случайными видами паразитов (блохами, клопами).
Белье больных, подлежащее кипячению, стирают, тщательно проглаживают или проветривают на воздухе в течение пяти дней, а на морозе в течение одного дня.
Контроль излеченности проводится через три дня после окончания лечения, а затем каждые 10 дней в течение полутора месяцев. Успех лечения определяется как самим препаратом, так и его концентрацией, выбор которых зависит от возраста больного, наличия беременности, степени развития процесса, наличия осложнений и их тяжести. Важную роль играет также правильное применение препаратов. Втирать любое средство нужно только руками, лучше в вечернее время. Это связано с ночной активностью возбудителя и с тем, что 6—8 час. сна достаточно для гибели активных стадий чесоточного клеща.
Безусловно, чесотка является актуальной проблемой современной дерматологии, но благодаря успешным этиопатогенетическим и эпидемиологическим разработкам последних лет, накопленному клиническому, диагностическому и терапевтическому опыту решение данного вопроса не выглядит неразрешимой задачей для врачей любого профиля.
В.С. НОВОСЕЛОВ, доцент кафедры кожных и венерических болезней ММА им. И.М. Сеченова; А.В. НОВОСЕЛОВ, клинический ординатор кафедры кожных и венерических болезней ММА им. И.М. Сеченова
Читайте также:


