У кого был сепсис при спиде
- Не страдавший какой-либо патологией мужчина 32 лет заболевает острым респираторным заболеванием, на этом фоне получает физическую травму. Через несколько часов у него появляется потрясающий озноб, гипертермия, затем резкое падение артериального давления, и больной госпитализируется в стационар в состоянии некупируемого шока. На аутопсии макроскопически какой-либо патологии не выявлено. При гистологическом исследовании в сосудах микроциркуляторного русла печени, селезенки, почек, легких обнаружены скопления стафилококка.
- Девушка 15 лет, после кратковременной гипертермии поступила в стационар в состоянии некупируемого шока. На аутопсии обнаружена перфорация матки после внебольничного аборта, с незначительной местной воспалительной реакцией. При гистологическом исследовании, также как и в первом примере, обнаружены скопления стафилококка в сосудах микроциркуляторного русла.
Таким образом, сепсис протекает по-разному у лиц с отягощенным и неотягощенным преморбидным фоном, поэтому патогенез и танатогенез у этих двух групп больных принципиально различается и предложенная консенсусом концепция развития сепсиса (ССВР → сепсис → тяжелый сепсис → септический шок → рефрактерный септический шок → полиорганная недостаточность) не состоятельна, поэтому мы предлагаем свою концепцию генеза сепсиса (рис.) в зависимости от преморбидного фона.
В настоящее время в лабораторном подтверждении диагноза наибольшее значение предается уровню прокальцитонина. Действительно, прокальцитониновый тест у больных сепсисом, подтвержденным выделением гемокультуры и/или ПЦР, был положительным у 86,7% больных (10 и более нг/л). У больных с тяжелым течением инфекции, при отрицательных результатах бактериологического исследования и ПЦР прокальцитониновый тест был положительным у 43,7% больных. Полученные данные позволяют рассматривать этот тест как критерий тяжести инфекционного процесса. При эффективной антибактериальной терапии уровень прокальцитонина в течение 2–3 суток резко снижается, что позволяет его использовать как надежный критерий эффективности антибактериальной терапии. Для лабораторного подтверждения диагноза сепсиса мы по-прежнему, прежде всего, придаем значение выделению гемокультуры возбудителя, что позволяет определить чувствительность возбудителя к антимикробным препаратам, а также проводить мониторирование динамики чувствительности возбудителя. Недостатками метода являются: отрицательный результат при начатой антибактериальной терапии, возможность экзогенного загрязнения, возможность транзиторной бактериемии. Для повышения эффективности бактериологического метода следует исследовать содержимое гнойных очагов (содержание пустул, пунктата гнойных очагов, спинномозговой жидкости, мочи, мокроты и т. д.). Важнейшую роль в подтверждении диагноза сепсиса имеет ПЦР, которая обладает 100% специфичностью, позволяет определить интенсивность бактериемии (микробную нагрузку), получить положительный результат в первые 1–2 суток лечения антибиотиками. Отрицательный результат ПЦР при выделении гемокультуры свидетельствует об экзогенном загрязнении. При обследовании 40 ВИЧ-инфицированных больных со стафилококковым сепсисом мы во всех случаях получили положительный результат ПЦР, причем микробная нагрузка варьировала от 8 × 10 2 до 1,38 × 10 5 .
Лечение сепсиса должно быть комплексным и включать антибактериальную, детоксикационную терапию, иммунотерапию, интенсивную терапию и реанимацию, нутритивную поддержку, по показаниям — хирургическое вмешательство, профилактику и лечение дисбиоза.
Подробные рекомендации по антибактериальной терапии даны в практических руководствах по сепсису [20, 21]. Следует остановиться только на отдельных аспектах проблемы. Во-первых, антибактериальная терапия должна проводиться поэтапно. Целью первого этапа является купирование бактериемии, что достигается постоянным поддерживанием высоких концентраций препарата в крови (минимальные промежутки между введением разовых доз препарата или непрерывное капельное введение). После купирования бактериемии стоит задача эрадикации возбудителя из септических очагов, где его биодоступность значительно ниже (воспалительный инфильтрат, биопленка на поверхности колонии возбудителя), поэтому интервалы между введением препарата и разовые дозы следует максимально увеличить [6]. При этом в крови достигаются пиковые концентрации препарата и происходит его пассаж в септический очаг. В качестве этиотропного средства не следует забывать о бактериофагах (стафилококковый, пиофаг и другие). Особенно эффективно применение индивидуальных фагов, полученных против культуры возбудителя, выделенной у больного. Важно то, что бактериофаги не обладают побочным действием и не имеют противопоказаний для применения. Иммунотерапия включает специфические (антистафилококковый иммуноглобулин) и неспецифические иммуноглобулины. При этом следует иметь в виду, что большинство препаратов иммуноглобулинов содержат IgG, которые обладают преимущественно протективным действием. Кроме того, они при избыточном введении блокируют рецепторы иммунокомпетентных клеток и подавляют продукцию собственных антител, обладающих большей овидностью к возбудителю. Эффективен только пентаглобин и его аналоги, в меньшей степени нормальный человеческий иммуноглобулин, которые содержит IgM. Важное значение имеет детоксикация, особенно экстракорпоральная. Наиболее эффективна ультрафильтрация плазмы. Хирургическая санация доступных септических очагов является важным звеном в комплексном лечении сепсиса, хотя не гарантирует полного эффекта. Методы интенсивной терапии, искусственная вентиляция легких снижают летальность при наиболее тяжелой молниеносной форме сепсиса. Интенсивность катаболических процессов, невозможность или малая эффективность, из-за ферментативной недостаточности энтерального питания, требуют полноценного парентерального питания с использованием расчетных доз белковых, аминокислотных, липидных, углеводных растворов, витаминов. Массивная антибактериальная терапия вместе с нарушениями питания приводит к развитию тяжелого дисбиоза кишечника и требует применения с первых дней лечения пробиотиков, не подверженных действию антибактериальных препаратов.
Рациональная комплексная терапия сепсиса приводит к резкому снижению летальности, хотя она остается достаточно высокой (10–20% и выше) [24–26].
Приведенные сведения свидетельствуют о необходимости дальнейшего изучения всех аспектов проблемы сепсиса, особенно патогенеза, диагностики и лечения.
Литература
Ю. Я. Венгеров*, доктор медицинских наук, профессор
М. В. Нагибина* , 1 , кандидат медицинских наук
А. П. Угринова*
А. П. Сафонова**
С. В. Матосова**
Т. С. Свистунова***, кандидат медицинских наук
О. Ю. Шипулина**
Т. М. Коваленко***
Т. Н. Молотилова***
Д. В. Чернышов***
* ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
** ФБУН ЦНИИЭ Роспотребнадзора, Москва
*** ГБУЗ ИКБ № 2 ДЗМ, Москва



Что такое сепсис?
Наиболее частые возбудители, которые приводят к заражению, это бактерии стафилококки, стрептококки, кишечная палочка, а также различные грибы.
Причины сепсиса у взрослых
Наиболее частая причина сепсиса – это попадание в кровь вредных микроорганизмов – бактерий, грибков и вирусов. И чем сильнее заражается организм, тем тяжелее протекает заболевание. Особенно это касается тех случаев, когда инфицирование происходит сразу несколькими видами возбудителей.
Сепсис часто может развиваться на фоне ослабленной иммунной системы. Это происходит при онкологических заболеваний, при ВИЧ, при приеме препаратов, ослабляющих иммунную систему, при лучевой терапии и других факторах.
В ряде случаев сепсис может развиваться при распространении бактерий, которые полезны для организма. Например, кишечных бактерий, которые помогают переваривать пищу. При ослабленном иммунитете эти бактерии становятся опасными. При их попадании в кровь развивается интоксикация.
Виды сепсиса у взрослых
Сепсис может развиваться на фоне различных инфекционных заболеваний. Например:
- Тяжелая ангина;
- Пневмония;
- Онкологические заболевания;
- СПИД;
- Перитонит;
- Воспаление среднего уха (отит);
- Другие тяжелые раны и инфекции.
Различают три фазы развития сепсиса:
-
Токсемия – начальная фаза заболевания, при которой возбудитель выходит из первичного очага инфекции. Сопровождается активизацией иммунной системы в ответ инфицирование;
-
Септицемия – ухудшение общего состояния пациента, в результате проникновения в кровь микроорганизмов или их токсинов;
Септикопиемия – при этой форме сепсиса вместе с общей интоксикацией в организме образуются метастатические абсцессы (гнойные очаги). Они могут находится в различных тканях и органах.
- Молниеносный сепсис с быстрым развитием септического шока и летальным исходом через 1-2 дня;
- Острый сепсис с острой воспалительной реакцией в течение 5-28 суток;
- Подострый – заболевание длится около 3-4 месяцев;
- Хронический – может продолжаться до нескольких лет.
Симптомы сепсиса у взрослых
Симптомы заболевания могут различаться в зависимости от расположения первичного очага инфекции. Однако имеются и общие симптомы, которые встречаются у всех типов заболевания. Обычно это резкое повышение температуры, жар может периодически сменяться ознобом.
Когда заболевание начинает прогрессировать, меняется внешний вид пациента, заостряются черты и меняется цвет лица, на коже появляются высыпания (гнойники). Если заболевание протекает остро у больного может развиться истощение, обезвоживание организма и пролежни. К другим симптомам сепсиса относят:
- Вялость, заторможенность сознания;
- Слабый пульс, аритмию;
- Дыхательную недостаточность;
- Чередующиеся запоры и понос;
- Нарушение мочеиспускания из-за развития токсического нефрита;
- Мутные выделения из ран.
Диагностика сепсиса у взрослых
Лечение сепсиса у взрослых
Возможен ли благополучный исход такой грозного заболевания как сепсис? Согласно статистике, около 50% случаев сепсиса заканчиваются летальным исходом. Однако вылечить заболевание все же можно, если вовремя поставить диагноз и начать лечение.
Обычно таких больных помещают в палату интенсивной терапии, где под контролем специалистов проводят антибактериальную, дезинтоксикационную, симптоматическую терапию. При необходимости поддерживают работу важных органов, назначают иммуностимулирующие средства.
Удалить очаг инфекции можно только хирургическим способом, полностью удалив гнойник. В наиболее тяжелых случаях приходится удалять целиком орган.
Для того, чтобы уничтожить возбудителя инфекции внутривенно вводят антибиотики, к которым наиболее чувствительны микроорганизмы, вызвавшие заболевание.
Длительность лечения сепсиса составляет около 2 недель. Больного можно считать выздоровевшим после полной нормализации температуры и отсутствии возбудителей в двух посевах крови.

МИНИСТЕРСТВО ОБОРОНЫ РОССИЙСКОЙ ФЕДЕРАЦИИ
ФЕДЕРАЛЬНОЕ ГОСУДАРСТВЕННОЕ КАЗЕННОЕ УЧРЕЖДЕНИЕ
Начальник 97 ГЦСМиКЭ — Юрасов Владислав Владиславович.
1. Филатов Андрей Игоревич, гражданский персонал ВС РФ, имеющий высшее медицинское образование, специальную подготовку по судебно-медицинской экспертизе, стаж работы по специальности с 1999 года, высшую квалификационную категорию, заместитель начальника Центра — врач — судебно-медицинский эксперт 97 ГЦСМиКЭ;
2. Филиппенкова Елена Игоревна, врач — судебно-медицинский эксперт отдела судебно-медицинской экспертизы 97 ГЦСМиКЭ, стаж экспертной работы с 1996г., высшая квалификационная категория;
4. Ларина Татьяна Викторовна, заведующая патологоанатомическим отделением № 27 Самарской городской клинической больницы № 1 имени Н.И. Пирогова, главный нештатный специалист по патологической анатомии Департамента здравоохранения г.о. Самара.
СЛУЧАЙ ДИАГНОСТИКИ ГРИБКОВОГО СЕПСИСА И
ЦИТОМЕГАЛОВИРУСНОЙ ИНФЕКЦИИ НА ФОНЕ
ВИЧ-ИНФЕКЦИИ В СУДЕБНО-МЕДИЦИНСКОЙ ПРАКТИКЕ.
Приводим собственное наблюдение грибкового сепсиса (в наиболее вероятной степени, кандидозной этиологии), ассоциированного с цитомегаловирусной инфекцией с летальным исходом, явившихся оппортунистическими инфекциями ВИЧ-инфекции в стадии вторичных заболеваний (стадия IVB), фазе прогрессирования (СПИД).
Утром следующего дня, после завтрака, находясь в палате, в присутствии свидетелей военнослужащий Н. застонал, захрипел и упал на кровать. Реанимационные мероприятия эффекта не имели и через 40 минут после начала проведения реанимационных мероприятий была констатирована биологическая смерть.
Судебно-медицинское исследование трупа военнослужащего Н. было проведено через сутки после наступления смерти. При судебно-медицинском исследовании его трупа установлено следующее:
1. При наружном исследовании:
— труп мужчины молодого возраста, правильного астенического телосложения, пониженного питания;
— на подошвенной поверхности первого пальца левой стопы в проекции межфалангового сустава имелась рана (трещина) размерами 1,8×0,2 см, глубиной до 0,2 см (рана у концов покрыта наложениями легко крошащегося эпидермиса, края раны фиброзированы, приподняты в виде валиков, эпидермис по краям легко отслаивается, обнажая красно-розовую поверхность кожи; кожа вокруг раны обработана красителем зеленого цвета (бриллиантовым зеленым); эпидермис на подошвенной поверхности остальных пальцах левой стопы и межпальцевых промежутков сухой, шелушится и отслаивается, кроме того, на коже межпальцевых промежутков имеются участки мокнутия и творожистого вида наложений);
2. При внутреннем исследовании:
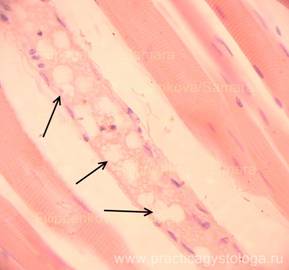
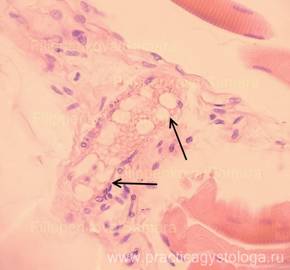
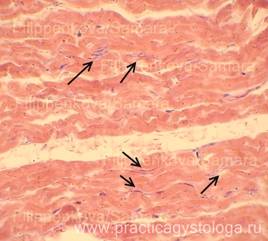
Рис. 1, 2. Скелетная мышечная ткань. В просветах отдельных сосудов на фоне частично гемолизированных эритроцитов видно большое количество округлых оптических пустот, похожих на газовые пузыри (указаны стрелками). Окраска: гематоксилин-эозин. Увеличение х400.
— нарушение каркасности и структурности (не сохраняют свою форму, тянутся за пинцетом и секционным ножом) отдельных органов (головной мозг, печень, селезенка) при отсутствии признаков гнилостных изменений трупа;
— тусклость оболочек головного мозга;
— полушария головного мозга после вскрытия и отделения твердой мозговой оболочки под тяжестью собственного веса самостоятельно отделились от основания черепа с отрывом от черепно-мозговых нервов и ствола головного мозга на уровне моста;
— створки клапанов и крупных сосудов, а также внутренние оболочки полостей сердца тонкие, несколько тускловатые, полупрозрачные; место прикрепления трехстворчатого клапана к фиброзному кольцу неравномерно утолщено, эндокард несколько более темно-красного цвета в сравнении с остальными участками эндокарда; сухожильные нити несколько укорочены, сосочковые мышцы утолщены;
— селезенка размерами 15,0×9,0×3,5 см, капсула гладкая, на разрезах ткань селезенки темно-красная, с умеренным соскобом пульпы.
3. При судебно-гистологическом исследовании:
— наличие микотического (грибкового) эндомиокардита (прорастание мицелия гриба в эндокард и миокард в объектах правой половины сердца и трикуспидального (трехстворчатого) клапана с формированием гранулем и очагов полиморфноклеточного воспаления);
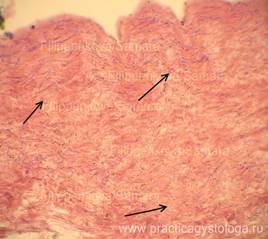
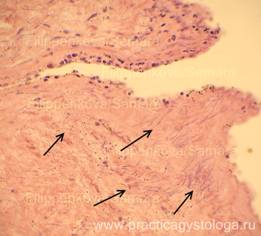
Рис. 3, 4. Эндокард правого сердца в состоянии неравномерно выраженного фиброза с немногочисленными макрофагами, лимфоцитами, фибробластами в его толще, очагово-диффузным прорастанием тонких нитей грибкового мицелия (указаны стрелками). Немногочисленные нити мицелия делятся под острым углом.
Окраска: гематоксилин-эозин. Увеличение х250.
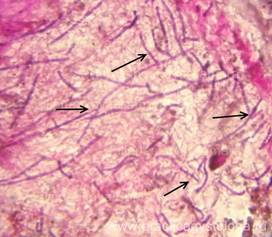
Рис. 5. Эндокард правого сердца с явлением фиброза. Тонкие нити грибкового мицелия (стрелки), различима их септированность. Немногочисленные нити мицелия делятся под острым углом. Окраска: ГОФП-метод. Увеличение х1000 (иммерсионный метод).
Окраска: гематоксилин-эозин. Увеличение х400.
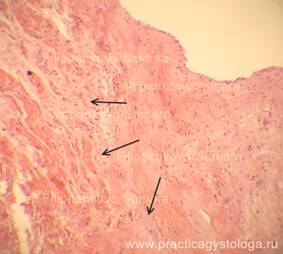
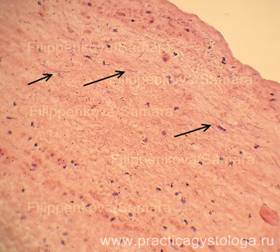
Рис. 10, 11. Эндокард трикуспидального клапана в состоянии выраженного фиброза, с немногочисленными макрофагами, лимфоцитами, фибробластами, короткими тонкими нитями грибкового мицелия. В подлежащий миокард распространяется довольно выраженный сетчатый склероз. Окраска: гематоксилин-эозин. Увеличение х250.
— фиброз мягкой мозговой оболочки, картина очагового продуктивного лептоменингита с наличием грибкового мицелия и псевдомицелия, ангиоматоз сосудов микроциркуляторного русла;
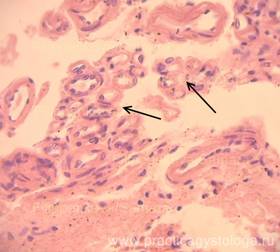
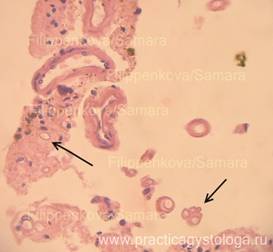
Рис. 12, 13. Мягкая мозговая оболочка головного мозга (дополнительная подрезка). В одном из объектов обнаружены небольшие очаги ангиоматоза ММО (большое количество кучно расположенных мелких сосудов; указаны стрелками; характерно для ЦМВИ).
Окраска: гематоксилин-эозин. Увеличение х250.
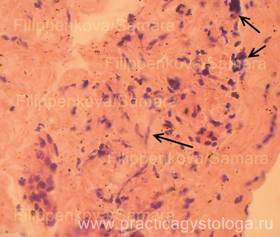
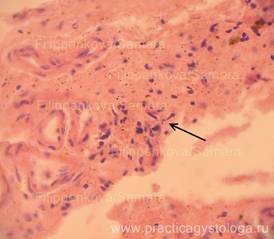
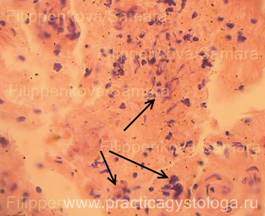
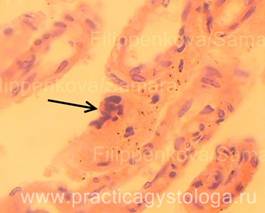
Рис. 14-17. Мягкая мозговая оболочка головного мозга (дополнительная подрезка). Фиброз, продуктивное воспаление ММО. Стенки ряда сосудов ММО с явлениями склероза, отёка, плазматического пропитывания, отёка. В отдельных полях зрения среди фиброза и продуктивного воспаления обнаружены мелкие пучки тонких нитей грибкового мицелия и элементы псевдомицелия (указаны стрелками). Окраска: гематоксилин-эозин.
Увеличение х400 и х400 с последующей обрезкой фрагмента.
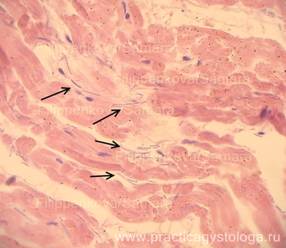
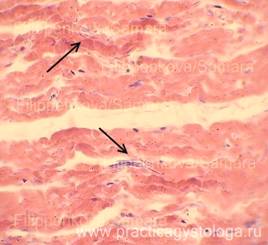
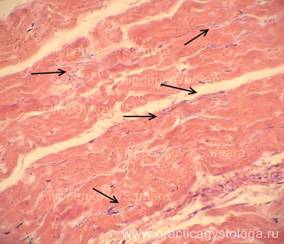
— наличие полиморфноклеточного панкардита; признаков дистрофии миокарда; в межжелудочковой перегородке сливающиеся друг с другом мелкие очаги фуксинофилии цитоплазмы кардиомиоцитов, формирующие распространённую фуксинофильную дегенерацию миокарда; очаговые фрагментация и волнообразная деформация мышечных волокон миокарда (как признаки возможного нарушения ритма сердца);
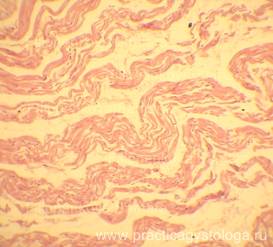
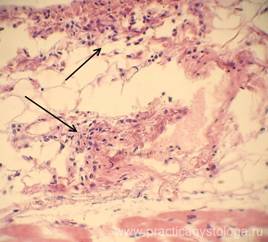
Рис. 18. Миокард. Пучки мышечных волокон в состоянии слабой и умеренной атрофии, волнообразной деформации (стрелка). Окраска: гематоксилин-эозин. Увеличение х100.
Рис. 19. Эпикард. Очаговая слабо-умеренная лимфогистиоцитарная его инфильтрация (стрелки). Окраска: гематоксилин-эозин. Увеличение х250.
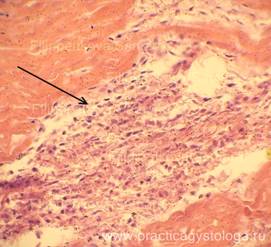
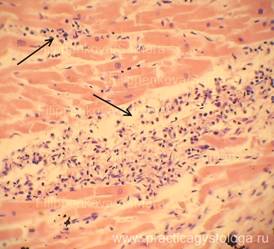
Рис. 20. Миокард. Очаговая гранулёма, состоящая из лимфоцитов, макрофагов, плазмоцитов, фибробластов. Окраска: гематоксилин-эозин. Увеличение х250.
— средне- и крупноочаговая умеренная-выраженная острая альвеолярная эмфизема, альвеолярный отёк, просветы единичных альвеол заполнены тонкими нитями грибкового мицелия;
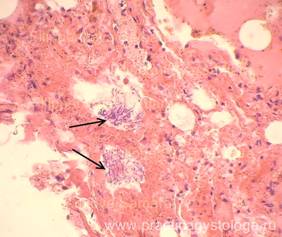
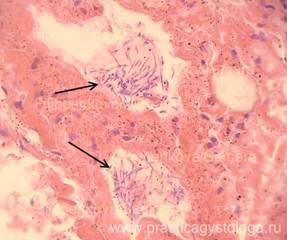
Рис. 22, 23. Лёгкое. В одном из 4-х объектов просветы 2-х альвеол заполнены тонкими нитями грибкового мицелия (указаны стрелками); их межальвеолярные перегородки утолщены за счёт слабо-умеренного склероза. Окраска: гематоксилин-эозин. Увеличение х250 и х400.
— картина хронического персистирующего гепатита в стадии обострения;
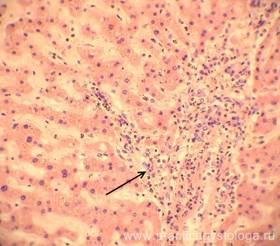
Рис. 24. Печень. Портальный тракт со слабо-умеренной диффузной лимфогистиоцитарной инфильтраицей отёчной стромы с примесью сегментоядерных нейтрофильных лейкоцитов (стрелка). Немногочисленные гепатоциты в состоянии слабо выраженной мелкокапельной жировой дистрофии. Окраска: гематоксилин-эозин. Увеличение х250.
— атрофия и делимфатизация лимфатических фолликулов и красной пульпы селезенки различной степени выраженности, вплоть до выраженной (признаки иммунодефицитного состояния), умеренно выраженный очагово-диффузный лейкоцитоз красной пульпы, её эозинофилия (как аллергическая реакция организма на присутствие гриба);
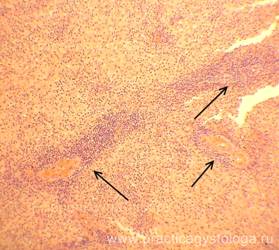
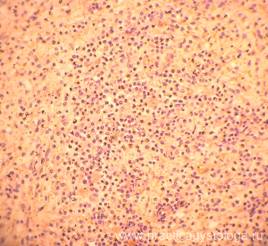
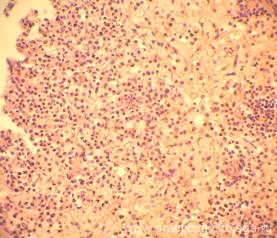
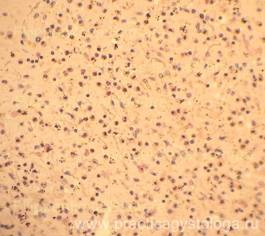
Рис. 25-28. Селезёнка. Группа лимфатических фолликулов с выраженными признаками их атрофии и делимфатизации (стрелки). Выраженная делимфатизация красной пульпы. Красная пульпа с геморрагическим пропитыванием на фоне аутолиза, выраженной делимфатизацией, умеренно выраженной очагово-диффузной лейкоцитарной инфильтрацией с примесью большого количества эозинофилов, мелкими скоплениями макрофагов. Окраска: гематоксилин-эозин. Увеличение х100 и х250.
— выраженная диффузная делимфатизация пульпы лимфатических узлов, крупноочаговые скопления макрофагов (практически всегда встречаем при генеразованной вирусной инфекции);
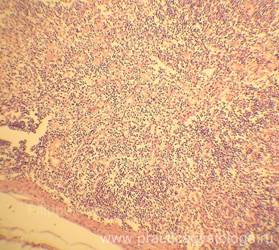
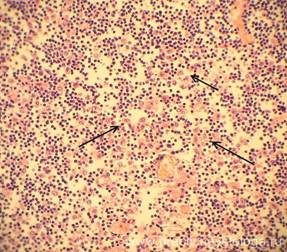
Рис. 29, 30. Лимфоузел с правой боковой поверхности шеи с признаками неравномерной (ближе к выраженной) делимфатизации (стрелка). На фоне полнокровия сосудов отёка стромы, делимфатизации пульпы очаговое скопление большого количества макрофагов. Окраска: гематоксилин-эозин. Увеличение х100 и х250.
— мелкие очаги продуктивного полиморфноклеточного воспаления в почках, бронхах, легких, трахее, ткани головного мозга, селезенке, слюнных железах (как проявление иммунного ответа на присутствие в организме возбудителя, вероятнее всего вирусной этиологии);
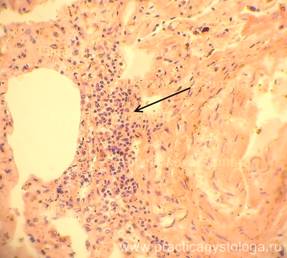
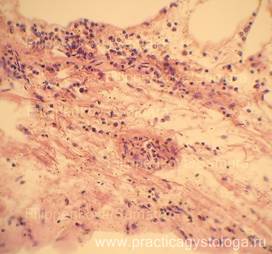
Рис. 31. Лёгкое. Периваскулярно немногочисленные небольшие очаги умеренно выраженной лимфогистиоцитарной инфильтрации (стрелка). Окраска: гематоксилин-эозин. Увеличение х250.
Рис. 32. Подслизистая основа трахеи (эпителий слизистой оболочки отсутствует) с очагово-диффузной слабо-умеренной лимфогистиоцитарной инфильтрацией. Окраска: гематоксилин-эозин. Увеличение х250.
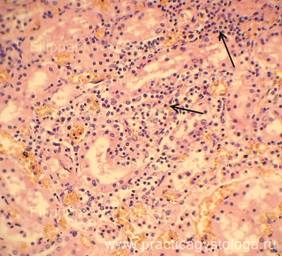
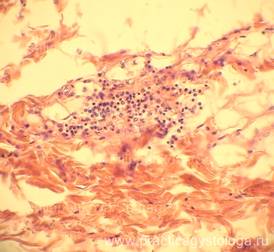
Рис. 33. Почка. В строме немногочисленные мелкие очаги лимфогистиоцитарной инфильтрации (указаны стрелками). Окраска: гематоксилин-эозин. Увеличение х250.
Рис. 34. Мягкие ткани боковой поверхности шеи. В центральной части среза очаг продуктивного воспаления. Окраска: гематоксилин-эозин. Увеличение х250.
4. При цитологическом исследовании всех мазков-отпечатков с оболочек головного мозга установлено наличие большого количества дрожжеподобных клеток, часть из них в состоянии почкования, а также нитей мицелия, а в мазках-отпечатках с поверхности среза ствола мозга — также и клеток эпендимы желудочков головного мозга, пораженных цитомегаловирусом.
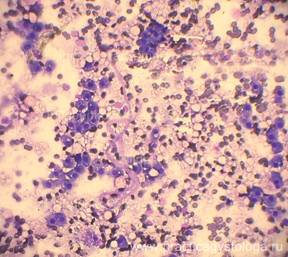
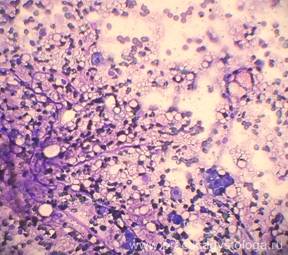
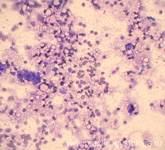
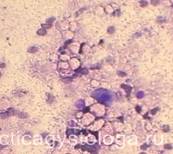
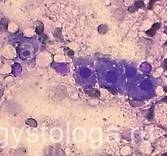
Рис. 35-39. Мазки-отпечатки с ткани поперечного среза продолговатого мозга. Диффузно расположено большое количество дрожжеподобных клеток, часть из них в состоянии почкования, в ряде полей зрения видны бледно окрашенные нити мицелия. Среди дрожжеподобных клеток также диффузно расположено довольно большое количество клеток эпендимы желудочков головного мозга, поражённых цитомегаловирусом (крупные клетки с наличием мелких включений в цитоплазме, с крупным бесструктурным ядром, в котором идёт размножение и жизнедеятельность ЦМВ).
Окраска: синька. Увеличение х250 и х400.
5. При серологическом исследовании крови методом иммуноферментного анализа обнаружены антитела к ВИЧ.
Выполнить исследование крови от трупа военнослужащего Н. методом иммуноблоттинга не представилось возможным вследствие выраженного гемолиза.
Верифицировать видовую принадлежность возбудителя диссеминированной микотической инфекции (грибковый сепсис) не представилось возможным, поскольку при микробиологическом исследовании кусочков внутренних органов и крови на стерильность возбудитель выявлен не был.
Однако, вероятнее всего, с учетом данных специальной литературы (около 90%), морфологических особенностей раны (трещины) на подошвенной поверхности первого пальца левой стопы, образование газа в крови (брожение), данных цитологического исследования мазков-отпечатков — возбудителем диссеминированной микотической инфекции и висцерального микоза у военнослужащего Н. являлся один из разновидностей грибов рода Candida.
Нарушение ритма сердца (фибрилляция желудочков). Острая сердечная недостаточность.

Продолжим развенчивать всевозможные околонаучные толки вокруг ВИЧ. При современных возможностях доступа к любой информации многие люди продолжают с недоверием и опаской относиться ко всему, что касается данной инфекции.
Почему вирусом иммунодефицита человека легче заразиться, практикуя анальный секс, и какое количество половых контактов является достаточным для инфицирования, на протяжении какого периода времени игла, оставленная больным после инъекции, считается заразной, и насколько высок риск инфицирования во время драки.
ВИЧ и СПИД – одно и то же
ВИЧ и СПИД – есть ли разница, и чем они отличаются? О СПИДе активно стали говорить с середины 80-х годов прошлого столетия. И конкретная аббревиатура означала болезнь. Вирус иммунодефицита человека был открыт в 1983 году. В современном обществе заболевание принято называть ВИЧ-инфекцией, а СПИД – конечной фазой ВИЧ.
ВИЧ – это заболевание, и любые толкования о том, что вируса на самом деле нет, являются мифом. Современная медицина располагает обширной информационной базой о СПИДе. Вирус легко выделяется, поддается изучению, а его структуру без проблем рассматривают под электронным микроскопом. Поскольку структура вируса хорошо распознана, разработан спектр антиретровирусных средств, в состав которых входят антигены и ферменты для поддержания защитных функций организма.
Лекарства от вируса иммунодефицита человека укорачивают жизнь
Следует помнить о том, что препараты против ВИЧ предельно блокируют цикл развития вируса. Существует несколько лекарственных групп, которые рекомендуют комбинировать. Зараженные ВИЧ получают возможность длительное время жить нормальной жизнью, однако, терминальной фазы избежать невозможно. Но это вовсе не означает, что смерть наступит через 5 лет. Средства токсичны, имеют множество побочных эффектов, для некоторых пациентов оказываются настолько непереносимыми, что некоторые придется полностью вывести из курса приема, но от всех отказываться нельзя. Не получая никакой терапии, организм будет рассчитывать только на собственные ресурсы.

Люди, заразившиеся ВИЧ половым путем, и не имеющие наркотической зависимости, отмечают, что болезнь прогрессирует медленнее – 5, 10, 15 лет. При приеме препаратов срок может возрастать до 20 лет. Совершенно иначе обстоит дело с теми, кто подхватил ВИЧ путем приема наркотиков и продолжает их употребление. Таким пациентам отведено до 2-3 лет жизни. Препараты будут сдерживать процесс болезни, не влияя при этом на продолжительность жизни.
ВИЧ инфицированные люди часто задают вопрос, умрут ли они от СПИДа, дожив до пенсионного возраста. В пожилом возрасте можно скончаться от допустимой по возрасту патологии. Более того, лечение ВИЧ считается наиболее эффективным способом продлить свою жизнь до пенсионного возраста.
Наибольшую угрозу для жителей стран постсоветского пространства представляет туберкулез, и не только легочной формы. Именно он и является основной причиной гибели больных ВИЧ. Смертельную опасность несет пневмоцистная пневмония, не характерная для здорового человека. Возбудителем является патогенный грибок пневмоциста, вызывающая нарастающую одышку, приводящую к отеку легких в результате дыхательной недостаточности.

Токсоплазма – еще один из коварнейших возбудителей, поражающих головной мозг и приводящий к тяжелым поражениям нервной системы. Переносчиками токсоплазмы являются кошки. Здоровые люди при попадании микроорганизма клинически не болеют, в то время как больной ВИЧ от токсоплазмы погибнет.
Передача инфекции от матери к ребенку во время родов
Как только младенец появляется на свет, ему вводят химиопрепарат в профилактических целях. Также в период лактации материнское молоко замещают адаптированными молочными смесями. Соблюдая все меры профилактики, можно избежать инфицирования ребенка. У женщин с ВИЧ рождаются абсолютно здоровые дети, не отстающие в развитии от своих ровесников.

Стоит ли вводить малышу токсичные средства, предполагая его заражение от матери. Выяснить, передалась ли новорожденному ВИЧ-инфекция, удастся лишь спустя год его жизни. Поэтому большинство медиков склоняются к мнению, что препараты принимать необходимо. На сегодняшний день есть множественные примеры рожденных в середине 90-х годов прошлого столетия от ВИЧ-инфицированных женщин. Они развиваются на уровне детей своего возраста, проживая обычную жизнь, не имея серьезных осложнений со здоровьем.
Можно ли заразиться бытовым путем
Сегодня с полной уверенностью можно заявить обществу о том, что заразиться ВИЧ контактно-бытовым путем практически невозможно. Инфицированные люди могут посещать общественные места, контактируя с предметами общего пользования. Также не стоит опасаться кровососущих насекомых – они не имеют возможности сохранять в себе вирус и передавать его при укусе.

Чтобы подхватить вирус в сауне или бассейне, нужно иметь глубокие порезы кожных покровов и опасаться инфицированных посетителей: женщин с менструальными выделениями, и мужчин, у которых имеются остатки спермы на теле. Оказавшись в воде, вирус живет недолго, а с мочой и каловыми массами не имеет способности к инфицированию. Клетки вируса содержатся в выделяемом поте, кале, слезе, но заразиться от контакта с этими выделениями здоровому человеку невозможно, даже в тех случаях, когда слезы попадают в открытую рану.

Заразится инфекцией контактно-бытовым путем практически невозможно
Вероятности заражения ВИЧ из слюны при укусе до крови от зараженного человека не существует. Для инфицирования кровь должна попадать в кровь, а укус быть более глубоким, как у хищного зверя. Когда здоровые дети играют общими игрушками, спят в одном помещении, садятся на один горшок, используют одни полотенца с инфицированными ВИЧ, бытовой путь заражения исключен.
Многие думают, на сколько вероятно заражение, при порезах в парикмахерских. Мнительность на грани фантастики. Вероятность инфицирования очень мала, а вот заразиться вирусными гепатитами (В или С) – шансов гораздо больше.
Инфицирование возможно после одного полового акта
Сексуальный акт между зараженным мужчиной и здоровой женщиной без использования защитных средств, а также лекарств от ВИЧ, может привести к инфицированию женщины уже с первого контакта, так как в сперме такого мужчины содержится высокая концентрация вируса. Инфицированная женщина, не принимающая сдерживающих ВИЧ препаратов, в свою очередь может заразить здорового мужчину при первом половом контакте, поскольку концентрация вируса слишком велика во влагалищных секретах. Однако такие случаи довольно редки.

Чаще всего ВИЧ при половом контакте происходит в период длительных половых отношений, чередующихся сменой партнеров без средств индивидуальной защиты. Если сексуальные контакты случаются редко, тогда всё решает случай.
В народе бытует мнение, что презерватив не способен на 100% обезопасить партнеров от инфицирования ВИЧ. Однако на сегодня других видов защиты не разработано. По большому счету ВИЧ через презерватив получить нельзя.
В европейских странах медиками предпринимаются попытки подключения химиопрепаратов здоровым партнерам с ослабленным иммунитетом, пребывающим в группе риска. Здоровому придется принимать лекарство от ВИЧ в таких же дозировках, как и носителю инфекции для поддержания в крови необходимой концентрации антител.
Риск заразиться ВИЧ при анальном сексе довольно высок. Как известно, болезнь пришла в мир из африканских стран от геев, практикующих анальный вид секса. На слизистой стенок толстого кишечника существуют клетки, которые наиболее восприимчивы к заражению вирусом.
Важно знать. У гетеросексуальных пар риск заражения ВИЧ при анальном сексе значительно выше, чем при вагинальном.
Опасность заражения ВИЧ при оральном сексе минимальна. Проходя по слизистым оболочкам пищеварительного тракта, у вируса не остается шансов на выживание. Оказавшись в желудке, он гибнет под воздействием соляной кислоты. Но расслабляться не стоит. При наличии в ротовой полости язвочек, эрозий, разрушенных зубов возможен прямой контакт спермы инфицированного с кровью партнера. Соляная кислота нейтрализует клетки вируса, поэтому фекально-оральный путь инфицирования исключен.
Заражение при переливании крови
Все доноры обязательно проходят тестирование на ВИЧ. Кровь людей, являющихся носителями вируса, никогда не будет принята в банк крови. Все инструменты стерильны и предназначены для одноразового использования. Многоразовый инструментарий проходит высокую термическую обработку путем автоклавирования. Поэтому заражение ВИЧ при уколе возникало только по халатности медперсонала. Сегодня шприцы многоразового использования практически не используются.
Важно знать. Устойчивость вируса в окружающей среде крайне низкая. Если соблюдаются все меры профилактики, для заражения не остается ни одного шанса.

Кровь, собранную от доноров, на шесть месяцев отправляют не карантин, и она не участвует в переливании. Спустя полгода донор приходит на повторное тестирование. Если результат на ВИЧ окажется положительным, замороженная кровь полностью утилизируется.
Инфекция выявляется через сутки после инфицирования
Отправляться на следующий день для сдачи анализов после подозрения на инфицирование бессмысленно. Инкубационный период у ВИЧ более продолжительный, чем у гриппа или гепатита. Исследование направлено на выявление антител, которые появятся в крови от двух недель до полугода. Средний срок – 2-3 месяца.
Кровь на анализ придется сдавать дважды с промежутком в полгода. При получении отрицательного анализа после двух проверок дальнейшие исследования не нужны – ВИЧ не подтвердился.
Медики свидетельствуют о людях, не способных заражаться ВИЧ. И дело здесь не в силе иммунной системы. Вирус имеет специфические рецепторы, прикрепляющие его к идентичным рецепторам здоровых клеток, заражая их таким способом.
Однако у некоторых отсутствует рецепторная чувствительность. Именно так удается избежать инфицирования. Хотя, следует признать, что это встречается крайне редко у людей, имеющих генетические аномалии, не способные идентифицировать вирусы.
Заражение от укола иглы с инфицированной кровью
Укол с инфекцией нужно провести, когда в игле еще содержится свежая кровь. Таким способом заражаются вирусами гепатита и сифилиса, но не ВИЧ.
Как блокировать заражение вич-инфекцией? Это доступная информация о способах инфицирования, и не попадать в основную группу риска, а именно:
- употребление наркотиков;
- частые половые связи при отсуствии бартьерной контрацепции;
- систематические половые отношения со жрицами любви.
Стабильность вашего здоровья целиком и полностью зависит от вашей осведомленности, и правильном отношении к здоровому образу жизни.
Читайте также:
- К какой врач лечит лепру
- Географическая эпизоотология африканской чумы свиней
- Пневмококковой после прививки что делать с ребенком
- Лечение рожи в китае
- Новости бишкека сибирская язва
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.

