Туляремия возбудитель на латинском
Глава 28. Возбудитель туляремии
Возбудитель туляремии впервые был выделен в 1911 г. Мак-Коем и Чепином при изучении заболевания сусликов в США (штат Калифорния, округ Туляре). В 1921 г. американский исследователь Э. Френсис выяснил, что эта болезнь свойственна также людям и описал ее. Поэтому возбудитель получил название Francisella tularensis.
Морфология. Возбудители туляремии мелкие коккобактерии. Средняя величина их 0,3-0,6 × 0,1-0,2 мкм. Они очень полиморфны: в мазках обнаруживают шарообразные, нитевидные и другие формы. Встречаются культуры, которые проходят через бактериальные фильтры. Бактерии туляремии неподвижны, спор не образуют. Обладают нежной капсулой, грамотрицательны. В мазках-отпечатках, сделанных из органов и окрашенных по Романовскому, бактерии имеют нежно-фиолетовую окраску.
Культивирование. Возбудители туляремии - факультативные анаэробы. Растут они на средах, богатых питательными веществами: свернутой желточной среде, на агаровых мясных или рыбных средах с добавлением цистина, глюкозы и крови. Размножаются лучше на плотных питательных средах, но рост может быть и на жидких и полужидких средах. На плотных питательных средах бактерии туляремии растут медленно, 4-14 дней при температуре 36-37° С и рН 6,8-7,2. Они образуют мелкие, беловатого цвета, выпуклые, блестящие с ровными краями колонии диаметром в 1-3 мм. Вирулентные штаммы в S-форме. Вакцинные штаммы в SR-форме. R-форма бактерий - авирулентна (при длительном культивировании в лабораторных условиях они переходят в R-форму).
Ферментативные свойства. У бактерий туляремии ферментативные свойства мало выражены и выявляются только на специальных средах. Они могут ферментировать глюкозу, мальтозу, маннозу, левулезу с образованием кислоты без газа. Некоторые штаммы расщепляют глицерин, иногда образуют сероводород.
Токсинообразование. Экзотоксин у бактерий туляремии не обнаружен. Болезнетворное действие микробов связано, по-видимому, с эндотоксином.
Антигенная структура. S-форма туляремийных бактерий содержит два антигенных комплекса: О- и Vi-антигены. С Vi-антигеном связаны вирулентность и иммуногенность. R-формы теряют Vi-антиген. О-антиген имеет общий антиген С бруцеллезными бактериями.
Устойчивость к факторам окружающей среды. При температуре 100° С бактерии туляремии гибнут мгновенно, при температуре 60° С - сохраняются 20 мин. При низких температурах и во влажной почве возбудители сохраняются до 4-5 мес. При 1° С в воде они сохраняются до 9 мес, зерне и соломе при 0° С - до 150 дней, хлебе - до 14 дней, мясе - до 30 дней и т. д. Обычные растворы дезинфицирующих веществ убивают их в течение 10-15 мин. Бактерии туляремии чувствительны ко многим антибиотикам.
Восприимчивость животных. Возбудители туляремии патогенны для многих видов животных. Естественная зараженность туляремией известна у 145 видов позвоночных и более 100 видов беспозвоночных животных. Наиболее восприимчивыми к туляремии являются многие виды грызунов и некоторые насекомоядные.
Из экспериментальных животных чувствительны морские свинки и белые мыши.
Источники инфекции - грызуны, преимущественно водяные крысы, полевки, домовые мыши, ондатры, хомяки и зайцы. Источником заражения может быть вода, пищевые продукты, солома и другие субстраты, загрязненные выделениями больных животных.
Пути передачи. Трансмиссивный, воздушно-пылевой, пищевой, контактно-бытовой.
Патогенез. Бактерии туляремии обладают высокой инвазивной способностью. Они проникают через поврежденную и неповрежденную кожу и слизистые оболочки.
В зависимости от пути проникновения в организм возбудители могут локализоваться в коже, слизистых оболочках кишечного тракта, дыхательных путей, глаз и других органах. Из входных ворот по лимфатическим путям они попадают в ближайшие лимфатические узлы, где размножаются и поступают в кровь. В очагах скопления возбудителей туляремии образуются специфические туляремийные гранулемы - первичные бубоны. При дальнейшем распространении микробов могут возникнуть вторичные бубоны. Размеры бубонов колеблются от лесного ореха до куриного яйца.
Различают следующие клинические формы заболевания: бубонную, ангинозно-бубонную, глазобубонную, легочную, абдоминальную и генерализованную. По тяжести течения - легкую и тяжелую формы. По длительности течения - острую и затяжную формы.
Иммунитет. Напряженный и длительный. Определяется гуморальными и клеточными факторами. Характерным для туляремии является аллергическое состояние, возникающее с первых дней заболевания.
Профилактика. Борьба с грызунами и насекомыми. Общесанитарные мероприятия.
Специфическая профилактика. Иммунизируют людей, проживающих в зоне природных очагов. Иммунизацию проводят живой вакциной Гайского - Эльберта. Вакцинируют однократно, накожно. Продолжительность иммунитета 3-6 лет.
Лечение. Бактерии туляремии чувствительны ко многим антибиотикам: стрептомицину, биомицину, тетрациклину, мономицину, канамицину. К пенициллину и сульфамидам они не чувствительны.
1. Каковы морфологические и культуральные особенности возбудителей туляремии?
2. Антигенная структура. С каким антигеном связана вирулентность и какая форма S или R является более вирулентной?
3. Какова устойчивость бактерий туляремии во внешней среде?
4. Какие животные восприимчивы к туляремии? Основные источники заражения.
5. Входные ворота инфекции. Патогенез. Основные формы заболевания.
6. Специфическая профилактика.
Цель исследования: выявление возбудителя туляремии.
Сбор материала и исследование проводят в строго режимных условиях!
1. Содержимое бубона (бубонная, язвенно-бубонная и ангинозно-бубонная формы).
2. Отделяемое слизистой глаз (глазобубонная форма).
3. Мокрота (легочная форма).
4. Испражнения (абдоминальная форма).
5. Кровь (генерализованная форма).
В специальных лабораториях исследуются грызуны и их выделения, членистоногие (клещи, блохи, комары, слепни), вода, пищевые продукты и т. д.

Способы сбора материала
5. Бактериологический (не нашел широкого применения, так как непосредственный посев исследуемого материала на искусственные питательные среды роста бактерий не дает).

Ход исследования
1. Перечислите, какой материал для исследования используют при разных клинических формах заболеваний туляремией.
2. Перечислите основные методы исследования.
3. Какие серологические методы применяют для диагностики туляремии?
4. На каких животных ставят биологическую пробу?
5. Почему бактериологический метод не нашел широкого применения?
Составьте таблицу морфологических, культуральных и ферментативных свойств бактерий туляремии.
Желточная среда. Желтки свежих яиц смешивают с изотоническим раствором натрия хлорида в соотношении 3:2. Смесь разливают по 4-5 мл в пробирки и в скошенном положении стерилизуют при температуре 80° С в течение часа. Проверяют среду на стерильность (в термостате при 37° С) и сохраняют на холоде до 1 мес.
Туляремия – острое природно-очаговое зоонозное заболевание, характеризующееся лихорадкой, образованием лимфаденитов и поражением различных органов (глаз, легких, кожных покровов, ЖКТ и др.)
Впервые возбудителя туляремии выделили Г. Мак-Кой и Ш. Чепин в 1911 г. от больных белок в районе озера Туляре (штат Калифорния). Подробно изучил свойства F. tularensis американский бактериолог Э. Френсиса.
Мелкие кокковидные палочки размерами 0,2-0,7×0,2 мкм, грамотрицательные, в мазках располагаются беспорядочно, неподвижные, спор не образуют, некоторые имеют капсулу.
Строгие аэробы. Оптимальные условия культивирования: температура – 37 0 С, рН – 6,8-7,2. Рост на питательных средах замедленный – 3-5 суток. Требовательны к питательным средам: культивируются на средах с добавлением яичного желтка (среда Мак-Коя) или крови, цистина и глюкозы (среда Френсиса). В жидких питательных средах – рост в виде пленки. На плотных питательных средах вырастают крупные молочно-белые колонии с ровным краем.
Слабо выражена. Ферментируют глюкозу, мальтозу и некоторые другие сахара до кислоты.
По отношению к глицерину и распространению в природе выделяют 3 географические расы (подвиды) Francisella tularensis:
Голарктическая – не ферментирует глицерин, умеренно патогенна для человека и домашних крыс, распространена в Европе и Азии;
- Среднеазиатская – ферментирует глицерин, умеренно патогенна для человека, встречается на территории нашей страны и Средней Азии;
- Неарктическая – ферментирует глицерин, высоко патогенна для человека, распространена в Северной Америке.
Образуют аммиак, Н 2 S, индол не образуют.
1. О-антиген – соматический, ЛПС КС.
2. Vi-антиген – разновидность капсульного антигена, обладает вирулентными и иммуногенными свойствами.
Ферменты – гиалуронидаза, нейроминидаза, фибринолизин.
Структурные и химические компоненты клетки: пили I порядка, белки клеточной стенки, капсула.
Хорошо сохраняется во внешней среде, особенно при низких температурах:
- В воде, почве при +4 0 С – сохраняют жизнеспособность до 4 месяцев;
- На зерне при +1 0 С – 9 месяцев, при 20-25 0 С 1-2 мес;
- В шкурах животных, погибших от туляремии – до 1 месяца.
Чувствительны к повышенной температуре (до 60С – погибают за 20 минут, кипячение – 1-2 минуты), УФ лучам, действию дезинфиктантов (5% формалин убивают за 2-5 минут), антибиотикам (стрептомицину, тетрациклину, гентамицину, канамицину).
Резервуар и источник инфекции – многочисленные виды грызунов и другие животные (всего 82 вида).
- Трансмиссивный (при укусе кровососущими насекомыми – иксодовыми клещами, комарами, слепнями);
- Фекально-оральный (путь – алиментарный и водный – через инфицированные продукты и воду);
- Контактный (путь – прямой контактный –попадание возбудителя на поврежденные кожные или слизистые покровы при снятии шкур, сборе павших грызунов);
- Аэрогенный (путь – воздушно-пылевой – описан при вдыхании содержащей возбудителей пыли от зерна, соломы).
Инкубационный период – 2-8 дней.
Патогенез и клинические особенности.
Возбудители проникают в организм человека через кожу, слизистые оболочки глаз, дыхательных путей или ЖКТ. В области входных ворот развивается первичный аффект в виде последовательно сменяющих друг друга пятна, папулы, везикулы, пустулы и язвочки. Затем возбудитель попадает в лимфоузлы, где поглощаются фагоцитами, внутри которых активно размножается. Из лимфоузлов F. tularensis попадает в кровь (бактериемия), при этом часть бактерий погибает, что обуславливает интоксикацию. Затем наступает стадия очаговых поражений с образованием гранулем в селезенке, печени, легких, костном мозге.
Клиническое течение инфекции зависит от входных ворот, в соответствии с чем выделяют формы заболевания:
- Бубонную;
- Легочную;
- Желудочно-кишечную;
- Септическая.
Постинфекционный иммунитет – гуморальный и клеточный, стойкий, пожизненный.

Наиболее распространенный метод - постановка кожно-аллергической пробы с тулярином, полученным из бактерий туляремии. Бактериологическое исследование проводится только в режимных лабораториях из-за опасности самозараження
По эпидпоказаниям живой аттенуированной туляремийной вакциной.
Специфическое лечение – не разработано
Таксономия: отдел Gracilicutes, род Francisella. Возбудитель – Francisella tularensis.
Морфология: мелкие кокковидные полиморфные палочки, неподвижные, грамотрицательные, не образующие спор, могут образовывать капсулу.
Культуральные свойства: Факультативный аэроб, оптим. температура+37С. На простые питательных средах не растет. Культивируется на желточных средах, на средах с добавлением крови и цистеина. Рост медленный. Образуют мелкие колонии, круглые с ровным краем, выпуклые, блестящие.
Биохимические свойства: слабо ферментируют до кислоты без газа глюкозу, мальтозу, левулезу, маннозу, образуют сероводород. Туляремийный микроб по вирулентности разделен на подвиды: голарктическую (не ферментирует глицерин, цитруллин), неарктическую (ферментирует глицерин, не ферментирует цитруллин; среднеазиатскую (ферментирует глицерин и цитруллин, мало вирулентен).
Антигенные свойства: Содержит соматический О-и поверхностный Vi- антигены. Имеют антигенную близость с бруцеллами. В R- форме теряют Vi- антиген, а вместе с ним вирулентность и иммуногенность.
Факторы патогенности: неарктический подвид – высокая патогенность для человека при кожном заражении, голарктический и среднеазиатский подвиды – умеренно патогенны. Вирулентными являются S-формы колоний. Патогенные свойства связаны с оболоченным антигенным комплексом и токсическими веществами типа эндотоксина. Вирулентность обусловлена:капсулой, угнетающей фагоцитоз; нейраминидазой, способствующей адгезии; эндотоксином (интоксикация); аллергенными свойствами клеточной стенки;
Эпидемиология: природно-очаговое заболевание. Источник инфекции – грызуны. Множественность механизмов передачи. Передача возбудителя через клещей, комаров. Человек заражается контактным, алиментарным, трансмиссивными путями.
Резистентность: в окружающей среде сохраняется долго, нестоек к высокой температуре, чувствителен к антибиотикам (тетрациклин, левомицетин).
Патогенез: На месте внедрения возбудителя (кожа, слизистые оболочки глаз, дыхательных путей, желудочно-кишечного тракта) развивается первичный воспалительный очаг, откуда возбудитель распространяется по лимфатическим сосудам и узлам, поражая их с образованием первичных бубонов; в различных органах формируются гранулемы. Микроб и его токсины проникают в кровь, что приводит к бактериемии и генерализации процесса, метастазированию и развитию вторичных туляремийных бубонов.
Клиника. Инкубационный период 3—7 дней. Болезнь начинается остро, внезапно с повышения температуры тела. Различают бубонную, язвенно-бубонную, глазо-бубонную, абдоминальную, легочную и генерализованную(септическую) клинические формы туляремии.
Иммунитет. После перенесенной инфекции иммунитет сохраняется длительно, иногда пожизненно; развивается аллергизация организма к антигенам возбудителя.
Микробиологическая диагностика:
Бактериоскопическое исследование:Из исследуемого материала готовят мазки, окрашивают по Грамму. В чистой культуре - мелкие кокки. В мазках из органов преобладают палочковидные формы. Спор не образуют, грамотрицательные, иногда выражена биполярная окраска.
Бактериологическое исследование и биопроба.Применяются для выделения чистой культуры бактерий туляремии. Наиболее чувствительными животными являются мыши и морские свинки, которые погибают даже при подкожном введении единичных бактерий. Выделение бактерий туляремии проводят на свернутой яично-желточной среде, глюкозоцистиновом кровяном агаре. Вирулентные штаммы образуют S-формы колоний — мелкие, гладкие, беловатого цвета с голубоватым оттенком.
Идентификацию чистой культуры проводят по морфологии бактериальных клеток, характеру роста, биохимическим и антигенным свойствам. Биохимические свойства этих бактерий выявляются на специальной плотной среде с ограниченным содержанием белка. Бактерии туляремии содержат оболочечный антиген, с которым связаны их вирулентные и иммуногенные свойства, и О-соматический антиген. По антигенным свойствам близки к бруцеллам.
Серодиагностика.Ставится реакция агглютинации с туляремийным диагностикумом. Относительно позднее появление агглютининов в крови (на 2-й неделе болезни) затрудняет применение этой реакции для ранней диагностики, однако их длительное сохранение делает возможной ретроспективную диагностику. Обязательно прослеживается нарастание титра агглютинации. Наиболее чувствительным методом серодиагностики туляремии является РПГА.
Для экспресс-диагностики применяется кровяно-капельная реакция: кровь из пальца наносят на стекло, добавляют каплю дистиллированной воды (для лизиса эритроцитов), вносят каплю диагностикума и смешивают стеклянной палочкой. При наличии в крови агглютининов в диагностическом титре (1:100 и выше) в капле немедленно наступает агглютинация диагностикума; при титрах ниже диагностических агглютинация происходит через 2—3 мин.
Кожно-аллергическая проба.Выпускаются два вида тулярина: для внутрикожной пробы и для надкожной. Проба высокочувствительна и дает положительные результаты у больных, начиная с 3—5-го дня болезни, но также и у переболевших и вакцинированных, поэтому оценка реакции должна проводиться с осторожностью.
Лечение: антибиотики стрептомицинового и тетрациклинового ряда. В случае затяжного течения – комбинированная антибиотикотерапия с использованием убитой лечебной сыворотки.
Профилактика: специфическая профилактика - применяют живую туляремийную вакцину. Иммунитет длительный, проверяется с помощью пробы с тулярином.
Туляремийный диагностикум –взвесь убитых бактерий туляремии, применяется в случае постановки реакции агглютинации при серодиагностике.
Тулярин– взвесь туляремийных бактерий (вакцинного штамма), убитых нагреванием, для постановки кожно-аллергической пробы.
Туляремийная живая сухая накожная вакцина –высушенная живая культура вакцинного штамма, для профилактики.
Чумоподобная болезнь, кроличья лихорадка, лихорадка оленьей мухи, мышиная болезнь, конъюнктивит Парино.
Туляремия - острое инфекционное природно-очаговое заболевание, протекающее с интоксикацией, лихорадкой различной локализации и поражением лимфатических узлов в виде специфических лимфаденитов со склонностью к затяжному течению. Регистрируется во многих странах мира (Европы и Америки, Азии и Африки).
Природные очаги туляремии в нашей стране распространены от западных границ бывшего СССР до восточных и от полярного круга до Средней Азии и Закавказья (регистрируются в 4 странах СНГ). Известно свыше 80 видов диких и домашних животных - источников инфекции.
Начало изучения туляремии было положено в 1911 г., когда при эпизоотии чумоподобного заболевания сусликов в 9 округах штата Калифорния Мак-Кой и Чэпин выделили возбудителя болезни Bacterium tulareuze, назвав его по названию округа Туляре. Впоследствии он получил название Francisella tularensis.
В СССР туляремия впервые была зарегистрирована в 1926 г. в низовьях Волги врачами астраханской противочумной станции СВ. Суворовым, А.А. Вольферц и М.М. Воронковой, когда наблюдалась эпидемическая вспышка этого заболевания среди охотников за водяными крысами. Диагноз был подтвержден выделением чистой культуры возбудителя от больных с лимфаденитами, которые описывались до этого как амбулаторные формы чумы.
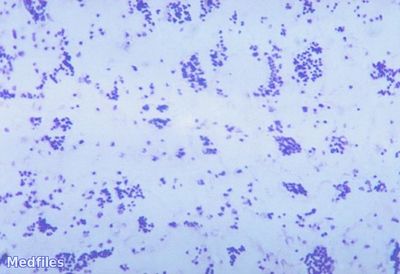
Возбудители туляремии Francisella tularensis - полиморфные, в виде коккобактерий, грамотрицательные микроорганизмы диаметром от 0,1 до 0,5 мкм; имеют капсулу и не образуют спор. Дают перекрестные серологические реакции с бруцеллами и иерсиниями. Относятся к семейству Brucellaceae. Они длительно (4-6 мес) сохраняются во внешней среде при низкой температуре. Кипячение убивает их моментально; лизол, хлорамин, хлорная известь - через 2-5 мин; этиловый спирт-через 1 мин.
Различают два типа возбудителя. Тип А вызывает более тяжелые формы болезни, патогенен для кроликов; встречается только в Северной Америке; по некоторым сообщениям рассматривается в качестве вероятного бактериологического оружия. Тип В - встречается в Северной Америке, Европе и Азии, вызывает более легкие заболевания у человека и не патогенен для кроликов.
Возбудитель чувствителен к стрептомицину, левомицетину, тетрациклинам. В нашей стране по отношению к эритромицину выделяют два варианта возбудителя - чувствительный и устойчивый. Кроме того, выделяют три подвида: неарктический (африканский), голарктический (европейско-азиатский) и среднеазиатский. На территории России распространен голарктический вариант с двумя биоварами. У возбудителя туляремии обнаружены О и Vi-антигены.
Возбудитель проникает в организм человека через кожу и слизистые, даже неповрежденные. На месте внедрения иногда развивается первичный аффект с регионарным лимфаденитом. Размножение возбудителя происходит в лимфатических узлах. Эндотоксин возбудителя вызывает аденит и частично периаденит. Проникая в кровь, возбудитель вызывает общую интоксикацию, повышение температуры и нарушение деятельности сердечно-сосудистой, нервной и других систем.
Происходит генерализация инфекции и развитие вторичных туляремийных бубонов, которые появляются в поздние сроки и, в отличие от первичных, не нагнаиваются. Первичные бубоны проходят все стадии воспаления со всеми местными его симптомами. В лимфоузлах появляются специфические гранулемы, которые определяются во всех внутренних органах. Гранулемы подвергаются некрозу и распаду. В части случаев наблюдается некроз всего лимфоузла с инфильтратом вокруг него и образованием на коже длительно незаживающей язвы.
Нерезко выраженные дегенеративные изменения выявляются в сердечной мышце по ходу кровеносных сосудов, в эпителии извитых канальцев почек. В легких поражаются паратрахеальные и перибронхиальные лимфатические узлы, бронхи, паренхима и плевра с вовлечением доли или всего легкого в виде образования гранулем и развития фибринозного, фибринозно-гнойного или геморрагического воспаления. Большое число гранулезно-некротических фокусов образуется в печени и селезенке, размеры которых увеличиваются. Поверхностные язвы и эрозии находят в желудке, тонкой и толстой кишке. Редко наблюдаются туляремийный энцефалит и менингит.
В зависимости от глубины поражения лимфоузлов бубоны рассасываются или склерозируются.
IТуляреми́я (tularaemia; Tulare название местности в Калифорнии + греч. haima кровь)острая инфекционная болезнь с природной очаговостью, характеризующа. смотреть
– острая инфекционная болезнь с природной очаговостью, характеризующаяся лихорадкой, интоксикацией и поражением лимфатических узлов. В России заболеваемость преимущественно спорадическая. Возбудитель – неподвижный грамотрицательный микроб, не образующий спор, патогенный для млекопитающих многих видов; может месяцами сохраняться в окружающей среде, особенно при низкой температуре. Нестойкий к обычным дезинфицирующим средствам, действию прямых солнечных лучей и кипячению. Источник возбудителя инфекции – больные животные. Природная очаговость поддерживается в основном мелкими млекопитающими (водяной и обыкновенной полевками, домовой мышью, ондатрой, зайцем, хомяком и др.). Человек заражается контактным путем (при соприкосновении с больными животными, например на охоте, при снятии шкурок, разделке тушек, с загрязненными их выделениями зерном, соломой, сеном), аспирационным (вдыхание пыли, например при обмолоте зерновых, загрязненных выделениями больных грызунов), алиментарным (при употреблении в пищу загрязненных возбудителем пищевых продуктов, воды, недостаточно термически обработанного мяса больных зайцев, кроликов), трансмиссивным (укусы клещей, комаров, слепней, блох). Люди заболевают туляремией почти исключительно в сельской местности. В ряде случаев заболевание носит профессиональный характер (охота, поздний обмолот зерновых, переработка загрязненного зерна, сахарной свеклы, перекладывание сена, соломы и т. п.). Заболевание людей возможно в любое время года. Больные люди не заразны. Клиническая картина. Инкубационный период длится от нескольких часов до 3 нед, в среднем 3 – 7 дней. Болезнь начинается внезапно с озноба и быстрого повышения температуры до 38 – 40 °C, отмечаются резкая головная боль, головокружение, боль в мышцах (особенно в икроножных), отсутствие аппетита, нарушение сна, потливость, иногда тошнота и рвота. Лихорадка чаще ремиттирующего типа, продолжается от нескольких дней до 2 мес и более, чаще 2 – 3 нед. Лицо отечно, кожа лица и конъюнктивы гиперемированы, сосуды склер инъецированы. На слизистой оболочке полости рта видны точечные кровоизлияния, язык обложен. Типично увеличение различных лимфатических узлов. Со 2 – 3-го дня болезни увеличивается печень, с 6 – 9-го – селезенка. В крови обнаруживаются умеренная лейкопения или лейкоцитоз при тяжелом течении, относительный лимфомоноцитоз, увеличение СОЭ. При бубонной форме через 2 – 3 дня от начала болезни выявляется увеличение той или иной группы лимфатических узлов (подмышечных, бедренных, паховых и др). Бубоны умеренно болезненны, имеют четкие контуры, размеры от 1 до 5 см; рассасываются медленно со сменой периодов улучшения и обострения. В случаях нагноения вскрытие бубонов происходит через 2 – 4 нед с образованием свища, выделением густого гноя, дальнейшим рубцеванием и склерозом. При язвенно-бубонной форме одновременно с повышением температуры тела на месте внедрения возбудителя развиваются воспалительные изменения в виде пятна, затем папулы, везикулы, пустулы и язвы. Язва неглубокая, правильной округлой формы, безболезненная, дно ее покрыто серозно-гнойным отделяемым; заживает медленно с образованием атрофического рубца. В регионарных лимфатических узлах отмечаются те же изменения, что и при бубонной форме. Глазобубонная форма характеризуется переднешейным подчелюстным или околоушным лимфаденитом, поражением глаз (обычно одного). Наблюдаются резкий отек века, конъюнктивит, нередко с язвочками и фолликулами желтого цвета. При ангинозно-бубонной форме больные жалуются на боль в горле, затруднение при глотании. Миндалины увеличены, чаще с одной стороны, покрыты серовато-белым налетом. В последующем образуются глубокие, медленно заживающие язвы. Одновременно с ангиной возникает подчелюстной или шейный бубон. Для абдоминальной формы характерно поражение лимфатических узлов брыжейки кишечника. Типичны схваткообразные боли в животе. Могут появиться тошнота, рвота, метеоризм, задержка стула, иногда понос. При пальпации отмечается болезненность в средней части живота. Легочная форма протекает с поражением бронхов и трахеи (бронхитический вариант) или легких (пневмонический вариант). В первом случае наблюдаются сухой кашель, боли за грудиной, рассеянные сухие хрипы. Через 8 – 12 дней болезнь заканчивается выздоровлением. Генерализованная форма характеризуется развитием выраженного токсикоза без локальных изменений, слабостью, сильными головными и мышечными болями. Лихорадка волнообразная, держится до 3 нед и более. Диагноз основывается на эпидемиологических (пребывание в природном очаге туляремии, контакт с больными животными, укусы кровососущих членистоногих и т. п.) и клинических данных. Для подтверждения диагноза используют кожную аллергическую пробу и данные лабораторных исследований. Аллергическая проба проводится путем внутрикожного введения 0,1 мл туляремийного антигена – тулярина. Она оценивается через 24 – 48 ч и считается положительной при гиперемии и инфильтрате диаметром не менее 0,5 см. Дифференциальный диагноз проводится в первую очередь с бубонной формой чумы на территории природных очагов этих инфекций. Лечение. Больных госпитализируют. Назначают стрептомицин; менее эффективны левомицетин и препараты тетрациклинового ряда. Вводят водно-электролитные растворы, растворы глюкозы, гемодез, полиглюкин и др., антигистаминные препараты (димедрол, пипольфен и т. п.), витамины (С и группы В). Местно на бубон показано тепло, при флюктуации производят широкий разрез, опорожняют содержимое бубона и удаляют некротические массы. При ангинозно-бубонной форме назначают полоскание горла антисептическими растворами, при поражении глаз – альбуцид (сульфацил-натрий), мази с антибиотиками. Прогноз благоприятный. Летальные исходы наблюдаются редко, в основном при легочной и абдоминальной формах. Профилактика. В природных очагах туляремии проводят борьбу с грызунами и кровососущими членистоногими. В населенных пунктах осуществляют контроль за санитарным состоянием источников водоснабжения, жилищ, магазинов, складов и т. п., не допускают проникновения в них грызунов, запрещают пить воду из открытых водоемов и купаться в них. Лица, ведущие отлов грызунов и обработку их шкурок, должны пользоваться защитной одеждой (комбинезоном, резиновым фартуком, перчатками, очками, ватно-марлевыми масками). В случаях эпизоотии среди грызунов сельскохозяйственным рабочим рекомендуют носить очки и ватно-марлевые маски при скирдовании сена, соломы, обмолоте хлеба и т. д. Применяют индивидуальные средства защиты от нападения кровососущих членистоногих – репелленты, защитную одежду. Лицам, проживающим на территории природных очагов, выезжающим в них на сезонные работы, туристам, а также лицам, наиболее подверженным риску заражения в связи с профессией, проводят специфическую профилактику (вакцинацию) туляремийной живой сухой вациной. смотреть
мед.Туляремия — острая инфекционная природно-очаговая болезнь группы бактериальных зоонозов, характеризующаяся интоксикацией, лихорадкой и поражением л. смотреть
Что такое туляремия?
Очаги туляремии встречаются во многих странах северного полушария; в России они располагаются преимущественно на территории Европейской части и Западной Сибири.
Причины туляремии
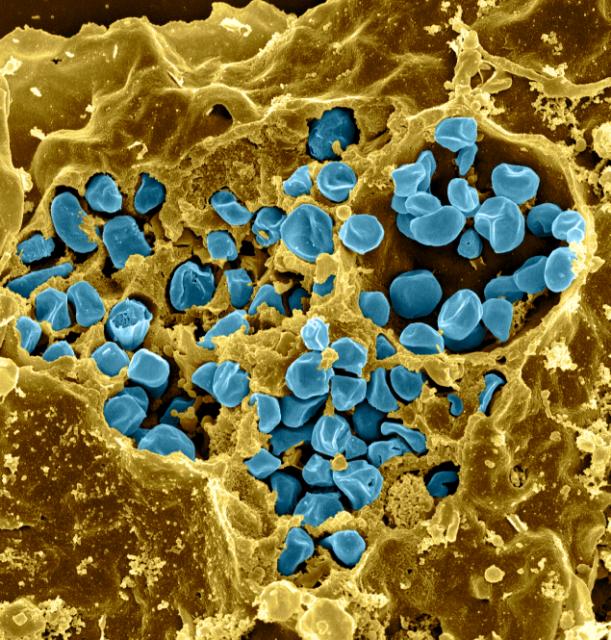
Возбудитель заболевания — неподвижные грамотрицательные аэробные капсулированные бактерии F. tularensis рода Francisella семейства Brucellaceae. Проявляют выраженный полиморфизм; наиболее часто имеют форму мелких коккобацилл.
У бактерий выделяют три подвида:
- неарктический (африканский);
- среднеазиатский;
- голарктический (европейско-азиатский).
Последний, голарктический включает три биологических варианта:
- японский биовар;
- эритромицин-чувствительный;
- эритромицин-устойчивый.
Внутривидовая дифференциация возбудителя туляремии основывается на различиях подвидов и биоваров по ряду фенотипических признаков:
- биохимической активности;
- составу высших жирных кислот;
- степени патогенности для человека и животных;
- чувствительности к определённым антибиотикам, а также особенностям экологии и ареалу возбудителя.
У бактерий обнаружены О- и Vi-антигены. Бактерии растут на желточных или агаровых средах с добавлением кроличьей крови или других питательных веществ. Из лабораторных животных к заражению чувствительны белые мыши и морские свинки. Вне организма хозяина возбудитель сохраняется долго. Так, в воде при 4°С он сохраняет жизнеспособность 1 мес, на соломе и зерне при температуре ниже О°С — до 6 мес, при 20-30°С — до 20 дней, в шкурах животных, павших от туляремии, при 8-12°С — более 1 мес.
Бактерии неустойчивы к высокой температуре и дезинфицирующим средствам. Для дезинфекции применяют 5% раствор фенола, раствор сулемы 1:1000 (убивает бактерии в течение 2-5 мин), 1-2% раствор формалина (уничтожает бактерии за 2 ч), 70° этиловый спирт и др. Для полного обеззараживания трупов инфицированных животных их следует выдерживать не менее 1 сут в дезинфицирующем растворе, после чего подвергать автоклавированию и сжиганию.
Эпидемиология

Резервуар и источник инфекции — многочисленные виды диких грызунов, зайцевидные, птицы, собаки и др. Бактерии выделены от 82 видов диких, а также от домашних животных (овцы, собаки, парнокопытные). Основная роль в поддержании инфекции в природе принадлежит грызунам (водяная крыса, обыкновенная полёвка, ондатра и др.). Больной человек не опасен для окружающих.
Человек заражается туляремией в результате прямого контакта с животными (снятие шкур, сбор павших грызунов и др.), а также алиментарным путём через инфицированные грызунами пищевые продукты и воду. Часто заражение происходит через кровососущих переносчиков (клещи, комары, блохи, слепни и другие членистоногие). Возможно заражение и респираторным путём (при вдыхании инфицированной пыли от зерна, соломы, овощей).
Естественная восприимчивость людей высокая (практически 100%).
Туляремия — распространённое природно-очаговое заболевание, встречающееся преимущественно в ландшафтах умеренного климатического пояса Северного полушария.
Широкое распространение возбудителя в природе, вовлечение в его циркуляцию большого числа теплокровных животных и членистоногих, обсеменённость различных объектов окружающей среды (воды, пищевых продуктов) определяют и характеристику эпидемического процесса.
Выделяют различные типы очагов (лесной, степной, лугово-полевой, поименно-болотный, в долине рек и др.). Каждому типу очагов соответствуют свои виды животных и кровососущих членистоногих, принимающих участие в передаче возбудителя.
Среди заболевших преобладают взрослые; часто заболеваемость связана с профессией (охотники, рыбаки, сельскохозяйственные рабочие и др.). Мужчины болеют в 2-3 раза чаще, чем женщины.
Антропургические очаги туляремии возникают при миграции заражённых грызунов из мест обитания в населённые пункты, где они контактируют с синантропными грызунами.
Туляремия остаётся болезнью сельской местности, однако в настоящее время отмечают устойчивое нарастание заболеваемости городского населения. Туляремию регистрируют на протяжении всего года, но более 80% случаев приходится на лето и осень. В последние годы заболеваемость спорадическая. В отдельные годы отмечают локальные трансмиссивные, промысловые, сельскохозяйственные, водные вспышки, реже вспышки других типов.
Трансмиссивные вспышки обусловлены передачей возбудителя инфекции кровососущими двукрылыми и возникают в очагах эпизоотии туляремии среди грызунов. Трансмиссивные вспышки обычно начинаются в июле или июне, достигают максимума в августе и прекращаются в сентябре-октябре; подъёму заболеваемости способствуют сенокос и уборочные работы.
Промышленный тип вспышек обычно связан с отловом водяной крысы и ондатры. Промысловые вспышки возникают весной или в начале лета в период половодья, и длительность их зависит от периода заготовки. Заражение происходит при контакте с животными или шкурами; возбудитель проникает через повреждения на коже, в связи с чем чаще возникают подмышечные бубоны, часто без язв в месте внедрения.
Водные вспышки определяет попадание возбудителей в открытые водоёмы. Основным загрязнителем воды являются водяные полёвки, обитающие по берегам. Заболевания обычно возникают летом с подъёмом в июле. Заболевания связаны с полевыми работами и использованием для питья воды из случайных водоёмов, колодцев и др. В 1989-1999 гг. доля изолятов возбудителя туляремии из образцов воды достигла 46% и более, что свидетельствует о важном эпидемиологическом значении водоёмов как длительных резервуаров инфекции.
Сельскохозяйственные вспышки возникают при вдыхании воздушно-пылевого аэрозоля при работе с соломой, сеном, зерном, кормами, контаминированными мочой больных грызунов. Преобладают лёгочная, реже абдоминальная и ангинозно-бубонная формы. Бытовой тип вспышек характеризует заражение в быту (дома, на усадьбе). Заражение также возможно во время подметания пола, переборке и сушке сельскохозяйственных продуктов, раздаче корма домашним животным, употреблении в пищу контаминированных продуктов.
Патогенез (что происходит?) во время туляремии
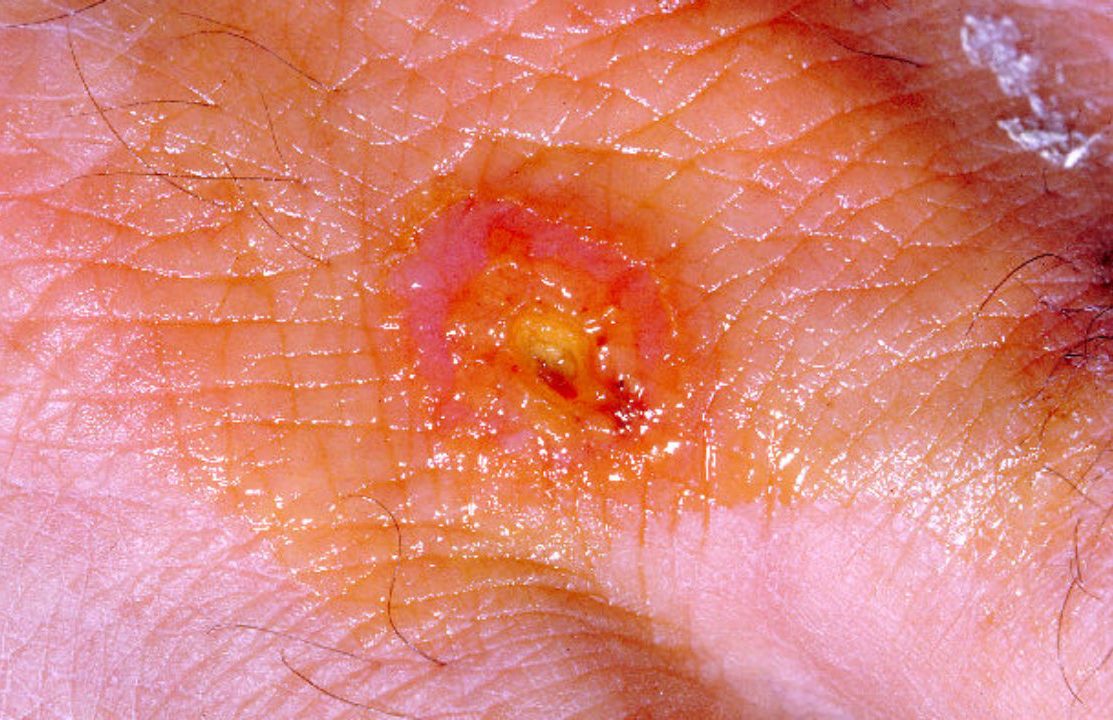
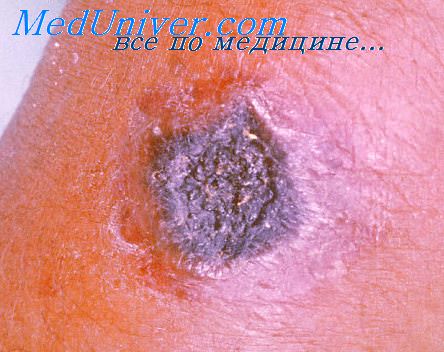
Бактерии проникают в организм человека через кожу (даже неповреждённую), слизистые оболочки глаз, дыхательных путей и желудочно-кишечный тракт. В области входных ворот, локализация которых во многом определяет клиническую форму заболевания, нередко развивается первичный аффект в виде последовательно сменяющих друг друга пятна, папулы, везикулы, пустулы и язвы.
В дальнейшем туляремийные палочки попадают в регионарные лимфатические узлы, где происходят их размножение и развитие воспалительного процесса с формированием так называемого первичного бубона (воспалённого лимфатического узла). При гибели бактерий F. tularensis высвобождается липополисахаридный комплекс (эндотоксин), усиливающий местный воспалительный процесс и при поступлении в кровь вызывающий развитие интоксикации.
Бактериемия при заболевании возникает не всегда. В случае гематогенного диссеминирования развиваются генерализованные формы инфекции с токсико-аллергическими реакциями, появлением вторичных бубонов, поражением различных органов и систем (прежде всего лёгких, печени и селезёнки).
В лимфатических узлах и поражённых внутренних органах образуются специфические гранулёмы с центральными участками некроза, скоплением гранулоцитов, эпителиальных и лимфоидных элементов. Формированию гранулём способствует незавершённость фагоцитоза, обусловленная свойствами возбудителя (наличием факторов, препятствующих внутриклеточному киллингу). Образование гранулём в первичных бубонах зачастую приводит к их нагноению и самопроизвольному вскрытию с последующим длительным заживлением язвы. Вторичные бубоны, как правило, не нагнаиваются. В случае замещения некротизированных участков в лимфатических узлах соединительной тканью нагноение не происходит, бубоны рассасываются или склерозируются.
Симптомы туляремии
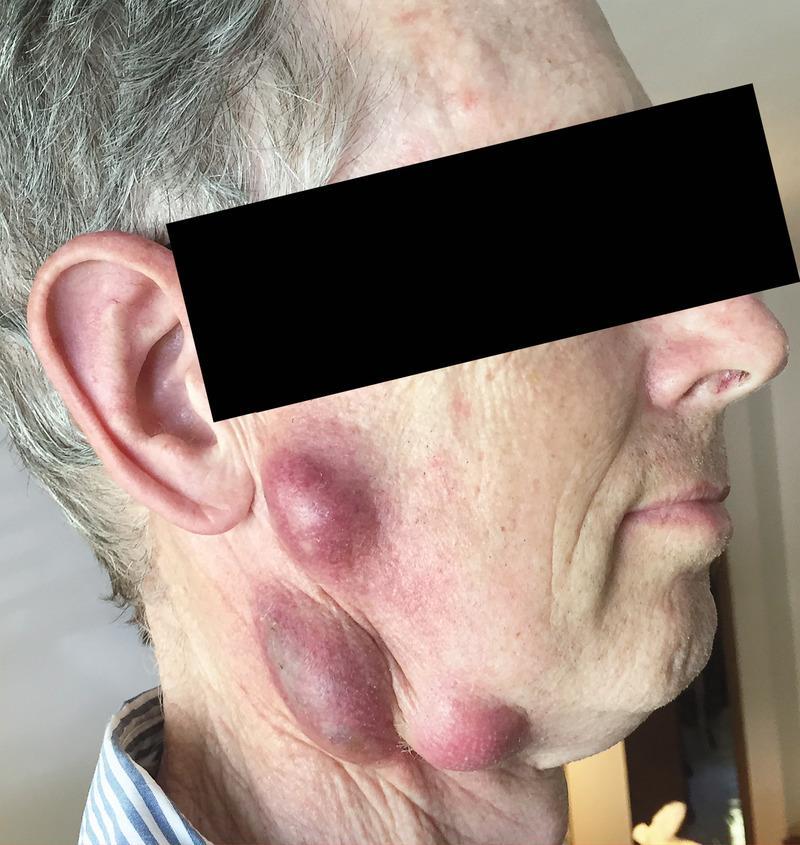
В соответствии с клинической классификацией, выделяют следующие формы туляремии:
- по локализации местного процесса: бубонная, язвенно-бубонная, глазо-бубонная, ангинозно-бубонная, лёгочная, абдоминальная, генерализованная;
- по длительности течения: острая, затяжная, рецидивирующая;
- по степени тяжести: лёгкая, среднетяжёлая, тяжёлая.
Инкубационный период. Длится от 1 до 30 дней, чаще всего он равен 3-7 сут.
Признаки заболевания, общие для всех клинических форм, выражаются в повышении температуры тела до 38-40°С с развитием других симптомов интоксикации:
Лихорадка может быть ремиттирующей (наиболее часто), постоянной, интермиттирующей, волнообразной (в виде двух-трёх волн). Длительность лихорадки различна, от 1 нед до 2-3 мес, чаще всего она продолжается 2-3 нед.
При осмотре больных отмечают гиперемию и пастозность лица, а также слизистой оболочки рта и носоглотки, инъекцию склер, гиперемию конъюнктивы. В ряде случаев появляется экзантема различного характера: эритематозная, макуло-папулёзная, розеолёзная, везикулярная или петехиальная. Пульс урежен (относительная брадикардия), артериальное давление снижено. Через несколько дней от начала заболевания развивается гепатолиенальный синдром (сочетанное увеличение печени (гепатомегалия) и увеличение селезенки (спленомегалия)).
Развитие различных клинических форм заболевания связано с механизмом заражения и входными воротами инфекции, определяющими локализацию местного процесса. После проникновении возбудителя через кожу развивается бубонная форма в виде регионарного по отношению к воротам инфекции лимфаденита (бубона). Возможно изолированное или сочетанное поражение различных групп лимфатических узлов — подмышечных, паховых, бедренных.
Кроме того, при гематогенной диссеминации возбудителей могут формироваться вторичные бубоны. Возникают болезненность, а затем увеличение лимфатических узлов до размеров лесного ореха или мелкого куриного яйца. При этом болевые реакции постепенно уменьшаются и исчезают. Контуры бубона остаются отчётливыми, явления периаденита незначительны. В динамике заболевания бубоны медленно (иногда в течение нескольких месяцев) рассасываются, нагнаиваются с образованием свища и выделением сливкообразного гноя или склерозируются.
Формы заболевания
В зависимости от способа заражения и последующих симптомов заболевания, существуют различные клинические формы туляремии.
Осложнения
Осложнения в большинстве случаев развиваются при генерализованной форме. Наиболее часты вторичные туляремийные пневмонии. Возможен инфекционно-токсический шок. В редких случаях наблюдают менингит и менингоэнцефалит, миокардит, полиартрит и пр. осложнения.
Диагностика
У врача возникает подозрение на туляремию у пациентов, у которых внезапно возникает жар, опухают лимфатические узлы и появляются характерные язвы после контакта с клещами, оленьими мухами или даже малейшего контакта с дикими млекопитающими (особенно кроликами).
Врач берет на анализ образец инфицированного материала, например, кровь, жидкости из лимфатических узлов, гной из язв или мокроту. Они направляются в лабораторию для бактериологического исследования (посев на флору) и идентификации возбудителя, если таковой присутствует. Также выполняется анализ крови на антитела к бактериям.
Врачи могут использовать метод полимеразной цепной реакции(ПЦР) для увеличения количества ДНК бактерии для их скорейшего распознавания.
Лечение туляремии
Больных туляремией не требуется изолировать.
Обычно лечение туляремии включает внутримышечные инъекции стрептомицина в течение 7–10 дней. Альтернативными вариантами антибиотиков могут быть:
- гентамицин;
- хлорамфеникол;
- ципрофлоксацин;
- доксициклин.
В редких случаях большие абсцессы могут требовать хирургического дренирования.
Прикладывание теплого компресса к воспаленному глазу, ношение темных очков и применение рецептурных глазных капель может помочь справиться с симптомами.
Сильные головные боли обычно купируют болеутоляющими средствами.
Прогноз
При надлежащем лечении выздоравливают практически все заболевшие. При отсутствии лечения показатели смертности варьируются от 6% у людей с язвенно-железистой туляремией до 33% у заболевших тифоидной, легочной или септической формами. Смерть обычно наступает из-за тяжелой инфекции, пневмонии, менингита или перитонита.
Рецидивы случаются редко, но все же случаются в случае ненадлежащего лечения. Люди, болевшие туляремией, обладают иммунитетом против повторного заражения.
Профилактика туляремии
Эпизоотолого-эпидемиологический надзор.
Включает постоянное отслеживание заболеваемости людей и животных в природных очагах туляремии, циркуляции возбудителя среди животных и кровососущих членистоногих, контроль за состоянием иммунитета у людей. Его результаты составляют основу для планирования и осуществления комплекса профилактических и противоэпидемических мероприятий.
Эпидемиологический надзор предусматривает эпизоотологическое и эпидемиологическое обследование природных очагов туляремии, обобщение и анализ полученных при этом данных, обусловливающих эпидемические проявления в природных очагах туляремии в виде спорадической, групповой и вспышечной заболеваемости людей.
Профилактические мероприятия.
Основу профилактики туляремии составляют мероприятия по обезвреживанию источников возбудителя инфекции, нейтрализации факторов передачи и переносчиков возбудителя, а также вакцинация угрожаемых контингентов населения. Устранение условий заражения людей (общие санитарные и гигиенические мероприятия, включая санитарно-просветительную работу) имеет свои особенности при различных типах заболеваемости.
При трансмиссивных заражениях через кровососущих применяют репелленты, защитную одежду, ограничивают доступ непривитого населения на неблагополучные территории.
Большое значение имеет борьба с грызунами и членистоногими (дератизационные и дезинсекционные мероприятия).
Для профилактики алиментарного заражения следует избегать купания в открытых водоёмах, а для хозяйственно-питьевых целей еледует применять только кипячёную воду. На охоте необходимо дезинфицировать руки после снятия шкурок и потрошения зайцев, ондатр, кротов и водяных крыс.
Вакцинацию проводят в плановом порядке (среди населения, проживающего в природных очагах туляремии, и контингентов, подвергающихся риску заражения) и по эпидемиологическим показаниям (внеплановая) при ухудшении эпидемиологической и эпизоотологической ситуации и возникновении угрозы заражения определённых групп населения. Для иммунопрофилактики применяют живую аттенуированную вакцину. Вакцинация обеспечивает формирование стойкого и длительного иммунитета у привитых (5-7 лет и более). Ревакцинацию проводят через 5 лет контингентам, подлежащим плановой вакцинации.
Мероприятия в эпидемическом очаге.
Каждый случай заболевания человека туляремией требует подробного эпизо-отолого-эпидемиологического обследования очага с выяснением пути заражения. Вопрос о госпитализации больного туляремией, сроках выписки из стационара решает лечащий врач сугубо индивидуально. Больных с абдоминальной, лёгочной, глазо-бубонной и ангинозно-бубонной, а также средней тяжести или тяжело протекающие случаи язвенно-бубонной и бубонной форм необходимо госпитализировать по клиническим показаниям.
Больных выписывают из стационара после клинического выздоровления. Длительно не рассасывающиеся и склерозированные бубоны не являются противопоказанием для выписки. Диспансерное наблюдение за переболевшим осуществляют в течение 6-12 мес при наличии остаточных явлений. Разобщение других лиц в очаге не проводят.
В качестве меры экстренной профилактики можно провести антибиотикопрофилактику назначением рифампицина по 0,3 г 2 раза в сутки, доксициклина по 0,2 г 1 раз в сутки, тетрациклина по 0,5 г 3 раза в сутки. В жилище больного проводят дезинфекцию. Обеззараживанию подлежат только вещи, загрязнённые выделениями больных.
Читайте также:


