Приказ 113 по дифтерии по казахстану
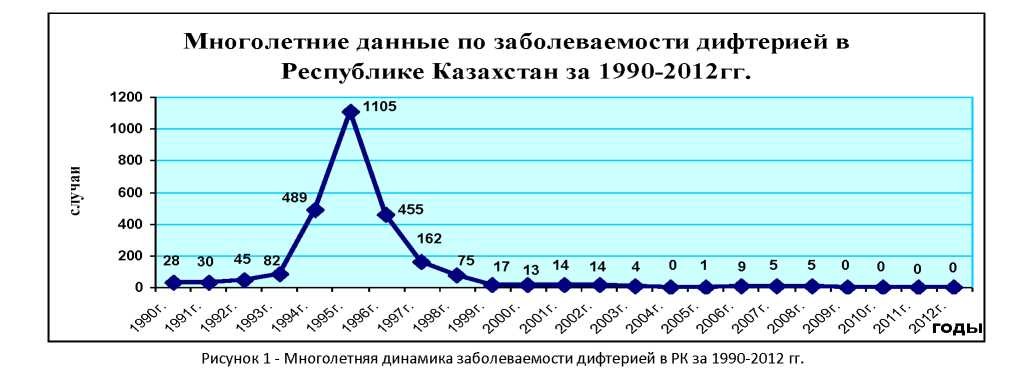
В Республике Казахстан многолетняя динамика за 1990-2012 годы характеризуется вспышечной заболеваемостью дифтерией в период с 1993 по 1998 годы, когда регистрировались локальные вспышки с пиком подъема заболеваемости в 1995 году (1105 случаев, в том числе 31случай с летальным исходом). Последние, эпидемиологически связанные, серии случаев дифтерии были зарегистрированы в 2007-2008 годы в Северо-Казахстанской области.
Объект исследования. Статистические данные по заболемаемости дифтерией и носительством коринебактерий в РК, бактериологические исследования больных и бактерионосителей.
Цель исследования: разработка новых методологических подходов совершенствования эпидемиологического надзора за дифтерией на этапе резкого снижения заболеваемости в РК.
Методы исследования. Эпидемиологические, бактериологические, иммунологические, серологические и статистические.
Результаты и обсуждение. В период с 2009 по 2012 годы случаи заболевания дифтерией в республике не зарегистрированы (рисунок 1).
Следует отметить, что в обоих случаях имела место поздняя госпитализация только после ухудшения состояния больных (в Костанайской области на 3-й день, в Алматинской области на 10й день с момента обращения), что в очередной раз подтверждает отсутствие настороженности у специалистов первичного звена к возможным случаям заболевания дифтерией.
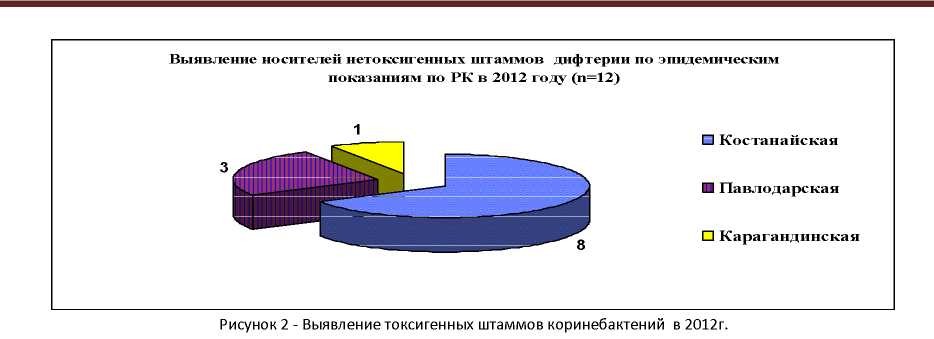
Всего по республике по эпидемиологическим показаниям подлежало обследованию на носительство дифтерии 799 человек, все обследованы (100%). Из общего числа обследованных в очагах, носителей токсигенных штаммов не выявлено. В то же время, имели место положительные находки возбудителей дифтерии. Так, всего по республике выявлено 12 носителей нетоксигенных штаммов коринебактерий, в том числе в Костанайской (8 случаев гравис), Павлодарской (3 случая митис), Карагандинской (1 случай митис) областях (рисунок 2).
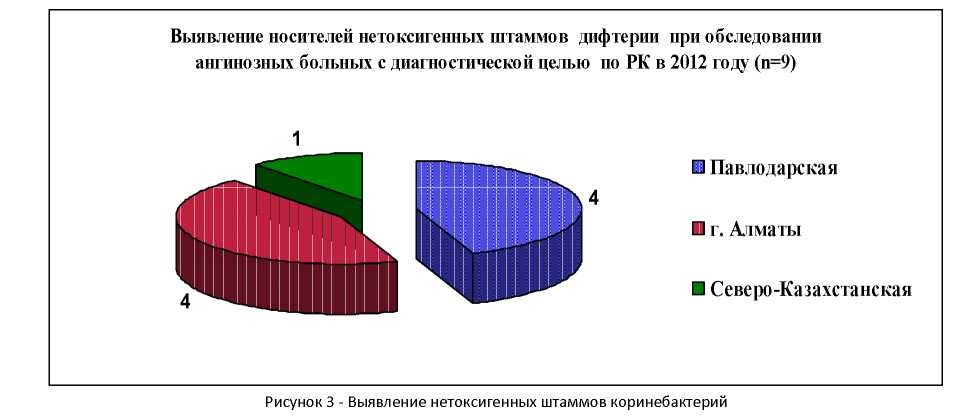
Алматинской (99%) областях. Носительство нетоксигенных штаммов выделено от 9 больных с ангинами, в том числе в г. Алматы (4 случая гравис), Павлодарской (4 случая митис) и Северо-Казахстанской (1 случай митис) областях (рисунок 3).
Обследование на носительство с профилактической целья проведено у 151356 лиц, из них положительные результаты на носительство нетоксигенных коринебактерий выявлены в 23
случаях (0,02%). Носители выявлены в Карагандинской (6 случаев митис), Павлодарской (5 случаев митис), Северо- Казахстанской (2 случая митис) областях и г. Алматы (4 случая гравис), а также Костанайской (2 случая митис и 2 гравис), Акмолинской (1 случай митис) и Мангистауской (1 случай митис) областях (рисунок 4).
Таким образом, эпидемиологическая ситуация по РК на современном этапе по дифтерии благополучная в связи с тем, что эта инфекция управляется вакциной АКДС. Однако имеятся случаи носительства нетоксигенных штаммов коринебактерий среди населения, что требует постоянного эпидемиологического надзора за этой инфекцией.
Выводы:
В течение 2009-2012гг в Республике Казахстан случаи дифтерии не зарегистрированы.
- В 2012 году при регистрации подозрения на дифтерия (по одному случая в Костанайской и Алматинской областях), в обоих случаях отсутствовала настороженность к дифтерии у специалистов первичного звена и участковой службы, и как следствие, имели место поздняя госпитализация больных.
- Продолжается регистрация случаев выявления носителей нетоксигенных штаммов коринебактерий среди лиц,

обследованных по эпидемическим показаниям и с эпидемиологической предпосылкой активизации токсигенных профилактической целья, что может являться штаммов возбудителей дифтерии.
СПИСОК ЛИТЕРАТУРЫ
СТАНДАРТНОЕ ОПРЕДЕЛЕНИЕ СЛУЧАЯ ДИФТЕРИИ
Случаи дифтерии должны классифицироваться как подозрительные, вероятные и подтвержденные. Подтвержденные случаи должны классифицироваться как местные или завозные случаи( инфекция, полученная за рубежом). При классификации случаев следует использовать приведенные ниже признаки.
Подозрительный случай -ларингит или назофарингит или тонзиллит плюс
Вероятный случай -подозрительный случайплюс один из следующих симптомов:
· недавний ( менее 2-х недель) контакт с подтвержденным
· текущая вспышка в данном районе
· припухание или отек шеи
· подслизистые или кожные петехиальные кровоизлияния
· токсический циркуляторный коллапс
· острая почечная недостаточтость
· миокардит и / или общая нарастающая слабость (симптомы недостаточности кровоизлияния) в течение от одной до шести недель после начала заболевания
· поражение черепно-мозговых нервов (гнусавость голоса)
Подтвержденный случай - вероятный случай
плюс выделение токсигенного штамма C.diphtheriae из
типичного места (нос, зев, кожная язва, рана, конъюнктива,
ухо, влагалище0 или четырехкратное и более увеличение
титра сывороточного антитоксина, при условии если обе
пробы сыворотки были получены до назначения дифтерийного
анатоксина и антитоксина
Примечание: выявление продукции токсина рекомендуется, но не является обязательным условием в типичном случае. Микроскопическое исследование мазка клинического образца НЕ ЯВЛЯЕТСЯ достаточно точной процедурой, способной заменить культуральное исследование. Заболевание, вызванное C ulcerans или нетоксигенной C.diphtheriae исключается из определения случая дифтерии.
Начальник Главного управления
Госсанэпиднадзора МЗ РК Ф.Б.Бисмильдин
Приложение №2 к приказу МЗ РК
№ 113 от 11.03.1997 г.
ИНСТРУКЦИЯ
Приложение № 3
К приказу МЗ РК № 113 от 11.03. 1997 г.
И Н С Т Р У К Ц И Я
По проведению противоэпидемических мероприятий в очаге
Дифтерийной инфекции
Основной задачей противоэпидемических мероприятий является раннее выявление больных и подозрительных на дифтерию, изоляция, клиническая и лабораторная диагностика, своевременное специфическое лечение, выявление близких контактов и профилактические меры в отношении контактных лиц; выявление носителей токсигенных коринебактерий и их санация, иммунизация лиц ранее не привитых против дифтерии, проведение социальной мобилизации населения.
На все случаи дифтерии( вероятный и подтвержденный), бактерионосителей токсигенных штаммов подаются экстренные извещения в территориальную СЭС по телефону или другим медработником, первым выявившим больного. В течение 24 часов с момента получения экстренного извещения, врач эпидемиолог обязан провести расследование случая и организовать противоэпидемические мероприятия в очаге.
МЕРОПРИЯТИЯ В ОЧАГЕ
Риск инфекции сопряжен с близостью и длительностью контакта.
1. Определение близких контактов (лиц), обшавщихся в течение предыдущих 7 дней с больным. К ним могут относиться:
- члены семьи больного, проживающие вместе;
-друзья, родственники и др. регулярно навещаюшие больного дома;
- половые партнеры и люди, с кем больной имел контакт через поцелуй;
- контактные по группе в детских учреждениях, по учебной комнате, в школах, учебных заведениях;
-лица, работающие с больным в одной комнате;
- медицинские работники, контактировавшие с назофарингеальными, ангинозными больными, с больным дифтерией;
2. Все близкие контакты должны быть подвергнуты клиническому осмотру на наличие симптомов и признаков дифтерии и наблюдаться ежедневно 7 дней, с моментапоследнего контакта с больным. Осмотр зева на наличие налетов и термометрия, выявление ран и кожных поражений. В первый день у контактных берут мазки из зева и носа, кожных поражений для бак.исследования на C diphtheriae не дожидаясь результатов проводят проф. лечение антибиотиками. Выявленные носители токсигенных штаммов изолируются для лечения в стационаре и повторно обследуются через 2 дня после курса лечения, чтобы убедиться в абациллировании.
3. Антибиотикопрофилактику контактных нужно назначить после взятия мазков из зева и носа на бак.исследование в виде:
3.1 Однократной в/м иньекции бициллина-1 ( бензатин бензилпенициллина- ретарпен) в дозе 600.000ед. для детей и 1.2 млн ед для лиц, старше 6 лет. Предварительно нужно опросить контактных о чувствительности к препаратам пенициллинового ряда, в сомнительных случаях поставить пробу и ч/з 20 минут ввести оставшуюся дозу(при отрицательном результате в/к пробы).
3.2. Перорального приема эритромицина 40 мг/кг веса в день, детям до 14 лет, 1,0 г. для взрослых в 4-х дробных дозах в течение 7 дней. Проф.лечение эритромицином используют в исключительных случаях в связи с опасностью невыполнения назначения врача.
4.Иммунизация контактных лиц
4.1.Ранее не получившие полный первичный комплекс ( 3-х или 2-хкратную вакцинацию).
4.2.Не имеющие документального подтверждения привитости ;
4.3. Если прошло более 5 лет после последней возрастной ревакцинации. Кратность зависит от состояния привитости. ( пр. № 270 от 26.06.1995 г.).
5. Иммунизация переболевших дифтерией:
Заболевание дифтерией не всегда ведет к выработке естественного иммунитета, поэтому переболевшие дифтерией должны вакцинироваться до выписки из стационара. Ранее не вакцинированные лица должны получить 1-ую дозу сразу, лучще АДС-М и закончить 2-ую вакцинацию и 1-ую ревакцинацию. Частично вакцинированные должны закончить 1-ую W –ию 1-ую RW-ию по календарю. Полностью вакцинированные должны получить бустерную ( дополнительную дозу) вакцины. Если последняя бустерная доза вводилась более 5 лет назад, то дополнительно не вводят.
6. Все предметы, находящиеся в непосредственном контакте должны подвергаться дезинфекции.
7. Допуск переболевших в ДДУ разрешается после выздоровления и 2-х кратного отрицательного результата бак.исследования ( приложение № 4).
Социальная мобилизация
Население должно быть информировано о пользе иммунизации.
Начальник Главного управления
Госсанэпиднадзора МЗ РК Ф.Б.Бисмильдин
к приказу МЗ РК № 113 от 11.03. 1997 г.
И Н С Т Р У К Ц И Я
по клинической диагностике и лечению больных дифтерией
Классификация дифтерии (ВОЗ, 1996г.)
Дифтерия носа.
Встречается в основным в очагах дифтерийной инфекции. Процесс локализуется на слизистой носа- может быть катаральным, катарально- язвенным и пленчатым. Заболевание начинается постепенно, при нормальной или субфебрильной температуре, появляются выделения из носа, вначале серозные, затем серозно-гнойные или сукровичные. Процесс может быть односторонним. На коже вокруг мокнутие, эрозии, иногда пиодермия. В носовых ходах кровянистые корочки, при осмотре полости носа –отечность слизистой, на носовой перегородке эрозии, язвочки, корочки. При пленчатой форме- белесоватый пленчатый налет, плотно сидящий на слизистой. При распространнной дифтерии носа процесс распространяется на придаточные пазухи носа, что встречается крайне редко. Дифтерия носа имеет длительное течение, т.к. вовремя не диагностируется. Токсическая дифтерия носа встречается редко, чаще развивается вторично в комбинации с дифтерией ротоглотки и проявляется отеком в области носа.
1.2. Дифтерия миндалин.
Дифтерия миндалин- наиболее частая локализация патологического процесса
Относится к числу легких форм заболевания. Выявляется чаще у больных от 16 до 30 лет, по выраженности местного процесса выделяют пленчатую и островчатую формы (вариант заболевания). Инкубационный период 2-7 дней.
Начало заболевания, как правило, острое. Отмечается повышение температуры до 38-39 градусов, небольшая боль в горле. Незначительно выражены симптомы интоксикации: недомогание, головная боль, снижение аппетита и т.д. Разгар болезни наступает на вторые сутки- усиливается боль в горле, но глотать жидкость, больные обычно могут.
Миндалины и дужки неярко гиперемированы, умеренно отечны. Фибринозный, пленчатый налет локализуется в области небных миндалин, на выпуклой поверхности. Налеты вначале имеют вид студенистой полупрозрачной пленки, легко снимаются, но затем тут же появляются вновь. К концу первых, вторых суток налеты плотные, становятся толще , приобретают серо-желтую окраску, плотно связаны с подлежащими тканями. Они имеют вид либо сплошного покрывала, либо островков округлых или неправильных очертаний( островчатая форма).
Подчелюстные лимфоузлы обычно нерезко увеличены, умеренно болезненны. Лихорадочный период длится не более 3 дней. С нормализацией температуры исчезает боль в горле, хотя налеты на миндалинах сохраняются при отсутствии лечения 6-7 дней.
Налет может быть односторонним. При введении сыворотки миндалины очищаются в течении 2-3 дней. Без лечения может развиться токсическая форма дифтерии зева или, наступает спонтанное выздоровление, вместе с чем могут наблюдаться осложнения со стороны ЦНС, сердечно-сосудистой системы.
Д и а г н о с т и к а.
Предварительный диагноз основывается прежде всего на клинических проявлениях, которые классифицируются как подозрительные, вероятные и подтвержденные. Необходимо быстро установить клинический диагноз, определить вопрос о госпитализации больного, необходимость лечения противодифтерийной сывороткой или возможность наблюдения за больным без серотерапии.
Окончательный диагноз выставляется после результатов клинического наблюдения за больным, эффекта от серотерапии, эпид.данных, результатов бактериологического обследования и прочих вспомогательных методов.
Ретроспективно диагноз может быть поставлен и по развитию специфических осложнений ( миокардит, полиневрит, нефроз) после перенесенного заболевания и подлежит учету.
Высев коринебактерии у больного изменениями в зеве решает вопрос в пользу дифтерии. Диагноз ангина + носительство дифтерии не правомочен.
Осложнения:
МИОКАРДИТ – самое грозное осложнение дифтерии. Диагноз ставится при сочетании дифтерии с двумя и более следующими признаками: поражение миокарда – тахикардия и аускультативно ослабленный первый тон, патологические изменения ЭКГ , повышение уровня ЛДГ ( лактатдегидрогеназы), расширение границ сердца, застойная сердечная недостаточность.
Нередко первыми признаками являются внекардиальные симптомы: аутизм, уход в себя, безразличие больного к окружающему, подавленное настроение, депрессия, анорексия, страх смерти.
По срокам различают миокардит ранний – до 9 дней болезни и поздний – после 9 дней от начала заболевания. Ранний миокардит протекает всегда тяжело, а поздний может быть средне-тяжелым и легко-очаговым.
ПОЛИРАДИКУЛОНЕВРИТ – периферические вялые параличи и парезы мягкого неба , поражения других челюстно-мышечных нервов развиваются при повреждении периферического нейрона. Изменения вызываются нарушениями в миелиновой оболочке
нейронов, поэтому явления могут быть обратимыми. Частота развития парезов и параличей обусловлена тяжестью токсикоза и отсутствием специфической терапии в начале заболевания. Симптомы полиневрита могут появляться в разные сроки заболевания от 1 до 6 недель заболевания.
Прогностически неблагоприятными признаками являются развитие бульбарных нарушений с явлениями миокардита, присоединение пневмоний.
ТОКСИЧЕСКИЙ НЕФРОЗ –возникает в остром периоде на высоте интоксикации. Проявляется изменениями со стороны мочи : протеинурия, цилиндрурия , микро и макрогематурия, лейкоцитурия.. Клинических симптомов не бывает. По мере исчезновения токсикоза исчезают и изменения со стороны анализа мочи.
Дифференциальный диагноз при дифтерии проводится : с ангиной, некротической ангиной, скарлатиной, лакунарной и фолликулярной ангиной, паратонзилярным абсцессом, инфекционным мононуклеозом, ожогом слизистой оболочки зева, обострением хронического тонзиллита, эпидемическим паротитом, некротическими изменениями миндалин при лейкозе.
Необходимая доза антитоксина зависит от локализации и размеров дифтерийных пленок, степени токсичности и длительности заболевания, в зависимости от степени болезни назначается однократная доза в 10.000- 100.000 МЕ.
| Дифтерийный антитоксин представляет собой гипериммунную лошадиную сыворотку, |
нейтрализует только циркулирующий в крови токсин который ещё не связан с тканями и большие его дозы могут вызвать токсическое поражение органов. Не имеется никаких четких доказательств того, что дозы свыше 100.000 МЕ являются более эективными. Вся назначенная доза антитоксина должна вводиться без промедления и в виде одной инъекций.
В нижеприведенной таблице, предложенной ВОЗ, в 1996 году приведены примеры рекомендуемых доз для лечения различных клинических типов дифтерии. Эта схема широко используется во многих странах мира.
Дозы антитоксина, рекомендуемые при различных типах дифтерии:
| Клиническая форма | Доза ( в единицах) | Способ введения |
| 1. Локализованная | 10.000-20.000 | Внутримышечно |
| 2.Промежуточная | 30.000-50.000 | Внутримышечно |
| 3. Тяжелая (токсическая) | 60.000-100.000 | Внутримышечно и внутривенно |
| Наряду с назначением антитоксической сыворотки применяют антибиотики: | ||
| Антибиотик | Дети | Взрослые |
| Бензилпенициллин | 10.000 ед/кг/сутки в 2 дозы | 4.000.000 ед/сутки в 2 дозы |
| Прокаин-пенициллин | Д 50.000 ед/кг/сутки в одну дозы | 1.200.000 ед/сутки в одну дозу |
| Эритромицин | 40-50 мг/кг/сутки в четыре дозы | 2 г в сутки в четыре дозы |
Пенициллин является препаратом выбора, эритромицин следует вводить лишь в тех случаях, когда имеется аллергия к пенициллину. Введение антибиотиков может быть внутривенным или внутримышечным до тех пор, пока больной не начнет глотать, с этого момента необходимо переходить на оральное введение пенициллина или в исключительных случаях на оральное введение эритромицина. Длительность лечения антибиотиками –14 дней.
Приложение №5
К приказу МЗ РК № 113 от 11.03. 1997 г.
И Н С Т Р У К Ц И Я
О совершенствовании мер борьбы с дифтерией
Эпидемия дифтерии начавшаяся в 1990 году в России и на Украине, в 1995 году охватила все республики бывшего Союза.
За период 1992 по 1995 г.г. заболеваемость в Республике Казахстан увеличилась в 24 раза, достигнув максимального уровня в 1995 году, когда было зарегистрировано 1105 случаев и показатель на 100 тыс. населения составил 6,0.
Дефицит вакцин и средств на их закупку в период 1992-1994 г.г., большое количество медотводов, недостатки в осуществлении плановой иммунизации населения явились причиной последовательного накопления восприимчивых к дифтерии контингентов, в том числе среди подростков и взрослых, и привели к стремительному росту инфекций. Ситуация усугубилась резко возросшими миграционными процессами в обществе, развитием коммерческих шоп-туров.
Слабая подготовленность врачей по диагностике дифтерии, особенно на ранних стадиях болезни, неосведомленность населения об опасности дифтерии и роли иммунизации в предупреждении инфекции, привели к регистрации тяжелых, запущенных, комбинированных форм, нередко заканчивающихся летальными исходами. Летальность в 1995 и 1996 г.г. составила 6,0 и 6,8 %. Из-за дефицита вакцин на ранних этапах подьема инфекции не были проведены массовые дополнительные прививки всего населения против дифтерии.
Национальные дни иммунизации, организованные в1995-1996 г.г., в период проведения которых было привито около 10 млн. человек, позволили стабилизировать заболеваемость и добиться её снижения по всей территории республики.
Однако заболеваемость дифтерией продолжает оставаться серьезной проблемой для стран СНГ, на которые приходится больше 80% всех случаев дифтерии, регистрируемых в мире, в том числе эта проблема актуальна для здравоохранения Республики Казахстан. В 1996 году в республике зарегистрировано 455 случаев дифтерии, из них 31 с летальными исходами.
В этой ситуации очень важно определить стратегию и тактику дальнейшей борьбы по стабильному снижению заболеваемости дифтерией и доведению её до спорадического уровня.
Основным приоритетным направлением в борьбе с инфекцией и предупреждением летальных исходов является обеспечение высокого уровня охвата населения первичным комплексом иммунизации ( АКДС 4) детей до 2-х лет- не менее 95%, иммунизацией подростков и взрослых не менее 90%.
Для обеспечения единого подхода в диагностике и учете случаев дитерии необходимо внедрить в практику стандартное определение случаев дифтерии, провести соответствующую подготовку медработников по данному вопросу.
Предупреждение повторных заболеваний и снижение бактерионосительства в очаге возможно путем быстрого определения тесных контактов и проведения им профилактического лечения антибиотиками.
Следует прекратить широкомасштабные бактериологические и серологические обследования населения без достаточных эпидемиологических показании из-за низкой их эффективности и дороговизны.
Должна быть продолжена научно-практическая работа по внедрению современных методов ранней лабораторной диагностики дифтерии, изучения вопросов эффективности вакцинопрофилактики, а также оказана помощь практическому здравоохранению в эпидрасследовании и ликвидации вспышек.
Требует пересмотра классификация клинических форм дифтерии, а также тактика лечения больных.
В целях обеспечения дальнейшего снижения заболеваемости дифтерией и предупреждения летальности,
П Р И К А З Ы В АЮ:
1.Руководителям отделов ( департаментов, управлений) здравоохранения областей и города Алматы:
1.1.Обеспечить повсеместно не менее 95% охватдетей первичным комплексом иммунизации против дифтерии ( 3 дозы до 12 месяцев, первая ревакцинация – до 2-х лет) и не менее 90% охват взрослого населения.
1.2.Провести обучение всех медработников по использованию в практике стандартного определения случая дифтерии.
1.3.Внедрить упрощенную классиикацию дифтерии, тактику лечения больных и контактных ( приложение 4 ).
1.5. Обеспечить в областных центрах неснижаемый запас противодифтерийной сыворотки ( не менее 500 тыс.ЕД ), а также антибиотиков для лечения больных и контактных.
1.6. Повысить качество лабораторной диагностики дифтерии.
2. Главным государственным санитарным врачам областей, г. Алматы, на транспорте, МВД обеспечить:
2.2. Проведение эпиднадзора за дифтерией, организацию своевременных мер борьбы в зависимости от сложившейся эпидситуации.
У Т В Е Р Ж Д А Ю :
1. Стандартное определение случая дифтерии ( приложение № 1 ).
2. Инструкцию по организации и проведению эпидемиологического надзора за дифтерийной инфекцией ( приложение № 2).
3. Инструкцию по проведению противоэпидемических мероприятий в очаге дифтерии ( приложение №3).
4. Инструкцию по клинической диагностике и лечению больных дифтерией ( приложение № 4).
5. Инструкцию по лабораторной диагностике дифтерии ( приложение № 5).
Контроль за выполнением настоящего приказа возложить на первого заместителя министра Дуйсекеева А.Д.
Сноска. Утратил силу приказом и.о. Министра здравоохранения РК от 04.10.2019 № ҚР ДСМ-135 (вводится в действие по истечении десяти календарных дней после дня его первого официального опубликования).
В соответствии с пунктом 6 статьи 144 Кодекса Республики Казахстан от 18 сентября 2009 года "О здоровье народа и системе здравоохранения", ПРИКАЗЫВАЮ:
1. Утвердить прилагаемые Санитарные правила "Санитарно-эпидемиологические требования к организации и проведению санитарно-противоэпидемических (профилактических) мероприятий в отношении больных инфекционными заболеваниями, против которых проводятся профилактические прививки".
2. Комитету по защите прав потребителей Министерства национальной экономики Республики Казахстан (Матишев А.Б.) обеспечить в установленном законодательством порядке:
1) государственную регистрацию настоящего приказа в Министерстве юстиции Республики Казахстан;
2) в течение десяти календарных дней после государственной регистрации настоящего приказа его направление на официальное опубликование в периодических печатных изданиях и в информационно-правовой системе "Әділет";
3) размещение настоящего приказа на официальном интернет-ресурсе Министерства национальной экономики Республики Казахстан.
3. Контроль за исполнением настоящего приказа возложить на вице-министра национальной экономики Республики Казахстан Жаксылыкова Т.М.
4. Настоящий приказ вводится в действие по истечении десяти календарных дней со дня его первого официального опубликования.
и социального развития
_______________ 2015 г.
| Утверждены приказом Министра национальной экономики Республики Казахстан от 17 марта 2015 года № 215 |
1. Санитарные правила "Санитарно-эпидемиологические требования к организации и проведению санитарно-противоэпидемических (профилактических) мероприятий в отношении больных инфекционными заболеваниями, против которых проводятся профилактические прививки" (далее – Санитарные правила) устанавливают санитарно-эпидемиологические требования к организации и проведению санитарно-противоэпидемических (профилактических) мероприятий в отношении больных инфекционными заболеваниями, против которых проводятся профилактические прививки.
2. В настоящих Санитарных правилах используются следующие понятия:
1) абацилирование – прекращение бактериовыделения;
2) гемофильная инфекция – острые антропонозные инфекционные болезни с аэрогенным механизмом передачи, обусловленные палочкой инфлюэнцы, характеризующиеся многообразием клинических проявлений, преимущественным поражением органов дыхания, центральной нервной системы и коньюнктивы глаз, проявляющиеся в виде менингита, сепсиса, пневмонии, эпиглоттита;
3) дифтерия – антропонозная острая респираторная болезнь с аэрогенным механизмом передачи, характеризующаяся выраженной интоксикацией и явлениями фиброзно-воспалительного процесса в носоглотке, гортани, трахее, носу, нередко дающая тяжелые осложнения (круп, миокардит и другие);
4) инкубационный период – отрезок времени от момента попадания возбудителя в организм до проявления симптомов болезни;
5) коклюш – антропонозная острая респираторная бактериальная инфекция с аэрогенным механизмом передачи, характеризующаяся явлениями интоксикации, сопровождающаяся катаральными явлениями верхних дыхательных путей с характерными приступами судорожного кашля и рвотой;
6) корь – антропонозная острая респираторная вирусная болезнь с аспирационным механизмом передачи возбудителя, характеризующаяся лихорадкой, интоксикацией, этапным высыпанием пятнисто-папулезной сыпи, энантемой, поражением коньюнктивы и верхних дыхательных путей;
7) краснуха – антропонозная острая респираторная вирусная болезнь с аэрогенным механизмом передачи, характеризующаяся увеличением лимфатических узлов, особенно затылочных и заднешейных, макулопапулезной сыпью и умеренной интоксикацией;
8) моновакцина – вакцина, изготовленная на основе одного вида или серологического варианта микроорганизмов;
9) пневмококковая инфекция – группа антропонозов, обусловленных пневмококками с аэрогенным механизмом передачи, характеризующаяся различными клиническими проявлениями, чаще поражением легких;
10) полиомиелит – острая инфекционная болезнь, характеризующаяся общетоксическими симптомами и частым поражением нервной системы по типу вялых периферических параличей;
11) столбняк – зооантропонозная острая инфекционная болезнь с контактным механизмом передачи возбудителя, характеризующаяся тяжелым течением с поражением определенных структур центральной нервной системы, проявляющаяся титаническими и судорожными сокращениями поперечно-полосатой мускулатуры;
12) эпидемический паротит – антропонозная острая респираторная вирусная болезнь с аэрогенным механизмом передачи, характеризующаяся общей интоксикацией, увеличением одной или обеих слюнных желез, нередким поражением железистых органов и нервной системы.
3. С целью недопущения регистрации инфекционных заболеваний, против которых проводятся профилактические прививки, охват детей профилактическими прививками в сроки, утвержденные постановлением Правительства Республики Казахстан от 30 декабря 2009 года № 2295 "Об утверждении перечня заболеваний, против которых проводятся профилактические прививки, Правил их проведения и групп населения, подлежащих плановым прививкам" (далее – Постановление № 2295), должен составить не менее 95 %.
4. Иммунизация против дифтерии, столбняка и коклюша проводится вакцинами, содержащими адсорбированную коклюшно-дифтерийно-столбнячную вакцину с цельноклеточным и бесклеточным коклюшным компонентом (далее – АКДС-содержащая вакцина), а так же адсорбированным дифтерийно-столбнячным анатоксином с уменьшенным содержанием антигенов (далее – АДС-М).
При наличии противопоказаний к коклюшному компоненту иммунизация проводится АДС-М:
если реакция развилась на первую вакцинацию АКДС-содержащей вакциной, то вторую прививку осуществляют АДС-М не ранее через 3 месяца;
если реакция развилась на вторую вакцинацию АКДС-содержащей вакциной, то курс вакцинации против дифтерии и столбняка считают законченным. В обоих случаях первую ревакцинацию АДС-М проводят через 9-12 месяцев;
если реакция развилась на третью вакцинацию АКДС-содержащей вакциной, первую ревакцинацию АДС-М проводят через 12-18 месяцев.
5. В очагах больных дифтерией проводится иммунизация:
1) лиц, не привитых в сроки, установленные Постановлением № 2295;
2) лиц, не имеющих документального подтверждения о полученных прививках;
3) лиц, у которых после последней возрастной ревакцинации прошло более 10 лет.
6. Иммунизация лиц, переболевших дифтерией, проводится до выписки из стационара. Ранее не вакцинированным лицам проводится одна доза АДС-М, после чего проводится первичный курс вакцинации (3 дозы с интервалом 4 недели) и первая ревакцинация (4-я доза с интервалом 6 месяцев). Частично вакцинированным лицам проводится курс вакцинации из 2 доз с интервалом 4 недели и первая ревакцинация с интервалом 6 месяцев. В дальнейшем иммунизация проводится согласно срокам профилактических прививок в соответствии с Постановлением № 2295. Полностью иммунизированным лицам проводится одна доза АДС-М, если последняя доза вводилась более 5 лет назад.
7. Кроме плановой иммунизации против столбняка проводится экстренная специфическая профилактика этой инфекции. Показаниями к экстренной специфической профилактике столбняка являются:
1) травмы, ранения с нарушением целостности кожных покровов и слизистых;
2) обморожения и ожоги второй, третьей и четвертой степени;
3) внебольничные аборты;
4) роды вне медицинской организации;
5) рождение вне медицинской организации;
6) гангрена или некроз тканей любого типа;
7) укусы животных;
8) проникающие повреждения желудочно-кишечного тракта.
8. Экстренная специфическая иммунизация при травмах проводится в соответствии с таблицей экстренной специфической иммунизации при травмах согласно приложению к настоящим Санитарным правилам.
Для экстренной профилактики столбняка используются АКДС-содержащая вакцина, АДС-М, противостолбнячный человеческий иммуноглобулин (далее – ПСЧИ), противостолбнячная сыворотка (далее – ПСС).
9. Для иммунизации населения против кори, краснухи и эпидемического паротита используются комбинированная вакцина против кори, краснухи и эпидемического паротита (далее – ККП) и моновакцины против кори, краснухи и эпидемического паротита.
При осложнении эпидемиологической ситуации по инфекционным заболеваниям, против которых проводятся профилактические прививки, допускается проведение дополнительной массовой иммунизации.
10. Лицам в возрасте до 30 лет, находившимся в тесном контакте с больным корью и краснухой и до 25 лет с больным эпидемическим паротитом, не привитым, без данных о привитости или не имеющих второй дозы вакцинации против данной инфекции, проводится экстренная иммунизация моновакциной против кори, краснухи и эпидемического паротита, при ее отсутствии ККП. Экстренная иммунизация проводится не позднее 72 часов с момента контакта с больным.
При регистрации случаев эпидемического паротита в организованном коллективе проводится однократная иммунизация детей до 18 лет, привитых против этой инфекции, если прошло более 7 лет после первой прививки.
11. Профилактические прививки против гемофильной инфекции проводятся комбинированными вакцинами, в составе которых имеется компонент против гемофильной инфекции типа В.
12. Профилактические прививки против полиомиелита проводятся живыми или инактивированными полиомиелитными вакцинами.
13. Выявление больных или подозрительных на заболевание проводится медицинскими работниками медицинских организаций независимо от их ведомственной принадлежности и форм собственности во время амбулаторных приемов, посещений на дому, при медицинских осмотрах, диспансеризации и других посещениях организаций здравоохранения.
Обязательная изоляция в стационаре проводится больных дифтерией и полиомиелитом. Остальные больные изолируются в стационаре по клиническим или эпидемиологическим признакам или на дому до полного исчезновения клинических симптомов.
14. С целью своевременного выявления больных:
1) дифтерией - проводится однократное лабораторное обследование больных ларингитом, тонзиллитом с патологическим налетом, назофарингитом в день обращения в медицинскую организацию и лиц, вновь поступающих в детские дома, детские и взрослые психоневрологические стационары;
2) полиомиелитом - проводится выявление, учет и вирусологическое обследование больных с острыми вялыми параличами;
3) корью и краснухой - проводится выявление, учет и лабораторное обследование больных с высыпаниями.
15. Каждый случай инфекционных заболеваний, против которых проводятся профилактические прививки, подлежит эпидемиологическому расследованию в соответствии с Правилами расследования случаев инфекционных и паразитарных, профессиональных заболеваний и отравлений населения, утвержденными приказом Министра национальной экономики Республики Казахстан от 23 июня 2015 года № 440 (зарегистрированный в Реестре государственной регистрации нормативных правовых актов за № 11748) в первые 24 часа после его регистрации с заполнением "Карты эпидемиологического обследования очага инфекционного заболевания" по форме 209/у, утвержденной приказом Министра национальной экономики Республики Казахстан от 30 мая 2015 года № 415 (зарегистрированный в Реестре государственной регистрации нормативных правовых актов за № 11626).
Сноска. Пункт 15 в редакции приказа Министра национальной экономики РК от 29.08.2016 № 389 (вводится в действие по истечении десяти календарных дней после дня его первого официального опубликования).
16. При эпидемиологическом расследовании определяется круг лиц, бывших в контакте с больным (дифтерия, корь, краснуха, коклюш, эпидемический паротит, полиомиелит) в течение инкубационного периода заболевания.
17. Лица, бывшие в контакте с больным, подвергаются клиническому осмотру на наличие симптомов и признаков заболевания и находятся под ежедневным наблюдением.
18. В очаге дифтерии контактные лица наблюдаются в течение 7 суток с момента последнего контакта с больным. В первый день наблюдения у контактных берутся мазки из носа и зева, кожных поражений для бактериологического исследования на дифтерийную палочку и, не дожидаясь результатов бактериологического исследования, проводится профилактическое лечение антибиотиками.
Выявленные носители токсигенных штаммов дифтерийной палочки изолируются для лечения в стационаре и повторно обследуются бактериологически через 2 суток после завершения курса лечения, чтобы убедиться в абациллировании.
19. Все предметы, находившиеся в непосредственном контакте с больным дифтерией, подвергаются дезинфекции после изоляции больного.
20. Допуск лиц, переболевших дифтерией, в организованные детские коллективы осуществляется при полном выздоровлении и при наличии двух отрицательных результатов бактериологических исследований.
21. Диспансерное наблюдение с целью выявления поздних осложнений, проведение реабилитационных мероприятий проводится участковым врачом с привлечением (по показаниям) кардиолога, невропатолога, ЛОР-врача. Сроки диспансеризации определяются клинической тяжестью формы дифтерии и наличием осложнений. Лица с локализованной формой дифтерии наблюдаются в течение 6 месяцев, при наличии осложнений – один год.
22. Дети, переболевшие дифтерией, допускаются в детские дошкольные и общеобразовательные организации при локализованной форме через 2-3 недели, при осложнениях – через 4-8 недель.
23. При эпидемиологическом расследовании случаев полиомиелита, кори и краснухи:
1) присваивается идентификационный номер каждому случаю заболевания;
2) проводится опрос контактных с больным лиц для получения демографической и клинической информации, сведений о прививочном статусе, возможной беременности и совершенных поездках за последнее время;
3) проводится лабораторное исследование материала от больных и контактных с больным лиц.
24. Наблюдение за лицами, находящимися в контакте с больным корью, краснухой и эпидемическим паротитом проводится в течение 21 суток, с больным полиомиелитом в течение 30 суток с момента выявления последнего случая заболевания. В очаге полиомиелита после госпитализации проводится заключительная дезинфекция.
Читайте также:


