При сепсисе боли в суставах
Инфекционные заболевания без своевременного лечения провоцируют неприятные последствия, одним из которых является осложнение на суставы. Активное распространение стафилококка, стрептококка и других патогенных микроорганизмов приводит к частым суставным болям, ломоте в костях и иным проблемам с опорно-двигательным аппаратом. Устранить неприятные симптомы в суставах и мышцах можно лишь после установления возбудителя и непосредственного воздействия на него. С этой целью требуется обращаться к доктору и проводить комплексное обследование.
Почему беспокоит?
Появление вирусных и других инфекций, при которых болят все суставы, не является редкостью. Повлиять на инфицирование способны различные патогенные микроорганизмы, проникающие в суставную полость посредством крови либо лимфатической жидкости. Вирусы, бактерии и грибки оказывают негативное влияние на крупные и мелкие суставы, приводя к их деформации и разрушению. Выделяют такие причины возникновения болей в подвижных сочленениях при инфекции:
- запущенный артрит с развитием сепсиса;
- оперативное вмешательство на суставах и рядом расположенных тканях;
- установление протеза на колени и другие части тела;
- инфекционные очаги на кожном покрове;
- не одноразовое использование шприцев при инъекции;
- механические повреждения.
Часто болят суставы и мышцы по причине инфекции у людей, которые злоупотребляют наркотическими веществами. Проблема связана с несоблюдением гигиенических норм и многоразовым проведением инъекций одним шприцем.
Виды вирусов и бактерий
Инфекции, поражающие суставы и вызывающие боли, бывают разных типов. При стафилококке и других инфекционных очагах наблюдается различная клиническая картина. Боль в суставах бывает вызвана такими патогенами, как:
- хламидии;
- шигеллы;
- стрептококки;
- клебсиелла;
- кишечная палочка;
- сальмонелла;
- вирус краснухи;
- гепатиты разных групп;
- эпидемический паротит;
- золотистый стафилококк.
Характер болей и дополнительные симптомы
Болезни, связанные с инфекцией, вызывают нарушения в целостности костей и суставов. Вирусная патология приводит к болевому синдрому различной локализации и интенсивности. Инфицированный сустав дает о себе знать через 2—3 дня после заражения, проявляясь ярко выраженной болью. На фоне инфекционного гастрита и других отклонений чаще всего поражаются голеностопные и коленные подвижные сочленения. Реже боль распространяется на разные отделы позвоночного столба. Суставные болевые приступы, отдающие в другие органы, могут привести к дисфункции многих систем и нарушить работу опорно-двигательного аппарата. На фоне инфекционной болезни проявляются также такие симптомы:
- высокая температура тела;
- ощущение слабости и недомогания;
- резкое снижение массы тела;
- увеличение лимфатических узлов в зоне распространения инфекции;
- боли во всех суставах и мускулатуре;
- появление воспалительного процесса.
Чем опасны осложнения?
Боли в суставах, проявляющиеся из-за инфекции, часто осложняются и распространяются на рядом расположенные сухожилия и связки. Вирусное заболевание дает осложнение на зрительную систему, вследствие чего развивается иридоциклит, поражающий радужную оболочку. Болевой синдром в суставах негативно отражается на состоянии кожного покрова, на котором формируются изъязвления. Язвенные участки порой затрагивают эпидермис гениталий у женщин и мужчин. Такое состояние грозит вторичным инфицированием, что вызовет тяжелые последствия. Не менее распространенным осложнением суставной боли при инфекции становится развитие кератодермии, характеризующейся ороговением верхних слоев кожи, что становится источником частых и обширных высыпаний. В таблице представлены иные осложнения, проявляющиеся при болях в подвижных сочленениях.
| Недуг | Клинические проявления |
| Артрит, сопровождающийся сепсисом | Поврежденный сустав сильно болит, краснеет и становится горячим |
| Лихорадочное и знобящее чувство | |
| Перемещение болевого синдрома от одного сочленения к другому | |
| Воспалительная реакция в рядом расположенных лимфатических узлах | |
| Усиленная выработка пота | |
| Подташнивание и рвотные позывы | |
| Реактивный артрит | Болезненные и воспаленные суставы |
| Отечность в пораженных областях | |
| Жгучие чувства и слезоточивость глаз | |
| Развитие конъюнктивита | |
| Воспалительные процессы в мочевыводящей системе | |
| Неопасные приступы боли в суставах | Ломота и болезненность, проходящие самостоятельно через несколько суток |
Диагностические процедуры
При неприятных ощущениях, возникающих на фоне инфекции, следует обращаться к врачу, который определит источник нарушения и подберет оптимальное лечение. Инфекционисту требуется сперва выяснить, какие патогенные микроорганизмы вызывают боли в суставах, после чего определить насколько сильно отклонение сказалось на подвижных сочленениях. Осматривается поврежденная область и уточняются дополнительные симптомы, тревожащие пациента. Для постановки диагноза назначают такие диагностические манипуляции:
Что делать и как лечить?
Если инфекционное заболевание сопровождается поражением суставов, то требуется комплексные терапевтические мероприятия, которые проводят в условиях стационара. Если инфекция активно распространяется на другие подвижные сочленения, то прописываются антибиотики, воздействующие на возбудителя. Дозировку и продолжительность антибактериального курса назначает доктор индивидуально для каждого больного. Если боль связана со стафилококками, то принимают препараты на протяжении 6 недель. При гонококковой инфекции лечение длится от 10 дней до 2 мес. При грибковом поражении используются средства местного и системного действия, дающие хороший терапевтический эффект. При патологии прописываются такие медикаменты:
- НПВП;
- глюкокортикостероиды в виде уколов;
- обезболивающие.
Заболевание суставов не является заразным, но спровоцировавшая его инфекция несет угрозу для других, поэтому рекомендуется на время ограничить общение пациента.
Помимо антибиотиков, можно использовать природные компоненты, помогающие купировать боли в суставах. Такие терапевтические меры являются вспомогательными и обязательно оговариваются с доктором. Эффективны при патологии такие средства:
- соцветия конского каштана;
- огородный портулак;
- горчичный порошок;
- разогретая соль;
- подсолнечное масло и скипидар.
Прогноз и профилактика
Если вовремя будет устранена инфекция, то боли в суставах перестают беспокоить и не вызывают осложнений. В противном случае возможно существенное нарушение со стороны опорно-двигательного аппарата. Не допустить неприятных ощущений помогает регулярная профилактика, включающая поддержание гигиены. Рекомендуется одеваться по погоде, избегая переохлаждений и перегревов. При появлении инфекции требуется обращаться к врачу и проводить вовремя необходимую терапию.
Разнообразные типы артритов частенько диагностируются у пациентов зрелого возраста. Хотя в действительности существуют разновидности патологии, которые способны поражать абсолютно всех, вне зависимости от количества лет. Одной из таких форм является септический артрит. Что это такое, как болезнь проявляется и чем лечится - ответы на эти вопросы должен знать каждый человек, чтобы при необходимости вовремя выявить порок и приступить к соответствующей терапии.
Общая информация
Эта патология относится к категории тяжелых суставных поражений инфекционного характера. Ей свойственна сильная отечность и покраснение, ярко выраженный болевой синдром, клиническая картина общей интоксикации организма.
Патологический процесс способен одновременно охватывать несколько разных суставов. Септический артрит у больных различного возраста характеризуется неодинаковым патогенезом и особенностями протекания. Например, у детей чаще всего поражается одновременно несколько сочленений: плечевые, коленные и тазобедренные. У взрослых пациентов наиболее часто выявляется септический артрит голеностопного сустава.
Такое заболевание опасно еще и тем, что обладает различными симптомами, которые затрудняют диагностику и, соответственно, лечение.
Инфекционный артрит - что это такое
Без должной терапии септический артрит вполне способен стать причиной ампутации поврежденной конечности, спровоцировать сепсис и даже повлечь за собой летальный исход. А вот в случае своевременного лечения у большинства пациентов заболевание удается устранить, избежав при этом всяческих осложнений и зарождения хронической формы патологии.
Септический артрит - это воспалительное серьезное поражение суставов, которое способно спровоцировать их быстрое разрушение. Эта патология тесно связана с попаданием в ткани сочленений всевозможных возбудителей инфекции, к примеру, при сепсисе.
Инфекционный артрит представляет собой довольно-таки обширную группу, включающую в себя сочетание множества инфекционно-воспалительных процессов - аллергических, аутоиммунных, реактивных и других.
Существует две формы этого порока:
- первичная - патогенные микроорганизмы влияют прямо на сустав в момент его поражения;
- вторичная - воздействие микробов приходится на близнаходящиеся ткани либо происходит гематогенным путем, то есть через кровь.
Группы риска
Это заболевание является достаточно опасным и может поражать как взрослых, так и детей. По данным статистики, чаще всего этому пороку подвергаются мужчины, поскольку они зачастую игнорируют всяческие проблемы со здоровьем и травмами.
Повышенная вероятность развития септического артрита значительно повышается при:
- хронической форме ревматоидного артрита;
- сильных системных инфекциях;
- гомосексуальности;
- определенных разновидностях рака;
- алкогольной и наркотической зависимости;
- сахарном диабете;
- системной красной волчанке;
- серповидно-клеточной анемии;
- травмировании суставов либо оперативном вмешательстве;
- внутрисуставных инъекциях.

Классификация
Сегодня медикам известно более десяти разновидностей септического артрита, самыми распространенными среди которых считаются ювенильный и серопозитивный вид.
Последний тип является патологией хронической формы, которая проявляется в качестве поражения суставов, а также деструктивного изменения сосудов и внутренних органов. Этот порок считается чрезвычайно распространенным, поскольку диагностируется у 80% всего населения.
Игнорировать заболевание ни в коем случае нельзя, поскольку на его фоне могут развиться тяжелые осложнения. Причины появления этого вида артрита еще до конца не изучены, что препятствует полноценной профилактике. Предположительно на зарождение болезни влияют разнообразные микоплазмы и вирусы, которым сопутствуют такие условия: травмы, токсины, генетическая предрасположенность, стрессы, пожилой возраст.
Серопозитивный артрит носит аутоиммунный характер, другими словами, иммуноглобулины организма приносят ему не пользу, а вред. Эта патология хорошо поддается терапии, если не затягивать с ней.
Ювенильный артрит является хроническим пороком суставов, который появляется у детей, младше 16 лет. Предпосылки к развитию этой патологии тоже остаются для ученых загадкой. Медики предполагают несколько причин появления недуга: вирусные и бактериальные инфекции, сильные травмы, инсоляция, переохлаждения, прием белковых медикаментов.
Главным фактором для зарождения ювенильного артрита, по мнению многих врачей, является образование сложной иммунной реакции организма на внешние обстоятельства.
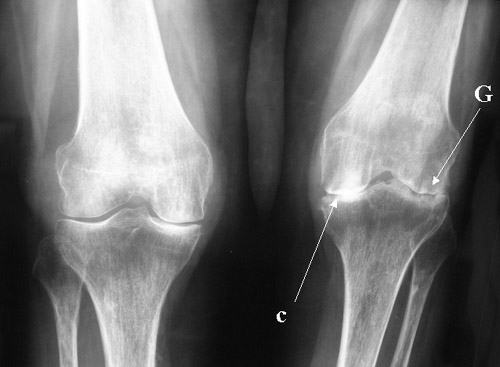
Прогноз при этой патологии не особо благоприятный, поскольку всего лишь 50% пациентов могут рассчитывать на переход ее в состояние ремиссии. При этом 15% больных подвержены развитию слепоты, а оставшееся количество - появлению рецидивов.
Этиология
Обычно развитие септического гнойного артрита провоцируется бактериальными, грибковыми или вирусными инфекциями, которые проникают в сустав вместе с кровообращением, при хирургическом вмешательстве либо другими путями. Возникновение пагубных условий обуславливается также возрастной категорией больного.
Новорожденным младенцам болезнь передается от матери в случае присутствия гонококковой инфекции (гонореи) в ее организме. Кроме того, маленькие дети могут заразиться гнойным артритом при осуществлении всевозможных медицинских процедур, к примеру, в момент введения катетера.
Спровоцировать патологию способны: ОРВИ, кишечная инфекция, гонорея, грипп, тонзиллит, пневмония и другие пороки, охватившие сустав. Заражение нередко происходит вследствие травмы, оперативного вмешательства и инъекций.
Как уже говорилось, возраст больного и разновидность возбудителя болезни взаимосвязаны:
- септический артрит провоцируется гонококком у людей, живущих активной половой жизнью;
- золотистый стафилококк может поразить суставы человека в любом возрасте;
- синегнойная палочка либо стрептококк встречается у людей с ослабленным иммунитетом, чаще всего в зрелом возрасте;
- у переносчиков ВИЧ заболевание может быть вызвано условно-патогенными микроорганизмами и грибками.

Инфекции, провоцирующие септический артрит, периодически возникают у множества людей, но прогрессирование патологии происходит далеко не у всех. Ведь при полноценном иммунитете здоровый сустав хорошо защищен от проникновения патогенных бактерий.
В зоне наибольшего риска находятся люди, страдающие от:
- любых форм иммунодефицита;
- аномалий кроветворения и крови;
- различных хронических патологий в промежуток обострения;
- изменений суставов неинфекционного характера.
Кроме того, велика вероятность зарождения септического артрита у тех, кто носит протез, а также был покусан насекомыми либо животными.
Симптомы заболевания
Проявляется септический артрит довольно-таки быстро: спустя всего несколько часов после заражения в виде ограничения и активных, и пассивных движений. Возникает озноб, общая слабость и повышение температуры тела. В зоне поврежденного сочленения возникает покраснение и отечность тканей.
У детей этот порок обладает слабовыраженной стертой клинической картиной. Симптомы проявляются в виде незначительных болезненных ощущений после длительной физической нагрузки на травмированный сустав. Прогрессирует болезнь в течение нескольких месяцев, после чего признаки становятся намного серьезнее.
Гнойная форма септического артрита у детей несет в себе большую опасность для здоровья и даже жизни маленького пациента, поскольку способна привести к разрушению костных тканей и хрящей. Кроме того, такое заболевание может повлечь за собой септический шок, который, в свой черед, нередко провоцирует летальный исход. Признаки присутствия такой патологии в детском организме проявляются в виде болевого синдрома, озноба, повышения температуры тела, тошноты и рвоты.
В целом клиническая картина характеризуется:
- острыми болевыми ощущениями в момент движений;
- симптомами воспалительного процесса - повышением температуры, локальной гиперемией, отечностью;
- синдромом дерматита - периартрита.
Диагноз может быть подтвержден на основании характерной рентгенологической картины, совокупности типичных признаков и результатов микробиологических анализов.
Локализация болезни
Эта патология характерна для всех без исключения возрастных категорий, в том числе и новорожденных младенцев. У взрослых пациентов нередко страдают кисти рук или сочленения, которые берут на себя максимальную нагрузку. У детей очень часто встречается септический артрит коленного сустава, а также тазобедренных и плечевых структур.
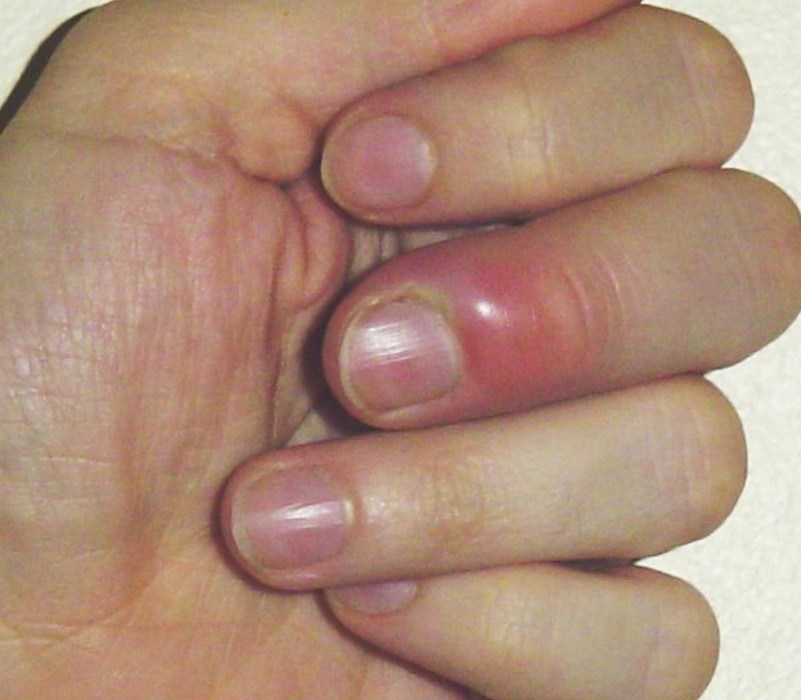
Поскольку патология может стать причиной деформации и вынужденного изменения положения конечностей, то можно выделить определенные внешние признаки болезни. Фото симптомов септического артрита демонстрируют визуальные проявления порока, по которым очень легко определить недуг даже самостоятельно.
- При травмировании локтя его выступ смотрится сглаженным, рука немного сгибается. При этом с противоположной стороны может сформироваться болезненная опухоль.
- При поражении лучезапястного сочленения оно резко деформируется, из-за чего кисть сгибается в сторону.
- При септическом артрите левого плечевого сустава соответствующее плечо становится слегка вдавленным, больная конечность постоянно согнута в локте и поддерживается здоровой правой рукой.
- В случае повреждения тазобедренного сочленения наблюдается формирование отека в травмированной зоне, отсутствует возможность опереться на ногу.
- При поражении голеностопной структуры стопа получает немного приподнятый вид, при этом подвижность пациента значительно ограничивается.
- При септическом артрите коленного сустава последний приобретает неформальный вид, а поврежденная конечность непроизвольно сгибается, что мешает нормальному движению.
Диагностика
Окончательный диагноз ставится врачом после проведения всех необходимых микробиологических анализов, изучения медицинской карты и тщательного осмотра пациента. Симптомы септического артрита присущи многим другим заболеваниям, поэтому обследование больного перед назначением терапии обязателен.
Иногда пациентам назначается дополнительная консультация у ортопеда либо ревматолога во избежание постановки неправильного диагноза. Кроме того, используются вспомогательные методики диагностики:
- пункция сустава для изучения синовиальной жидкости;
- биопсия и посев для исследования синовиальных тканей, находящихся рядом с поврежденной структурой;
- анализ мочи и крови для определения бактериального и биохимического состояния организма.
Инструментальная диагностика септического артрита в первые недели после появления болезни неинформативна. По этой причине при появлении первоначальных симптомов специалисты направляют пациента на другие обследования, с помощью которых можно выявить патологию на ранней стадии развития и приступить к ее лечению.
Кроме всего прочего, очень важно произвести дифференциальную диагностику септического артрита и артроза - эти болезни чрезвычайно схожи по своим клиническим проявлениям.
Терапия
В случае выявления септического артрита пациента обязательно помещают в стационар на несколько дней. При этом больному назначаются физиотерапевтические процедуры и медикаментозная терапия. Длительность курса лечения зависит от возраста пациента, стадии болезни и агрессивности ее течения.
Медикаменты используются обычно в случае позднего обнаружения патологии, когда она уже способна спровоцировать серьезные осложнения. В таком случае внутривенное введение антибиотиков назначается стразу же после диагностирования артрита. А уже после определения типа возбудителя пациенту прописывается средство, которое воздействует на определенные бактерии.
Как правило, больным с диагнозом "септический артрит" рекомендуется двухнедельный курс приема нестероидных противовоспалительных препаратов в виде внутривенных инъекций. А после него пациенту прописываются антибактериальные медикаменты в форме таблеток или капсул, сроком на 4 недели.
Оперативное вмешательство необходимо в случаях, когда требуется хирургическое дренирование поврежденных суставов. Это нужно только тем пациентам, которые обладают определенной устойчивостью либо отсутствием чувствительности к антибиотикам, а также людям, столкнувшимся с инфицированием сочленений в труднодоступных местах. Еще одной предпосылкой к операции является проникающее ранение.
Для больных с серьезными травмами костей и хрящей используется реконструкционная хирургия, которая осуществляется исключительно после полного избавления от инфицирования.
Сопутствующее лечение и квалифицированное наблюдение заключается в стационарной терапии, в течение которой пациент находится под постоянным контролем. Каждый день у больного берется образец синовиальной жидкости для определения реакции организма на воздействие антибиотиков.
Для избавления от болевого синдрома в поврежденной области применяются также специальные препараты и компрессы, которые накладываются на пораженные суставы.
В некоторых ситуациях осуществляется иммобилизация, которая предусматривает наложение шины на травмированную конечность, чтобы обеспечить ей полную неподвижность. Кроме всего прочего, пациенту рекомендуется лечебная физкультура, которая требуется для увеличения амплитуды движений и более быстрого выздоровления.
Последствия
Септический артрит является затяжной патологией, которая влечет за собой развитие таких заболеваний, как сепсис и гнойное воспаление мягких тканей. Также весьма вероятно появление вывихов, растяжений, смещение костей, их воспаление, обезвоживание поврежденного сочленения.
В случае своевременного антибактериального лечения септического артрита дальнейший прогноз является весьма благоприятным. А это значит, что у пациента есть возможность полностью восстановить поврежденные участки тела.



Что такое сепсис?
Наиболее частые возбудители, которые приводят к заражению, это бактерии стафилококки, стрептококки, кишечная палочка, а также различные грибы.
Причины сепсиса у взрослых
Наиболее частая причина сепсиса – это попадание в кровь вредных микроорганизмов – бактерий, грибков и вирусов. И чем сильнее заражается организм, тем тяжелее протекает заболевание. Особенно это касается тех случаев, когда инфицирование происходит сразу несколькими видами возбудителей.
Сепсис часто может развиваться на фоне ослабленной иммунной системы. Это происходит при онкологических заболеваний, при ВИЧ, при приеме препаратов, ослабляющих иммунную систему, при лучевой терапии и других факторах.
В ряде случаев сепсис может развиваться при распространении бактерий, которые полезны для организма. Например, кишечных бактерий, которые помогают переваривать пищу. При ослабленном иммунитете эти бактерии становятся опасными. При их попадании в кровь развивается интоксикация.
Виды сепсиса у взрослых
Сепсис может развиваться на фоне различных инфекционных заболеваний. Например:
- Тяжелая ангина;
- Пневмония;
- Онкологические заболевания;
- СПИД;
- Перитонит;
- Воспаление среднего уха (отит);
- Другие тяжелые раны и инфекции.
Различают три фазы развития сепсиса:
-
Токсемия – начальная фаза заболевания, при которой возбудитель выходит из первичного очага инфекции. Сопровождается активизацией иммунной системы в ответ инфицирование;
-
Септицемия – ухудшение общего состояния пациента, в результате проникновения в кровь микроорганизмов или их токсинов;
Септикопиемия – при этой форме сепсиса вместе с общей интоксикацией в организме образуются метастатические абсцессы (гнойные очаги). Они могут находится в различных тканях и органах.
- Молниеносный сепсис с быстрым развитием септического шока и летальным исходом через 1-2 дня;
- Острый сепсис с острой воспалительной реакцией в течение 5-28 суток;
- Подострый – заболевание длится около 3-4 месяцев;
- Хронический – может продолжаться до нескольких лет.
Симптомы сепсиса у взрослых
Симптомы заболевания могут различаться в зависимости от расположения первичного очага инфекции. Однако имеются и общие симптомы, которые встречаются у всех типов заболевания. Обычно это резкое повышение температуры, жар может периодически сменяться ознобом.
Когда заболевание начинает прогрессировать, меняется внешний вид пациента, заостряются черты и меняется цвет лица, на коже появляются высыпания (гнойники). Если заболевание протекает остро у больного может развиться истощение, обезвоживание организма и пролежни. К другим симптомам сепсиса относят:
- Вялость, заторможенность сознания;
- Слабый пульс, аритмию;
- Дыхательную недостаточность;
- Чередующиеся запоры и понос;
- Нарушение мочеиспускания из-за развития токсического нефрита;
- Мутные выделения из ран.
Диагностика сепсиса у взрослых
Лечение сепсиса у взрослых
Возможен ли благополучный исход такой грозного заболевания как сепсис? Согласно статистике, около 50% случаев сепсиса заканчиваются летальным исходом. Однако вылечить заболевание все же можно, если вовремя поставить диагноз и начать лечение.
Обычно таких больных помещают в палату интенсивной терапии, где под контролем специалистов проводят антибактериальную, дезинтоксикационную, симптоматическую терапию. При необходимости поддерживают работу важных органов, назначают иммуностимулирующие средства.
Удалить очаг инфекции можно только хирургическим способом, полностью удалив гнойник. В наиболее тяжелых случаях приходится удалять целиком орган.
Для того, чтобы уничтожить возбудителя инфекции внутривенно вводят антибиотики, к которым наиболее чувствительны микроорганизмы, вызвавшие заболевание.
Длительность лечения сепсиса составляет около 2 недель. Больного можно считать выздоровевшим после полной нормализации температуры и отсутствии возбудителей в двух посевах крови.
Общая остро-гнойная инфекция, или сепсис — тяжелое общее заболевание, которое вызывается разнообразной инфекцией, обычно исходящей из какого-либо первичного местного очага гнойной или гнилостной, а иногда и латентной инфекции.
При сепсисе имеет место постоянное распространение по всему организму вирулентных бактерий и их токсинов. В результате этого общие явления резко преобладают над местными и создают картину тяжелого заболевания.
С появлением и развитием современных методов асептики и антисептики, после введения антибиотиков, рациональных методов обработки ран и лечения гнойных заболеваний частота сепсиса значительно уменьшилась, а результаты его лечения улучшились.
Однако и в настоящее время сепсис продолжает оставаться одним из самых опасных осложнений гнойной инфекции в хирургической практике.
Сепсис причины. Возбудителями сепсиса могут быть самые разнообразные гноеродные бактерии: чаще всего — стрептококки и стафилококки, а в более редких случаях пневмококки, кишечная палочка и даже анаэробные микробы.
Иногда наблюдается смешанная инфекция. Важно отметить, что в процессе развития сепсиса играют роль не только сами микробы (их вирулентность), но также их токсины и продукты распада тканей организма больного, возникающие в результате воздействия на них бактерий и их ядов.
Сепсис, по существу, является вторичным заболеванием, т. е. осложнением разнообразных инфицированных ран, открытых переломов, ожогов, отморожений или местных воспалительных процессов: флегмон, карбункулов, рожи и др.
Сепсис может наступить после предварительного развития лимфангоита или тромбофлебита, но может развиться и непосредственно из местного очага инфекции, причем последний иногда трудно определим.
Можно сказать, что любой очаг инфекции при наличии особо предрасполагающих или неблагоприятных условий может быть источником поступления микробов и их токсинов в кровь, т. е. осложниться сепсисом.
Лишь в очень редких случаях не удается установить местоположение первичного источника сепсиса, и в таких невыясненных случаях говорят о так называемом криптогенном сепсисе, при котором где-то в организме имеется скрытый очаг инфекции, или очаг дремлющей инфекции.
Помимо наличия бактерий в крови, для развития сепсиса необходим целый ряд предрасполагающих местных и общих условий. В развитии сепсиса и его клинической картины основное значение имеют следующие обстоятельства:
1) вид, вирулентность и другие свойства гноеродных микробов. Так, например, для стафилококкового сепсиса характерно частое образование метастазов, а для стрептококкового — преобладание явлений интоксикации;
2) место или очаг внедрения гноеродных микробов и его анатомо-физиологические особенности: величина очага (раны или воспалительного процесса), вид тканей и т. д. Так, сепсис чаще всего развивается при наличии очага инфекции в коже или подкожной клетчатке и значительно реже — при его локализации в других органах;
3) общее состояние организма играет решающую роль в развитии сепсиса, его течении и исходе. В этом отношении особое значение имеют состояние общей реактивности организма, состояние повышенной чувствительности (сенсибилизация) и иммунитета в нем.
Хирургический сепсис может наблюдаться в любом возрасте, но чаще всего он встречается в возрасте от 30 до 50 лет и преимущественно у мужчин. Иногда наблюдается сепсис у новорожденных и детей первых месяцев жизни.
Как сказано, при сепсисе в той или иной степени всегда поражаются все органы и системы человеческого организма и особенно печень, почки, селезенка, костный мозг, легкие. Эти поражения проявляются как в форме патологических изменений в самих органах (различные перерождения, вторичные гнойники), так и в нарушении их функций (например, при поражениях почек — изменения мочи и т. п.).
Степень поражения этих органов оказывает большое влияние на течение и исходы сепсиса. У некоторых больных сепсис протекает с преимущественным поражением какого-либо внутреннего органа — сердца, печени и др. Весьма нарушаются при сепсисе обмен веществ и процессы кроветворения.
В зависимости от вида возбудителя, характера входных ворот для гноеродных микробов, локализации первичного очага, времени развития, длительности и особенностей клинического течения различают несколько основных видов и форм сепсиса.
Хирургический сепсис характеризуется наличием воспалительного (гнойного) очага, доступного оперативному вмешательству (абсцесс, флегмона, гнойный артрит, остеомиелит и т. п.) или же наличием раневого воспалительного процесса, требующего наблюдения хирурга и оперативного лечения.
Наиболее простой и общепринятой является классификация сепсиса на следующие основные клинические формы:
1) общая гнойная инфекция с метастазами (пиемия);
2) общая гнойная инфекция без метастазов (септицемия);
3) смешанная или переходная форма (септикопиемия).
Общая гнойная инфекция с метастазами (метастазирующая инфекция или пиемия ) возникает в тех случаях, когда бактерии (в виде бактериальных или инфицированных эмболов) из какого-либо первичного воспалительного очага по току крови заносятся в различные органы и ткани.
Если в них имеются благоприятные условия для развития и размножения микробов, то в этих органах и тканях возникают и развиваются вторичные воспалительные очаги (метастазы), чаще всего в виде гнойников.
Метастатические гнойники могут быть как единичными, так и множественными, что преимущественно и наблюдается. Описаны случаи, когда хирургам приходилось вскрывать по нескольку десятков таких гнойников.
Чаще всего эти гнойники развиваются в коже и подкожной клетчатке, легких и плевральной полости, почках или околопочечной клетчатке, печени, мозге, суставах, предстательной железе, костном мозге.
Из этих вторичных гнойников микробы могут вновь периодически поступать в кровь и по ее току опять заноситься в различные органы и ткани, где также возникают метастатические гнойники. Пиемия чаще всего является более благоприятной формой сепсиса по сравнению с другими его формами.
Общая гнойная инфекция без метастазов (неметастазирующая инфекция или септицемия) характеризуется отсутствием вторичных гнойников или метастазов, хотя в крови больного могут быть найдены микробы.
В основе этой формы сепсиса лежит наводнение организма больного различными бактериями (бактериемия) и ядовитыми веществами в виде бактериальных токсинов и продуктов распада тканей, проникших в кровь из очагов воспаления (токсинемия).
В результате этого -возникает отравление (интоксикация) организма с резкими патологическими изменениями в различных внутренних органах (сердце, печень, почки) и нарушением их функции.
Септицемия в большинстве случаев является более тяжелой и опасной формой сепсиса, чем пиемия.
В ходе заболевания сепсисом возможен переход одной его формы в другую. Так, например, септический процесс первоначально может протекать по типу септицемии, а затем перейти в пиемию. Такие смешанные или переходные формы сепсиса получили название септикопиемии.
Наблюдается западение щек, желтушность склер, а иногда и кожи. Нередко встречается пузырьковая сыпь на губах (герпес), мельчайшие кровоизлияния (петехии) или геморрагическая сыпь и гнойнички на коже. Для сепсиса характерно раннее появление пролежней (особенно при остром течении заболевания), истощение и обезвоживание.
Одним из главных постоянных признаков сепсиса оказывается повышение температуры до 39—40°, протекающей с потрясающими ознобами и проливными потами. Тип температурной кривой при сепсисе бывает весьма разнообразным: перемежающийся, послабляющий или постоянный. Температурные кривые могут быть характерными для различных форм сепсиса.
Так, например, для сепсиса без метастазов (септицемия) в большинстве случаев характерен постоянный тип температурной кривой. При сепсисе с метастазами (пиемия) характерен послабляющий тип температуры, сопровождающейся потрясающими ежедневными или периодическими ознобами. Эти явления зависят от поступления микробов из гнойного очага в кровь.
Параллельно с появлением и развитием лихорадки отмечается ряд признаков нарушения функций нервной системы: головные боли, бессонница или сонливость, раздражительность, возбуждение или, наоборот, подавленное состояние, иногда неполное сознание и даже нарушение психики.
Весьма важны признаки, зависящие от нарушения функции внутренних органов на почве интоксикации.
Нарушения функций сердечно-сосудистой системы проявляются понижением кровяного давления, учащением и ослаблением пульса, причем расхождение между частотой пульса и температурой является очень плохим признаком. Тоны сердца глухие, иногда прослушиваются шумы. Часто наблюдается развитие очагов пневмонии.
Нарушена функция печени, что, помимо ее увеличения и болезненности, проявляется в желтушной окраске склер или желтухе. Селезенка увеличена, но вследствие дряблости она не всегда прощупывается.
Нарушение функции почек выявляется патологическими изменениями мочи (уменьшение удельного веса до 1010—1007 и ниже, появление белка, цилиндров и др.). Наблюдаются нарушения деятельности других, например половых, органов (расстройства циклов менструации), органа зрения (кровоизлияния и др.). Иногда встречаются тянущие боли в мышцах и суставах.
Помимо всех вышеперечисленных признаков для сепсиса с метастазами характерно появление переносов гнойников в различные органы и ткани. В зависимости от расположения гнойников появляются разнообразные признаки, свойственные этим вторичным очагам гнойного воспаления.
Так, при метастазах в легких наблюдаются признаки пневмонии или абсцесса легких, при метастазах в кости — явления остеомиелита и т. д.
Очень важны и характерны значительные изменения в составе крови. Для начальной стадии развития сепсиса обычен лейкоцитоз (до 15—30 тысяч), сдвиг лейкоцитарной формулы влево и ускорение РОЭ (до 15—30 мм в час). Малое количество лейкоцитов часто является признаком тяжести заболевания и слабой реактивности организма.
Одновременно появляются признаки нарастающего малокровия: уменьшение гемоглобина (до 30—40% и ниже) и количества эритроцитов (до 3 млн. и меньше). Такое прогрессирующее малокровие является постоянным и одним из главных признаков сепсиса.
Свертываемость крови понижается, что одновременно с изменениями капилляров способствует возникновению септических кровотечений.
Грануляции из сочных и розовых превращаются в темные, застойные, вялые, иногда — бледные и легко кровоточащие. Рана покрывается беловато-серым или грязным налетом с участками некротических тканей. Отделяемое раны становится скудным и мутным, иногда серо-коричневого цвета, зловонным.
Ценным вспомогательным методом в распознавании сепсиса является регулярное бактериологическое исследование крови, ее посевы.
Таким образом, основными и постоянными признаками сепсиса являются:
1) прогрессирующее ухудшение общего состояния больного, несмотря на благоприятное иногда течение первичного воспалительного очага или гнойной раны;
2) наличие длительной высокой температуры с ознобами, потами и нарастающим истощением больного;
3) нарушение функций сердечно-сосудистой системы и ряда внутренних органов (печень, почки и др.);
4) нарастающее малокровие и другие изменения крови ;
По своему течению сепсис, особенно в начале его развития, напоминает некоторые инфекционные заболевания. Следует отличать его, например, от милиарного туберкулеза, брюшного тифа, малярии, гриппа и др.
В этом отношении правильному распознаванию должно помочь наличие специфических возбудителей при указанных инфекционных заболеваниях (палочка туберкулеза — при туберкулезе, плазмодии — при малярии и т. п.), некоторых характерных признаков клинического течения заболевания (первичный гнойный очаг при сепсисе, специфические изменения в легких при туберкулезе, замедленный пульс при брюшном тифе и др.), а также и данных лабораторных исследований (туберкулезные палочки в мокроте при туберкулезе, лейкопения и реакция Видаля при брюшном тифе, лейкоцитоз — при сепсисе и т. д.).
Иногда бывает трудно отличить сепсис от тяжелой, резко выраженной общей реакции на местный гнойный процесс. Начальная стадия сепсиса во многом напоминает течение некоторых местных гнойных процессов с явлениями общей интоксикации.
Важной отличительной особенностью является то обстоятельство, что при правильном и своевременном лечении любого местного гнойного процесса общие явления, которые могут наблюдаться при нем (высокая температура, интоксикация и др.), довольно быстро стихают и исчезают полностью.
Таким образом, в данном случае общие явления имеют тесную связь и полную зависимость от местного гнойного процесса.
У большинства больных с признаками сепсиса имеется тесная связь между общими явлениями и состоянием первичного источника (очага) инфекции. Однако в некоторых случаях сепсиса такой связи или зависимости уже не наблюдается.
Даже при благоприятном течении местного гнойного процесса общие явления, характерные для сепсиса, могут оставаться, а иногда нарастать. Таким образом, при сепсисе общие явления иногда не зависят от состояния и течения местного процесса или эта связь остается незаметной, а поэтому клинически и не улавливается.
Гнойнорезорбтивная лихорадка в отличие от сепсиса имеет самое разнообразное (чаще — подострое и хроническое), но преимущественно благоприятное течение, которое явно зависит от состояния и течения местного гнойного процесса.
Рациональное лечение полностью ликвидирует гнойнорезорбтивную лихорадку. Вообще же нередко лишь самое тщательное наблюдение за течением заболевания и учет всех признаков, присущих сепсису, позволяют поставить правильный диагноз.
Чаще всего наблюдаются острая и подострая формы сепсиса, при которых течение болезни затягивается от 2—4 до 6—12 недель. При одиночных метастазах (особенно в подкожной клетчатке) наблюдается более легкое течение сепсиса, а при множественных метастазах (особенно во внутренних органах) — более тяжелое.
В некоторых случаях течение сепсиса принимает весьма затяжной характер, когда все эти признаки выражены довольно слабо.
Эту хроническую форму сепсиса следует отличать от хрониосепсиса , наблюдаемого не при острогнойных хирургических заболеваниях, а в основном при септическом эндокардите, который затягивается иногда на многие месяцы и даже годы.
Наконец, в отдельных случаях наблюдается рецидивирующая форма сепсиса, при которой периоды мнимого выздоровления сменяются новой вспышкой, которая иногда затягивается на 6 и более месяцев.
Сравнительно редко наблюдается молниеносная форма сепсиса. Она характеризуется весьма бурной картиной развития заболевания уже в первые часы или дни после травмы и в течение 1—2 дней заканчивается гибелью больного.
При сепсисе могут наблюдаться различные осложнения: септические кровотечения (капиллярные, паренхиматозные), которые нередко возникают при перевязках, тромбоз сосудов и тромбофлебиты (особенно на конечностях), поражение сердца (эндокардиты, инфаркты и др.), легких (пневмонии), пролежни.
Сепсис первая помощь. Все больные с любой формой сепсиса или даже при одном подозрении на это заболевание подлежат госпитализации. По показаниям применяют сердечные и другие симптоматические средства.
Если диагноз не вызывает сомнений, внутримышечно вводят антибиотики (пенициллин, стрептомицин, бициллин и др.). Перевозка в лежачем положении.
При задержке с госпитализацией проводят общие и местные лечебные мероприятия.
Общие мероприятия состоят в применении больших доз антибиотиков и сульфаниламидных препаратов, внутривенных вливаний спирта, хлористого кальция, уротропина, приемов внутрь витаминов.
Пища септических больных должна быть высоко калорийной, легкоусвояемой, разнообразной и вкусной, содержащей большое количество витаминов. Больные должны получать много жидкости. По показаниям применяются симптоматические средства: сердечные, анальгетики, снотворные. Очень важен тщательный и заботливый уход.
Местные лечебные мероприятия состоят в соответствующем лечении местного патологического процесса, явившегося первичной причиной возникновения сепсиса: инфицированные раны, переломы, ожоги, абсцессы, флегмоны.
Читайте также:


