Можно ли со стрептококком ходить в сад

Описание возбудителя
Это условно-патогенные микроорганизмы шаровидной формы. Они содержатся в организме здорового человека в носоглотке, ротовой полости, ЖКТ. И когда их количество становится чрезмерным, развивается заболевание.
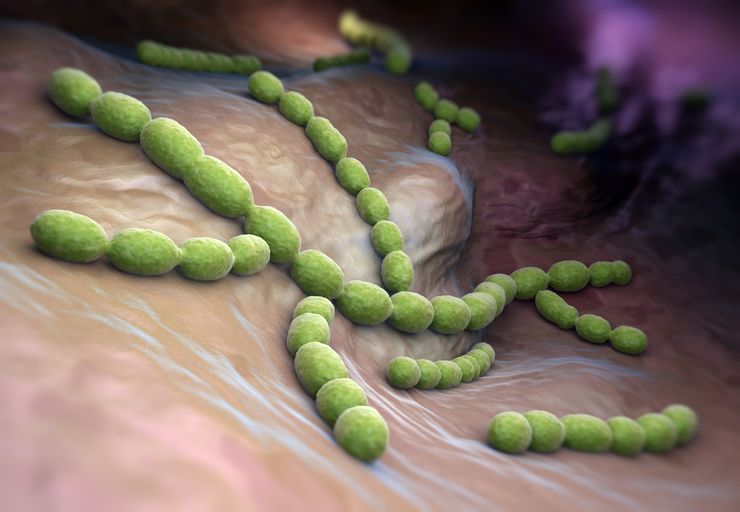
Стрептококк - возбудитель стрептококковой инфекции у детей
Микроорганизм бывает трех видов:
- альфа – вызывает частичное разрушение эритроцитов;
- бета - вызывает полное разрушение эритроцитов;
- негемолитический стрептококк.
У каждого организма на клеточной стенке есть особый антиген. В зависимости от разновидности этого антигена разные группы бактерий имеют свой определенный знак – от A до U.
Для людей являются опасными Streptococcus pyogenes и Streptococcus pneumoniae. Первый может вызвать скарлатину, рожу, тонзиллит. А второй микроорганизм приводит к возникновению пневмонии.
Причины стрептококковой инфекции у детей
Источником инфекции является больной человек. Основной путь передачи – через воздух. Поэтому чаще всего инфекция передается от людей с заболеваниями верхних дыхательных путей и горла – скарлатиной, ангиной. Заражение происходит при близком контакте, а на расстояние более 3 метров инфекция не передается.
Также возможны и другие пути инфицирования. Стрептококк группы A может передаваться с пищей – при попадании в яйца, молоко, мясо и прочие продукты животного происхождения микроорганизм начинает размножаться. Но при температуре выше 60 градусов он погибает, поэтому такие продукты нужно употреблять только в готовом виде.
Иногда инфекция передается контактно-бытовым путем. Она может попасть в организм, если пользоваться одним полотенцем, посудой, зубной щеткой с больным человеком.
Стрептококк группы B вызывает заболевания мочеполовой сферы. У взрослых он передается при половых контактах, а ребенок может быть инфицирован во время внутриутробного развития по причине попадания микроорганизма в околоплодные воды. Если до момента родов мать не пролечится, при прохождении через родовые пути малыш может заразиться. Также причины присоединения стрептококковых инфекций группы B могут быть следующими: послеродовые эндометриты, циститы, проведение кесарева сечения.
В группу риска входят не только дети, но и все люди с ослабленным иммунитетом. Заболевания могут появиться у людей с хроническими патологиями, синдромом иммунодефицита, онкологией.
Симптомы развития стрептококковой инфекции
Симптомы зависят от того, где локализуется инфекция. Стрептококк может вызывать появление таких заболеваний:
- рожистое воспаление. Начинается остро, резко повышается температура тела, наблюдаются признаки интоксикации. Через несколько часов после возникновения первых признаков на коже появляется покраснение. В этом месте она становится отечной, горячей и болезненной при касании. Иногда в области покраснения появляются пузырьки с жидкостью. Они могут лопаться, приводя к образованию болезненных ранок. Это называется буллезной формой рожи. Она характерна для взрослых, а у детей появляется на фоне сниженного иммунитета. Покраснение на поверхности кожи может не проходить до 5-15 дней;
- стрептококковая ангина. Наблюдается повышение температуры тела, озноб, слабость, увеличение шейных лимфоузлов. Имеет место выраженный дискомфорт в горле, который усиливается при глотании. Миндалины отекают, краснеют, на их поверхности появляется гнойный налет. Стрептококковое поражение горла требует проведения немедленной терапии, иначе оно может привести к опасным осложнениям – эндокардиту, ревматизму и прочим;
- скарлатина. Начинается резко с повышения температуры до высоких значений – 38-39 градусов. Через 1-3 сутки появляется мелкая сыпь, которая в основном локализуется на лице, в области паха и живота. Высыпания никогда не появляются в пределах носогубного треугольника. При возникновении таких симптомов ребенка нужно срочно показать педиатру;
- пневмония и бронхит. Заболевание может быть первичным, когда микроорганизм попадает непосредственно в легкие и бронхи. Но иногда он распространяется сюда из горла, если его вовремя не пролечить. Стрептококковая пневмония и бронхит сопровождаются повышением температуры тела, сильным кашлем, снижением работоспособности, вялостью.
Особенно опасны эти заболевания у новорожденных по причине того, что их иммунная система еще очень слаба и не способна бороться с инфекцией. Поэтому стрептококк у них может привести к сепсису и даже летальному исходу.
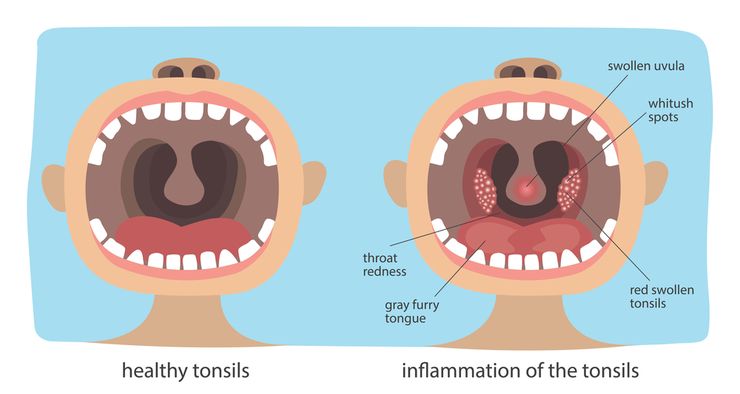
Стрептококковая инфекция в горле
Лечение стрептококковых инфекций
Перед назначением лечения доктор проводит диагностику. Сначала он выслушивает жалобы матери, затем измеряет температуру, осматривает кожу, глотку ребенка. Лабораторная диагностика заключается в исследовании крови, мочи, мазка из носоглотки с целью обнаружения возбудителя инфекции.
После получения результатов анализов будет назначено лечение антибиотиками. Используются препараты группы пенициллинов и цефалоспоринов. Если микроорганизм будет устойчивым к таким антибиотикам или появится аллергия на них, могут быть назначены макролиды и линкозамиды. При инфекции в области носоглотки могут использовать местные антибиотики в форме леденцов для рассасывания, спреев и капель.
Во время лечения нужно соблюдать дозировку. Нельзя прекращать принимать антибиотики сразу после улучшения самочувствия. Курс терапии нужно довести до конца, он должен составлять 5-10 дней.
При температуре выше 38 градусов назначаются жаропонижающие средства. Если она ниже, использовать такие лекарства не нужно, организм справится с ней самостоятельно.
Начинать терапию нужно незамедлительно, сразу после возникновения неприятных симптомов. Иначе могут развиться серьезные осложнения – вторичные поражения органов и систем. Также из-за снижения иммунитета повысится вероятность появления хронических заболеваний.
Профилактические мероприятия
Для профилактики возникновения стрептококковых инфекций необходимо придерживаться таких рекомендаций:
- соблюдать личную гигиену, мыть руки после посещения людных мест, туалета, после контакта с животными и больными людьми;
- при заболевании взрослых членов семьи детям нужно надевать маску на лицо;
- необходимо хорошо мыть посуду, из которой ел больной;
- проходить все плановые осмотры у педиатра;
- следить за питанием ребенка. В рацион необходимо включить свежие фрукты и овощи, нежирные каши и супы. Продукты животного происхождения обязательно подвергать термической обработке;
- в зимнее время рекомендуется давать ребенку витаминные комплексы из аптеки для повышения иммунитета. Перед их покупкой нужно проконсультироваться с педиатром. Также полезно гулять с ребенком;
- одевать малыша по погоде, чтобы избежать переохлаждений или перегревов организма. Они могут привести к снижению иммунитета.
Также необходимо проводить профилактику осложнений, которые могут возникнуть при стрептококковом заражении. Чтобы не развилась хроническая патология и осложнения, курс терапии антибиотиками нужно доводить до конца. Нельзя делать перерывы, а принимать все препараты нужно строго в назначенной дозировке.
Стрептококковые инфекции очень опасны в любом возрасте, но особенно в детском. Они могут привести к серьезным осложнениям. Поэтому нужно своевременно принимать антибактериальные препараты. А для предупреждения заболеваний проводить ряд профилактических мер.
| Педиатрия Форумы: Вакцинопрофилактика, Форум для врачей педиатров, Часто задаваемые вопросы, Психомоторное и речевое развитие детей, Детско-родительские отношения |
| Поиск по форуму |
| Расширенный поиск |
| Найти все сообщения с благодарностями |
| Поиск по дневникам |
| Расширенный поиск |
| К странице. |
Здравствуйте, уважаемые консультанты.
Прочитала прилично тем про скарлатину, но ответа на свои вопросы пока не увидела.
Исходные данные.
Ребенок 4 года, 17кг, привит по возрасту + доп.прививки все, какие есть в РФ. Последняя - первый гепатит А 30 августа.
Позавчера начал жаловаться на боль в горле.
Вчера около 12 часов поднялась температура 38,8, жалобы на боль в горле сохраняются. Т-ру сбила нурофеном.
К вечеру ухудшение состояния, добавилась рвота: всего с 17ч. вечера до 1ч. ночи 5 эпизодов рвоты.
Температура стремится к 39, сбивается плохо, несмотря на частое дробное выпаивание.
Даю нурофен, панадол, по очереди через 4-5 часов: когда заканчивается суточная доза нурофена, а температура уже опять зашкаливает, начинаю давать панадол, во время рвоты использовала парацетамол в свечах 2шт по 125мг.
Сегодня появился странный "румянец" на лице, потом заметила такой же "румянец" на теле, при близком расмотрении оказалось мелкая розовая сыпь.
Сначала подумала, аллергия на клубничный ароматизатор нового для нас панадола. Дала 2 раза фенистил, без эффекта на сыпь.
Горло соответствующее, с мелкой красной сыпью по нёбу.
Язык в налете.
Рвоты больше не было.
Сделала стрептатест - положительный.
Дала флемоксин солютаб 375мг (по инструкции).
Из нехарактерного - нос забит зелеными соплями.
То, что а/б надо давать 10 дней, не глядя на состояние ребенка, знаю.
Фото сыпи на лице, груди, животе, языке:
[ Ссылки доступны только зарегистрированным пользователям ]
[ Ссылки доступны только зарегистрированным пользователям ]
[ Ссылки доступны только зарегистрированным пользователям ]
[ Ссылки доступны только зарегистрированным пользователям ]
[ Ссылки доступны только зарегистрированным пользователям ]
Собственно вопросы:
1) В чем разница между скарлатиной и стрептококковой ангиной? Я правильно поняла, что "первая встреча" с b-стрептококком - это скарлатина, все последующие - ангина? Или есть принципиальная разница?
2) В выпуске школы Комаровского про скарлатину увидела, что ребенка надо продержать дома после нее 3 недели, т.к. повторная встреча со стрептококком в этот период крайне нежелательна. Это так? А если это не скарлатина, а стрептококковая ангина, все равно надо 3 недели дома высидеть или хотя бы 2 достаточно? Ребенок социально активный, при хорошем самочувствии без общения с детьми тоскует)
Сегодня язык стал красным.
Была участковая педиатр, диагностировала скарлатину.
Ребенок чувствует себя хорошо, бодр, скачет.
Температура больше не поднималась с ночи, нпвс больше не давали, только флемоксин.
Скажите, пожалуйста, раз у нас все-таки скарлатина, когда нам можно (и можно ли вообще в принципе в этом сезоне) прививаться от гриппа?
Буду очень благодарна, если все-таки найдутся желающие ответить.
Потому что для себя, как пациент, из прочитанного в ЧАВО по педиатрии сделала вывод, что стрептококк - это тот случай, когда антибиотик действительно НАДО.
И вот сейчас для меня актуален вопрос - а сколько курсов его надо, если стрептатест с недельными интервалами из раза в раз положительный?
Итак, как описано выше, младший ребенок перенес скарлатину.
10 дней принимал амоксициллин в дозировке 750мг/сутки, разделенной на 2 приема.
Состояние с приемом антибиотика сразу улучшилось.
3 недели просидел дома.
Мочу сдавали дважды.
А также по окончании 3недельного карантина и кровь тоже.
[ Ссылки доступны только зарегистрированным пользователям ]
[ Ссылки доступны только зарегистрированным пользователям ]
[ Ссылки доступны только зарегистрированным пользователям ]
Стрептатест перед садом сделать не догадалась.
Кардиограмма - вариант нормы со слов педиатра.
Здоровые-красивые вышли в сад.
Через неделю после выхода в сад опять жалобы на боль в горле, рвота несколько раз.
Температура 37,4.
Стрептатест опять положительный.
Еще 10тидневнй курс амоксициллина в той же дозировке.
Состояние улучшилось после приема первой же дозы амоксициллина.
Еще 2 недели дома.
Через несколько дней после окончания приема а/б и перед выходом в детсад стрептатест отрицательный.
Сдали анализ на АСЛО - фото нет, но со слов педиатра там все хорошо.
Опять здоровые-красивые в сад.
Недели не прошло - опять жалобы на боль в горле.
Теперь уже без рвоты и температуры.
Горло действительно похоже на предыдущие разы - красное с точечками на нёбе.
Поскольку во время второго раза педиатр предположила, что есть вероятность, что либо а/б поддельный, либо стрептококк к нему не чувствителен - хотя почему тогда все анализы по окончании лечения "хоть в космос" с ее же слов? - сдаем посев. Педиатр рекомендовала амоксиклав оба раза, но мы все же пили без клавулановой составляющей.
Результат посева:
[ Ссылки доступны только зарегистрированным пользователям ]
Т.е. я для себя делаю вывод, что от стрептококка мы лечились правильно?
Но он, видимо, циркулирует в популяции в данный момент, и мы его постоянно цепляем?
На мой вопрос - что делать нам дальше? - педиатр ответила, что мы и так уже 2 курса а/б пропили, что у нас просто носительство, и делать ничего не надо.
Вот вчера был осмотрен педиатром по другому поводу, но она отметила, что миндалины нехорошие, рыхлые.
Естественно у меня к врачам РМС тот же вопрос - можно ли спокойно смотреть на это носительство? При какой клинической картине а/б показаны, а при какой стрептококка можно не бояться?
Редкий человек может похвастаться тем, что ни разу не болел конъюнктивитом. Всё-таки слизистая оболочка глаза очень уязвима. Сегодня мы поговорим о такой проблеме, как конъюнктивит у детсадовцев. Почему дошкольники так часто страдают от этой патологии? Как оградить своего ребёнка от этой проблемы? Читайте в нашей статье!
Причины
Почему дети, посещающие детский сад, болеют конъюнктивитом намного чаще прочих групп населения? Это явление обусловлено особенностями детской социализации. Как правило, малыш продолжает общаться с товарищами по группе, распространяя болезнь через прямой контакт или воздушно-капельным путём. Прикосновения, использование общих игрушек, посуды – всё это приводит к заражению большого числа контактных лиц.

Кроме того, развитию конъюнктивита способствует:
- Нарушение санитарно-гигиенических норм в дошкольном учреждении.
- Антисанитарная обстановка дома и неправильная личная гигиена.
- Сухой воздух в помещении.
- Слишком яркий искусственный свет.
- Неправильно составленный рацион (нехватка питательных веществ и витаминов).
Что же касается вирусного конъюнктивита, то у детей он развивается на фоне гриппа, герпеса, кори, ветряной оспы, аденовирусной или энтеровирусной инфекции.
Аллергический же конъюнктивит является постоянным спутником 90% всех аллергических реакций: на пыль, пыльцу, лекарства, пищу и т. д.
Виды и признаки заболевания
При конъюнктивите любой этиологии у дошкольников наблюдается следующая симптоматика:
- отёчные веки;
- слезотечение;
- гиперемия конъюнктивы;
- светобоязнь;
- ощущение соринки в глазу.
До проявления симптоматики можно заподозрить болезнь по следующим поведенческим признакам:
- частый, беспричинный плач;
- беспокойное, нервозное поведение;
- постоянные попытки потереть глаза;
- незначительное повышение температуры (в случае общей инфекции).
При конъюнктивите острота́ зрения может незначительно снизиться, и при своевременном лечении это ухудшение несёт лишь временный характер.
Теперь рассмотрим подробнее виды конъюнктивита и признаки заболевания.
При бактериальной патологии от инфекции страдают оба глаза. Чаще всего поражение происходит последовательно: сначала симптоматика наблюдается лишь на одном глазу, а через 2–3 дня поражается второй глаз. Для бактериального конъюнктивита типичны следующие признаки:
- вязкие, гнойные выделения желтоватого цвета;
- слипшиеся веки (особенно по утрам);
- сухие корочки у корней ресниц.
Первые признаки проявляются после 4–12 дней после контакта с заражённым – именно столько длится инкубационный период. Вирусный конъюнктивит проявляется следующими симптомами:
- воспаление волосяных фолликулов на веках у ресничного края;
- увеличение кровеносных сосудов на белках глазного яблока;
- слезотечение;
- сильный зуд век;
- серозные выделения;
- увеличение лимфатических узлов за ушами;
- чувствительность к яркому свету;
- ощущение соринки в глазу.
Всё лечение сводится к борьбе с основным заболеванием и промыванию глаз антисептическим раствором.

Выраженность аллергического конъюнктивита зависит от концентрации аллергена, поэтому реакция может появиться как в течение получаса, так в течение нескольких дней. Так как чаще всего аллергический конъюнктивит возникает вместе с аллергическим ринитом, то проявляются следующие симптомы:
- зуд в носу, чихание, насморк;
- жжение в глазах, зуд век, ощущение сухости;
- прозрачные, слизистые выделения, реже – тянущиеся, нитевидные;
- повышенная утомляемость глаз.
Правила лечения
Что делать, если вы обнаружили у вашего ребёнка симптомы конъюнктивита?
- Не предпринимайте ничего до визита к врачу. Если по каким-то причинам вы не можете посетить больницу в ближайшее время, то окажите первую помощь. При вирусном или бактериальном конъюнктивите закапайте ребёнку в глаза Альбуцидом. Если вы подозреваете аллергический – дайте антигистаминный препарат в суспензии или таблетках.
- Обрабатывайте глаза правильно. Движение салфетки строго по направлению от виска к носу. Сухие корочки удалять только стерильными, марлевыми салфетками – на каждый глаз новая, пропитанная антисептическим раствором. Даже если воспалён один глаз, нужно обрабатывать оба, так как инфекция легко переходит с одного глаза на другой. Если же это аллергическая реакция — глаза ничем промывать не надо.
- Строго следуйте врачебному предписанию. Если это дезинфицирующие капли – закапывайте их каждые три часа. Чаще всего выписывают Левомицетин, Фуцитальмик, Витабакт, Колбиоцин или Эубитал. Если же доктор назначил мазь (Тетрациклин, Эритромицин), то закладывайте её аккуратно под нижнее веко.
Сколько лечится патология?
В среднем конъюнктивит длится от одной до двух недель. Однако, этот срок может варьироваться в большую или меньшую сторону в зависимости от причины её возникновения.
- Вирусный конъюнктивит проходит у детей в среднем за 5–7 дней.
- Бактериальный имеет длительный инкубационный период (12 дней) после чего заболевание начинает ослабевать. Лечить конъюнктивит этого типа приходиться на протяжении 3–5 недель.
- Аллергический тип патологии можно вылечить за 5–7 дней, если своевременно принимать антигистаминные препараты, противоотёчные средства и увлажняющие капли.
Можно ли посещать ДДУ при заболевании?
Поскольку это заболевание распространяется воздушно-капельным путём, а его возбудители могут быть инфекционными, посещать дошкольные учреждения с конъюнктивитом категорически запрещено.
Ответ на этот вопрос зависит от вида конъюнктивита. Рассмотрим их по отдельности:
- Бактериальный – очень заразен. Даже если ребёнок потрёт глаза и просто дотронется до одногруппника или даст своё полотенце другому малышу — это приведёт к передаче конъюнктивита. Любые предметы, на которые попали возбудители болезни могут стать источником заражения.
- Вирусный — опасен передачей возбудителя. Ребёнок может кашлять, чихать не прикрывая рта, и контактировать с общими предметами. У другого человека на фоне простудных признаков будут проявляться симптомы конъюнктивита.
- Аллергическая форма – не опасна. Такой конъюнктивит не заразен и не передаётся другим людям.
Как видите, в детском саду ребёнок с большой вероятностью может подхватить бактериальный и вирусный конъюнктивит. Возникновение аллергического конъюнктивита возможно только в случае непосредственного контакта с аллергеном.
К сожалению, на сегодняшний день ситуация в муниципальных детских садах не самая лучшая. Группы переполнены воспитанниками, а площади недостаточны для соблюдения всех профилактических мер.
Согласно правилам безопасности, ученик дошкольного учреждения, у которого обнаружили конъюнктивит должен быть незамедлительно изолирован в медицинский бокс пока его не заберут родители. Однако на практике этим правилом зачастую пренебрегают, и больной ребёнок остаётся в группе до самого вечера, беспрепятственно контактируя со здоровыми детишками.
Даже если заражённый малыш просто даст свою игрушку здоровому, вероятность занесения инфекции органов зрения будет равна примерно 65%.
Если в детском саду будет выявлен конъюнктивит – его не закроют на карантин. Однако, дошкольному учреждению будет требоваться тщательная дезинфекция всех поверхностей, включая полы, мебель игрушки и прочие предметы, которым теоретически мог воспользоваться больной ребёнок.
Можно ли ребенку с конъюнктивитом в детский сад? — Доктор Комаровский:
Заключение
Конъюнктивит – распространённая проблема среди малышей, посещающих детские дошкольные учреждения. Если вы обнаружили, что ваш ребёнок постоянно трёт покрасневшие и заслезившиеся глаза – незамедлительно отведите его к врачу, чтобы понять в чём проблема, своевременно решить её и не допустить распространения болезни среди других воспитанников детского сада.

Скарлатина является распространенным тяжелым инфекционным заболеванием. Болеют в основном дети 2 – 8 лет, так как в этом возрасте организм наиболее восприимчив к бактерии стрептококка. Родителям необходимо знать о профилактике, особенностях, симптомах данного заболевания, чтобы вовремя обратиться к врачу и начать лечение, ведь скарлатина очень опасна своими осложнениями.
Что это за недуг?

Как отдельное заболевание скарлатина была выделена еще в 1675 г. В ХIХ в. Лоффлер впервые высказал мысль о возбудителе болезни – стрептококке, но обнаружен он был только в начале ХХ в.
- Поднимается высокая температура.
- Развивается ангина.
- Появляются признаки интоксикации.
- Возможна рвота и тошнота.
- Увеличиваются лимфатические узлы на шее ребенка.
Заражение происходит:
- воздушно – капельным путем;
- контактным;
- через инфицированные вещи больного;
- через третьих лиц (при контакте с ухаживающим за больным);
- через зараженную пищу (в основном это молочные продукты).
Инкубационный период 5-7 дней.

Различают следующие формы заболевания:
- Легкая. Осложнения бывают в редких случаях. Лечение проводится на дому.
- Среднетяжелая. Лечение только в стационаре. Характерны ранние и поздние осложнения.
- Тяжелая. Сопровождается сильной интоксикацией, критической температурой, возможен летальный исход.
К обязательным препаратам при любой форме заболевания относят:
- антигистаминные средства;
- противовоспалительные;
- при необходимости жаропонижающие, витамины.
Назначают полоскание горла настоями ромашки, эвкалипта, раствором фурацилина. Рекомендуют постельный режим, обильное питье, диетическое питание. При легкой форме антибиотики не обязательны, но при средней и тяжелой без них не обойтись, против стрептококков эффективна пенициллиновая группа, курс – 10 дней.
После выздоровления нужно внимательно наблюдать за ребенком. Школьникам дают освобождение от физкультуры на 2 недели, так как физические нагрузки в этот период не желательны. После перенесенного заболевания сохраняется пожизненный иммунитет. Но в редких случаях он не успевает сформироваться, и возможно повторное заражение.
Наиболее распространенными осложнениями скарлатины у детей являются:
- отиты, воспаление миндалин;
- воспаления внутренних органов (почек, печени);
- нарушения в работе кровеносной и сердечно – сосудистой системы;
- ревматизм суставов;
- гломерулонефрит;
- пневмония.
В каких случаях и как объявляют?

Для объявления карантина в детском учреждении достаточно одного случая заболевания скарлатиной. При наличии других заболевших карантин соответственно продлевается.
Ответственными за соблюдение всех правил по карантину являются заведующая детским учреждением и медработник.
У работников и детей 2 раза в день осматривают зев и кожу, проводят санацию носоглотки.
Если заболел ученик 1 – 3 классов, контактировавших детей каждый день осматривают, и даже при выявлении ОРЗ отстраняют от занятий. Руководствуются при этом СП 3.1.2.3149-13 “Профилактика стрептококковой (группы А) инфекции” от 18 декабря 2013 г. N 66, где прописаны все санитарно-эпидемиологические правила по выявлению инфекции, изоляции больного и контролю за соблюдение данных норм.
Когда можно в садик? Переболевшему ребенку разрешается посещать коллектив через 22 дня с момента заболевания. При лечении в условиях стационара – через 12 дней после выписки. Эти правила касаются учащихся дошкольных образовательных организаций и 1 – 2 классов школы.
Дети, контактировавшие с больным, допускаются в детские учреждения после 17 дней с момента общения и обязательного осмотра специалистом.
Карантинные мероприятия в детском саду и школе
Что делают в садике при инфекции? Мероприятия, проводимые в детских садах при карантине, обозначены в СанПин 3.1.2.3149-13 “Профилактика стрептококковой (группы А) инфекции”. Это:

- ежедневная дезинфекция игрушек;
- мытье посуды дезинфицирующими средствами;
- дезинфекция постельного белья;
- кварцевание;
- частая влажная уборка и проветривание;
- ежедневный осмотр врачом, санация;
- отменяются все массовые мероприятия, общение с детьми из других групп;
- не допускаются в группу новые и отсутствовавшие дети;
- запрет на плановую вакцинацию и пробы Манту.
Сколько дней длится?
Длительность карантина определяют исходя из продолжительности инкубационного периода. Для скарлатины это 7 дней. Не забывайте, что в случае других заболеваний, к примеру ротавируса, сроки могут быть другими.
О профилактических и карантинных мероприятиях при ротовирусе в детском саду читайте тут.
Обязательно ли ребенок заразится, если был контакт с больным?
Нет, не обязательно. Это зависит от состояния иммунитета. Но в любом случае вероятность такая есть, поэтому после контакта с больным нужно внимательно наблюдать за ребенком, осматривать его, особенно зев, горло, измерять температуру в течение 12 дней, применять профилактические меры. При первых подозрениях вызывать врача.
Можно ли ходить в ДОУ?

Если ребенок уже ходил в сад во время объявления карантина, то запрета нет. Родители должны сами принять решение, но меры профилактики обеспечить нужно.
Если ребенок отсутствовал, то возможен временный переход в другую группу. Но лучше, конечно, оставаться на время карантина дома.
На группу в этот период накладываются определенные ограничения:
- запрет массовых мероприятий;
- контакт с другими группами;
- усиленный санитарный режим.
Отказ в выдаче больничного
Ст. 5 гл. 2 Федерального закона “Об обязательном социальном страховании на случай временной нетрудоспособности и в связи с материнством” от 29.12.2006 г. N 255-ФЗ гарантирует обеспечение пособием по временной нетрудоспособности на время карантина в детском саду.
Поэтому в выдаче больничного по уходу за ребенком до 7 лет отказать не могут, даже если он здоров. Для этого нужно взять в саду справку, подтверждающую наличие карантина и принести её участковому педиатру.
Запрещено ли посещать с ребенком кино, магазин, театр?
Если родители знают, что ребенок контактировал с заболевшим скарлатиной, лучше воздержаться от посещения общественных мест, всяких развлекательных мероприятий. Ведь есть вероятность заражения других. Но официального запрета, конечно же, нет.
Меры профилактики
Вакцины от скарлатины пока не существует. Поэтому нужно соблюдать следующие меры профилактики:

- Карантин.
- Изоляция больного.
- Соблюдение личной гигиены. Правильное мытье рук не менее 30 секунд.
- Санитарная обработка игрушек.
- Кипячение постельного и нательного белья.
- Обработка всех поверхностей хлорамином.
- Полоскание горла антисептиками.
- Регулярное проветривание, влажная уборка помещения.
Соблюдение карантинных мер помогает не допустить распространения скарлатины. Возможность лечения антибиотиками, хорошее разнообразное питание, своевременное обращение за медицинской помощью не дают перейти болезни в тяжелую форму. И, наоборот, несоблюдение всех указанных мер приводит к серьезным осложнениям.
Читайте также:


