Морфологическая картина при иерсиниозе
Иерсиниоз и псевдотуберкулез продолжают оставаться одной из наиболее значимых медико-социальных проблем, в связи с их распространенностью, проблемами лабораторной диагностики и исходами.
Иерсиниоз и псевдотуберкулез продолжают оставаться одной из наиболее значимых медико-социальных проблем, в связи с их распространенностью, проблемами лабораторной диагностики и исходами. Доказана триггерная роль Yersinia enterocolitica в формировании хронической патологии кишечника, почек, щитовидной железы и коллагенозов [1–7]. По мнению некоторых исследователей это объясняется наличием перекрестно реагирующих детерминант у иерсиний и некоторых тканевых антигенов человека, в частности, белков клеток щитовидной железы, желудочно-кишечного тракта (ЖКТ), клеток соединительной ткани и тубулярного эпителия почек [4, 5, 8, 9–12]. Некоторые авторы рассматривают такие заболевания, как гломерулонефрит, тиреоидит, болезнь Грейвса–Базедова, тромбоцитопению и гемолитическую анемию, как закономерный исход иерсиниоза [7, 8, 13]. После адекватного по современным представлениям лечения затяжное и хроническое течение иерсиниозной инфекции наблюдается у 10–55% больных, у 9–25% из них формируются системные заболевания (болезнь Рейтера, Крона, Гужеро–Шегрена, хронические заболевания соединительной ткани, аутоиммунные гепатиты, эндо-, мио-, пери- и панкардиты, тромбоцитопении и др.) [14]. По данным J. A. Hoogkamp-Korstanje (1996), иерсиниоз заканчивается хронизацией в 6–35% случаев.
Нормативных документов, регламентирующих сроки и объем диспансерного наблюдения пациентов, перенесших иерсиниоз, в настоящее время нет. В практическом здравоохранении диспансерное наблюдение за реконвалесцентами осуществляется обычно в течение 1–3 месяцев после выписки из стационара [15–18]. Однако неблагоприятные исходы иерсиниозной инфекции нередко дебютируют клинически спустя некоторое время (от нескольких месяцев до нескольких лет) после острого периода болезни, причем с полиморфной симптоматикой. В большинстве случаев пациенты с формирующейся постиерсиниозной патологией обращаются за медицинской помощью не к инфекционистам, а к врачам смежных клинических дисциплин, которые зачастую расценивают клиническую картину как проявление самостоятельной нозологии, не связанной с иерсиниозом. Как показывает практика, такой подход оказывается не всегда верным. Залогом выздоровления лиц, переболевших иерсиниозом и псевдотуберкулезом, является рациональная диспансеризация [19]. Однако сроки и объем диспансерного наблюдения реконвалесцентов не индивидуализированы и, как правило, определяются врачом в ходе наблюдения.
Целью нашего исследования явилось изучение особенностей течения и отдаленных исходов генерализованной и вторично-очаговой формы иерсиниоза и псевдотуберкулеза для дальнейшей оптимизации системы диспансерного наблюдения больных.
Материалы и методы
Наблюдали 295 больных (198 мужчин и 97 женщин) в возрасте от 16 до 65 лет (49,2% в возрасте 19–25 лет и 38% в возрасте 26–45 лет), находившихся в 1995–2005 гг. под динамическим наблюдением с иерсиниозом (206 больных) и псевдотуберкулезом (89 больных). Из них 256 больных были госпитализированы в ИКБ № 2 г. Москвы и 39 наблюдались амбулаторно. Критерии включения больных: верифицированный диагноз иерсиниоза или псевдотуберкулеза; генерализованная и вторично-очаговая форма псевдотуберкулеза и иерсиниоза средней степени тяжести; возраст от 15 до 65 лет; отсутствие острой и хронической внебольничной микст-инфекции, тяжелых сопутствующих заболеваний, указаний на аутоиммунные заболевания в анамнезе больного и его кровных родственников и заболеваний, сопровождающихся иммунодефицитным состоянием (вирусные гепатиты, ВИЧ-инфекция, первичные иммунодефицитные состояния (ПИДС), вторичные иммунодефицитные состояния (ВИДС)), и алкоголизма; информированное согласие больного на длительное амбулаторное наблюдение. Большинство больных (62,4%) были госпитализированы в поздние сроки — после 6–10 дня от начала болезни. Диагноз был верифицирован у 92,5% больных бактериологическими (посев кала, крови, мочи и мазка с задней стенки глотки на диагностические среды для выявления роста и идентификации иерсиний (ФГУН ГНЦ ПМБ, п. Оболенск) и серологическими (РА и РНГА (НИИЭМ им. Пастера, СПб), ИФА (IBL, Germany) методами. У 7,5% больных ни один из использованных методов не позволил подтвердить клинический диагноз, что может объясняться сроками проведения обследования (более 3 лет от дебюта болезни). Однако типичная клиническая картина и наличие специфических антител в анамнезе позволили нам включить этих больных в разработку. Несмотря на преобладание молодого возраста, подавляющее большинство больных (69,5%) имели сочетанную хроническую патологию ЖКТ и желчевыводящих путей, ЛОР-органов, мочеполовой системы, опорно-двигательного аппарата, сердечно-сосудистой системы и щитовидной железы в стадии ремиссии.
В работе была использована клиническая классификация, предложеная Н. Д. Ющуком и Г. Н. Кареткиной в 1988 г. В соответствии с ней 184 пациента переболели генерализованной формой иерсиниоза (101 больной) и смешанной формой псевдотуберкулеза (83 больных); 111 больных — вторично-очаговой формой (ВОФ) иерсиниоза (105 больных) и псевдотуберкулеза (6 больных).
Продолжительность диспансерного наблюдения у большинства больных составила от 1 года до 5 лет, у пациентов с хроническим течением (49 больных) — до 10 лет. В течение первого года после острого периода пациентов обследовали комплексно каждые 2–3 месяца, затем 1 раз в 6 месяцев при отсутствии жалоб и отклонений в состоянии здоровья. При наличии клинико-лабораторного неблагополучия — более часто, по мере необходимости. По показаниям во время диспансерного наблюдения больные проходили обследование у ревматолога, гастроэнтеролога, эндокринолога, кардиолога, окулиста, дерматолога, гинеколога и гинеколога-эндокринолога с проведением необходимых лабораторно-инструментальных исследований.
Статистическая обработка результатов исследования проведена с помощью метода непараметрической статистики с использованием критерия Манна–Уитни и c2 для сравнения средних величин. Стадийная оценка клинических признаков в зависимости от исхода болезни проводилась с использованием регрессионного анализа с составлением уравнений регрессии. Математическая и статистическая обработка данных проводилась при помощи пакета статистических программ SPSS (9-я версия, допустимая ошибка Е = 5%).
Результаты и обсуждение
Длительное диспансерное наблюдение за переболевшими иерсиниозом и псевдотуберкулезом позволило нам разделить исходы иерсиниозной инфекции на несколько групп:
Полученные данные показывают, что большинство больных (55,2%) после перенесенной иерсиниозной инфекции выздоравливали, при этом наилучший прогноз имели больные, принадлежащие к возрастной группе 19–25 лет (табл.). В то же время у 44,7% переболевших сформировались различные по генезу патологические состояния, входившие в категорию неблагоприятных исходов заболевания и наблюдавшиеся с довольно высокой частотой в возрастной группе 26–45 лет. Среди неблагоприятных исходов ведущее значение приобретало хроническое течение инфекционного процесса — 16,6%, а формирование этого исхода отмечалось чаще в возрасте старше 25 лет. В группу риска по развитию заболеваний и состояний, имеющих аутоиммунную и аллергическую природу, наоборот, входили преимущественно пациенты моложе 26 лет. Относительно неблагоприятные исходы несколько чаще были отмечены примерно в равной степени у больных 16–18 лет и 26–45 лет, особенно с формированием новых заболеваний с преобладанием инфекционно-воспалительного компонента (64,5% от числа случаев с относительно неблагоприятным прогнозом). Что касается резидуальных явлений, то общая частота их развития была относительно небольшой и составляла 5,1% с явным преобладанием в этой группе больных старше 45 лет.
Циклическое течение иерсиниоза/псевдотуберкулеза наблюдалось у большинства больных (65,3%) с генерализованной формой и 5,4% больных с вторично-очаговой формой болезни (p
Ключевые слова: иерсиниоз, псевдотуберкулез, варианты течения, отдаленные исходы, диспансерное наблюдение.
Н. Д. Ющук, доктор медицинских наук, профессор, академик РАМН
И. В. Шестакова, кандидат медицинских наук
МГМСУ, Москва
Протеоз
• Протеоз — заболевание, вызываемое Proteus, в частности его патогенными видами (P. rettgeri и P. mirabilis). Чаще происходит поражение легких с развитием пневмонии, но возможно поражение и желудочно-кишечного тракта. В этих случаях заболевание протекает как пищевая токсикоинфекция с развитием в желудке острого катарального, реже эрозивного гастрита, а в тонкой кишке — нарушения кровообращения, кровоизлияний, гиперплазии лимфоидного аппарата кишки с кариорексисом клеток в центрах фолликулов. Заболевание находится в стадии изучения и описания казуистических наблюдений.
• Иерсиниоз — острое инфекционное заболевание, характеризующееся поражением желудка и кишечника со склонностью к генерализации процесса и поражением различных органов.
Инфекция наиболее распространена в северной Европе и северной Америке, но встречается и во всем мире. На ее долю приходится 1—3 % всех острых бактериальных энтеритов.
Естественным резервуаром в природе являются грызуны, кошки, собаки, свиньи, крупный и мелкий рогатый скот, птицы. Источником заражения являются больные иерсиниозом и носители. Основной путь заражения пищевой: чаще всего иерсинии попадают с полуфабрикатами мяса, овощами и молоком.
Этиологияи патогенез.Возбудителями являются Yersinia enterocolitica и Yersinia pseudotuberculosis. Заражение происходит алиментарным путем, иерсинии проникают в тонкую кишку, преимущественно в область илеоцекального угла и червеобразного отростка, где они, внедряясь в стенку, вызывают энтерит. Затем иерсинии лифмогенным путем проникают в мезентериальные лимфатические узлы, размножаются там, накапливаются, способствуя развитию мезентериального лимфаденита. Далее происходит прорыв бактерий из лимфатического русла в кровь, что ведет к диссеминации инфекции, поражению внутренних органов и интоксикации. Адекватная иммунная реакция обычно ведет к выздоровлению.
Патологическая анатомия.Выделяют 3 клинико-анатомические формы иерсиниоза: гастроэнтероколитическую, аппендикулярную и септическую.
Гастроэнтероколитическая форма развивается у младенцев и детей раннего возраста. Преобладающим симптомом является острая водянистая диарея, продолжающаяся 3— 14 дней. У части детей в испражнениях обнаруживают кровь. Морфологические изменения обнаруживают в желудке, тонкой и толстой кишке, однако преимущественно страдает терминальный отдел подвздошной кишки, в которой развивается катаральный, реже катарально-язвенный энтерит. При этом слизистая оболочка кишки отечна, просвет ее сужен, в области гиперплазированных групповых лимфоидных фолликулов определяются округлые язвы. Иногда в процесс вовлекается слепая кишка и в ней возникают изменения по типу псевдомембранозного колита. Гистологически во всех слоях стенки кишки выявляется инфильтрация нейтрофилами, эозинофилами, макрофагами, плазматическими клетками и лимфоцитами. В дне язв находят иерсинии и полиморфно-ядерные лейкоциты.
Мезентериальные лимфатические узлы увеличены, спаяны в пакеты, микроскопически в них отмечается диффузная нейтрофильная инфильтрация. Иногда обнаруживают микроабсцессы. Печень увеличена, гепатоциты в состоянии жировой дистрофии, изредка развивается острый гепатит. Селезенка увеличена в 1,5—2 раза, в ней отмечаются гиперплазия красной пульпы и редукция лимфоидной ткани. Выявляются крупные зародышевые центры. Очень часто поражаются сосуды. В связи с иммунокомплексным поражением развиваются васкулиты, тромбоваскулиты, фибриноидный некроз. Следствием системных васкулитов является сыпь, которая при иерсиниозе развивается у 95 % больных, реже гломерулонефрит.
Аппендикулярная форма характерна для детей более старшего возраста и молодых людей. При этой форме развивается болевой синдром в правом нижнем квадранте брюшной полости и характерны высокая температура и лейкоцитоз. Клиницисты диагностируют это состояние как острый аппендицит. В стенке отростка находят густую инфильтрацию нейтрофилами эозинофилами, гистиоцитами, а иногда иерсиниозные гранулемы из макрофагов, эпителиоидных клеток, гигантских клеток типа Пирогова-Лангханса и характерное для них гнойное расплавление с кариорексисом.
Септическая форма иерсиниоза протекает по типу септицемии и характеризуется преимущественным поражением печени и селезенки, в которых описывают расстройства кровообращения, мелкие абсцессы и участки некроза с умеренной гранулематозной реакцией. Возможны деструкция и воспалительная инфильтрация желчных протоков, системное поражение сосудов с участками фибриноидного некроза и наличием вокруг них гигантоклеточных или эпителиоидноклеточных гранулем, а также частое поражение суставов вплоть до тяжелых инвалидизирующихгнойных артритов. Смертность при этой форме достигает 50 %.
Йеосиниоз, вызываемый Y. pseudotuberculosis, сходен по клинико-морфологическим проявлениям с гастроэнтероколитическим, но прогноз при нем значительно благоприятнее. Эта форма иерсиниоза обычно встречается у лиц старше 40 лет, чаще женщин. Гистологически обнаруживают изменения, характерные для одной из форм острого аппендицита, терминальный илеит и брыжеечный лимфаденит.
Осложнения.Обычно носят инфекционно-аллергическии характер В раннем периоде болезни возможны перфорация язв, перитонит, пневмония, желтуха, в позднем периоде - узловатая эритема синдром Рейтера, миокардит.
Исходобычно благоприятный, но болезнь может рецидивировать или принимать хронический характер.
Смертьнаступает при септической форме.
Среди кишечных инфекций особое место занимают иерсиниоз – заразное заболевание, вызываемое патогенными бактериями рода Yersinia. Особенность этих болезней заключается в многообразии клинических проявлений, включающих как симптомы со стороны желудочно-кишечного тракта, так и признаки поражения органов, расположенных за пределами брюшной полости. Другая характерная черта иерсиниозов – склонность к затяжному, хроническому течению, нередко даже при грамотной антибактериальной терапии.
В данной статье мы рассмотрим заболевание, вызываемый Yersinia enterocolitica. Другими иерсиниозами являются псевдотуберкулез и чума – их мы рассмотрим отдельно.
Возбудитель иерсиниоза
Непосредственной причиной иерсиниоза является грамотрицательная палочка Yersinia enterocolitica. По своим микробиологическим признакам она принадлежит семейству Enterobacteriaceae, в которое также входят возбудители шигеллезов, сальмонеллеза, эшерихиозов и многих других бактериальных кишечных инфекций.
Yersinia enterocolitica растет на средах с обедненным составом. При комнатной температуре она подвижна, но при 37 градусах и выше (что соответствует температуре тела лихорадящего больного) она неподвижна.
Бактерия хорошо размножается в прохладных условиях, в том числе в бытовых холодильниках и овощехранилищах.
Эпидемиология
Естественным резервуаром для бактерии является почва. Для нормальной жизнедеятельности иерсиниям вовсе необязательно попадать в организм животного или человека. Тем не менее, большая пораженность иерсиниозами нередко наблюдается в популяции грызунов, крупного рогатого скота, свиней, кошек и собак.
Заражение иерсиниозом происходит посредством употребления в пищу овощей, фруктов, зелени и салатов, в которых содержатся частички инфицированной почвы. Другой возможный фактор передачи – не пастеризованное и нестерилизованное молоко. Заболеваемость иерсиниозом спорадическая и практически никогда не принимает форму вспышек и эпидемий.
Патогенез
Механизм развития иерсиниоза проходит в несколько фаз:
- Бактерии заселяют эпителиальные клетки лимфоидных образований тонкой кишки и внедряются в них;
- Попадая в кровь, иерсинии распространяются по организму и осаждаются во внутренних органах;
- Гибель бактерий за счет работы иммунной системы и антибактериальной терапии.
Следует отметить, что Yersinia enterocolitica в отличие от возбудителя псевдотуберкулеза, менее склонна к распространению по внутренним органам.
За счет антигенной структуры иерсиний развивается токсико-аллергический синдром, который нередко принимает характер аутоиммунного процесса.
Клиническая картина и симптомы иерсиниоза
Длительность инкубационного периода при иерсиниозе составляет от 14-16 часов до 6 дней. После этого развивается одна из следующих форм заболевания:
| Форма | Вариант | Характер течения |
| Гастроинтестинальная | Гастроэнтерит, энтероколит, гастроэнтероколит | Острое |
| Абдоминальная | Мезентериальный лимфаденит, терминальный илеит, острый аппендицит | Затяжное |
| Генерализованная | Смешанный, септический | Хроническое |
| Вторично-очаговая | Артрит, узловая эритема, синдром Рейтера и другие | Хроническое |
Все случаи начинаются с симптомов обычной кишечной инфекции, а затем присоединяются органные поражения.
Независимо от формы течения заболевания, болезнь всегда начинается остро. В течение нескольких часов, реже дней, присоединяются следующие симптомы иерсиниоза:
- Боли в животе, преимущественно в средних и верхних отделах;
- Жидкий стул;
- Повышение температуры тела;
- Боли в мышцах и суставах;
- Увеличение лимфоузлов;
- Кожная сыпь.
По своему клиническому течению эта форма заболевания мало чем отличается от обычного пищевого отравления. Однако для нее характерны катаральные явления различной степени выраженности (слезотечение, покраснение глаз, насморк, першение в горле) и расстройства мочеиспускания.
На 2-4 сутки заболевания присоединяются другой типичный симптом иерсиниоза – скарлатиноподобная сыпь. На кистях, ладонях, подошвах, груди и бедрах появляется обильная мелкоточечная или пятнистая сыпь (реже по типу крапивницы), которая сохраняется в течение пары дней и исчезает с характерным шелушением.
При пальпации живота определяется некоторая болезненность в правой нижней части, а также увеличение печени.
Эта разновидность иерсиниоза чаще встречается у детей. Она может протекать в виде мезентериального лимфаденита (мезаденит), терминального илеита или острого аппендицита.
- Мезаденит, или воспаление лимфоузлов брыжейки тонкой кишки. Характеризуется высокой температурой тела, ознобами, усиливающимися болями справа внизу живота и вокруг пупка, тошнотой, рвотой, жидким стулом без примесей. Помимо этого могут наблюдаться другие проявления иерсиниоза, в особенности сыпь.
- Иерсиниозный острый аппендицит по своему клиническому течению ничем не отличается от такового при других причинах.
- Терминальный илеит, или воспаление конечных отделов тонкой кишки. Как правило, развивается в период ремиссии или при рецидиве. Характеризуется нарастающей болью в нижних отделах живота, больше справа, напряжением мышц брюшной стенки, тошнотой, рвотой, диареей и увеличением печени.
Развитие абдоминальной формы обусловлено тем, что иерсинии целенаправленно проникают в лимфоидные образования кишечника. В тонкой кишке они встречаются примерно через каждые 1-2 см, тогда как аппендикс практически полностью состоит из лимфоидной ткани.
Конечно, иерсиниоз у детей может протекать и в других вариантах, но абдоминальная форма в педиатрической практике встречается наиболее часто.
Развивается в том случае, когда иерсинии поражают отдаленные органы. Эта форма характеризуется длительным, нередко многолетним, течением и очень трудно поддается лечению.
- Узловая эритема – кожное проявление этой инфекции, характеризующееся возникновением на голенях крупных синюшно-багровых элементов, возвышающихся над уровнем кожи. Вторично-очаговая форма может возникать как после перенесенной гастроинтестинальной формы, так и самостоятельно (что случается реже).
- Артриты при иерсиниозе могут поражать как крупные, так и мелкие суставы, что требует тщательной дифференциальной диагностики с ревматоидным артритом, остеоартрозом и другими ревматологическими заболеваниями.
- Синдром Рейтера – тяжелое заболевание, которое сочетает в себе три проблемы: воспаление мочеиспускательного канала и нижних мочеполовых путей (уретрит, простатит, простатовезикулит), патология сосудистой оболочки глаза (увеит) и артриты.
Осложнения иерсиниоза
В связи с многообразием клинических проявлений и полиорганным поражением инфекция может приводить к следующим осложнениям:
- Миокардит;
- Васкулит;
- Острый пиелонефрит, возникающий у большинства пациентов;
- Пневмония;
- Менингит;
- Менингоэнцефалит;
- Периферические нейропатии;
- Перитонит вследствие перфорации кишечной стенки;
- Инфекционно-токсический шок (редко).
У детей иерсиниоз может осложняться синдромом Кавасаки – острым заболеванием с типичным поражением сосудов, в том числе венечных артерий сердца. Болезнь сопровождается покраснением обоих глаз, плотными отеками кистей и стоп, сыпью на теле и воспалением шейных лимфатических узлов.
Диагностика
Заподозрить иерсиниоз следует в том случае, если у пациента помимо симптомов острой кишечной инфекции наблюдаются катаральные явления, кожная сыпь (преимущественно на кистях и стопах), боли в мышцах и суставах, увеличение доступных пальпации лимфатических узлов. Дальнейшая диагностика иерсиниоза проводится с помощью:
- Серологических исследований, определяющих титры антител – РА, РСК, РПГА и другие. Применяется метод парных сывороток, при котором уровень антител к иерсиниям определяется с интервалом 10-14 дней.
- Бактериологических исследований, включая посев кала на питательные среды.
Ввиду многообразия клинических проявлений поставить диагноз на основании одних лишь симптомов невозможно.
Эту инфекцию следует дифференцировать с сальмонеллезом, шигеллезом, скарлатиной, вирусными гепатитами, ревматоидным артритом и многими другими заболеваниями.
Лечение иерсиниоза
При подозрении на эту инфекцию, тем более при положительных результатах анализов, необходимо как можно быстрее начать антибактериальную терапию. Препаратами выбора являются фторхинолоны и цефалоспорины 3 поколения. Допустима комбинация этих антибиотиков с тетрациклинами. Лечение должно продолжаться не менее 10-14 дней.
Всем пациентам назначается десенсибилизирующая терапия, которая уменьшает степень выраженности токсико-аллергического синдрома. С этой целью назначаются антигистаминные препараты на срок от 10 до 15 дней.
Явления гастроэнтерита требуют неспецифического симптоматического лечения, которое включает:
- Восполнение утраченной жидкости как с помощью раствора Регидрона, так и капельницами;
- Спазмолитиками (Но-Шпа, папаверин), устраняющими боль в животе;
- Ферментными препаратами (Панзим, Мезим, Энзистал, Креон);
- Кишечными сорбентами (Смекта, Неосмектин, Энтеросгель);
При необходимости пациенту вводится иерсиниозный бактериофаг – специальный препарат, который целенаправленно уничтожает бактериальные клетки.
При лечении вторично-очаговой формы может потребоваться консультация других специалистов – ревматолога, дерматолога и других.
Таким образом, иерсиниоз – это инфекционное заболевание, имеющее разнообразные клинические проявления. Профилактика этой болезни включает употребление только качественных продуктов питания, которые проходят должный санитарный контроль.


Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Применение современных ультразвуковых аппаратов позволяет проводить эхографию не только при рутинных исследованиях, но и использовать ультразвуковой метод в несколько нетривиальных случаях. Особенно это относится к лимфаденопатиям, разнообразие которых привлекает внимание самых различных специалистов. Эхография аденопатий имеет короткую историю. Проведение полноценной ультразвуковой оценки состояния лимфатических узлов стало практически возможно в последние 7-10 лет. По мере улучшения разрешающей способности ультразвуковой аппаратуры, совершенствования методик исследования, повышения квалификации и обретения большего опыта врачами, проводящими эхографическое исследование, роль УЗИ (ультразвукового исследования) в диагностике аденопатий существенно возросла. Представляемое ниже сообщение является тому иллюстрацией.
Одним из проявлений аденопатий забрюшинных и висцеральных групп лимфатических узлов может быть клиника острого живота. Если в патологический процесс вовлекаются лимфатические узлы, расположенные в области илеоцекального угла, болевой синдром чаще имитирует острый аппендицит [1, 2]. До 25% пациентов с предположительным диагнозом острый аппендицит имеют нехирургическое заболевание желудочно-кишечного тракта [1]. Для уменьшения количества ненужных оперативных вмешательств (лапаротомий, лапороскопий) крайне важно определение диагностических критериев, позволяющих отличить острый аппендицит (со специфическими признаками поражения червеобразного отростка), нередко сопровождающийся реактивным лимфаденитом, и аденопатию на фоне другой природы поражения кишечной трубки (инфекционное поражение возбудителями yersinia, campylobacter, salmonella), для лечения которых используют консервативную медикаментозную терапию.
Одним из инфекционных заболеваний, часто сопровождающимся болями в области илеоцекального угла, является иерсиниоз. К возбудителям иерсиниоза относятся: Y. pestis, Y. enterocolitica, Y. pseudotuberculosis. Иерсиниоз может иметь кишечные и внекишечные проявления [4]. Кишечные формы наиболее часто характеризуются болями в правой подвздошной области, сопровождаются диарреей и могут иметь картину мезентериального лимфаденита и цекаилеита. По данным литературы, у маленьких детей наиболее часто наблюдаются энтериты, в то же время после 6 лет заболевание характеризуется внекишечными проявлениями [4]. Описаны случаи внекишечных форм иерсиниозной инфекции в виде единичных случаев острого тубулоинтерстициального нефрита [5, 6], артритов,васкулитов, холециститов, узловой эритемы [4], имеется единичное описание иерсиниозного поражения аппендикса [7]. По данным литературы, у 65% пациентов, заболевших иерсиниозом, происходит самоизлечение, однако в остальных случаях болезнь принимает хроническое течение.
У лиц старше 30 лет иерсиниоз протекает более тяжело [4], что обусловливается проявлениями септицемии, плеврита [4], желтухи, сплено- и гепатомегалии [8]. У других пациентов было отмечено развитие множественных абсцессов печени [8,9]. В зависимости от тяжести протекания заболевания в специфический воспалительный процесс вовлекаются лимфатические узлы. Распространенное поражение лимфатических узлов при иерсиниозе может имитировать злокачественное гематологическое заболевание [3]. Еще одна особенность иерсиниоза состоит в том, что прихронической форме в персистирующей фазе не удается высеять культуру возбудителя.
Иерсиниоз достаточно часто и регулярно диагностируется у пациентов, поступающих в различные лечебные учреждения. Мы проанализировали 54 случая заболевания иерсиниозом в трех клиниках Москвы за 1993 - 97 гг. Оценивались клинические данные, данные оперативного и лапароскопического исследования, заключение морфологов и результаты ультразвукового исследования. Из группы больных иерсиниозом с клиникой острого аппендицита в 5 случаях была выполнена аппендэктомия, у 10 пациентов была выполнена лапароскопия с биопсией. В остальных случаях диагноз был установлен на основании серологического заключения, больным проводилась консервативная терапия. Ультразвуковое исследование проводилось на аппаратах Алока-630, Тошиба Sal-77 с использованием низкочастотного датчика 3,5 МГц и высокочастотного - 5,0 МГц. Оценивалось состояние червеобразного отростка, стенки терминального отдела подвздошной кишки, забрюшинных и висцеральных (в данном случае мезентериальных) лимфатических узлов (рис. 1-4).
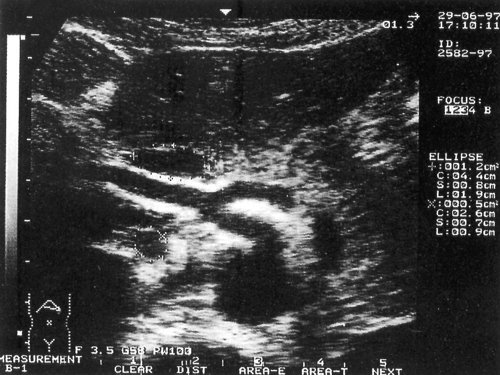
Рис. 1. Эхограмма с изображением измененных лимфатических узлов на фоне доброкачественного лимфаденита в области чревного ствола при иерсиниозе. Маркерами отмечены измененные лимфатические узлы. Использован датчик с частотой 3,5 МГц.
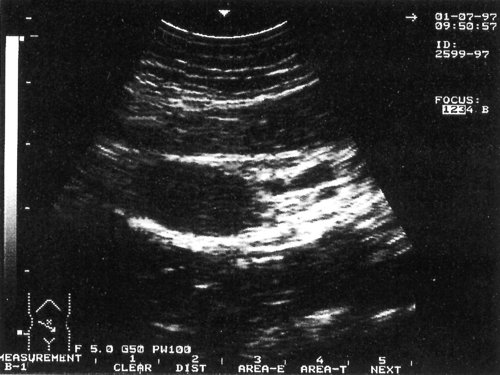
Рис. 2. Эхограмма с изображением измененных лимфатических узлов на фоне доброкачественного лимфаденита в подвздошной области при иерсиниозе. Использован датчик с частотой 5,0 МГц.
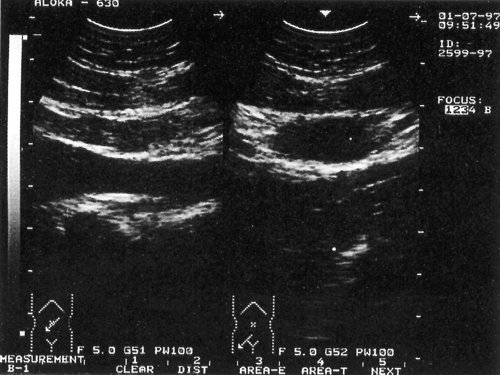
Рис. 3 . Эхограмма с изображением доброкачественного лимфаденита в парааортальной области (слева) и в подвздошной области (справа) на фоне иерсиниоза. Использован датчик с частотой 5,0 МГц.
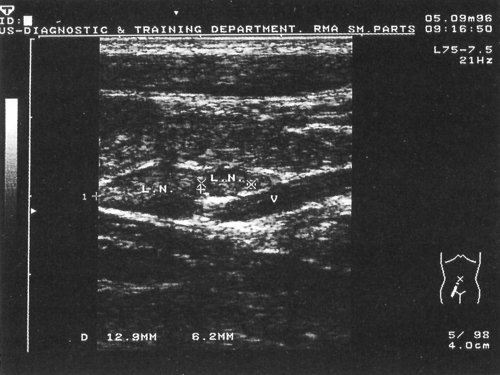
Рис. 4. Эхограмма с изображением доброкачественного лимфаденита в подвздошной области на фоне иерсиниоза. При этом удается хорошо различать составные части лимфатического узла. Использован датчик с частотой 5,0 МГц.
Наиболее часто больные иерсиниозом попадали в хирургические отделения с диагнозом - острый аппендицит. Бывали случаи групповых поступлений пациентов из закрытых коллективов. При групповом поступлении больных иерсиниозом первые из поступивших из-за типичной картины острого аппендицита обычно подвергались операции. Остальным пациентам с учетом эпидемиологических факторов, а также данных ультразвукового исследования удавалось поставить правильный диагноз, не прибегая к оперативному вмешательству. При анализе у всех оперированных пациентов этой группы (5 человек) аппендикс макро- и микроскопически оставался не измененным. Одновременно с аппендиксом в патологоанатомическую лабораторию направлялись для исследования мезентериальные лимфатические узлы. Лимфатические узлы имели размеры от 0,5 мм и более. Большая часть лимфатических узлов как правило была увеличена до 10,0-15,0 мм в максимальном диаметре. Форма лимфатических узлов была овальной. Микроскопические изменения в структуре увеличенных лимфатических узлов имели те лее черты, что и описанные в литературе. В капсуле лимфатического узла определялись зоны фибриноидного некроза, отмечалась гиперплазия лимфоидной ткани с формированием небольших абсцессов. Данная морфологическая картина характеризует псевдотуберкулезный мезаденит (Masshoff`s disease) [10].
При морфологической оценке неувеличенных лимфатических узлов не было отмечено их выраженной структурной перестройки. Изменения характеризовались в основном гиперплазией лимфоидной ткани без признаков некроза. Данные гистологического анализа у 10 больных, которым была выполнена лапароскопия, не противоречили результатам, полученным в группе оперированных. Диагноз инфекционного заболевания - иерсиниоза также подтверждался серологически.
При ультразвуковом исследовании у всех пациентов с клиникой острого аппендицита (32 человека) не было выявлено изменений, ни в стенке червеобразного отростка ни в стенке терминального отдела подвздошной кишки. У всех пациентов при исследовании датчиком 3,5 МГц в правой подвздошной области визуализировались расположенные в виде "цепочки" увеличенные лимфатические узлы. Чаще лимфатические узлы были множественные, они никогда не имели тенденции к слиянию. Максимальный горизонтальный диаметр составлял 10,0 - 15,0 мм. При этом соотношение длинной и короткой осей узла составляло в среднем 2,1 (от 1,7 до 2,7). Форма большинства узлов была овальной. Лимфатические узлы визуализировались как гипоэхогенные образования. При размерах узла более 10,0 мм удавалось дифференцировать его центральную часть повышенной эхогенности. Лимфатические узлы меньших размеров визуализировались в виде единой солидной гипоэхогенной структуры без дифференциации на составные части.
У части больных при проведении дополнительного обследования датчиком 5,0 МГц удавалось визуализировать невидимые при использовании датчика 3,5 МГц лимфатические узлы размерами от 5,0 до 8,0 мм. При этом в единичных случаях удавалось визуализировать составные части этих не увеличенных лимфатических узлов. Сердцевина определялась в виде деформированной (суженной) линейной структуры более высокой эхогенности, корковая часть была гипоэхогенной, широкой. Практически во всех случаях применения датчика с частотой 5,0 МГц в дополнение к датчику 3,5 МГц удавалось выявлять утолщение стенки терминальной части тонкого кишечника.
По данным литературы, для иерсиниоза характерно наличие локально увеличенных подвздошных лимфатических узлов в сочетании с утолщением стенки тонкого кишечника [2]. При использовании датчика с частотой 3,5 МГц нам ни в одном случае не удалось выявить утолщение стенки тонкой кишки. Этот признак определялся при использовании датчика 5,0 МГц. В то же время увеличенные подвздошные лимфатические узлы определялись всегда. Мы обнаружили большую распространенность аденопатии по сравнению с данными литературы. Прослеживалось вовлечение в патологический процесс не только подвздошных, но парааортальных лимфатических узлов, а также лимфатических узлов, распо ложенных вблизи поджелудочной железы и по ходу печеночно-двенадцатиперстной связки. Такая распространенная аденопатия была отмечена у больных с тяжелым течением болезни. Свободная жидкость в брюшной полости у этой группы больных не определялась.
Другая, меньшая часть пациентов, страдающих иерсиниозом, попадала в гастроэнтерологические отделения с диагнозом - обострение хронического гастродуоденита. Чаще это были пациенты из детских учреждений. У этой группы больных чаще всего нет четко очерченной клинической картины. При эхографическом исследовании каких-либо видимых изменений со стороны внутренних органов или состояния лимфатической системы не было выявлено. Заболевание протекало в нетяжелой форме и заканчивалось выздоровлением даже в случае, когда не проводилось специфическое лечение.
По данным отечественной и зарубежной литературы, аналогичная картина госпитализации больных с иерсиниозом наблюдается и в других лечебных учреждениях. Однако зарубежные авторы указывают на относительную редкость данного заболевания [10], в то время как в наших учреждениях оно не может быть отнесено к редким нозологическим формам. С другой стороны, зарубежные исследователи указывают на недостаточное внимание к проблеме иерсиниоза [2] в связи с высокой частотой необоснованных оперативных вмешательств в группе этих пациентов.
На основании наших наблюдений применение низкочастотных УЗ-датчиков позволяет определять только часть пораженных при иерсинсозе лимфатических узлов [11]. Аналогичная картина наблюдается, по данным литературы, и при выявлении аденопатии другой природы [12]. Для выявления всех вовлеченных в патологический процесс, в том числе и не увеличенных (от 5 до 9 мм) абдоминальных лимфатических узлов, необходимо использовать датчики более высоких частот (5,0-7,5 МГц). В связи с этим для оценки состояния абдоминальных лимфатических узлов применение датчиков 3,5 МГц имеет только ограниченные возможности и позволяет выявлять измененные лимфатические узлы определенного размера и на фоне определенной степени структурных изменений. В ряде случаев даже при использовании нашей аппаратуры удавалось выявлять и оценивать такие эхопризнаки лимфатического узла, как форма, соотношение длинной и короткой осей, возможность дифференциации составных частей узла, дифференциация его сердцевины, оценка эхогенности структурных единиц. Эти эхографические критерии лежат в основе эхосемиотики, разработанной и применяемой при оценке поверхностно расположенных групп лимфатических узлов. Основным критерием доброкачественности является вытянутость, овальность формы узла с соотношением длинной и короткой осей более 1,7 - 2,0 [13], гиперэхогенность сердцевины и возможность дифференциации составных частей лимфатического узла [13, 14].
Мы обратили внимание на то, что при использовании традиционного ультразвукового исследования абдоминальным датчиком 3,5 МГц эхографическая картина аденопатии на фоне иерсиниоза не имеет отличий от изображения аденопатии другой природы. В тоже время с помощью высокочастотных датчиков при эндоскопическом варианте ультразвукового исследования на основании эхосемиотики возможно проведение дифференциальной диагностики не только в поверхностных группах лимфатических узлов, но и в группах так называемых глубокорасположенных абдоминальных и забрюшинных лимфатических узлов. Это, скорее всего, связано с недостаточным разрешением применяемых датчиков. С учетом ограниченного количества наблюдений и несовершенства использованной аппаратуры для подтверждения или опровержения данной гипотезы необходим дальнейший анализ эхографической картины аденопатии. Бесспорно то, что при использовании аппаратуры старого поколения и низкочастотных датчиков невозможно детально оценить эхоанатомию абдоминальных лимфатических узлов, что делает проведение дифференциальной диагностики между аденопатиями, равно как и полноценную оценку состояния кишечной стенки, практически невозможной. Остается решить вопрос о способе повышения разрешения эхооценки при эхографии абдоминальных групп лимфатических узлов: либо использовать высокочастотные датчики непосредственно в момент операции на так называемых "живых" узлах либо развивать эндоскопическую методику ультразвукового исследования, при которой высокочастотный датчик в большей степени приближен к поверхности лимфатического узла.
- SimonovskyV. "Ultrasound in differential diagnosis of appendicitis."In Clin/Radiol/ 1995 Nov 50 (11): 768-73
- Puylaert J.B.; Van der Zant P.M.; Mutsaerts J.A. "Infectious ileocecitis caused by Yersinia, Campylobacter, and Salmonella: clinical, radiological and US findings." in Eur. Radiol 1997; 7(1): 3-9
- Hoogkamp-KorstanjeJ.A. "Yersinia infections." In Ned. Tijdschr. Geneeskd 1996 Jan 20; 140(3):128-30
- Hoogkamp-KorstanjeJ.A; Stolk-EngeaarV.M. "Yersinia entercolitica infection in children." In: Pediatr. Infect. Dis. J. 1995 Sept; 14(9):771-5
- Hiraoka M; Hori С; Тsuehida S; Tsukahara H; Sudo M. "Ultrasonographic findings of acute tubulointerstitial nephritis". In: Am J. Nephrol 1996; 16 (2):154-8
- Fukumoto Y; Hiraoka M; Takano T; Hiri C; Tsuchida S; Kikawa Y;Sudo M. "Acute tubulointerstitial nephritis in association with Yersinia pseudotuberculosis infection". In: Pediatric. Nephrol 1995 Feb;9(l): 78-80
- Grant H; Rode H; Cywes S. "Yersinia pseudotuberculosis affecting the appendix". In: J.Pediatr. Surge.(US), Dec.1994, 29(12) p. 1621
- JanowitzP; WechslerJ.G; MalfertheinerP; Blanco J; Kern P. "Yersinia Entercoliticainfection mit extraintestinaler Manifestation: Fallbericht und Uebersicht'Mn: Z. Gastroenterol 1994 Mar; 32(3):152-6

Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Читайте также:


