Лечение острого стрептококкового гломерулонефрита

Постстрептококковый гломерулонефрит (ПСГН) — заболевание почек, которое может развиться в течение 10-14 суток после перенесенной ангины или кожной инфекции, вызванных бактериями стрептококковой группой A. Клиническая картина варьируется от бессимптомного протекания заболевания до возникновения острого нефритического синдрома, который характеризуется наличием крови в моче, отеками, повышением артериального давления и в редких случаях острой почечной недостаточностью. Несмотря на возможные осложнения, большинство пациентов выздоравливают и в дальнейшем не имеют никаких проблем со здоровьем.
Эпидемиология
Специалисты признают, что заболеваемость постстрептококковым гломерулонефритом в последние десятилетия резко уменьшилась. Болезнь практически исчезла из Центральной Европы и в основном встречается только у страдающих от алкогольной и наркотической зависимостью людей. В России, согласно данным эндемического исследования, заболеваемость острой формой постстрептококкового гломерулонефрита среди детей в последние годы увеличилась. Врачи связывают данный эффект с повышенной устойчивостью микроорганизмов к антибактериальным лекарственным препаратам, применяемых при лечении.
Причины заболевания
Постстрептококковый гломерулонефрит является формой гломерулонефрита, которая развивается после перенесенных инфекций (ангины, скарлатины и импетиго), вызванных бактериями стрептококковой группой A.
При появлении инфекции в организме человека иммунная система начинает вырабатывать антитела, которые в кровотоке или локально (в почках) образуют иммунные комплексы и атакуют опасные бактерии. В обычных случаях мертвые бактерии и антитела выводятся из организма без каких-либо проблем. Однако, в случае с постстрептококковым гломерулонефритом они попадают в ловушку почечных клубочков, что приводит к замедленной фильтрации почек, развитию локального внутрисосудистого свертывания крови и микротромбозу.
Данная форма гломерулонефрита может возникнуть у людей любого возраста, но чаще всего встречается у детей в возрасте от 6 до 10 лет.

Симптомы заболевания
Первые признаки заболевания появляются через 10-14 суток после фарингита или через 14-28 суток после появления кожной инфекции. Симптомы постстрептококкового гломерулонефрита включают в себя:
- Возникновение гематурии: моча становится темной или красновато-коричневого цвета.
- Множественные отеки: накопление жидкости в тканях вызывает отечность вокруг глаз и лодыжек.
- Возникновение олигурии: уменьшение количества мочи и редкие походы в туалет.
- Постоянное чувство усталости: возникает в результате снижения уровня железа в крови.
- Возникновение гипертонии: периодическое или постоянное повышенное кровяное давление.
У некоторых пациентов заболевание может протекать бессимптомно.
Диагностика заболевания
Постстрептококковый гломерулонефрит (ПСГН) диагностируется на основе симптомов и лабораторных тестов. Врач проводит общий анализ мочи на предмет выявления микрогематурии и наличия белка и анализ крови для выявления признаков недавней стрептококковой инфекции и ее влияния на иммунную систему организма.
В крови у взрослых людей и детей с острым постстрептококковым гломерулонефритом наблюдается снижение концентрации гемоглобина, высокое количество нейтрофилов, повышение скорости оседания эритроцитов и гипокомплементемия. Уменьшение количества мочи на протяжении нескольких дней может повысить уровень токсинов в организме.

Лечение заболевания
При остром постстрептококковом гломерулонефрите проводится стационарное лечение, которое заключается в применении антибиотиков пенициллинового ряда для уничтожения оставшихся стрептококковых бактерий и отказа от слишком частого потребления жидкости и соли для снижения отеков и нормализации кровяного давления.
При необходимости врач может назначить лечение, направленное на облегчение симптомов: диуретики (чаще фуросемид), гипотензивные средства (эуфиллин или трентал) и антикоагулянты (гепарин).
При соблюдении рекомендаций лечащего врача и отсутствии каких-либо осложнений ремиссия наступает в течение 4-6 недель, полное выздоровление через 12-20 месяцев.
В небольшом количестве случаев состояние пациента может ухудшиться, приводя к долгосрочной (хронической) почечной недостаточности. Иногда болезнь прогрессирует до терминальной стадии, требующей диализа и трансплантации почки.
Возможные осложнения

Профилактика
Постстрептококковый гломерулонефрит не способен предаваться от человека к человека. Однако группа стрептококковых бактерий, вызывающих заболевание, может передаваться воздушно-капельным путем во время кашля или чихания. Прикосновение к язвенному поражению на коже, вызванное стрептококками, также провоцирует возникновение заболевания.
В редких случаях группа стрептококковых бактерий может передаваться через плохо обработанную пищу. Случаев заражения от домашних животных и предметов обихода выявлено не было.
Лучшим способом обезопасить себя от возникновения и распространения постстрептококкового гломерулонефрита является регулярное мытье рук, особенно после кашля или чихания и перед приготовлением пищи. На практике гигиенические требования должны выглядеть следующим образом:
- Прикрытый одноразовой салфеткой рот и нос во время кашля или чихания.
- Регулярное мытье рук с мылом и водой не менее 20 секунд.
- Использование гигиенических салфеток на спиртовой основе.
- Отсутствие в местах массового скопления народа при эпидемии инфекционных заболеваний.
Гломерулонефрит – группа заболеваний, которые выражаются преимущественным поражением клубочкового аппарата почек. Эта патология воспалительного характера и проявляется по-разному. Гломерулонефрит сопровождается изолированным мочевым, нефритическим или нефротическим синдромами. Быстро прогрессирует и может перейти в нефросклероз или хроническую почечную недостаточность. Чаще всего им болеют дети младшего школьного возраста и взрослые мужчины.
На долю гломерулонефрита с нефротическим синдромом приходится около 20% всех случаев заболевания гломерулонефритом. При назначении терапии врач должен особое внимание уделить режиму питания. Разработана специальная диета при нефротическом синдроме.
Острый постстрептококковый гломерулонефрит у детей
— иммунокомплексное заболевание с диффузным поражением почек, преимущественно клубочков, возникающее через 10-14 дней после стрептококковой инфекции (ангины, импетиго, скарлатины, пиодермии и др.) и характеризующееся нефритическим синдромом.
Большинство случаев спорадические, эпидемические вспышки возникают редко. Зимой и весной возникновение постстрептококкового гломерулонефрита ассоциируется с ОРВИ, летом и осенью — с пиодермией. В последние десятилетия в развитых странах отмечается снижение частоты гломерулонефритов до 10-15% всех гломерулонефритов, что связано с улучшением социально-экономических условий. В развивающихся странах постстрептококковый гломерулонефрит — причина 40-70% всех гломерулонефритов. Пик заболеваемости приходится на дошкольный и младший школьный возраст (5-9 лет), менее 5% детей переносят гломерулонефрит до 2-летнего возраста. Постстрептококковый гломерулонефрит в 2 раза чаще бывает у мальчиков. В последние годы в России увеличилась заболеваемость острым постстрептококковым гломерулонефритом, что связано с увеличением частоты стрептококковой инфекции у детей из-за появления устойчивых штаммов к основным антибактериальным препаратам, используемым в клинической практике.
Причины возникновения
Острая патологическая форма очень часто формируется после перенесенных инфекционных патологий, таких как скарлатина, пневмония, или после вакцинации.
Выделяется ряд факторов, которые чаще всего являются провокаторами развития гломерулонефрита у детей:
- аллергические реакции. Это может быть вакцинация, пыльца цветов, пищевые или бытовые аллергии, насекомые;
- бактериальные инфекции, вызванные такими микроорганизмами, как стрептококки, стафилококки, пневмококки;
- токсичные вещества, которые содержатся в лекарствах и попадают в организм при отравлениях;
- вредоносные паразиты типа малярии или токсоплазмоза;
- вирусная инфекция, такая как гепатит, краснуха, грипп, корь, ветряная оспа.
Существуют и дополнительные факторы, которые способны повысить вероятность развития заболевания. В их числе:
- сильное переохлаждение:
- длительное нахождение в условиях с увеличенной влажностью или на солнце;
- реакция гиперчувствительности;
- хронические заболевания носоглотки или кожных покровов;
- гиповитаминоз;
- стресс;
- смена климатического пояса;
- чрезмерные физические нагрузки.
Внимание! Поражение почек болезнетворными микроорганизмами не происходит. Процесс разрушения нефронов запускает собственная иммунная система у ребенка.
Патогенез
Иммунные комплексы привлекают в очаг их отложения клетки воспаления (нейтрофилы, моноциты, тромбоциты), которые вырабатывают провоспалительные цитокины (ИЛ-1, ФНО, ТФР-а). Цитокины активируют накопление вазоактивных субстанций, что приводит к повреждению, возникновению трещин и повышению проницаемости базальных мембран. Почка отвечает на повреждение пролиферацией мезангиальных и эндотелиальных клеток. Развивается воспалительный инфильтрат. Повреждение эндотелия капилляров приводит к локальной активации системы коагуляции и пристеночному тромбообразованию, сужению просвета сосудов. В результате воспаления возникают гематурия, протеинурия и нарушение функции почек. Развивается картина острого пролиферативного ГН, чаще с клинической картиной ОНС.
Прогноз
Считается общепризнанным мнение о том, что в типичных случаях острый постстрептококковый ГН протекает циклически и у большинства (85–90 %) детей заканчивается выздоровлением. Через 1–2 нед. после начала заболевания исчезают макрогематурия и отечный синдром, через 2–4 нед. нормализуется АД и восстанавливаются функции почек. Через 3–6 мес. от начала заболевания у подавляющего большинства больных отсутствуют протеинурия и гематурия. Через год гематурия сохраняется лишь у 2 % детей, протеинурия — у 1 %.
У детей с ХГН прогноз зависит от клинической формы заболевания, морфологического варианта ГН, функционального состояния почек и эффективности проводимой патогенетической терапии. У детей с ХГН, протекающим с изолированной гематурией в виде мезангиопролиферативного ГН или гормончувствительного варианта нефротического синдрома без нарушения функций почек, прогноз благоприятный. Для ХГН с гормонрезистентным вариантом нефротического синдрома характерно прогрессирующее течение заболевания с развитием ХПН в течение 5–10 лет более чем у половины больных. У больных с фокально-сегментарным гломерулосклерозом период от появления протеинурии до развития ХПН составляет в среднем 6–8 лет.
Факторами, указывающими на неблагоприятный прогноз ГН, считают АГ, стойкую протеинурию, снижение функций почек, наличие гломерулярных полулуний, гломерулосклероза, тубулярной атрофии, интерстициального фиброза.
Выделяют два варианта течения ОПСГН – циклическое (типичное) и ациклическое (моносимптомное).
В типичных случаях анамнез позволяет выявить предшествующее стрептококковое поражение зева, кожи и т. д.
Объективно: ребенок бледен (за счет ангиоспазма), отеки, локализованные на лице и голенях.
Со стороны сердечно-сосудистой системы обнаруживается тахикардия, реже брадикардия, приглушенность тонов, расширение границ относительной сердечной тупости, ослабление I тона на верхушке, усиление 2-го типа на аорте и легочной артерии, расширение границ сердца (за счет повышения артериального давления). В некоторых случаях развивается недостаточность кровообращения.
Олигурия диагностируется у половины детей, через 3-7 дней отмечается восстановление диуреза.
В периоде обратного развития симптомов появляется полиурия, купируются отеки, исчезает артериальная гипертензия, экстраренальные проявления заболевания (головные боли, нарушение самочувствия и др.).
В последнюю очередь исчезает гематурия.
Полное восстановление морфологических изменений в почках происходит через 1-2 года.
Ациклический вариант ОПСГН протекает, часто с изолированным мочевым синдромом. Заболевание характеризуется постепенным началом при отсутствии субъективных симптомов и экстраренальных проявлений. Через несколько лет может сформироваться хронический гломерулонефрит в различных формах. Основными клиническими вариантами ОПСГН являются: нефротический и нефритический синдромы
Диагноз ОПСГН основывается на выявлении перенесенной стрептококковой инфекции и латентного периода после нее.
Характерная триада симптомов (гематурия, умеренные отеки, повышение артериального давления) дает основание заподозрить ОГН.
Содержание обучения
Теоретические вопросы
1. Определение ГН.
3. Основные синдромы при ГН и механизмы их развития.
4. Классификация ГН, клинические формы ГН в детском возрасте.
5. Осложнения ГН.
6. Диагностика и дифференциальная диагностика ГН.
7. Принципы лечения и прогноз ГН у детей.
8. Диспансерное наблюдение детей с ГН.
Ориентировочная основа деятельности
Во время подготовки к занятию необходимо ознакомиться с основными теоретическими вопросами с помощью источников литературы, материалов симпозиума.
ГН — приобретенное заболевание почек, для которого характерно иммунное воспаление с преимущественным поражением клубочков и возможным вовлечением в патологический процесс канальцев и интерстициальной ткани. Принято выделение первичного ГН, развившегося при непосредственном воздействии этиологического фактора на почечную ткань, и вторичного ГН, являющегося одним из симптомов других заболеваний (например, системной красной волчанки, системных васкулитов, почечного дизэмбриогенеза, инфекционного эндокардита и др.).
Лабораторные исследования
Общий анализ мочи. При ОПСГН чаще всего выявляют гематурию, а в начале заболевания и лейкоцитурию. Лейкоцитурия — маркер иммунно-воспалительного процесса в почках. Для ОГН характерной находкой является цилиндрурия (гиалиновые, зернистые, эритроцитарные). У многих больных обнаруживается протеинурия до 1-2 г/л/сутки.
В анализе крови: увеличение СОЭ, нейтрофилез; при наличии инфекционного очага – лейкоцитоз, умеренная анемия.
Биохимические исследования. Наблюдается диспротеинемия за счет умеренной гипоальбуминемии, гипер-α2 и γ-глобулинемии.
При развитии выраженной олигурии у части больных в крови повышается уровень мочевины и креатинина, что рассматривается как нарушение функции почек острого периода. Возможно развитие ОПН.
При серологическом исследовании у 60-90% больных повышаются титры антистрептолизина О. Анти-М-протеиновые антитела появляются через 4-6 недель после перенесенной стрептококковой инфекции и сохраняются длительно.
У 90% больных в крови повышаются ЦИК.
В течение первых двух недель заболевания снижается уровень С2, С3, С4, фракций комплемента, который продолжается 4-6 недель. Нарушения в системе свертывания характеризуются: увеличением протромбинового индекса, снижением уровня антитромбина III, угнетением фибринолитической активности, появлением в крови продуктов деградации фибриногена. При УЗИ можно выявить незначительное увеличение почек в размерах, повышение их эхогенности.
Диагностические трудности возникают при латентном, ациклическом варианте течения заболевания.
Биопсия почки — прижизненное морфологическое исследование почечной ткани с помощью чрезкожной пункции (закрытая биопсия) или оперативным методом (открытая, полуоткрытая биопсия).
Показания для биопсии при ОПСГН: атипичные проявления гломерулонефрита, возраст до 3 лет, анурия, высокая азотемия, несоразмерная клинической картине; нарушения роста, гломерулонефрит в семье, длительное сохранение симптомов (задержка ремиссии), признаки системного заболевания, длительно сохраняющиеся гематурия и протеинурия.
Дифференциальный диагноз ОПСГН проводится с: хроническим гломерулонефритом, наследственным нефритом, геморрагическим васкулитом, транзиторным мочевым синдромом на фоне острого инфекционного заболевания, острым пиелонефритом, ревматизмом, системной красной волчанкой, ревматоидным артритом, инфекционным эндокардитом, интерстициальным нефритом, быстро прогрессирующим гломерулонефритом, IgA нефропатией (болезнь Берже), гемолитико- уремическим синдромом.
Диагностика
Диагноз острого гломерулонефрита устанавливают на основании клинического и лабораторно-инструментального исследования.
При обследовании проводят:
- анализы мочи (при необходимости – пробу Адисса – Каковского или Нечипоренко);
- пробу Зимницкого, пробу Реберга;
- ежедневное определение диуреза и количества выпитой жидкости, взвешивание пациента;
- посевы мочи;
- ежедневное измерение АД;
- определение содержания в сыворотке крови креатинина, мочевины, хлоридов, калия, натрия, общего белка и белковых фракций и др.;
- осмотр глазного дна;
- УЗИ почек, избирательно – ренографию, урографию и др.
Критерии диагностики острого гломерулонефрита:
Критерии активности болезни:
- повышенные титры стрептококковых антител (антистрептолизина, антистрептокиназы),
- снижение фракций комплемента СЗ, С5, повышение уровня ЦИК,
- повышение содержания С-реактивного белка, в крови лейкоцитоз, нейтрофилез, повышение СОЭ,
- активация системы гемостаза (гиперагрегация тромбоцитов, гиперкоагуляционные сдвиги),
- стойкая лимфоцитурия,
- ферментурия – выделение с мочой трансаминидазы,
- повышенный уровень экскреции с мочой хемотаксических факторов.
острой фазы постстрептококкового нефрита:
- острая почечная недостаточность, анурия встречается редко,
- почечная эклампсия у детей старшего возраста – высокая артериальная гипертензия, нарастающая головная боль, тошнота, рвота, брадикардия, затем наступает двигательное беспокойство, потеря сознания, судороги тонического и клонического характера, развивается кома, встречается чаще в подростковом возрасте.
- острая сердечная недостаточность и отек легкого встречаются редко.
Лечение.
Задачи лечения: эрадикация стрептококковой инфекции, купирование ренальных и экстраренальных проявлений ОПСГН.
Постельный режим, диета, антибактериальная терапия.
Вспомогательное лечение: средства симптоматической терапии (мочегонные, гипотензивные), витаминотерапия, антигистаминные средства, эуфиллин, дезагреганты, мембраностабилизирующие препараты, антиоксиданты.
Показания для госпитализации: лечение ОГН проводится в стационаре.
Режим. Строгий постельный режим показан при экстраренальных симптомах и макрогематурии.
Диета. Жидкость назначают из расчета диуреза предыдущего дня и потерь на перспирацию (15мл/(кг/сут) или 400 мл/(м2 /сут)) для школьников. С увеличением диуреза количество выпиваемой жидкости увеличивают. Ограничение натрия хлорида (бессолевой стол) назначают при олигурии и гипертензии. При нормализации артериального давления и увеличении диуреза разрешено подсаливание пищи (0,5-1,0 г/сут). Нормальное количество натрия хлорида (50 мг/(кг/сут)) при благоприятном варианте течения заболевания ребенок может получать с 4-5-й недели. В дебюте ОПСГН назначают стол 7а (по Певзнеру) сроком на 3-5 дней. На 3-5-7 день назначают переходный стол 7б. В рационе увеличивается количество белка и жира. В последующем больного переводят на стол 7в. Соль добавляют в готовые блюда. Ограничение белка показано при олигурии и гипертензии. На период 5-7 дней сокращают потребление белка (до 1,0-0,5 г/(кг/сут)). Целесообразно также некоторое ограничение животных белков в течение 2-3 недель. Калорийность сохраняют за счет увеличения в диете углеводов и жиров. При олигурии показано ограничение калия. Из-за опасности гиперкалиемии исключают фруктовые или овощные соки. Противопоказаны калийсберегающие препараты. После схождения отеков целесообразно обогащение диеты калием (печеный картофель, фрукты и др.).
Больным с ОПСГН необходима антибактериальная терапия предпочтительно антибиотиками пенициллинового ряда (полусинтетические пенициллины типа амоксициллина или макролиды в обычных дозах). При отсутствии очагов инфекции длительность антибактериальной терапии 7-10 дней. При наличии очагов хронической инфекции по окончании курса антибактериальной терапии (4-6 недель) можно применять бициллин-5 или бициллин-1. Длительность бициллинотерапии до 6 месяцев.
Бициллин-5 или бициллин-1 вводят 1 раз в 3 недели в дозировках: дошкольники – бициллин-5 – 750000 ЕД., бициллин-1 – 600000 ЕД.; школьники соответственно 1500000 ЕД и 1200000 ЕД. Патогенетическая терапия ОГН может быть представлена в следующем виде (табл. 1.50). Табл. 1.50.
Симптомы заболевания
Самыми серьезными симптомами, которые сопровождают гломерулонефрит, считаются повышенное давление (до 160 мм.рт.ст.) и брадикардия (60 и более ударов в минуту). При заболевании человек может набрать лишний вес, появляется одышка, тошнота, часто беспокоит жажда. Подобные симптомы у ребенка – повод незамедлительно обратиться к специалисту и пройти диагностику. При своевременном лечении симптоматика проходит примерно через 2-3 недели.
При острой форме заболевания при лабораторном исследовании в моче обнаруживаются эритроциты и белок, а в случае присоединения инфекции – бактерии и лейкоциты. Острый гломерулонефрит у детей сопровождают следующие симптомы:
ЧИТАЕМ ТАКЖЕ: причины, по которым повышены лейкоциты и эритроциты в моче у ребенка
- малыш плохо себя чувствует, вялый и пассивный, могут быть приступы раздражительности и плаксивости;
- жалобы на боль внизу спины, боль в голове, ребенок не желает ни играть, ни общаться;
- ребенок не хочет кушать и пить, появляется тошнота и рвота;
- высокое артериальное давление у ребенка – это сигнал срочно обратиться к врачу;
- отек лица, век или других частей тела;
- частые мочеиспускания;
- темный, ржавый, либо розоватый цвет мочи может свидетельствовать о присутствии в ней крови;
- кашель;
- резкая прибавка в весе.
Симптоматика хронического течения гломерулонефрита у детей плохо выражена. Заболевание можно заподозрить только по таким проявлениям:
- стабильное повышение кровного давления;
- частые кровотечения из носа;
- кровь и белок в моче, мутность и пенность мочи;
- выраженный отек лица или лодыжек;
- частые ночные походы в туалет;
- боль в области поясницы и живота.
Своевременно не установленная хроническая форма болезни может дать осложнения, которые приведут к почечной недостаточности. При хронической форме заболевания у ребенка наблюдается постоянный упадок сил, потеря аппетита или отказ от употребления пищи, плохой сон, частые тошнота и рвота.
Осложнения и прогнозы
Опасным осложнением при нефротическом синдроме у больных гломерулонефритом считается почечная недостаточность. В этом случае пациентам для поддержания жизни требуется постоянно проходить процедуру искусственного очищения крови от токсинов путем гемодиализа. Такое стечение обстоятельств является временным, так как до наступления операции может пройти несколько лет.
Лечение гломерулонефрита нужно начинать своевременно, соблюдая все врачебные рекомендации, учитывая полный курс медикаментов и постельный режим. Ведь именно при несоблюдении тактики лечебного процесса возникает риск пневмонии.
Несоблюдение стационарного режима может негативно выразиться в виде нефротического криза, который влечет за собой резкое падение артериальных показателей, опасных для жизни больного. Поэтому не следует отказываться пройти лечение в условиях стационара и выписываться из больницы ранее положенного срока во избежание осложнений и негативного прогноза.
Профилактика
Необходимо уделять особое внимание стрептодермии как пусковому фактору в развитии ГН у детей. Стандарт лечения стрептодермии включает обязательное использование системной антибактериальной терапии (аминопенициллины) курсом не менее 10 дней.
Основа профилактики ХГН — своевременное выявление и устранение очагов инфекции в организме, регулярное исследование мочевого осадка после интеркуррентных заболеваний, что позволяет вовремя диагностировать ХГН.

Постстрептококковый гломерулонефрит — это заболевание почек, которое возникает после болезней, вызванных заражением определенными штаммами стрептококковых бактерий.
Эта патология спровоцирована не вирусами, а иммунной системой, которая усиленно вырабатывает антитела во время болезни.
Обычно мертвые микроорганизмы и антитела выводятся в процессе естественного обмена веществ. Но у некоторых больных, особенно у детей или пожилых людей, они часто попадают в ловушку в фильтрах почек, называемых клубочками.
Это провоцирует воспаление, которое замедляет их работу, затрудняет выделение мочи.
Постстрептококковый гломерулонефрит
Связь между стрептококковой инфекцией и заболеванием почек была выявлена много лет назад. Было замечено, что у пациентов с гидронефрозом, развившимся после скарлатины, уменьшалось количество выделяемой урины. При этом она становится темного цвета.
Прошло много лет, пока не было найдено объяснение этому явлению. Сейчас уже известно, что антитела, вырабатываемые при стрептококковой инфекции, реагируют с антигенами, образуя иммунные комплексы.
Они повреждают клубочки почек и провоцируют гломерулонефрит. Штаммы стрептококков, способные индуцировать нарушение функций почек, называются нефритогенными стрептококками.
Недавние исследования показали, что другие микроорганизмы тоже могут вызвать подобную патологию.
Причины и механизм развития заболевания

Наиболее распространенной гипотезой патогенеза острого постстрептококкового гломерулонефрита у детей и пожилых пациентов является то, что заболевание вызывается иммунными комплексами, которые залегают в клубочковой подвальной мембране.
Эти иммунные комплексы, предположительно, состоят из антигенов стрептококка и антител к этим антигенам. Согласно современным знаниям, антигены стрептококка способны образовывать иммунные комплексы.
Для борьбы с бактериальной инфекцией горла или кожи иммунные клетки организма вырабатывают антитела. Эти антитела связываются с инородными структурами, так называемыми антигенами.
Антитела и антигены образуют иммунные комплексы, которые циркулируют по организму и в конечном итоге достигают почек.
Они оседают там, накапливаются и вызывают воспаление. Таким образом, стрептококки, провоцирующие инфекционный процесс, не повреждают органы.
Поэтому симптомы заболевания возникают только через несколько недель после перенесенной ангины, скарлатины или пиодермии.
Штаммы стрептококков, способные провоцировать гломерулонефрит у детей и взрослых, классифицируются как нефритогенные стрептококки. Подавляющее большинство из них относится к группе A.
Эти бактерии первоначально вызывают инфекционные болезни дыхательных путей или кожных покровов, стимулируют выработку антител, вызывают вторичное поражение организма.
Ежегодная общемировая заболеваемость достигает почти полумиллиона. Самые высокие показатели (до 3 на 10 000 жителей) были зарегистрированы в слаборазвитых бедных странах.
Пик заболеваемости приходится на детей в возрасте от 5 до 12 лет. К другой группе, подверженной риску развития гломерулонефрита, относятся гериатрические пациенты от 60 лет и старше.
Всплеск заболевания возникает во время эпидемии стрептококковых инфекций группы А. У детей заболеваемость выше после кожных инфекций, чем после поражения дыхательных путей (25% и 10% соответственно).
Симптомы заболевания
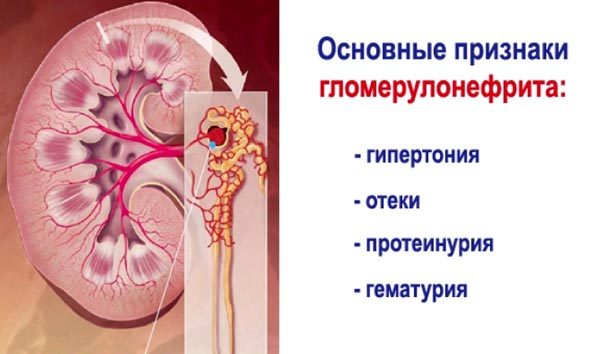
Заболевание не может быть диагностировано у пациентов, не имеющих в анамнезе стрептококковой инфекции: ангины, тонзиллита, фарингита, ларингита или пиодермии.
Острая фаза развивается через одну или две недели после перенесенных инфекций верхних дыхательных путей. Три или шесть недель проходит между пиодермией и первыми признаками развития вторичного недуга.
При гломерулонефрите уровень антител в крови повышается через неделю от начала развития патологии и достигает пика через месяц после заражения.
Эритроциты проходят через поврежденную клубочковую мембрану, в результате чего возникает гемолиз (разрушение оболочки эритроцитов с высвобождением гемоглобина).
Продукты распада становятся причиной темного цвета урины и уменьшения диуреза (объема выделяемой жидкости). Это часто является первым признаком болезни.
Гематурия (наличие крови в моче) выявляется у всех больных с этим диагнозом. Заболевание сопровождается признаками, указывающими на снижение общего тонуса: недомогание, анорексия, общая слабость.
Такие проявления регистрируются примерно у половины заболевших. У 10% пациентов эти симптомы являются причиной для диагностики нефротического синдрома. Некоторые испытывают тошноту, рвоту, но такие признаки менее распространены.
Выраженность этих патологических состояний сильно варьируется. Гематурия обычно исчезает через три месяца, протеинурия — через шесть месяцев.
Даже если клинических проявлений уже нет, микроскопические исследования могут все еще показать изменение свойств мочи.
Дальнейшие симптомы обусловлены нарушением водно-электролитного баланса. Он вызван удержанием в организме воды и соли. Гипертензия и отеки — второй наиболее общий симптом развития гломерулонефрита.
Они могут сопровождаться появлением боли при мочеиспускании. Наиболее часто она возникает у пожилых людей. У детей этот признак более слабо выражен.
Острый периорбитальный отек появляется, как правило, после периодов покоя (сна). Генерализованный отек (по всей поверхности тела) указывает на циркуляторный затор.
Может наблюдаться дисфункция левого желудочка сердца, снижение резистентности к физической нагрузке и одышка. Специалисты считают, что выраженность отеков увеличивается пропорционально тяжести нарушений функции почек.
Повышенное артериальное давление вызывает головные боли или провоцирует быструю утомляемость. У некоторых больных развивается гипертоническая энцефалопатия (поражение мозговых структур).
Симптоматический комплекс гематурии, гипертензии, отека известен как острый нефритический синдром. Было подсчитано, что 95% всех пациентов имеют, по крайней мере, два симптома из вышеупомянутых, а 40% — все.
В исключительных случаях некоторые симптомы развиваются нехарактерно.
Возможные осложнения

Большинство людей полностью выздоравливают, осложнений не возникает. Но в редких случаях болезнь ухудшает состояние пациента. У пациента может развиться:
- стойкая гипертензия;
- острая или хроническая почечная недостаточность;
- отек легких;
- инфекционно-токсический шок;
- гиперкальциемия.
После перенесенного заболевания необходимо продолжать периодически измерять давление, контролировать показатели крови и урины.
Если отмечается ухудшение показателей анализов или признаки недомогания, то это свидетельствует о рецидиве или развитии почечной недостаточности.
Диагностика

Диагностируется заболевание на основе внешнего осмотра и лабораторных тестов.
При подозрении на заболевание проводят комплексное обследование, которое включает:
- сбор анамнеза;
- анализ крови и мочи;
- УЗИ;
- МРТ почек;
- урофлоуметрия.
При заборе крови проводятся серологические тесты, бактериологический анализ, экспресс-тестирование. Это методы диагностики, направленные на выявление антител.
Анализ изменений в моче показывает, что у больных наблюдаются гематурия (наличие эритроцитов) и протеинурия (присутствие белка).
Если состояние больного быстро ухудшается, может потребоваться биопсия почек и анализ образцов тканей.
Лечение

Пациенты, страдающие острым постстрептококковым гломерулонефритом, должны получать симптоматическое лечение. Комплексная терапия направлена на борьбу с гипертонией и отеком.
Это помогает облегчить общее состояние больного и ускорить процесс восстановления.
В первую очередь рекомендуется ограничить количество употребляемой жидкости и соли. Мочегонные средства применяются при сохранении гипертензии и отека.
В тяжелых случаях, при неэффективности такого лечения, кровообращение может улучшаться при помощи блокаторов кальциевых каналов или ингибиторов ангиотензинпревращающего фермента.
Антибиотики назначаются для лечения остаточной инфекции стрептококка.
Физическая активность должна быть ограничена до тех пор, пока функция сердечно-сосудистой системы не нормализуется.
У больных с признаками почечной недостаточности, такими как уремия или угрожающие жизни изменения уровня электролитов, показан диализ.
Большинство пациентов полностью выздоравливают через несколько недель. Кровь в моче исчезает, а кровяное давление снижается примерно к концу 4-й недели.
Анализы мочи могут выявлять небольшое количество эритроцитов еще на протяжении 2 лет после излечения.
Прогноз

Прогноз зависит от общего состояния пациента. Как правило, он положителен в отношении детей, но менее благоприятен для пожилых людей, особенно при наличии одной или более сопутствующих патологий почек.
У них часто наблюдаются симптомы почечной недостаточности, снижение клубочковой фильтрации, которые приводят к тяжелым последствиям.
Существуют определенные разногласия по поводу долгосрочного прогноза для детей до 3 лет, которые перенесли постстрептококковый гломерулонефрит. Согласно различным исследованиям, изменения в составе мочи сохраняются у них длительное время.
Поэтому их относят к группе риска развития хронического заболевания.
Профилактика
Если стрептококковые инфекции кожи или горла обнаружены на ранней стадии, их можно лечить с помощью антибиотиков, которые предотвращают развитие постстрептококкового гломерулонефрита.
Положительные результаты оправдывают профилактическое лечение препаратами с пенициллином или эритромицином (при аллергии к пенициллину).
Эти меры помогают предупредить поражение почек, избежать распространения нефритогенного стрептококка и защитить иммунную систему. Возможно принятие аналогичных мер для профилактики у лиц из группы риска во время эпидемий.
В целом при лечении людей, страдающих стрептококковыми инфекциями дыхательных путей или кожи, рекомендуется принимать надлежащие меры предосторожности, чтобы сохранить здоровье почек.
Читайте также:


