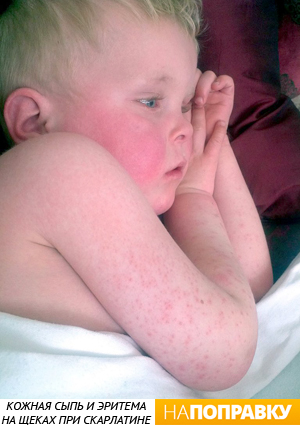
Как узнать болела я скарлатиной или нет

Среди большого количества детских инфекций отдельное место занимает скарлатина, диагностика которой является сложным процессом. Болезнь по внешним симптомам схожа с ангиной и тонзиллитом, поэтому нередко первоначально выставляется неверный диагноз.
Скарлатина – что это за болезнь?
Что такое болезнь скарлатина, каковы ее основные симптомы и чем она опасна – частые вопросы мам, впервые услышавших о данном заболевании. Этим термином инфекционисты обозначают патологию бактериальной природы, возбудителем которой выступает гемолитический стрептококк группы А (распространенный тип бактерий).
Заболеванию подвержены преимущественно дети в возрасте 2–9 лет, взрослые практически не заболевают. После перенесенной инфекции формируется стойкий иммунитет. Широкое распространение болезни обусловлено тем фактом, что около 20% всех людей являются носителями стрептококка, который при определенных условиях способен спровоцировать скарлатину.
Осмотр при скарлатине
Каждый опытный педиатр четко себе представляет, как проявляется скарлатина. В связи с этим даже при подозрительных симптомах пациента сразу изолируют, направляя в инфекционное отделение. Одним из первых и главных симптомов является сыпь, поэтому при подозрении на болезнь врачи проводят тщательный осмотр кожных покровов ребенка. Однако, чтобы выставить диагноз скарлатина, диагностика должна быть проведена полностью.
Излюбленными местами локализации высыпаний при скарлатине являются:
- подмышечные впадины;
- живот;
- руки;
- лицо.
Явным признаком скарлатины является повреждение кожных покровов. При попадании стрептококка в кровь он начинает выделять специфическое вещество – эритротоксин. Это соединение воздействует на мелкие кровеносные сосуды, которые со временем лопаются, в результате чего появляется специфическая ярко-красная сыпь.
Одновременно с этим появляются и следующие симптомы, признаки скарлатины:
- повышение температуры тела до 38-40 градусов;
- резкая слабость;
- головная боль;
- тошнота;
- рвота.
Рассказывая мамам, как определить скарлатину, врачи рекомендуют изначально оценить характер сыпи и ее локализацию. Высыпания на теле появляются постепенно, первые из них фиксируются уже в конце первых суток после инфицирования. Разгар болезни приходится на 3–5-й день. К этому времени токсины уже разносятся кровью по всему организму. В результате сыпь появляется в различных частях тела. Однако при этом имеется одна особенность.
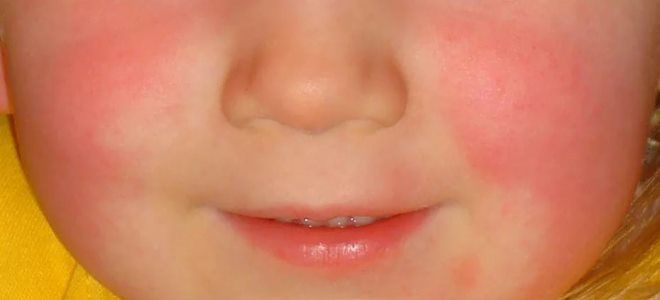
Высыпания на лице никогда не образуются в области носогубного треугольника. Эта область на фоне красного от сыпи оттенка лица выглядит бледной. Уже на 6-7-е сутки болезни кожные покровы в местах сыпи начинают шелушиться, кожа светлеет. Подобное явление указывает на угасание болезни и скорое выздоровление ребенка.
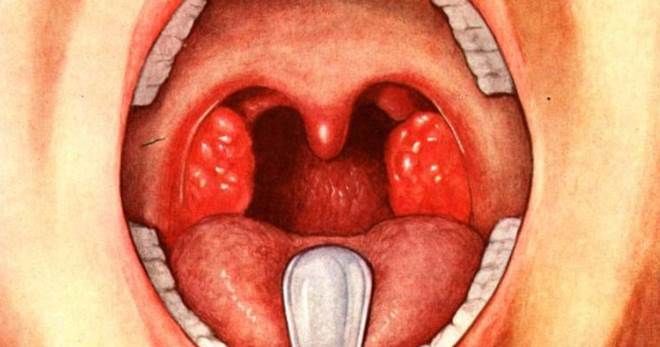
Лабораторная диагностика скарлатины
Чтобы поставить точный диагноз и начать лечение, врачи назначают лабораторное обследование, которое включает и анализ на скарлатину. Врачами проводится ряд специфических исследований, результаты которых позволяют подтвердить клиническую картину.
В большинстве случаев диагностические мероприятия включают следующие анализы для подтверждения скарлатины:
- общий анализ крови;
- биохимию крови;
- серологические исследования (исследуется антистрептолизин О в кровяном русле (АСЛО), который увеличивается на 7–14-й день и снижается при наступлении выздоровления).
Диагностика при скарлатине обязательно включает микробиологическое исследование материала из очага инфекции. Врачи осуществляют посев мазка из зева на пиогенный стрептококк, используя кровяной агар. Спустя несколько дней после посева осуществляется микроскопия полученного материала.
Выявление в питательной среде гемолитического стрептококка в высокой концентрации указывает на развитие скарлатины, диагностика которой продолжается путем исследования крови. Результаты дополняют серологией – анализ крови на антитела к скарлатине с обнаружением специфических ферментов.
Когда у ребенка предположительно выявляется скарлатина, диагностика по крови этого заболевания проводится с помощью серологических исследований. Однако и общий анализ крови отражает изменения, происходящие в организме, указывая на развитие инфекции и воспалительного процесса. Врачи нередко в качестве первого анализа используют клиническое исследование крови как самый простой и доступный из существующих методов.
При диагнозе скарлатина общий анализ крови выглядит следующим образом:
- лейкоцитоз (увеличение количества лейкоцитов в крови);
- нейтрофилия (повышение концентрации нейтрофилов);
- повышение СОЭ.
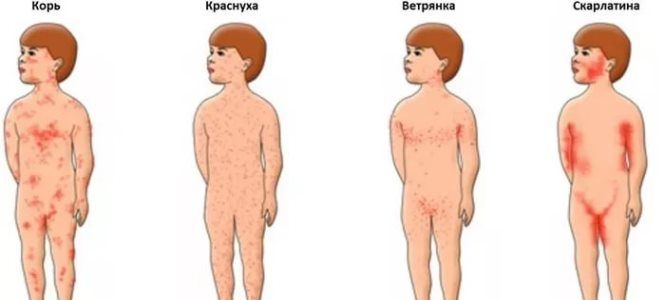
Скарлатина – дифференциальная диагностика
Большинство детских инфекционных заболеваний имеют схожую клиническую картину. В связи с этим большую актуальность в педиатрии получила дифференциальная диагностика кори, краснухи, скарлатины. Все эти заболевания характеризуются появлением высыпаний на теле, однако интенсивность и локализация элементов сыпи могут отличаться. Зная характерные особенности каждой из названных инфекций, педиатры уже при предварительном осмотре ребенка могут поставить диагноз скарлатина, диагностика которой предполагает исключение похожих болезней.
При обеих этих патологиях у пациента отмечаются повышение температуры тела, болезненные ощущения в горле, покраснения слизистой оболочки рта и горла. На нёбных миндалинах обнаруживаются налеты, лимфатические узлы увеличиваются, наблюдаются симптомы интоксикации (головная боль, слабость).
Рассказывая о том, чем отличается скарлатина от ангины, инфекционисты отмечают ряд следующих признаков:
- наличие сыпи при скарлатине, развитие рвоты;
- яркий, малиновый цвет ротоглотки при скарлатине;
- свободный от высыпаний носогубный треугольник при скарлатине.
Нередко болезнь скарлатина путается с другим заболеванием – краснухой. Эта детская инфекция протекает в легкой форме, имеет менее выраженную симптоматику. Однако, как и при скарлатине, наблюдаются высыпания по телу, которые запутывают родителей и молодых педиатров. Тут необходимо обращать внимание на локализацию первых высыпаний.
При краснухе сыпь появляется сначала на лице и шее, а затем распространяется на конечности. При этом сначала она имеет белесый оттенок, напоминает петехии, и только на второй день становится красной, похожей на сыпь при скарлатине. Высыпания длятся 3–5 дней.
Кроме сыпи, врачи рекомендуют обращать внимание на следующие характерные для краснухи симптомы:
- зуд;
- увеличение ушных и шейных лимфоузлов;
- насморк;
- чихание.
Чтобы правильно дифференцировать детские инфекционные заболевания, каждой маме необходимо знать, чем отличается скарлатина от кори. Последнее заболевание имеет менее резкое начало и по симптомам напоминает простуду. Головная боль, слабость, повышение температуры тела могут быть приняты за ОРВИ.
Существует ряд признаков, появление которых указывает на инфицирование организма корью:
- Мелкие элементы сыпи, склонные к слиянию, появляются на 4-й день болезни на лице и голове, за ушами, а затем распространяются по всему телу.
- После исчезновения сыпи на коже остаются пятнышки пигментации.
- Воспаление слизистой оболочки глаз, сопровождающееся слезотечением, светобоязнью, гнойным отделяемым.
Какие анализы сдать после скарлатины?
Из-за высокого риска осложнений анализы после скарлатины всегда должны быть составной частью эффективного лечения. Обнаружив отклонения от показателей нормы, врачи зачастую правильно устанавливают возможную патологию еще до появления первых симптомов и осложнений. Самым частым негативным последствием перенесенной скарлатины является миокардит – воспалительный процесс затрагивающий мышечную оболочку сердца.
Патология развивается на ранних этапах выздоровления и сопровождается невысокой температурой тела, потливостью, учащением пульса, слабостью, снижением артериального давления. Подобная симптоматика характерна и для ряда других заболеваний, поэтому для постановки диагноза требуется проведение биохимического анализа.
Чтобы вовремя выявить возможные осложнения, которые провоцирует скарлатина, диагностика предполагает установление концентрации специфических ферментов:
- креатинфосфокиназа (КФК);
- аспартатаминотрансфераза (АсАт);
- гидроксибутиратдегидрогиназа (ГБД).
Скарлатина – это высокозаразное инфекционное заболевание, одна из форм стрептококковой инфекции. Скарлатина вызывается бактериями – гемолитическим стрептококком группы А и поэтому болезнь лечится антибиотиками. Болеют в основном дети в возрасте 2-8 лет.
Как можно заразиться скарлатиной
Источником инфекции является человек, больной ангиной, скарлатиной или другими формами респираторной и кожной стрептококковой инфекции, а также бактерионосители стрептококка группы А. Больные скарлатиной представляют наибольшую опасность в первые несколько дней заболевания.
Скарлатина – это стрептококковая ангина, но сопровождающаяся сыпью.
Путь передачи стрептококка – воздушно-капельный. Заражение происходит при тесном длительном общении с больным или бактерионосителем. Возбудитель чаще всего выделяется во внешнюю среду при кашле, чихании, активном разговоре. Высокая плотность людей в помещениях, длительное тесное общение являются условиями, благоприятствующими заражению скарлатиной.
Возможен пищевой и контактно-бытовой пути инфицирования (через загрязненные руки и предметы обихода). Попадая в определенные пищевые продукты, стрептококки способны размножаться и длительно находиться в них в вирулентном состоянии (то есть в состоянии, способном вызывать заболевание).
Дополнительными факторами, способствующими передаче возбудителя скарлатины являются низкая температура и высокая влажность воздуха в помещении. Скарлатина, ОРЗ и ангина имеют сезонный рост заболеваемости в сентябре–декабре с максимумом в ноябре.
Скарлатиной болеют один раз в жизни, но другими стрептококковыми инфекциями (например, стрептококковой ангиной) можно болеть сколько угодно много.
Симптомы скарлатины
Инкубационный период скарлатины (то есть период времени от заражения до появления первых симптомов болезни) составляет от 1 до 7 дней, чаще всего он составляет 3 дня.
Первыми симптомами скарлатины являются признаки острой интоксикации организма:
- резкое повышение температуры. Температура тела обычно резко повышается и на 2-й день достигает максимального уровня 39-40°С. В течение последующих 5-7 дней температура постепенно нормализуется;
- головные боли и ломота в теле, отказ от еды. Могут отмечаться сильные боли в животе. У маленьких детей может возникнуть рвота или понос;
- сонливость, вялость, слабость, разбитость, раздражительность;
- жалобы на боли в горле. Появляется покраснение горла (миндалин часто покрыты налетом) как при тонзиллите или ангине. Отмечаются увеличение и болезненность регионарных лимфатических узлов.
На 4–5-й день болезни (иногда и раньше) сыпь начинает бледнеть и исчезает. После исчезновения сыпи в конце первой – в начале второй недели заболевания на лице кожа начинает шелушиться в виде нежных чешуек. Затем шелушение появляется на туловище и в последнюю очередь – на ладонях и стопах. Кожа при скарлатине отслаивается пластами, особенно на кистях и стопах. Продолжительность и интенсивность шелушения зависит от выраженности сыпи, длительность этого периода может затягиваться до 6 недель.
Диагностика скарлатины
Постановка достоверного диагноза стрептококковых инфекций во всех случаях, кроме скарлатины, требует проведения микробиологических исследований – мазок из носа и зева на гемолитический стрептококк.
В общем анализе крови отмечаются признаки бактериальной инфекции: нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. В сыворотке крови повышается уровень АСЛ-О (антистрептолизина-O) .
Каждый случай заболевания скарлатиной медицинские работники в обязательном порядке передают в территориальный центр госсанэпиднадзора
Лечение скарлатины
Все детки с осложненным течением скарлатины подлежат госпитализации в инфекционное отделение. Обязательной госпитализации при скарлатине подлежат также больные из семей, где имеются дети в возрасте до 10 лет, не болевшие скарлатиной; больные из семей, где имеются лица, работающие в дошкольных детских учреждениях, детских больницах и поликлиниках, молочных кухнях - при невозможности изоляции их от заболевшего ребенка. Во всех остальных случаях лечение проводят на дому.
При легкой форме скарлатины ребенка изолируют, и лечение проводится дома: постельный режим в течение 7 дней, диета с ограничением соли и раздражающих продуктов (стол №15), полоскание горла раствором фурацилина, отварами антисептических трав (календула, ромашка, шалфей). При повышенной температуре необходимо обеспечить ребенку обильное питье и при необходимости дать жаропонижающие средства.
Во время скарлатины основным лечением является назначение антибиотиков для предотвращения развития ранних и поздних осложнений. Антибактериальная терапия необходима всем больным скарлатиной независимо от тяжести болезни. Для лечения скарлатины у детей используют антибиотики пенициллиновой группы – феноксиметилпенициллин – (Оспен 750, Стар-Пен). Комбинации пенициллинов (амоксициллин + клавулановая кислота - Амоксиклав). Или цефалоспорины I поколения (Цефалексин). При непереносимости пенициллина или цефалоспорина назначаются макролиды – эритромицин или азитромицин (Сумамед). Курс лечения антибиотиками составляет 10 дней.
При неблагоприятном аллергическом статусе ребенка проводится противоаллергическая (гипосенсибилизирующая) терапия.
Лицам, перенёсшим стрептококковую инфекцию (ангина, скарлатина) рекомендуется сдать анализ мочи через 1-2 недели после выздоровления.
Чем опасна скарлатина. Какие возможны осложнения?
Скарлатина – это заболевание довольно серьезное, так как оставляет после себя осложнения в виде поражений различных органов: сердца, почек, ушей, суставов. Осложнение скарлатины у детей бывает:
- гнойным. Гнойно-воспалительные процессы (отиты, менингиты, лимфадениты, сепсис)
- аллергическим. Осложнения, связанные с инфекционно-алергическими механизмами (кардиты, артриты, ревматизм, васкулиты, нефриты).
При развитии осложнений со стороны сердечно-сосудистой системы пациент нуждается в консультации кардиолога, проведении ЭКГ и УЗИ сердца. При возникновении отита необходим осмотр отоларинголога и отоскопия. Для оценки состояния мочевыделительной системы проводят УЗИ почек.
Карантин при скарлатине
Выписка больного скарлатиной из стационара осуществляется после его клинического выздоровления, не ранее 10 дней от начала заболевания.
Дети, посещающие детские дошкольные учреждения и первые 2 класса школ, переболевшие скарлатиной, допускаются в эти учреждения через 12 дней после клинического выздоровления.
Дети, посещающие дошкольные коллективы и первые два класса школы, ранее не болевшие скарлатиной и общавшиеся с больным скарлатиной в семье (квартире) до его госпитализации, не допускаются в детское учреждение в течение 7 дней с момента последнего общения с больным. Если больной не госпитализирован, дети, общавшиеся с ним, допускаются в детское учреждение после 17 дней от начала контакта и обязательного медицинского осмотра (зев, кожные покровы и др.).
Дети, ранее болевшие скарлатиной и общавшиеся с больным в течение всей болезни, допускаются в детские учреждения. За ними устанавливается ежедневное медицинское наблюдение в течение 17 дней от начала заболевания.
За лицами, переболевшими скарлатиной и ангиной, устанавливается диспансерное наблюдение в течение одного месяца после выписки из стационара. Через 7-10 дней проводится клиническое обследование и контрольные анализы мочи и крови, по показаниям - электрокардиограмма. Обследование повторяют через 3 недели, при отсутствии отклонений от нормы снимают с диспансерного учета. При наличии патологии, в зависимости от ее характера, переболевшего передают под наблюдение соответствующего специалиста (ревматолога, нефролога и др.).
При регистрации заболевания скарлатиной в детском дошкольном учреждении проводят следующие мероприятия: на группу, где выявлен больной, накладывается карантин сроком на 7 дней с момента изоляции последнего больного. В течение карантина прекращается допуск новых и временно отсутствовавших детей, ранее не болевших скарлатиной. Не допускается общение с детьми из других групп детского учреждения. В карантинной группе у детей и персонала в обязательном порядке проводится осмотр зева и кожных покровов с утренней термометрией не менее 2-х раз в день. Дети, переболевшие острыми заболеваниями верхних дыхательных путей из очагов скарлатины, допускаются в коллектив после полного клинического выздоровления со справкой от педиатра. Ежедневно до 15 дня с начала болезни они осматриваются на наличие кожного шелушения на ладонях (для ретроспективного подтверждения стрептококковой инфекции).

В детском возрасте с человеком могут случиться такие недуги, которые свойственны только детям, а для взрослых они не опасны. Одним из таких заболеваний считается скарлатина. Как узнать ее, как отличить от других инфекций и правильно организовать лечение малыша, рассказывает авторитетный детский врач, автор книг, статей и телепрограмм о здоровье детей Евгений Комаровский.

Что это такое
Скарлатина — это инфекционный недуг, который вызывают стрептококки группы А.
Заразиться этими гемолитическими микробами ребенок может одним единственным путем — от человека:
- если малыш контактировал с кем-то, кто заболел ангиной или стрептококковым фарингитом, особенно на начальной стадии заболевания,
- если он общался с человеком, который выздоровел от скарлатины не так давно — с момента излечения не прошло и трех недель.


Кроме того, есть совершенно здоровые люди, в том числе, и взрослые, которые являются носителями стрептококка А. Они об этом могут даже не догадываться, ведь сами не болеют, однако регулярно выделяют в окружающую среду микробы. Таких людей не так мало, как кажется. По оценкам специалистов-инфекционистов, носителей стрептококка А на планете около 15% от общего числа взрослого населения.
Детский иммунитет слабее взрослого, именно поэтому взрослые не болеют скарлатиной, ведь у них есть приобретенный иммунитет к стрептококкам. Такой защиты у ребенка нет. Исключение составляют только малыши до года — у них врожденный, полученный от матери, противотоксический иммунитет. Поэтому скарлатина у деток первого года жизни — явление чрезвычайно редкое.

Остальные дети, вплоть до 16 лет, находятся в группе риска. При общении с кем-то из вышеперечисленных групп (переболевшими, больными или носителями), при совместном пользовании игрушками, предметами обихода, воздушно-капельным или контактным путем и происходит заражение.
Именно этот коварный микроб (не стоит путать его со всеми стрептококками, ведь их множество), попадая в детский организм начинает выделять сильный яд, который называется эритротоксином. Организм бурно реагирует на него, чем обусловлены симптомы заболевания. Инкубационный период длится от суток до 12 дней. Для обитания и размножения стрептококк А выбирает слизистые оболочки миндалин.
Из-за эритротоксина, который окрашивает миндалины в ярко-красный цвет, болезнь имеет второе название — пурпурная лихорадка.

Симптомы
Скарлатина всегда начинается остро:
- резко повышается температура тела;
- появляются сильные боли в горле;
- миндалины, гортань и язык при этом имеют алый, очень яркий цвет. На миндалинах могут наблюдаться фрагменты гнойного налета. На языке на 3-4 день становятся заметны зернистые образования;
- организм реагирует на сильный токсин, вырабатываемый стрептококком А, сыпью. Она появляется практически сразу после начала заболевания.
Этот последний признак и считается самым характерным. О нем следует узнать подробнее. На и без того покрасневшем кожном покрове появляются мелкие красные точки, которые по степени выраженности цвета — более яркие, их не сложно рассмотреть во всех деталях. Распространяется сыпь быстро, пока не покрывает все тело ребенка. Больше всего красных крапинок – на боках, на сгибах рук и ног. Кожа на ощупь становится сухой и шершавой, как фактурный картон.

Скарлатину нетрудно заподозрить даже при одном взгляде на личико малыша: ярко-красные щечки с сыпью, такой же лоб. При этом — совершенно чистый и бледный носогубный треугольник. Через 7-10 дней кожа, пораженная сыпью, начинает сильно шелушиться. После первой недели болезни сыпь обычно начинает исчезать, следов на коже, пигментных пятен и шрамов она не оставляет. Через 14 дней после начала заболевания шелушение, как правило, прекращается.

Лечение
Несмотря на то, что скарлатина известна врачам очень давно, в древности лекари часто путали ее с корью и краснухой. Но если вирусные краснуха и корь ни в каком специфическом медикаментозном лечении не нуждаются, то при скарлатине показано применение антибиотиков. Поэтому до появления антибактериальных средств скарлатина часто приводила к летальному исходу.
Стрептококк А очень чувствителен к антибиотикам, поэтому с ним справиться довольно просто. Лечение обычно назначают на дому, в инфекционную больницу могут отправить только очень маленьких пациентов, которым нет 2-3 лет, и детей с осложненной формой скарлатины, когда есть риск поражения гемолитическим стрептококком внутренних органов.

Общие правила лечения выглядят так:
- постельный режим до снижения температуры и исчезновения признаков интоксикации;
- обильное теплое питье (соки, чай, морсы, компоты). Молоко давать не рекомендуется;
- диета (по методике Певзнера, так называемый стол № 2). Пищу следует давать в протертом, кашицеобразном состоянии, приветствуются супчики, полужидкие пюре;
- антибиотикотерапия.
Чаще всего детям назначают антибактериальные средства группы пенициллиновых. Эти антибиотики прекрасно справляются с возбудителем скарлатины, и уже через 12 часов (максимум через сутки) после начала приема препаратов ребенку становится значительно лучше. Если у малыша имеется непереносимость пенициллина, для него могут быть назначены другие антибиотики – почти все существующие группы этих лекарств довольно эффективны против стрептококка А.


Евгений Комаровский утверждает, что при своевременном применении антибиотиков скарлатину почти всегда удается победить без тяжелых осложнений. При отсутствии адекватного лечения или попытках родителей лечить ребенка народными средствами почти всегда наступают тяжелые осложнения, такие как ревматизм сердца, поражение почек (гломерулонефрит).

Профилактика
Скарлатиной в норме нельзя заболеть два или три раза в жизни. После перенесенной инфекции в организме вырабатывается пожизненный иммунитет к конкретному виду стрептококка. Но это не означает, что ребенок не может потом заболеть любой другой стрептококковой инфекцией.
Повторная скарлатина — явление редкое. Обычно такое становится возможно, если антибиотики при лечении первого недуга подействовали слишком быстро, микроб был уничтожен раньше, чем иммунитет сформировал специфические антитела к нему. Также повторение болезни может случиться у детей с сильно ослабленным иммунитетом. Лечить вторичную инфекцию следует таким же способом, как и первичную, правда, доктору придется выбрать для этого другой антибиотик.
Прививки от скарлатины не существует. После выявления заболевшего ребенка, в детском коллективе объявляют карантин на 7 суток.

Советы доктора Комаровского
Несколько важных рекомендаций, которые по мнению Комаровского, помогут быстро вылечить скарлатину и избежать осложнений:
- нельзя прекращать лечение при первых признаках улучшения. Курс лечения нужно неукоснительно соблюдать и обязательно пройти до конца;
- скарлатина заразна, но при своевременном применении антибиотиков ребенок перестает быть опасным для окружающих уже на 2-3 день антибиотикотерапии. Обычно больного изолируют минимум на 10 суток. После этого можно гулять, но для этого лучше выбирать места, где ребенок не сможет контактировать с другими детьми. Такое ограничение обязательно нужно выдержать как минимум 3 недели после начала заболевания. В садик – через 22 дня;
- если в семье несколько детей, и один из них заболел скарлатиной, остальных следует отвести в поликлинику и сдать бакпосев из зева на наличие микроба. Если его не выявят, дети могут посещать свои садики и школы. Если выявят — лечение и карантин будут назначены и им. В любом случае, заболевшее чадо надо изолировать от братьев и сестер.

В видео ниже доктор Комаровский раскрывает некоторые подробности этой болезни.
- Симптомы и лечение
- Доктор Комаровский
- Сыпь
медицинский обозреватель, специалист по психосоматике, мама 4х детей
Обзор
Скарлатина — это бактериальная инфекция, которая проявляется симптомами ангины, общей интоксикацией и характерной кожной сыпью. Скарлатина чаще встречается у детей от 2 до 8 лет, что связано с особенностями иммунитета.
В наши дни скарлатина в большинстве случаев протекает в легкой форме, со слабовыраженными симптомами. Но в редких случаях эта инфекция может принимать тяжелое течение, вызывая осложнения. Атипичные формы скарлатины отличаются отсутствием симптомов ангины — боли и покраснения в горле.
Возбудитель болезни — бактерия стрептококк, которая у взрослых людей вызывает простую ангину или фарингит. Развитие скарлатины связано с отсутствием у детей иммунитета к токсину, который выделяет бактерия. С годами такой иммунитет обычно вырабатывается, и заражение стрептококками приводит лишь к временной простуде: боли или першению в горле.
Заразиться скарлатиной можно при длительном и тесном контакте с больными детьми или взрослыми. Известно, что среди здоровых людей много носителей стрептококка: они заражены бактерией, но не болеют. Инфицирование стрептококком ребенка, без иммунитета к токсину бактерии может привести к развитию скарлатины. Наибольший риск заболевания есть в детских коллективах: детских садах и школах. Микробы попадают на слизистую дыхательных путей в виде аэрозоля — взвеси в воздухе или с поверхности загрязненных предметов:
- воздушно-капельным путем — при вдыхании бактерий после кашля или чихания зараженного человека;
- через контакт с кожей человека со стрептококковой кожной инфекцией;
- при использовании общих полотенец, одежды, постельного белья предметов гигиены с зараженным человеком.
Инкубационный период — время, которое проходит от момента заражения до появления первых специфических признаков — 2-5 дней. Уже в это время ребенок становится заразным для окружающих. Карантин больного обычно длится 22 дня с момента появления первых симптомов скарлатины или 12 дней после их полного прекращения (после выздоровления). На это время детей освобождают от посещения детского сада или школы.
В зависимости от тяжести состояния и возраста заболевшего скарлатину лечат дома или в больнице с помощью антибиотиков. У детей лечением скарлатины обычно занимается педиатр, у взрослых — терапевт или инфекционист. При появлении признаков инфекции, вызовите врача на дом.
Симптомы скарлатины у детей и взрослых![]()
Симптомы инфекции обычно появляются через 2-4 дня после заражения. Этот период называется инкубационным. Зачастую болезнь начинается с боли в горле, головной боли и повышенной температуры, а через 12–48 часов появляется сыпь на теле.
Сыпь при скарлатине имеет свои отличительные признаки. Сначала на коже появляются красные пятна — эритема. На их фоне образуются мелкие (до 2 мм) точечные элементы сыпи ярко-розового цвета. На ощупь кожная сыпь при скарлатине похожа на наждачную бумагу. Сыпь одновременно появляется на всем теле, иногда сначала на лице. Особенно обильны высыпания у детей в области сгибательных поверхностей рук и ног (в локтевой и подколенной ямке), на боковых поверхностях тела, в складках кожи, в паху. Иногда сыпь может сопровождаться зудом. Сыпь бледнеет, если придавить ее стеклом.
Сыпь на лице скудная на лбу и висках, однако характерен болезненный румянец на щеках, тогда как область вокруг рта (носогубный треугольник) всегда остается бледной. Это важный отличительный признак скарлатины от других детских инфекций.
Как правило, примерно через неделю сыпь на коже обесцвечивается, но еще в течение нескольких недель после этого может сохраняться шелушение кожи: на лице нежное и мелкое, на руках и ногах кожа может сходить большими лоскутами, как после солнечного ожога.
При стертой или форме скарлатины сыпь может быть единственным симптомом. Однако в типичных случаях помимо сыпи появляются другие симптомы:
Если у вашего ребенка ветрянка, и у него появляется скарлатиноподобная сыпь, это может быть признаком вторичной бактериальной инфекции.
В этих случаях необходимо немедленно обратиться к врачу, чтобы снизить риск потенциально опасных осложнений.
Лечение скарлатины
Как правило, в течение 7-10 дней скарлатина проходит самостоятельно, однако все равно рекомендуется пройти лечение. В этом случае удается ускорить выздоровление и снизить риск осложнений, а также уменьшить вероятность заражения инфекцией окружающих детей.
При легком течении скарлатину можно лечить дома. Однако если заболел ребенок до 3 лет или пожилой человек, врач может настоять на госпитализации в инфекционную больницу, чтобы избежать опасных осложнений. При скарлатине назначается 5-7 курс антибиотиков, как правило, из группы пенициллина. Лекарства принимают внутрь, иногда вводят в виде инъекций. При аллергии на пенициллин назначается другой антибиотик, например, эритромицин.
Высокая температура обычно проходит в течение 24 часов после начала приема антибиотиков, а остальные симптомы — через несколько дней. Тем не менее необходимо закончить курс лечения, чтобы инфекция точно ушла из организма.
Облегчить симптомы скарлатины можно самостоятельно с помощью простых мер, например:
- обильное прохладное питье и мягкая пища — при боли в горле;
- принимать парацетамол, чтобы снизить температуру;
- применять каламин лосьон или антигистаминные таблетки, чтобы облегчить зуд.
Осложнения при скарлатине
В большинстве случаев, скарлатина не вызывает осложнений, особенно при правильном лечении. Однако тяжелые формы болезни могут иметь неблагоприятный исход. Так, скарлатина у детей может осложняться:
- гнойным отитом (воспалением уха);
- гнойной ангиной;
- синуситом (воспалением носовых пазух);
- пневмонией (воспалением легких);
- менингитом (воспалением оболочек головного и спинного мозга).
На поздних стадиях болезни, а также при скарлатине у взрослых, есть вероятность следующих осложнений:
- ревматический полиартрит (ревматическая лихорадка) — вызывает боль в суставах и груди, а также одышку;
- гломерулонефрит — поражение почек;
- поражение печени;
- некротический фасциит (разложение мягких тканей);
- инфекционно-токсический шок (редкая бактериальная инфекция, опасная для жизни).
На наличие одного из данных осложнений может указывать резкое ухудшение самочувствия, сильная боль в теле или головная боль, рвота и понос. При появлении какого-либо из вышеперечисленных симптомов в течение нескольких недель после выздоровления необходимо немедленно обратиться к врачу.
Иммунитет к токсинам стрептококка после перенесенной скарлатины обычно стойкий, однако в крайне редких случаях возможно повторное заболевание.
Профилактика скарлатины
Вакцины для профилактики скарлатины не разработано, что связано с большим количеством подтипов стрептококка, который может вызывать инфекцию. Поэтому для защиты от инфекции рекомендуются общеукрепляющие меры, для повышения защитных сил организма:
Существуют также специальные лекарственные препараты, способные повысить местный антибактериальный иммунитет при использовании в виде аэрозолей в носоглотку или таблеток и леденцов для рассасывания. Такие средства можно применять при высоком риске заражения: после контакта с больным, в период вспышки сезонной заболеваемости простудой и др. О возможности применения этих средств у детей нужно проконсультироваться с врачом.
Большое значение для профилактики скарлатины имеет соблюдение правил ухода за больным:
- необходима изоляция больного скарлатиной ребенка или взрослого в отдельной комнате на время болезни;
- у заболевшего должна быть личная посуда, средства гигиены;
- после ухода за больным нужно мыть руки с мылом и тщательно стирать носовые платки, полотенца и другие средства гигиены, которыми пользовался зараженный.
Если в детском саду или школе скарлатиной заболевает ребенок, объявляется карантин на 7 дней с момента выявления последнего случая заражения.
К какому врачу обратиться при скарлатине
При выявлении симптомов скарлатины у ребенка, вызовите на дом педиатра. Если заболел взрослый — терапевта или инфекциониста (из государственных учреждений этот специалист обычно не приезжает на дом). С помощью сервиса НаПоправку вы можете легко найти клиники, где можно вызвать на дом:
Если врач предложит госпитализацию в больницу, вы можете самостоятельно выбрать клинику инфекционного профиля.
Возможно, Вам также будет интересно прочитать



Все материалы сайта были проверены врачами. Однако, даже самая достоверная статья не позволяет учесть все особенности заболевания у конкретного человека. Поэтому информация, размещенная на нашем сайте, не может заменить визита к врачу, а лишь дополняет его. Статьи подготовлены для ознакомительной цели и носят рекомендательный характер.
Читайте также: