Гамма глобулин от коклюша у
Коклюш – заболевание, которое возникает по причине проникновения в организм возбудителя инфекции бактериального характера воздушно-капельным способом.
Что может показать анализ на коклюш? У детей, заболевших коклюшем, в крови повышается уровень лейкоцитов (2-7х10 9 /л), а в лейкоцитарной формуле присутствуют преимущественно лимфоциты. По мере осложнения заболевания уровень лейкоцитов увеличивается. У детей с ослабленным иммунитетом, привитых и тех, у которых имеются невыраженные формы коклюша, колебаний в анализе не наблюдается. Скорость оседания эритроцитов имеет средние или слегка заниженные показатели. Отклонения в картине крови наблюдаются лишь в катаральной стадии болезни.

Симптомы коклюша у детей
Какую симптоматику имеет коклюш? Как протекает это заболевание? На начальном этапе болезнь у детей развивается без каких-либо специфических проявлений. Температура тела может подниматься до 38 градусов, наблюдается насморк, редкий и сухой кашель. В этот период заболевания коклюш больше всего опасен для окружающих людей. В общем, симптоматика схожа с острым респираторным заболеванием. Коклюшная палочка в это время размножается максимально активно, при этом она выделяет токсин.
На следующем этапе болезни, который возникает спустя 2 недели, состояние ребенка становится значительно хуже. Появляется особый спазматический кашель. Каждому такому толчку кашля сопутствуют свист и глубокий вдох. При таком кашле ребенок может сильно высовывать язык, повреждая его. Лицо и область шеи могут посинеть, иногда наблюдаются остановки дыхания. По окончании приступа выделяется мокрота, а иногда и рвотные массы. Исходя из сложности заболевания, количество приступов может доходить до 50 в день.
Через 20-30 дней болезнь трансформируется в следующую стадию. Спазматический кашель сменяется кашлем обычным. Самочувствие ребенка становится значительно лучше, температура понижается и возвращается аппетит. Продолжается такая стадия до 3-х недель.
Как проявляется у взрослых коклюш? Как протекает это неприятное заболевание? Симптоматика у взрослых схожа с детской, с разницей лишь в том, что отсутствуют какие-либо границы между стадиями болезни. При этом кашель очень выражен, морящий, увеличивающийся к ночи.

Характерные черты коклюша у детей раннего возраста
Инкубационное и предсудорожное время сокращено до 1-2 дней, а время судорожного кашля увеличивается до 6-8 недель.
У новорожденных детей, вместо обычных приступов кашля, наблюдаются эквивалентные симптомы: чихание, необоснованный плач, крики. Диагностируются геморрагические нарушения: кровотечения в ЦНС, иногда – в наружную плотную оболочку глаза и кожные покровы. Состояние больных во время между периодами ухудшено: у детей наблюдается упадок сил, теряются навыки, которые были выработаны до процесса заболевания. Нередко появляются особые обострения, которые иногда могут носить опасный для жизни характер, среди них: апноэ, отклонения от нормального кровотока мозга. Перебои в дыхании, вплоть до временной остановки, могут проявляться и без приступов кашля, например во время сна, или после приема пищи. Среди неспецифичных обострений чаще всего диагностируют пневмонии. Отмечаются смертельные исходы.
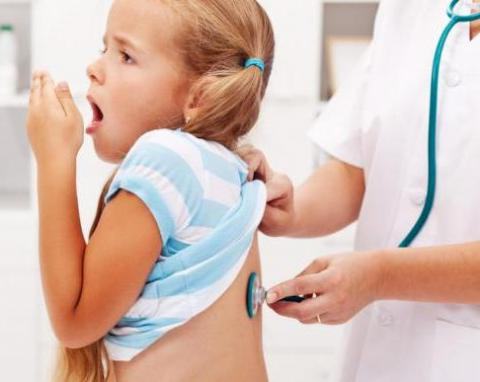
Характерные черты коклюша у привитых детей
У детей, которые привиты от коклюша, есть шанс заболеть по причине слабого иммунитета или ухудшения его напряженности. В большинстве случаев диагностируются простые и средней тяжести формы болезни, тяжелые не свойственны. Особые осложнения возникают очень редко, и при этом они не несут угрозы для жизни, поэтому летальные случаи не встречаются. Большей частью встречаются нетипичные типы коклюша. До 2-х недель увеличиваются инкубационный и предсудорожный периоды, а цикл спазматического кашля уменьшается до 2-х недель.
Диагностирование заболевания
Какой анализ на коклюш необходимо сдать? Для того чтобы обнаружить возможные обострения, делается общий анализ мочи и биохимический анализ крови. В случае нормального течения заболевания они не меняются.
Общий анализ мокроты делает возможным исключить бронхиальную астму, туберкулез и грипп. При коклюше мокрота слизистая, при появлении сопутствующей пневмонии она превращается в слизисто-гнойную или гнойную.
Существует относительно недавний метод нахождения причины возникновения коклюша – посев бактерий из носоглотки и из-под языка. Такой метод диагностирования считается наиболее эффективным, но спустя 4-5 недель после возникновения болезни осуществлять его нет смысла, потому что возбудителя не получается выделить. Преждевременное употребление антибиотиков тоже уменьшает шансы выделить бордетеллы коклюша.
Подготовительный этап перед исследованием
Главным симптомом коклюша считаются острые приступы удушливого кашля, который иногда сопровождается рвотой, в особо тяжких случаях такой приступ довольно легко вызвать, например, в момент взятия образца на исследование. В такие моменты мамам нужно быть готовыми, что, возможно, ребенку понадобится помощь.
Подготовительный процесс заключается в том, что сдавать мазок на анализ эффективнее всего в раннее время, потому что за ночь образуются большие объемы слизи, в которых находится огромная концентрация микроорганизмов. Лучше всего сдавать анализ на коклюш до завтрака и при этом не проводить чистку зубов. В противном случае большая доля мокроты будет утрачена.

Расшифровка анализа на коклюш
Анализ осуществляется совместно с результатами установления антител иных классов (IgM, IgA)
Bordetella pertussis (бактерия Борде-Жангу)
Отрицательно или положительно
Отрицательно или положительно
Говорит о наличии инфекции
Отрицательно или положительно
Говорит о присутствии в недавнем времени инфекции
Говорит о недавней или минувшей инфекции, или об осуществляемой ранее иммунизации
Где можно сдать анализ на коклюш?
Где сдать анализы на коклюш? Такой вид исследования осуществляют в клинических лабораториях и диагностических центрах. Обычно они существуют по месту жительства. Нужное исследование и место его проведения определяется врачом.
Тип анализов на коклюш определяется исходя из симптомов, хода болезни и возрастных категорий больных.
Кровь на коклюш врачи просят сдать в первую очередь, так как этот тип анализов несет в себе много информации.

Возможные осложнения
К особым можно отнести:
- легочная эмфизема;
- эмфизема средостения и подкожных клеток;
- ателектазы;
- коклюшная пневмония;
- перебои в дыхательной частоте (приостановки дыхания – апноэ до 30 секунд, остановки – апноэ свыше 30 секунд);
- ухудшение кровотока в мозге;
- кровоизлияния (из носа, задней области глотки, бронхов, внешнего слухового пути; в кожу и слизистые, склеру и сетчатку глаз, головной и спинной мозг);
- возникновение пупочной или паховой грыжи;
- выпадение слизистой оболочки прямой кишки;
- повреждение барабанной перепонки и диафрагмы.
К простым самым распространенным осложнениям, возникающим вследствие накопления второстепенной бактериальной флоры, относятся:
- пневмония;
- бронхит;
- ангина;
- лимфаденит;
- отит.

Лечение коклюша
Процесс лечения проводится лишь стационарно. Новорожденных детей стараются помещать в тихую малоосвещенную комнату, чтобы минимизировать факторы раздражения, так как они могут спровоцировать обострение в виде приступа кашля. Детям постарше с простыми формами заболевания постельный режим необязателен.
Особое внимание уделяют питанию, проводя кормление частыми небольшими порциями. Новорожденным детям необходимо своевременно откачивать из глотки слизь. Для детей постарше широко практикуется кислородный метод лечения.
Антибиотики используют для детей в раннем возрасте с различными тяжелыми формами заболевания. На катаральной стадии предпочитается применение "Эритромицина".
Часто используется специфический гамма-глобулин от коклюша, вводимый внутримышечно по 3 мл каждый день на протяжении 3 дней.
Редко используются седативные препараты от кашля, к ним подходят с особой осторожностью, так как эффективность таких препаратов считается сомнительной. Нужно не допускать применение таких средств, как горчичники и банки, которые могут провоцировать приступы кашля.
Прививка от коклюша
Расписание вакцинаций устанавливается государственным календарем прививок. Активация иммунитета от коклюша при помощи АКДС ("Тетракок", "Инфанрикс") – осуществляется в 3, 4 и в 5 месяцев. После этого повторная прививка от коклюша проводится в 18 месяцев.
Инъекция АКДС производится в мышцу, детям до 1,5 лет – в переднюю внешнюю часть бедра, а детям старше этого возраста – в дельтовидную мышцу. Вслед за введением таких препаратов, чаще, из-за инъекций цельноклеточных вакцин, в период первых 3 дней, у ребенка может проявиться защитная реакция на вакцину, как местная, так и общая. В 8-9 случаев из 10 такой процесс может наблюдаться уже спустя несколько часов после инъекции. Такие реакции считаются нормальным естественным проявлением, и не считаются осложнениями.
Профилактические и терапевтические меры
Заболевшие коклюшем должны быть непременно изолированы на 25 дней с момента инфицирования, при этом лечение должно быть рациональным и направленным строго на устранение причин появления заболевания.
Как на привитых, так и на не привитых контактных детей накладывается карантин длительностью 2 недели от начала изоляции больного. Время посещения детей строго ограничивается, изменяются расписания занятий и прогулок.
Чтобы выявить коклюш на ранней стадии, в зоне коклюша осуществляют каждодневные медицинские осмотры детей и взрослых и единоразовое бактериальное обследование.
Как избежать такого заболевания, как коклюш? Иммунитет должен быть сильным, нужно постоянно его укреплять, тогда удастся избежать многих заболеваний, не только коклюша. Ну и естественно, не забываем о вакцинации.
Для того чтобы найти и устранить место поражения коклюшем, для всех контактных детей и взрослых рекомендуют прием "Эритромицина", "Рулида" или "Сумамеда" на протяжении одной недели в нужной возрастной дозировке.
Контактным новорожденным детям до 1-го года и не привитым (до 2-х лет) предлагается вводить донорский иммуноглобулин – 2-4 дозы (по 1-2 дозы через день).

Современная медицина строится на внедрении новых форм лечения и профилактики заболеваний и на усовершенствовании старых. Что такое человеческий гамма-глобулин, инструкцию к применению, показания и противопоказания, функции и отзывы знает врач, который назначает этот препарат. Это важнейший пункт в профилактике многих заболеваний, проверенный и эффективный метод борьбы с различными патологиями их последствиями.
Что такое гамма-глобулин

Гамма-глобулин – это класс белков плазмы крови, который имеет высокую подвижность при разделении методом электрофореза. Его производят способом полной очистки плазмы, оставляя только необходимые элементы, которые будут входить в средство. Также это название лекарственного препарата, содержащего противовирусные антитела, что применяются с лечебной и профилактической целью при ряде заболеваний. Чаще всего профилактика представлена иммунизацией антителами особой фракции белка, которая имеет три основных типа гамма-глобулинов, структура которых может меняться в зависимости от конкретного заболевания.
Всего различают четыре вида человеческого иммуноглобулина:
- А класс — содержатся в крови и в секретах, принимают участие в иммунитете, создавая барьер для проникновения инфекций и токсинов;
- Е класс – принимают участие в нейтрализации токсинов, бактериолизисе и других процессах, при инфекционных заболеваниях резко повышается их содержание в крови;
- D класс – локализуются в мембране плазматических клеток, предположительно, участвуют в аутоиммунных процессах;
- G класс – наиболее важные иммуноглобулины, обеспечивают защиту организма от большинства инфекций, связывают токсины, борются с вирусами и бактериями и через плаценту передают новорожденному пассивный иммунитет, когда он отделяется от пуповины и начинает жить отдельно.
Гамма-глобулин используется как средство для иммунопрофилактики, он создает пассивный иммунитет на определенный срок, когда скорость наступления вирусов и бактерий максимальна.
Форма выпуска, состав и показания

Лекарство гамма-глобулин человека выпускается в виде раствора для внутримышечного введения в ампулах по 1,5 мл. В картонных или пластиковых упаковках содержится по 5 или 10 ампул препарата. В зависимости от дозировки действующего вещества, врач назначает разное количество капсул для курса, также значение имеет возраст пациента. Регистрационный № Р N001544/01 от 08.07.08 бессрочно.
Препарат иммуноглобулина — это концентрированный раствор иммунологически активной белковой фракции, которая выделяется при температуре ниже 0°С из плазмы крови доноров методом фракционирования этиловым спиртом. Для сдачи материал проверяется на отсутствие ВИЧ, гепатита В, антител к вирусу гепатита С и других заболеваний, которые переносятся в плазме крови.
Концентрация белка в иммуноглобулине составляет от 9,5 до 10,5%. Препарат не содержит консервантов и антибиотиков, его основная функция – повышение резистентности организма за счет активности антител.
Гамма-глобулин человека рекомендован при таких показаниях:
- профилактика гепатита А, коклюша, кори, менингококковой инфекции, гриппа и полиомиелита;
- повышение резистентности организма в период инфекционных заболеваний;
- лечение гипобулинемии.
Фармакокинетика антител достигается через 1-2 суток после введения, выведение длится 3-4 недели. Фармакодинамика — выводится через почки, после повышения уровня антител.
Читайте также 
Дозировка и инструкция по применению

Препарат вводят внутримышечно в верхний наружный квадрант ягодичной мышцы или в бедро, наружную поверхность. При введении всегда соблюдаются правила эксплуатации: если ампула хранилась в холодильнике, ее нужно выдержать при комнатной температуре в течение 2 часов. При открытии необходимо строго соблюдать все правила антисептики, а во избежание образования пены его надо набирать иглой с широким просветом.
Ранее открытую и не использованную ампулу необходимо утилизировать, также подлежит утилизации препарат с измененным цветом, осадком и истекшим сроком годности. Дозировка гамма-глобулина зависит от назначения врача.
Профилактика гепатита А:
- детям 1-6 лет – 0,75 мл;
- до 10 лет – 1,5 мл;
- от 10 лет и взрослым – 3 мл.
Профилактика и лечение гриппа:
- детям до 2 лет – 1,5 мл;
- от 2 до 7 лет – 3 мл;
- от 7 лет и взрослым – 4,5-6 мл.
- однократно с 3-х месяцев, не болевшим и не привитым;
- не позднее 6 суток после контакта с больным;
- дозировка 1,5 — 3 мл.
- однократно с интервалом 24 ч по 3 мл детям, не болевшим и не привитым;
- не позже 3 суток после контакта с больным;
- дозировка 1,5 — 3 мл.
- однократно 3-6 мл непривитым детям и после контакта с больным.
Категорически запрещено вводить препарат внутривенно. Он вводится только по показаниям врача, не применяется вместе с глюконатом кальция.
Введение препарата регистрируют в специальных формах для учета, где указывается номер серии, дата, срок годности и название компании-изготовителя, доза и характер реакции.

Перед назначением врач обязательно проверят пациента на наличие различных заболеваний, которые могут проявиться при введении белка плазмы:
- аллергические реакции;
- системные иммунопатологические заболевания крови;
- нефрит.
После введения во избежание реакции на лекарство иммуноглобулина, нужно принять любой антигистаминный препарат, и продолжать прием 2-3 дня. Это поможет исключить проявление аллергии. Если у пациента есть уже установленные врачом различные иммунопатологическими заболевания, в таком случае препарат вводят на фоне соответствующей терапии. Взаимодействие его с другими препаратами пока не изучен и нет данных и несовместимости.
Препараты на основе гаммаглобулина человека применяют только по назначению врача. После введения лекарства прививки от кори и паротита проводят не ранее, чем через 3 месяца. Также после вакцинации его вводят не ранее, чем через 2 недели, а в случаях необходимости применения препарата ранее этого срока вакцинацию повторяют. Все другие прививки можно делать в любые сроки, не зависимо от даты введения сыворотки.
Побочные действия

За более чем 25-ти летнюю историю применения препарата врачи сделали тысячи инъекций и этого количества достаточно для того, чтобы получить объективную оценку по его воздействию на организм человека. За это время не были зафиксированы аллергические реакции и развитие анафилактического шока. Поэтому указания на опасность аллергии в инструкции к препарату носит сугубо информативный характер и действительности не соответствует.
Причиной отсутствия аллергии после применения гамма-глобулинов является одинаковая структура константных фрагментов иммуноглобулинов у разных людей и наличие антидиотипической сети – системы антител против антител. Поэтому препараты успешно используют для лечения аллергии.
Антитела класса G в составе препарата блокируют вещества, которые вызывают атопические реакции, поэтому помогают в лечении аллергии и дерматита.
Миф о том, что в результате введения препаратов гамма-глобулинов человека можно заразиться микроорганизмами, не имеет подтверждения. Он возник из-за незнания особенностей состава лекарства, которое не содержит посторонних компонентов. При выделении иммуно-глобулинов из сыворотки задействуют процессы, что на 100% снижают попадание вирусных частиц.
Читайте также 
Сроки, условия хранения и цена

Перед покупкой препарата необходимо тщательно проверить целостность упаковки и сроки. В аптечных условиях его хранят в холодильнике, при температуре 5°С. Отпуск производится строго по рецепту, в свободной продаже лекарство не доступно для покупателей.
Общие требования к хранению препарата:
- температура от 2 до 8°С;
- замораживание не допускается;
- после истечения срока давности подлежит утилизации.
Цена препарата в среднем составляет около 2800-3000 рублей за упаковку №10.
При введении лекарств на основе иммуноглобулина человека необходимо строго придерживаться всех правил, описанных в инструкции. Правильно рассчитанная дозировка, своевременное обращение к врачу и правильное диагностирование – три важных шага на пути преодоления болезни. С каждым годом появляются все более усовершенствованные препараты, которые еще эффективнее помогают в лечении.

Глобулин — это белок крови, важный для регуляции работы наших организмов. Зачем нужны глобулины?
- переносят гормоны, витамины и другие вещества;
- защищают организм от вирусов, бактерий, токсинов, чужеродных белков, вырабатывая на них антитела;
- регулируют свертываемость крови;
- связывают половые гормоны, лекарства, углеводы и другие вещества.
Количество глобулинов может отклоняться от нормы в таких случаях:
- воспалительный процесс;
- нарушения в работе печени, почек, легких, эндокринной системы;
- гормональные изменения;
- физические или химические повреждения органов;
- онкологическое заболевание;
- ВИЧ-инфекция;
- преклонный возраст (у мужчин может быть повышена концентрация глобулинов).
Количество глобулинов регулируют половые гормоны: эстрогены повышают их уровень, андрогены — понижают. Соответственно, у женщин глобулины крови содержатся в большем количестве, чем у мужчин.
ГСПГ связывает прогестерон, эстрадиол, тестостерон, андростендион, 5-дигидротестостерон. Когда уменьшается количество ГСПГ, повышается концентрация активных (свободных, несвязанных) гормонов. При увеличенном количестве несвязанных половых гормонов может наблюдаться нерегулярный менструальный цикл и рост волос на лице (у женщин), увеличение молочных желез (у мужчин) и другие эффекты.
Если вы подозреваете, что у вас глобулин повышен или понижен, посоветуйтесь с врачом. Он выпишет направление на анализ ГСПГ. Женщины могут сдавать его в любой день менструального цикла.
У женщин репродуктивного возрастаглобулин, связывающий половые гормоны, должен быть в концентрации 26,1–110,0 нмоль/л.
У женщин в период постменопаузы— 14,1–68,9 нмоль/л.
У мужчин их уровень должен быть в пределах 14,5–48,4 нмоль/л.
- увеличенное количество эстрогенов;
- нарушения функции эндокринной системы;
- гепатит;
- ВИЧ-инфекция;
- прием оральных контрацептивов.
Пониженному уровню ГСПГ способствуют:
- увеличенный уровень гормонов (тестостерона, кортизола, пролактина);
- гигантизм;
- синдром поликистозных яичников;
- цирроз печени;
- нефротический синдром;
- недостаточное количество гормонов щитовидной железы;
- синдром недостаточной восприимчивости клеток к инсулину.
Глобулины — группа белков, включающая несколько подгрупп: альфа-1, альфа-2, бета и гамма. Их количество колеблется во время заболеваний.
Фракции (группы) глобулинов
Острые воспалительные процессы
Острые вирусные и бактериальные заболевания, инфаркт миокарда, ранние стадии пневмонии, острые полиартриты, туберкулез (экссудативный)
Хронические воспалительные процессы
Холецистит, пиелит, цистит, поздние стадии пневмонии, хронические туберкулез и эндокардит
Нарушения функции почек
Нефрит, токсикоз во время беременности, туберкулез (терминальные стадии), нефросклероз, нефрит, кахексия
Опухоли в различных органах с метастазами
Отравления печени, гепатит, лейкемия, онкология лимфатического и кроветворного аппарата, дерматоз, полиартрит (некоторые формы)
Тяжелые формы туберкулеза, хронический полиартрит и коллагеноз, цирроз печени
Рак желчевыводящих путей и головки поджелудочной железы, а также обтурационная желтуха
↑ — означает, что концентрация растет
↓—означает, что концентрация снижается
Альфа-глобулины подразделяют на две категории: альфа-1-глобулины и альфа-2-глобулины.
Норма альфа-1-глобулинов составляет 3–6%, или 1–3 г/л.
Среди альфа-1-глобулинов выделяют:
- альфа-1-антитрипсин;
- альфа-1-липопротеин;
- альфа-1-гликопротеин;
- альфа-1-фетопротеин;
- альфа-1-антихимотрипсин.
Эти вещества также называют белками острой фазы: они вырабатываются в увеличенных количествах при различных повреждениях органов (химических или физических), при вирусных и бактериальных инфекциях. Они останавливают дальнейшее повреждение тканей и не дают размножаться патогенным микроорганизмам.
Уровень альфа-1-глобулинов повышается при:
- вирусной и бактериальной инфекции;
- остром и хроническом воспалении;
- злокачественной опухоли;
- повреждении кожи (ожоге, травме);
- отравлении;
- изменении гормонального фона (терапии стероидами, беременности);
- системной красной волчанке;
- повышении температуры тела;
- артрите;
- многоплодной беременности;
- пороках развития плода или его смерти.
Понижается уровень альфа-1-глобулинов, когда нарушена работа:
- легких (эмфизема);
- печени (цирроз, рак);
- почек (нефротический синдром);
- яичек (рак) и при онкологии других органов.
Их концентрация в норме составляет от 9 до 15% (6–10 г/л).
Среди альфа-2-глобулинов выделяют:
- альфа-2-макроглобулин;
- гаптоглобин;
- церулоплазмин;
- антиотензиноген;
- альфа-2-гликопротеин;
- альфа-2- HS-гликопротеин;
- альфа-2-антиплазмин;
- белок А.
Среди веществ данной группы есть белки острой фазы, а также транспортные белки.
Количество альфа-2-глобулинов увеличивается при:
- поражении печени (циррозе, гепатите);
- повреждении тканей (ожоге, травмах);
- воспалении;
- некрозе тканей (отмирании);
- злокачественных опухолях (с метастазами);
- эндокринных заболеваниях (сахарный диабет, микседема);
- изменении гормонального фона (лечении стероидными гормонами, беременности);
- желтухе;
- аутоиммунном заболевании;
- нарушении в работе почек (нефротический синдром).
Концентрация альфа-2-глобулинов может быть понижена при:
- недостаточном количестве белка в еде;
- ревматическом полиартрите;
- малокровии;
- заболеваниях желудочно-кишечного тракта;
- недостаточном питании;
- нарушении всасывания в кишечнике.
При достаточном уровне бета-глобулинов их концентрация должна быть в пределах 8–18% (7–11 г/л).
В категории бета-глобулинов различают:
- гемопексин;
- трансферрин;
- стероид-связывающий бета-глобулин;
- бета и пребета-липопротеины.
Большинство бета-глобулинов — это транспортные белки.
- дефиците железа;
- приеме гормональных контрацептивов;
- беременности;
- сахарном диабете;
- дистрофии;
- повышенном уровне эстрогенов.
Пониженный уровень бета-глобулинов — причины:
- воспаление:
- злокачественная опухоль;
- малокровие;
- заболевание печени;
- недостаточное количество белка в пище;
- нефротический синдром;
- увеличенный уровень гормонов (тестостерона, пролактина, глюкокортикоидов);
- синдром недостаточной восприимчивости клеток к инсулину;
- нарушения в работе гипофиза;
- нарушения функций эндокринной системы.
Если организм правильно функционирует и выделяет гамма-глобулины, норма их должна быть в пределах 15–25% (8–16 г/л). К этой группе белков относят защитные белки — иммуноглобулины (Ig). Часто их называют антителами. Среди них различают:
- иммуноглобулины G (IgG) — защищают от вирусов и бактерий. Переносятся в больших количествах через плаценту.
- иммуноглобулины A (IgA) — защищают слизистые поверхности дыхательной системы и кишечника. Находятся в слюне, слезах, женском молозиве.
- иммуноглобулины M (IgM) — обеспечивают первичный иммунитет: после рождения и до 9 месяцев их количество возрастает, а потом уменьшается. Восстанавливается после 20 лет.
- иммуноглобулины E (IgE) — вырабатывают антитела на аллергены.
- иммуноглобулины D (IgD) — регулируют работу других иммуноглобулинов.
Среди иммуноглобулинов выделяют также группу криоглобулинов. Эти белки растворяются при нагревании и выпадают в осадок при охлаждении сыворотки крови. У здоровых людей их нет. Чаще всего они появляются при ревматическом артрите и миеломной болезни, вирусных гепатитах В и С, аутоиммунных и прочих заболеваниях.
Повышенное содержание гамма-глобулинов называется гипергаммаглобулинемия. Наблюдается при усилении иммунных процессов. Причинами, по которым гамма-глобулины повышаются, могут быть:
- острое и хроническое инфекционное заболевание крови;
- некоторые опухоли;
- гепатит и цирроз печени.
Гамма-глобулины могут находиться в низкой концентрации при:
- слабом иммунитете;
- хроническом воспалительном процессе;
- аллергической реакции;
- длительном лечении стероидными гормонами;
- СПИДе.
Если человек переболел определенным заболеванием, то из его крови можно извлечь антитела к данной болезни — гамма-глобулины. Кроме этого, их можно получать из крови животных. Для этого животным (чаще всего лошадям) предварительно вводят специальную вакцину.
Для профилактики и лечения рекомендуют вводить гамма-глобулины сразу после контакта с зараженным больным или на ранних стадиях заболевания. Особенно это эффективно в первые два дня болезни.
Когда у человека в крови есть гамма-глобулины, болезнь проходит быстрее и снижается вероятность осложнений. На сегодняшний день выделены гамма-глобулины против гриппа, дизентерии, инфекционного гепатита, клещевого энцефалита, коклюша, кори, краснухи, оспы, свинки, сибирской язвы и скарлатины.
Гамма-глобулины матери в первые полгода жизни ребенка защищают его от заболеваний.
Читайте также:


