Как сделать прививку от стрептококка
Стрептококковая инфекция представляет собой группу микроорганизмов, которые являются возбудителями огромного количества воспалительных заболеваний, которые протекают с выраженной интоксикацией, нарушениями функции внутренних органов и часто сопровождаются осложнениями.
Наиболее восприимчивыми к стрептококкам являются дети первых лет жизни, иммунная система которых недостаточно окрепла для полноценного противостояния бактериальным агентам. Именно поэтому маленькие пациенты нуждаются в дополнительной защите от стрептококков, представленной вакцинопрофилактикой против группы болезней, связанных с данными патологическими возбудителями.
Прививка от стрептококков (пневмококков) сегодня входит в Национальный календарь вакцинации и позволяет оградить организм ребенка от ряда тяжелых патологий, в частности, пневмонии, острого бронхита, менингита, а также отита и воспаления суставов.
Показания и противопоказания к вакцинации
Иммунопрофилактика стрептококковой инфекции показана пациентам всех возрастных категорий для предупреждения развития заболеваний, этиологически связанных с поражением организма одноименной патогенной флорой.
В первую очередь врачи рекомендуют прививку детям раннего возраста, у которых:

- присутствуют частые контакты с большим количеством маленьких детей (нахождение в детском саду или другом детском коллективе);
- ослаблена иммунная система в результате наличия хронических заболеваний, иммунодефицитных состояний, анемии, сахарного диабета и тому подобное.
Отказаться от вакцинации следует в следующих случаях:
- наличие у пациента индивидуальной непереносимости к компонентов вакцины;
- присутствие в анамнезе сведений о развитии аллергической реакции на предыдущую прививку против стрептококков (пневмококков);
- острый вариант течения инфекционных болезней вирусного и бактериального происхождения с повышением общей температуры тела, интоксикацией, катаральными проявлениями и другое;
- скрытые воспалительные процессы в организме, подтвержденные анализом крови, сделанным накануне процедуры;
- обострение хронических патологий.
Как называется вакцина от стрептококка?
Вакцины против гемолитического стрептококка группы А, который является возбудителем тонзиллита, гнойной ангины, гломерулонефрита, рожистого воспаления или скарлатины, в настоящее время нет.

Но сегодня имеется возможность привиться против пневмококковой инфекции, которая представляет собой разновидность стрептококков. В мире существует несколько одобренных ВОЗ вакцин против пневмококковой инфекции, которые отличаются надежностью и эффективностью.
Самыми безопасными и рекомендованными препаратами отечественные иммунологи признали вакцинные суспензии Превенар и Пневмо-23. Эти иммунные растворы отличаются надежностью, минимальным количеством противопоказаний и результативностью.
Когда делают прививку от стрептококковой инфекции детям?
Взрослым пациентам вакцинация не является необходимой, так как со временем у человека успевает выработаться собственный иммунитет против патогенных агентов.
Прививка против пневмококковой инфекции, начиная с 2014 года, является обязательной для всех малышей после двух месяцев.
Для выработки стойкого иммунитета ребенку в течение четырех месяцев следует сделать три вакцинации с последующей ревакцинацией через год. Это касается грудничков. Деткам после года дают две дозы вакцины с повторной вакцинацией спустя год. После двух лет прививку ставят однократно.
Способы применения и режим дозирования

Вакцины против стрептококков принято колоть внутримышечно. Малышам первых двух лет жизни прививку ставят в латеральной части верхней трети бедра, что позволяет минимизировать риски попадания вакцинной жидкости в кровеносные сосуды или поражения нервных структур.
Детям в возрасте после 24 месяцев вакцину вводят в дельтовидную мышцу (верхняя наружная треть плеча).
Режим дозирования прививок против стрептококка зависит от разновидности профилактического препарата и детально описан в инструкции, которая прилагается к вакцине. Как правило, такие суспензии выпускаются в одноразовых шприцах со стерильной иглой и рассчитаны на введение каждому отдельному пациенту одной дозы средства.
Возможные побочные реакции и последствия
Как и любая другая прививка, противострептококковая вакцинация может сопровождаться побочными реакциями и иметь не всегда приятные последствия.
Среди наиболее распространенных нежелательных эффектов иммунизации выделяют:

- появление покраснения и отечности в месте введения препарата;
- формирование в зоне воздействия напряженного инфильтрата;
- незначительное повышение общей температуры тела до 37,5-38 С;
- развитие аллергии в ответ на проникновение в организм пациента чужеродного материала;
- болезненность в месте укола;
- периодическая тошнота, рвота, расстройство пищеварения и потеря аппетита;
- общее недомогание и слабость;
- увеличение лимфатических узлов;
- очень редко может наблюдаться болезненность в суставах.
К сожалению, во время введения вакцины пациент никогда не застрахован от развития осложнений. Естественно, подобные последствия встречаются крайне редко.
Осложнениями могут быть:
- генерализированная аллергическая реакция на введение препарата в виде анафилактического шока или ангионевротического отека;
- воспаление тканей в месте укола с формированием напряженного абсцесса;
- развитие у пациента судорог;
- стойкая горячка, которая удерживается более трех дней и не реагирует на применение антипиретиков.
Применение стрептококкового анатоксина в качестве профилактики болезни

Современная микробиология не стоит на месте и постоянно развивается в направлении создания новых иммунных препаратов, которые позволят защитить человечество от опаснейших и самых распространенных инфекций.
Сегодня известно, что ученым удалось выделить стрептококковый анатоксин, представляющий собой инактивированный экзотоксин бактерий, способный нейтрализовать их токсическое влияние на ткани человеческого организма.
Иммунный препарат является незаменимым средством в лечении заболеваний, вызванных патогенными микроорганизмами из группы стрептококков. Такое лекарство позволяет стимулировать защитные механизмы и снизить активность бактерий.
Цена и отзывы
Прививку можно сделать в поликлинике по месту регистрации или обратиться для ее проведения в частую клинику, которая имеет разрешение на выполнение подобного рода манипуляций.
Мнение врачей и их пациентов о вакцинации против стрептококковой инфекции неоднозначны.
Несмотря на то, что производители уверены в полной безопасности препарата, многие люди отмечают после ее введения побочные реакции.
В целом, иммунологи положительно отзываются о подобных прививках и настаивают на необходимости их проведения, апеллируя фактами, подтверждающими снижение эпизодов заболеваемости среди привитых детей по сравнению с не привитой их частью.
Видео по теме
Стоит ли делать вакцинацию от пневмококка? Отвечает доктор Комаровский:
В последнее время вакцинация детей от пневмококковой инфекции стала распространенным явлением. С прививкой от пневмококка легче переносится большинство заболеваний, влияющих на состояние верхних дыхательных путей. В первый раз вакцина вводится в двухмесячном возрасте.
Прививки ставятся до достижения ребенком 2 лет. У пациентов часто возникает вопрос о том, возможна ли вакцинация от пневмокока взрослых, если ранее подобных прививок не было.
Характеристика и признаки патологии
Пневмококковое инфекционное заболевание – часто диагностируемое состояние, проявляющееся разной симптоматикой. Его признаки похожи на проявления гриппа или острых респираторных инфекций. Именно по этой причине необходимо своевременно диагностировать патологию, установить ее форму, выявить провоцирующие факторы.
Основным возбудителем инфекции являются пневмококки – микроорганизмы, которые относятся к группе грамположительных кокков. Они имеют защитную оболочку, благодаря которой не уязвимы перед лейкоцитами.
Основной путь передачи от больного человека здоровому – воздушно-капельный. Инфицирование может произойти во время разговора, чихания или кашля.
Основной причиной развития болезни считается ослабленный иммунитет. Защитные силы организма слабеют в следующих случаях:
- отсутствует полноценный сон;
- сидячий образ жизни;
- частые переохлаждения;
- хронические заболевания;
- авитаминоз;
- злоупотребление спиртными напитками и частое курение.
Клиническая картина зависит от локализации вирусной инфекции.
Нужно ли делать прививку взрослым
Чаще всего пневмококковая инфекция поражает детей, потому что у них не до конца сформирован иммунитет, и бактерии, попадая в благоприятную среду (слизистые оболочки дыхательных путей), начинают активно размножаться.
Организм взрослых людей способен противостоять патогенным микроорганизмам самостоятельно, и прививка не даст ожидаемого результата. По этой причине специалисты выступают за то, чтобы не вакцинировать взрослого человека.
Но некоторым людям вакцина против пневмококка делается в обязательном порядке:
- Пациенты, у которых диагностированы иммунодефицитные состояния (раковые опухоли, патологии крови, ВИЧ-инфекции). К этой категории относятся больные, перенесшие операцию по удалению селезенки. Сделать прививку необходимо и тем, кто много курит или употребляет большое количество спиртных напитков.
- Люди старше 65 лет, потому что они в большей степени подвержены развитию различных заболеваний.
- Лица, имеющие хронические патологии (сахарный диабет, бронхит обструктивной формы, серповидноклеточная анемия).
- Страдающие врожденными аномалиями, затрагивающими спинной мозг и нервную трубку. Такие состояния сопровождаются вытеканием спинномозговой жидкости, что также является основанием для проведения вакцинации против пневмококка независимо от возраста
- Лица, которые работают или живут в домах престарелых, других учреждениях закрытого типа, работники образовательных организаций (детские сады и школы), военнослужащие.
Сделать прививку бесплатно можно в поликлинике по месту жительства.
Препараты для вакцинации
Фармакологические компании выпускают несколько видов пневмококковых вакцин.
Является востребованным препаратом, действие которого оказывает максимально положительный эффект.
Лекарственное средство выпускают во Франции. В комплект входит одноразовый шприц с 1 дозой препарата.
После вакцинации организм начинает активно вырабатывать иммунитет от 23 видов пневмококковых бактерий, которые способны спровоцировать развитие опасных заболеваний.
Вакцина первоначально применялась только для детей. В неё входило 7 серотипов Streptococcus pneumonia. Через несколько лет в разработку было добавлено еще 6 видов.
В настоящее время Превенар применяется не в детском возрасте. Его назначают для вакцинации от пневмококка людей молодого и пожилого возраста.
Одна из первых вакцин. Помогает организму получить иммунитет от 10 видов патогенных бактерий.
Когда делают
Схема вакцинации взрослых предусматривает однократное введение препарата. Необходимости в повторных прививках нет.
Сколько действует
У взрослых пациентов вакцина действует на протяжении всей жизни.
Пожилым людям врачи рекомендуют вводить средство от пневмококковой инфекции с периодичностью в 5 лет.
Нужна ли ревакцинация
Препарат вводится один раз. Ревакцинация для взрослых пациентами не предусматривается, кроме тех, чей возраст старше 65 лет.
Возможные реакции
Человеческий организм в зрелом возрасте реагирует спокойно на любое средство для укрепления иммунной системы. Если у ребенка в течение короткого времени может отмечаться повышение температуры, то подобная реакция у взрослого наблюдается в редких случаях. На состояние может влиять и то, что человек перенес заболевания, которые спровоцированы инфекционными возбудителями.
- Побочные действия в виде местной реакции. При таком состоянии отмечается покраснение кожных покровов, слабо выраженная отечность тканей.
- Осложнением считается незначительное повышение температуры на короткое время.
- Одним из последствий может стать аллергия, при которой проявляется крапивница.
Вакцинация от инфекционных заболеваний переносится легко и не требует проведения подготовительных мероприятий.
Противопоказания
Многих интересует вопрос о том, существуют ли запреты на вакцинацию от пневмакока. Противопоказания имеются. Прививка не рекомендуется в следующих случаях:
Заключение
Вакцинация взрослых не является обязательной и проводится по желанию пациента. Но выделены отдельные категории лиц, которым прививка необходима каждые 5 лет.
Прививка от пневмококка ставится ребенку, если у него ослаблен иммунитет. Это необходимо для того, чтобы предотвратить развитие тяжелых патологий инфекционного характера.
Стрептококковая инфекция у детей чрезвычайно распространена и варьирует по тяжести проявления от легкой болезненности горла до пневмонии и менингита.

Причины
Они передаются капельно-жидким путем при чихании и кашле, а также контактным способом. В детских коллективах данные инфекции распространяются чрезвычайно быстро.
Симптомы
Для стрептококковых конъюнктивитов характерны покраснение глаз, беловатые или гнойные выделения, зуд и жжение, опухание век. После сна ребенок часто не может открыть глаза из-за склеившихся ресниц. Чаще всего воспаляются оба глаза, хотя это может произойти не одновременно.

Если стрептококковой ангиной заражается ребенок моложе 3-х лет, симптомы обычно менее выражены, чем в случае старших детей. У младенцев может немного повышаться температура и наблюдаться выделения из носа. У детей 1-3 лет обычна лихорадка, ребенок капризничает, отказывается от еды, иногда увеличиваются шейные лимфоузлы.
От момента заражения до проявления первых симптомов обычно проходит от 2-х до 5-ти дней. Дети старше 3-х лет часто демонстрируют более выраженные и серьезные симптомы:
- покраснение и болезненность горла;
- высокая температура (часто выше 38,9°С)
- трудно глотать;
- воспаленные, красные, увеличенные миндалины, иногда с белым или гнойным налетом;
- мелкие красные точки на мягком и твердом небе (область в задней части ротовой полости);
- увеличенные лимфатические узлы на шее;
- лихорадка;
- головная боль;
- сыпь;
- боль в животе, рвота (особенно у маленьких детей);
- слабость.
Гнойные, зеленоватые, густые выделения из носа являются основным симптомом инфекции в носоглотке. Они могут сопровождаться кашлем, повышенной температурой, слабостью, мигренью, болью в переносице. Ощущается заложенность носа, пропадает способность различать вкус и запахи.

Стрептококки вызывают воспаление как поверхностных слоев кожи (импетиго), так и более глубоких (рожистое воспаление). Для импетиго характерно появление волдырей вокруг носа, рта, на руках, ногах, туловище. Позже образуются гнойные корочки или эрозии кожи.
В случае рожистого воспаления первоначально наблюдается озноб, сильная головная боль, слабость, температура до 40°С, рвота). Позднее формируется отек кожи, покраснение, ощущается сильный зуд.
Формируется покрасневший, болезненный валик кожи, горячий на ощупь. Могут образовываться мелкие кровоизлияния или пузыри с прозрачным содержимым. Впоследствии они сменяются язвами и эрозиями кожи.
Стафилококковые инфекции крови (сепсис новорожденных, синдром токсического шока) часто представляют серьезную угрозу жизни. Симптомы заражения проявляются в первые 12 часов после рождения:
- ребенок вялый, пассивный, демонстрирует слабую внешнюю реакцию, либо, наоборот, раздражителен и капризен;
- плохо ест;
- похрипывает при дыхании;
- температура повышена или понижена;
- дыхание замедлено или учащено;
- слишком частое или замедленное сердцебиение.
К числу симптомов токсического шока относится опасное для жизни падение давления крови, высокая температура, рвота, понос, высыпания на коже, поражение внутренних органов.
Признаки хронической стафилококковой инфекции зависят от возбудителя и локализации воспалительного процесса. Общие симптомы заключаются в вялости, недомогании, быстром утомлении ребенка, частых головных болях, лихорадке.
Могут отмечаться боли в суставах (ревматизм),переносице, одышка, приступы сердцебиения, гнойные выделения из носа (хронический этмоидит и гайморит) и др.
Врач обязательно должен осмотреть ребенка в следующих случаях:
- болезненность горла сопровождается увеличением шейных лимфоузлов;
- болезненность горла не проходит в течение 48 часов;
- температура выше 38,3°С, либо температура, не снижающаяся через 48 часов;
- болезненность горла, сопровождающаяся сыпью;
- затрудненное дыхание, трудности при глотании.
Если инфекция уже диагностирована, начат прием антибиотиков и улучшение не наступает в течение 24-48 часов – это также повод для срочной консультации у педиатра.
Диагностика
Диагностируют стрептококк, взяв мазок из горла или пораженных участков кожи для посева на питательную среду. Существуют методы экспресс-диагностики, позволяющие определить возбудителя в течение получаса.
Также проводят тест на чувствительность выделенных бактерий к различным антибиотикам для назначения наиболее эффективного лечения. Анализ крови со специфическими антителами может подтвердить наличие стрептококков в организме на более поздних этапах заболевания.
Лечение
Лечение инфекций у детей включает применение пенициллина и его производных в форме таблеток или растворов для инъекций. Иногда используются также ампициллин, амоксициллин или цефалоспорин.
Если у ребенка аллергия на пенициллин, лечение проводят эритромицином. Для снижения температуры применяют ацетаминофен, ибупрофен, парацетамол. Лечение конъюнктивита включает мази и глазные капли с антибиотиками.
Народные средства включают применение витаминных чаев для стимуляции иммунитета, полоскание горла и промывание носа отварами лекарственных трав (ромашки, шалфея). Лечебными свойствами обладает прополис (нужно жевать его весь день, глотая слюну, а ночь класть под язык).
Больной ребенок должен получать полноценную, богатую витаминами пищу. Еда не должна быть горячей или острой. Если малышу трудно глотать, используют протертую, полужидкую пищу.
Профилактика
Основной мерой профилактики является предотвращение контакта с больным. Дети с ангиной или воспалениями кожи не должны посещать детские коллективы, пока не пройдут лечение антибиотиками.

Эффективным средством профилактики пневмонии является прививка. Разработана современная и безопасная вакцина Пневмо-23 (23 – число видов стрептококка, от которых прививка защищает).
Она не включена в список обязательных прививок и подойдет для малышей старше 2-х лет, которые постоянно контактируют с людьми, имеющими ослабленный иммунитет или серьезные хронические болезни (бронхит, астма, диабет). Дети с заболеваниями почек, удаленной селезенкой, анемией также должны быть привиты от стрептококков.
Осложнения
Если лечить ребенка вовремя, то он полностью выздоравливает. Без лечения инфекция может привести к серьезным осложнениям. Довольно часто диагностируется отит или синусит. Тяжелыми последствиями ангины являются острый ревматизм, поражающий суставы и сердце, и гломерулонефрит.
Если моча приобретает темный цвет (как кока-кола) спустя более недели после инфекции, это может свидетельствовать о воспалении почек (гломерулонефрите). Лечение в больнице обязательно и в этом случае.
В течение двух последних лет в России вакцинируют детей от пневмококковой инфекции. Это непросто попытка избежать тяжёлые болезни в будущем. Такая прививка помогает легче переносить многие инфекции верхних дыхательных путей в детском возрасте, когда существует высокий риск развития хронических болезней. Малышей вакцинируют спустя 2 месяца после рождения до двухлетнего возраста.
Но что делать тем, кто уже перешагнул этот рубеж? Как медики рекомендуют заботиться о здоровье тем, кто намного старше? Показана ли пневмококковая прививка для взрослых?
Как защититься от пневмококка
Пневмококковая инфекция — это любое острое инфекционное заболевание, вызванное микроорганизмом стрептококком. Эти бактерии способны поразить абсолютно любую систему человеческого организма. Они в норме находятся в тканях каждого человека. Но только при определённых условиях вызывают тяжёлые болезни.
- Воспаление оболочек мозга или пневмококковый менингит у взрослых.
- Пневмония — одно из самых частых заболеваний.
- Поражение лор органов: отит — воспаление среднего уха, риносинусит — поражение гайморовых пазух, тонзиллит и фарингит.
- Болезни внутренних органов и опорно-двигательного аппарата: инфекционный миокардит — заболевание сердечной мышцы, воспаление суставов или артрит.
- Микроорганизм добрался и до кожи, вызывая рожистое воспаление любой области. Это острый процесс, при котором участок кожи воспаляется и появляются выраженные боли этой зоны.
- Сепсис — тяжелейшее состояние, поражение всего организма, которое нередко заканчивается смертельным исходом.

Пневмококк у взрослых реже вызывает некоторые недуги, но при развитии очередного заболевания иногда протекает тяжелее чем у детей.
Любое из этих вызванных пневмококком заболеваний можно благополучно вылечить с помощью антибактериальных препаратов. Но в последние годы часто терапию приходится подбирать неделями, ведь со временем микроорганизм научился не реагировать на привычные лекарственные средства. На протяжении десятилетий развилась резистентность или устойчивость ко многим антибиотикам. Поэтому после создания вакцины против пневмококковой инфекции, было принято решение вакцинировать всех детей.
На данный момент вакцинация от пневмококковой инфекции может оказаться эффективным средством профилактики болезней, вызываемых стрептококками. Но взрослые люди не относятся к категории нуждающихся в вакцинации от пневмококка. Как в таком случае защитить себя и окружающих людей от заболеваний, если в семье есть потенциальные переносчики инфекции? Показана ли прививка от пневмококковой инфекции взрослым?
Кто находится в группе риска
Почему обязательно прививают детей? У них только формируется иммунитет, а любая встреча с инфекцией может закончиться опасными осложнениями. Контакт с новыми людьми, нахождение в детских садах, посещение поликлиники — это всё является факторами, предрасполагающими к инфицированию. Несмотря на присутствие пневмококка в организме, активно проявлять себя этот микроорганизм начинает чаще всего после перенесённой вирусной инфекции, которым больше подвержены дети. Поэтому врачи чаще высказываются за отсутствие необходимости прививать от пневмококковой инфекции взрослых.
Но есть категории людей, которым такая вакцинация непросто показана — она необходима. Эти люди находятся в красном списке у медработников, в конце года на них тоже должна планироваться закупка вакцины от пневмококка. Кто же к ним относится?
- Это пациенты из группы с иммунодефицитными состояниями: болеющие ВИЧ-инфекцией, онкологическими заболеваниями крови, люди, перенёсшие операцию по удалению селезёнки, страдающие алкогольной зависимостью, заядлые курильщики.
- Пневмококковая вакцина для взрослых рекомендуется пожилым людям, старше 65 лет — они чаще болеют.
- Такая иммунопрофилактика показана тем, у кого тяжёлые хронические заболевания: есть наличие обструктивного бронхита, серповидноклеточной анемии, сахарного диабета, цирроза печени, заболеваний почек.
- Врождённые аномалии развития нервной трубки и спинного мозга, при которых происходит подтекание спинномозговой жидкости — ещё одно важное показание для вакцинации от пневмококковой инфекции в любом возрасте.
- Пневмококковая инфекция у взрослых чаще встречается в закрытых коллективах: у военнослужащих, в домах престарелых, среди работников детских садов и школ.
Если есть вакцина в поликлинике по месту жительства эти люди могут прививаться бесплатно. Все остальные, не относящиеся к вышеописанным лицам, вакцинируются по желанию на платной основе.
Варианты вакцин от пневмококковой инфекции
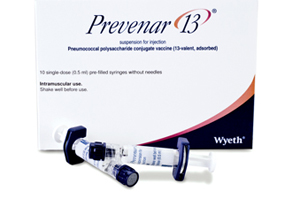
Какие прививки от пневмококковой инфекции могут предложить в поликлинике? Есть несколько вакцин, используемых в России:
График вакцинации
Какой график вакцинации от пневмококковой инфекции у взрослых людей и какова периодичность прививок от пневмококка взрослых?
Препарат вводится однократно, без ревакцинации. Нет необходимости посещать врача спустя несколько месяцев.
Но врачи рекомендуют всем вышеописанным категориям людей прививаться от пневмококковой инфекции каждые 5 лет.
Противопоказания и побочные эффекты
Как переносится прививка от пневмококковой инфекции? У взрослых людей организм не так остро реагирует на любой препарат для улучшения иммунитета. Если ребёнок может несколько дней лежать с повышенной температурой, то у людей постарше такая реакция редко проявляется. Играет роль и тот факт, что взрослый человек уже неоднократно переболел заболеваниями, вызываемыми стрептококками.

Какие бывают побочные эффекты после прививки от пневмококковой инфекции у взрослых? — их немного.
- Местная реакция, проявляющаяся покраснением и незначительным отёком тканей.
- Кратковременное повышение температуры.
- Возможно, появление аллергической реакции в виде крапивницы.
В остальном у взрослых вакцина от пневмококковой инфекции прекрасно переносится и даже не требует особой подготовки к её введению.
Есть ли противопоказания к прививке от пневмококковой инфекции у взрослых? — да, но они чаще бывают из-за острых или временных состояний.
- В период развития острых инфекционных заболеваний прививка не показана.
- Если есть аллергические реакции на один из компонентов препарата.
- Во время обострения хронических заболеваний лучше временно воздержаться от проведения иммунизации.
- Если женщина беременна. Несмотря на рекомендации о возможности прививаться, если нет острой необходимости, можно отложить введение препарата. Любая инъекция для мамы и малыша может обернуться плачевно.
Вакцина от пневмококка взрослым действительно нужна или это навязанная фирмами-производителями уже неэффективная профилактика? — такая вакцина необязательна, у взрослых проводится она чаще по настоянию самих людей. Но если в семье есть маленькие дети или люди с ослабленным иммунитетом — проведение прививки от пневмококковой инфекции — это необходимость, от которой зависит не только ваше здоровье, а и окружающих близких людей. Всем остальным лучше прививаться от пневмококковой инфекции по строгим показаниям, определить которые поможет лечащий врач.
Дизентерия: симптомы и лечение, профилактика, прививка и диагностика

Многие годы пытаетесь избавиться от ПАРАЗИТОВ?
Глава Института: «Вы будете поражены, насколько просто можно избавиться от паразитов принимая каждый день.
Дизентерией называется острая кишечная инфекция, которая передается фекально-оральным путем. Для данного заболевания характерны симптомы общей интоксикации и диареи. Возбудитель данного заболевания – бактерии шигеллы (Shigella) распространены повсеместно. Заражение происходит при проникновении бактерий из кишечника зараженного человека в область желудочно-кишечного тракта к здоровому. Это происходит через насекомых, воду или грязные руки. Дизентерия распространена на территории развивающихся стран, где имеется скученность населения и условия антисанитарии.

- Стадии дизентерии
- Постановка диагноза при дизентерии
- Лечебные мероприятия при дизентерии
- Значимость диеты в лечении
- Медикаментозное лечение дизентерии
- Схемы лечения
- Меры профилактики
- Вакцинация против дизентерии
Шигеллы являются опасными микроорганизмами, которые при проникновении в организм поражают слизистую толстой кишки, что сопровождают такие симптомы, как жидкий стул с примесью слизи и крови. При этом часто присутствует характерная болезненность в период дефекации. В некоторых случаях может присутствовать лишь легкий понос, при котором содержимое кишечника имеет неприятный запах и пенистую консистенцию.
Существует несколько стадий дизентерии, определение которых необходимо для того, чтобы можно было назначить эффективное лечение:
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Острая дизентерия – симптомы появляются на 1-2 сутки после заражения. В основном поражается только толстая кишка, но в некоторых случаях наблюдается поражение толстой кишки и желудка. Острую форму болезни сопровождают такие симптомы, как понос, лихорадка и схваткообразные боли в области живота. Не исключается появление мучительных позывов к дефекации и болезненности во время нее. При поражении желудочной области возникает рвота и тошнота, а также присутствует водянистый обильный стул.
- Хроническая дизентерия – диагноз ставится только в том случае, когда симптомы инфекционного заболевания сохраняются более чем 3 месяца. Течение болезни при этом может быть разным: непрерывным или рецидивирующим. Болезненность при дефекации и кровь в фекалиях отсутствуют. Жидкий стул может возникать время от времени и температура тела повышается всего на несколько градусов.
Дизентерия может протекать в организме бессимптомно, но при этом человек (носитель) является разносчиком инфекции. Обычно это происходит после того, как человек перенес дизентерию и патогенные бактерии продолжают выделяться из кишечника, притом как симптомы болезни полностью отсутствуют.

Дизентерия является серьезным заболеванием, которое при несвоевременном лечении может стать причиной развития серьезных осложнений, таких как инфекционно-токсический шок, перитонит, инфекционно-токсическое поражение ЦНС и пневмония. Именно поэтому после того, как появились первые симптомы дизентерии, следует незамедлительно обратиться к врачу для подтверждения диагноза. Назначать лечение дизентерии у взрослых и детей должен врач, так как самолечение при данной инфекции может стать причиной серьезных осложнений.
После того, как появились симптомы дизентерии, рекомендуется посетить врача. При любой форме жидкого стула в первую очередь назначается анализы на выявление шигеллеза. Диагностика дизентерии осуществляется с помощью следующих методов:
- Серологическая диагностика – выявление антител в крови к шигеллам.
- Бактериологические исследования – достоверная методика диагностики, которая заключается в проведении посева кала для определения патогенных бактерий.
- ПЦР (полимеразная цепная реакция) – позволяет определить гены шигелл в каловых массах. Данный метод диагностики является дорогостоящим и именно поэтому для определения кишечных инфекций используется достаточно редко.
После того, как диагностика дизентерии проведена и установлена стадия заболевания, специалист назначает лечение. Все проводимые мероприятия должны быть рассчитаны в соответствии с индивидуальными особенностями каждого человека. При тяжелых формах болезни в обязательном порядке больному прописывается постельный режим. Больные, у которых имеются среднетяжелые формы инфекции, могут покидать палату для посещения процедур и уборных. При легких формах болезни допускается лечебная физкультура и больному назначается палатный режим.
Диета в лечении дизентерии занимает очень важно место. На протяжении острого периода болезни рекомендован стол №4. После улучшения общего состояния и появления аппетита назначается стол №2. После этого через несколько дней больной, как правило, выписывается из больницы и переводится на общий стол.

Лечение при дизентерии включает в себя назначение антибактериальных лекарственных препаратов. Перед тем, как выписать лекарство врач в обязательном порядке определяет устойчивость шигелл к тому или иному антибиотику. Для этого проводится специальная диагностика, которая требует некоторого времени. В назначении комбинации антибактериальных препаратов нуждаются больные с крайне тяжелыми формами болезни.
Сколько будет длиться лечение дизентерии, зависит от состояния больного. При среднетяжелой форме болезни достаточно 3-4 дня для выведения патогенных бактерий из организма. Тяжелые формы болезни требуют более длительного лечения, не менее 4-5 дней. На протяжении периода раннего выздоровления возможно сохранение кашицеобразного стула и присутствие умеренных явлений метеоризма.
Лечение дизентерии должно проводиться под строгим контролем инфекциониста. Только врач может подбирать дозировки лекарственных средств с учетом стадии заболевания и общего состояния больного.
В основном назначаются следующие схемы лечения:
- Легкая форма – назначают нитрофураны (Фурадонин, Фуразолидон), оксихинолины (Интерикс, Нитроксолин) или эрсефурилы (Нифуроксазид).
- Среднетяжелая форма – назначают Интерикс и Офлоксацин.
- Тяжелая форма – назначают комбинацию аминогликозидов и фторхинолонов. При необходимости проводят курс лечения Офлоксацином и аминогликозидами.

Тяжелая инфекция устраняется также при помощи капельного вливания Альбумина (10% раствор) и гемодеза или иных кристаллоидных растворов. Для общего поддержания организма больного рекомендованы капельницы с глюкозой и инсулином по 1000-1500 мл. Токсины из кишечника выводятся с помощью энтеросорбентов и ферментных препаратов.
При остром течении заболевания спазмы в области кишечника можно удалить с помощью Папаверина или Дротаверина. Значительный болевой синдром купируется с помощью раствора Но-шпы или Платифиллина, которые вводятся внутримышечно.
Лечить биоценоз кишечника после дизентерии рекомендовано с помощью биоспорина, бактисубтила или бактиспорина, которые рекомендуется принимать не менее 7 дней. Хронические формы дизентерии рекомендовано лечить в условиях инфекционного стационара при помощи фторхинола и иммунотерапии. В обязательном порядке проводится лечение протозойных и глистных инвазий, а также иных сопутствующих болезней. Далее принимаются меры по устранению кишечного биоценоза. Прогноз при любой форме дизентерии благоприятный пои условии своевременного обращения к врачу.

Профилактика дизентерии необходима для предупреждения распространения инфекции. Для этого проводятся исследования для выявления заболевания, и при его обнаружении больные изолируются. Госпитализация, как правило, необходима лицам с хронической и острой стадией болезни. При среднетяжелых формах дизентерии допускается лечение в домашних условиях при обеспечении правильного ухода за больным и проведении противоэпидемических мероприятий. К домашнему лечению не допускаются люди, в семье которых проживают дети, посещающие школьные и дошкольные учреждения и лица, работающие на пищевых предприятиях. Больные, которые проживают в общежитии, также госпитализируются в обязательном порядке.
В профилактических целях выписка из стационара осуществляется только после того, как будет получен трехкратный отрицательный результат посева кала после окончания антибактериальной терапии. Лица, перенесшие хроническую форму болезни в обязательном порядке должны наблюдаться в кабинетах инфекционистов на протяжении года, а после острой дизентерии – 3-6 месяцев. Люди, работающие на пищевых предприятиях, после выписки в обязательном порядке направляются для контрольной диагностики в СЭС, и после этого допускаются до работы. При наличии хронической формы дизентерии к работе с пищевыми продуктами люди не допускаются. Специфическая профилактика на сегодняшний день не проводится.
Прививка от дизентерии является важным критерием профилактики инфекционного заболевания. Она помогает сформировать специфический иммунитет к дизентерии. Вакцина представляет собой раствор липосахарида, который вводится внутримышечно.
Прививка от дизентерии стимулирует выработку антител, что через 2 или 3 недели способствует развитию невосприимчивости к данной инфекции. Сохраняется полученный эффект на протяжении года. Вакцинация может проводиться одновременно с другими профилактическими прививками.
Прививка от дизентерии противопоказана в следующих случаях:
- гиперчувствительность;
- беременность;
- острый период инфекционных и неинфекционных болезней;
- возраст до 3 лет;
- обострение хронических заболеваний.
В общем будьте здоровы, а уж если почувствовали недомогание, не ленитесь обратиться к врачу за консультацией.
Прием алкоголя во время вакцинации от энцефалита
Энцефалит – это очень тяжелое и опасное инфекционное заболевание, острой формой из которого является клещевой энцефалит. Существует множество случаев подобной болезни, которые заканчиваются летальным исходом. Особенно если прививка от клещевого энцефалита и алкоголь совмещается человеком.
Чтобы уберечь себя от подобных инцидентов, необходимо быть более бдительным и заранее сделать прививку от клеща, особенно если в ближайшее время человек собирается отправляться загород, в лес или на речку.
Современная медицина ежедневно разрабатывает новые методики для лечения энцефалита, но, к сожалению, на сегодняшний день медики не в силах давать никаких гарантий полного выздоровления пациента с подобной болезнью.

Большую роль в лечении распространенного заболевания играет время, ведь пока инфекция не успела поразить части главного мозга, она поддается лечению и в большинстве случаев наступает полное выздоровление.
Если же был задет главный мозг, постепенно происходит нарушение ЦНР, появляются психические расстройства, развивается слабоумие, паралич, ну а в итоге все это приводит к смерти. Но существуют специальные вакцины, предотвращающие распространение инфекции.
Существует множество разных препаратов, способных предотвратить распространение инфекции по организму. Принцип действия и компоненты у всех максимально одинаковые, вся разница лишь в производителе.
Вакцина, которую вводят пациенту, является тем же вирусом энцефалита, но в мертвом виде. Мертвый вирус сохраняет всю свою патогенную структуру, а при попадании в кровь человека, иммунная система начинает вырабатывать определенные ферменты, выстраивать защиту, способную полностью подавлять вирус.
Через определенное время организм получит собственные антитела к вирусу.

Сама вакцинация состоит из трех частей, то есть из трех инъекций. Этот процесс очень длительный и может занять от шести месяцев и до полутора лет, поэтому чем раньше турист решится, тем быстрее почувствует себя в полной безопасности.
После первой прививки до укола второй должно пройти 1–3 месяца, все зависит от личностных показателей иммунной системы и марки препарата. Многие пациенты задаются вопросом – можно ли употреблять алкоголь после прививки от клещевого энцефалита? Ведь процедура длительная, а соответственно и алкоголь обязан быть исключен в этот период.
Проведя введение второй вакцины, пациенты чувствуют себя в безопасности, так как у 90% людей после прививания обладают полным иммунитетом к инфекции. Необходимость повторной вакцинации определяет врач, изучив анализ крови пациента на присутствие необходимого количества антител к энцефалиту. Если их окажется недостаточно, значит, необходимо сделать прививку повторно.
Третья, повторная вакцинация, часто проводится только через 10–12 месяцев, но не ранее. Проведя введение всех трех вакцин, организм становится на 97% защищенным от проникновения и развития вируса энцефалита, но нельзя дать 100% гарантию здоровья. Даже привитый человек находится в зоне риска.
Такая вакцинация проводится один раз на 10 лет, а каждые три года рекомендуется вводить одну вакцину для поддержания иммунитета. Если укус был произведен клещом в период первых четырех дней от первой вакцинации, необходимо в течение первых 96 часов выполнить полную иммунизацию.
В таком случаи нужно принимать иммуноглобулин, так как прививка не даст никакого результата. Если с момента введения вакцины до укуса прошло более недели, тогда срочно делается вторая вакцинация.
Вопрос, который тревожит абсолютно всех – можно ли пить алкоголь после прививки? Какие существуют ограничения? Какими являются последствия?
Все зависит от индивидуальных способностей организма каждого человека. Всем известно, спиртное оказывает негативное воздействие на организм в целом. Прививка от клещевого энцефалита и алкоголь абсолютно не совместимые вещи. Не стоит испытывать организм клетками энцефалита и спиртным.
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Специалисты рекомендуют воздержаться от приема спиртного в первые 96 часов после вакцинации. За это время вирус адаптируется в организме, а иммунная система начинает вырабатывать необходимые антитела.

Естественно, через неделю люди уже спокойно выпивают. Но это не значит, что следует пить постоянно, так как вакцинация не даст никакого эффекта.
Вопрос – сколько длиться воздержание? Когда разрешено вновь употреблять алкоголь? Лучше всего перебазировать таким образом – а можно ли пить алкоголь во время инфекционных заболеваний, когда организм активно борется с возбудителями и токсическими веществами, влияющими на ход развития болезни.
Алкоголь сам по себе является сильнодействующим токсическим веществом, и, к сожалению, пьющий человек не совсем правильно понимает предназначение спиртных напитков.
При употреблении алкоголя в больших количествах происходит быстрое расширение кровеносных сосудов, за счет чего человек теряет четкую координацию своих движений и испытывает релаксацию, расслабление.
Постепенно наступает наиболее неприятный и стрессовый для организма этап – опьянение. Это ничто иное как отравление организма токсическими веществами, и вместо того чтобы тратить силы на борьбу со смертельно опасной инфекцией, организм частично борется с токсинами.
Но это еще не все. Для пущей стимуляции организма в момент вакцинации или же в период лечения энцефалита, врачи часто назначают:

Употребление спиртного с ними категорически запрещено. Поэтому в период вакцинации и лечения энцефалита прием алкогольных напитков категорически запрещен.
Если в пациенты пили весь этот период, вакцинацию следует считать напрасной, а шансы излечиться от энцефалита минимальны.
Существуют другие ограничения помимо алкогольных напитков. Вакцинация от энцефалита – это типичная прививка, а соответственно после укола стоит избегать попадания влаги на кожу, особенно на протяжении первых трех суток.
Не стоит заниматься водными процедурами, постарайтесь соблюдать личную гигиену иными средствами (обтирание влажным полотенцем, антибактериальные салфетки и прочее).
Не стоит мыть руки в горячей воде, находится долгое время под открытым солнцем, так как повышенная температура тела может спровоцировать развитие воспалительного процесса, отечностей и ухудшению общего состояния.
Только после того, как в месте укола сойдет припухлость и прокол полностью заживет, можно принять ванную или душ.
Энцефалит очень тяжелое и опасное заболевание, лечение которого отнимает множество сил, времени и средств. Следует помнить, привиться не означает обезопасить себя на все 100%, необходимо сохранять внимательность и бережно относитесь к своему здоровью!
Читайте также:


