Антибиотиком выбора при лечении пневмококковой пневмонии является
Пневмококковая бактерия под микроскопом.
Этиология и клиническая картина крупозного воспаления
Пневмококки – представители микрофлоры верхних дыхательных путей человека. При попадании в низлежащие респираторные отделы вызывают их воспаление даже при малейшем снижении защитных механизмов.
Микроорганизмы представляют собой неподвижные анаэробные округлые клетки, диплококки, допускающие рост короткими цепочками. Резистентны к некоторым видам антибиотиков. Являются источником заболевания пневмонией более чем в 30% выявленных случаев.
Пневмококковая пневмония – преимущественно воспаление одного или двух сегментов, реже — лобарное. Чаще поражается верхняя доля правого лёгкого и нижняя доля левого лёгкого.
Характерно два наиболее распространённых пути заражения: эндогенный — пневмония чаще возникает как вторичная инфекция на фоне ОРВИ, бронхита и воздушно-капельный – массовая передача возбудителя во время эпидемии. Отмечены случаи внутриутробного инфицирования плода.
Общие признаки заболевания
Пневмония начинается остро с симптомов нарастающей слабости и интоксикации вплоть до угнетения сознания.
- Общее состояние: озноб, резкая слабость;
- Со стороны нервной системы: головные боли, бессонница;
- Со стороны желудочно-кишечного тракта: аппетит отсутствует, метеоризм, возможна рвота, язык обложен белым налётом;
- Кожные покровы: гиперемия лица на стороне воспаления, кожа влажная. Герпетические высыпания в области губ, носа. В период развития пневмонии — акроцианоз.
- Дыхание частое, поверхностное. Одышка. Поражённая сторона отстаёт при дыхании, межреберья сглажены. У детей выдох сопровождается стоном.
- Со стороны сердечно-сосудистой системы: тахикардия до 125 сокращений в минуту, пульс не ровный, слабого наполнения, давление снижено.
Быстро развивается лихорадка до 39-40 градусов С. Снижение температуры происходит в течение суток критически с развитием гипотонии, вплоть до коллапса и отёка лёгкого. Характерен псевдокризис. При своевременном начале лечения состояние более благоприятное, литическое, температура снижается в течение 1-2 дней.

Вовлечение плевры — боли.
В фазе разрешения пневмонии мокрота слизисто-гнойная, отходит легко.
Диагностическая картина
Начало развития пневмонии характеризуется притупленно-тимпаническим звуком над зоной поражения. С развитием процесса – тупой звук, без бедренной (абсолютной) тупости.
В фазе разрешения определяется притупленно-тимпанический звук. При центральной и верхнедолевой формах пневмонии диагностика на основании физикальных признаков затруднена из-за глубины расположения очага инфильтрации.
В стадии гиперемии на высоте вдоха прослушиваются хрипы. Голосовое дрожание и бронхофония не выражены. Дыхание ослаблено. Наиболее отчётливая аускультация в фазе серого и красного опеченения: дыхание бронхиальное, голосовое дрожание и бронхофония усилены, рассеянные сухие хрипы, крепитация отсутствует.
В фазе рассасывания экссудата определяются разнокалиберные влажные хрипы, крепитации нет, бронхиальное дыхание слабеет.

Признаки воспаления и интоксикации: лейкоцитоз, увеличение количества сегментоядерных и палочкоядерных клеток при уменьшении лимфоцитов, токсигенная зернистость нейтрофилов. Количество моноцитов увеличено. Эозинопения. СОЭ ускорена. Тромбоцитопения. Атипичные формы крупозной пневмонии протекают с лейкопенией.
Уменьшается содержание общего белка в сыворотке крови, в основном за счёт альбумина. Резкий сдвиг альбуминно-глобулинового коэффициента. Значительно увеличен фибриноген. Содержание мочевины и глюкозы на пике пневмонии увеличено.
Возрастает удельный вес мочи. Появляется белок, цилиндрурия, гематурия. Возможно появление желчных пигментов.
Рентгеновская картина начала пневмонии не выражена, определяется усиление легочного рисунка, диффузное затемнение без чётких границ. В развитие пневмонии – однородная инфильтрация без очагов деструкции в проекции поражённого участка. Корень лёгкого расширен, не структурирован.
Стадия регресса рентгенологически определяется уменьшением интенсивности тени, что говорит о рассасывании инфильтрата. Усиление легочного рисунка и признаки уплотнения плевры сохранены. Нормализация картины происходит ориентировочно через 30 дней.
Кто входит в группу риска
Группы риска пневмококковой пневмонии:
- Лица в возрасте старше 65 лет, особая группа риска – проживающие в домах престарелых, находящиеся в отделениях круглосуточного пребывания, имеющие заболевания сердечно-сосудистой системы;
- Дети, особая группа риска – организованные дети, посещающие детские дошкольные учреждения, склонные к частым ОРЗ;
- Все иммунокомпрометированные;
- Лица с проведенной аспленией;
- Подвергающиеся систематически переохлаждению, психическому перенапряжению, испытывающие дефицит питания;
- Лица постоянно находящиеся в тесном коллективе: военнослужащие, заключённые.
Профилактика и лечение пневмококковой пневмонии
- Неспецифическая профилактика:
- соблюдение правил здорового образа жизни;
- отказ от вредных привычек;
- соблюдение правил рационального питания;
- закаливание;
- адекватное и своевременное лечение вирусных инфекций;
- санация носительства пневмококковой инфекции.
- Специфическая профилактика: вакцинация пневмококковой вакциной, показавшей хорошие клинические результаты. Вводится вакцина однократно. Ревакцинируются группы повышенного риска.
- Своевременное антибактериальное лечение препаратами, обладающими анти-пневмококковой активностью. В зависимости от тяжести течения приём назначают периорально, внутримышечно, внутривенно. Возможно проведение ступенчатой терапии.
- Детоксикационная терапия;
- Муколитики;
- Бронхолитики;
- Анальгетики;
- Оксигенотерапия;
- Иммунокорректоры;
- Физическое лечение УВЧ, ЛФК, ингаляции.
Возможные осложнения и прогноз
Затяжное течение пневмонии наблюдается у 40% пациентов, что зависит от возраста, состояния организма, патогенности возбудителя, локализации процесса, успешности терапии. При адекватном лечении начало рассасывания экссудата наступает на 7-8 день.
Возможные осложнения: плеврит, абсцедирование. Менингит, бактериемия, перикардит возникают значительно реже.
У молодых людей грамотное лечение обеспечивает положительный исход заболевания. Высокая степень риска сохраняется у пожилых, отягощённых сопутствующими патологиями, а так же при развитии атипичного течения пневмонии.
Воспалительные процессы, распространяющиеся на органах дыхания, не зря считаются одними из самых тяжелых заболеваний, ведь лечение нередко занимает много времени, причем не всегда завершается успешно. Чтобы не допустить опасных для здоровья последствий, лучше заранее ознакомиться с тем, какие именно болезни могут поразить взрослого или ребенка, как правильно их распознать и какие препараты помогут справиться с недугом. Одно из таких заболеваний, требующее особого внимания – пневмококковая пневмония, симптомы и лечение которой лучше разузнать более подробно.

Как проявляет себя пневмококковая пневмония, симптомы
Что являет собой пневмококковая пневмония, симптомы и лечение, особенности болезни, какими препаратами придется бороться с недугом – вопросов, которые требуют немедленных ответов, при подозрении на заболевание, может появиться немало. Медики предупреждают – взрослые нередко принимают явные признаки воспалительных процессов за совершенно другую болезнь. Завершается это вполне предсказуемо – к врачу не обращаются, пытаются справиться с недугом самостоятельно, получая непростые осложнения.
Пневмококковая пневмония, симптомы, которые должны стать поводом для немедленного обращения к врачу:
- резкий скачок температуры до 40 градусов;
- болезненные ощущения в грудной клетке при вдохе и выдохе;
- продолжительный кашель без отхаркивания;
- одышка;
- выделение мокроты, в которой присутствуют кровяные и гнойные вкрапления (при развитии болезни);
- потеря аппетита;
- вялость, общая слабость;
- болезненные ощущения в мышцах, ломота по всему телу.
Нередко случается, что больного тревожит всего несколько признаков. Не нужно ждать, пока болезнь начнет быстро распространяться – обратиться к доктору нужно при первых подозрениях на коварный и опасный недуг, который при отсутствии лечения может завершиться летальным исходом.
Чем может грозить пневмококковая пневмония у детей, как распознать болезнь у ребенка
Особенно опасной считается пневмококковая пневмония у детей – даже своевременное лечение может завершиться осложнениями, которые могут угрожать развитию и общему состоянию здоровья крохи. Именно поэтому так важно не медлить с обращением к врачу, который проведет точную диагностику и назначит наиболее эффективные препараты для лечения.
Распознать признаки болезни у ребенка не слишком сложно, любимое чадо может жаловаться на некоторые проявления, которые не следует оставлять без внимания. Насторожить взрослых должны такие симптомы:
- болезненные ощущения в груди;
- головные боли;
- дискомфорт на слизистых горла;
- кашлевые приступы, которые сопровождаются нарушениями дыхания;
- изменение оттенка кожи (обычно носогубный треугольник приобретает синий цвет).
Даже если ребенка тревожит не пневмококковая пневмония, симптомы и лечение которой нередко напоминают другую болезнь, отказываться от помощи медиков не стоит. Только специалист может подтвердить подозрения родителей или убедить их в том, что малыша поразила простая простуда и тревога была напрасной.

В каких случаях применяется лечение антибиотиками
Чаще всего врач назначает лечение антибиотиками, поскольку заболевание провоцируют бактерии, которые могут не поддаться простому лечению. Определить, какие именно препараты способны справиться с опасным недугом, может только доктор, самостоятельно принимать какие-либо составы категорически запрещено – это может привести к стремительному развитию болезни.
Рекомендуемые при заболевании антибактериальные препараты:
- Амоксиклав (группа пенициллинов);
- Эритромицин (группа макролидов);
- Цефазолин (цефалоспорины);
- Ампициллин (пенициллины).
Каждый из этих препаратов имеет свои особенности, которые нужно учитывать при приеме. Главное, что нужно помнить в продолжение лечения – антибактериальные лекарства рекомендуется принимать в строго назначенное время, поскольку воздействуют они определенный период. Еще одно важное правило – еще в начале приема состава медик назначает длительность курса, превышать который категорически запрещено.
Антибиотик цефалоспоринового ряда при пневмококковой пневмонии
При слишком тяжелых проявлениях заболевания врачом может назначаться антибиотик цефалоспоринового ряда при пневмококковой пневмонии. Эти препараты считаются самой мощной и агрессивной группой среди антибактериальных лекарств, и рекомендуются они только при отсутствии результатов при приеме других составов.
Самые популярные препараты этой группы – Цефазолин и Цефтриаксон. Состав лекарств мало отличается, разница только в концентрации активных компонентов. Особенность этих средств – они практически не вызывают аллергическую реакцию, что важно для людей, страдающих от раздражения, появляющегося при лечении аптечными препаратами.
Лекарства могут приниматься внутрь или внутримышечно – решает, какому именно способу лечения отдать предпочтение, только врач. Таблетки обычно назначаются взрослым, детям рекомендуется вводить раствор с помощью инъекций.

При пневмококковой пневмонии эффективен Изониазид
Какие еще составы можно применить при заболевании и насколько при пневмококковой пневмонии эффективен Изониазид? Для многих этот препарат более известен, как лекарство против туберкулеза, но и при воспалительных процессах на легких он может оказать не менее эффективное воздействие. Особенно часто назначают состав после перенесенной пневмонии, поскольку он способен предотвратить неприятные осложнения, которые могут возникнуть даже при успешном избавлении от болезни.
Препарат разрешен только с подросткового возраста – детям для профилактики или предотвращения осложнений придется принимать другие средства. Дозировку назначает только врач, который также определяет длительность лечения, превышать ее категорически запрещено. Лекарство довольно агрессивное, поэтому в продолжение курса лучше внимательно следить за тем, как организм реагирует на составляющие. При первых тревожных сигналах необходимо отказаться от продолжения приема и прибегнуть к более щадящим составам.
Лечение пневмококковой пневмонии народными методами
Насколько возможно лечение пневмококковой пневмонии народными методами и способны ли растительные составы полностью заменить аптечные медикаменты? Сразу следует запомнить одно важное правило – использовать растительные составы можно только в качестве вспомогательных мер, но никак не главным лекарством. Ошибки, допущенные в лечении, могут привести не только к осложнениям, но и к летальным исходам. Справиться с воспалительными процессами в легких можно только агрессивными препаратами, а не мягкими и щадящими отварами.
Одно из средств, которое можно использовать для облегчения симптомов заболевания – отвар на основе инжира. Приготовление домашнего лекарства:
- Промыть два сушеных плода инжира.
- Залить фрукты молоком (200 мл), отправить на плиту и варить в продолжение 15 минут.
- Настаивать не нужно, можно сразу принимать средство.
Фрукты выбрасывать не нужно, их рекомендуется съесть до приема молочного средства. Принимать состав нужно дважды в сутки, каждый раз рекомендуется готовить свежий напиток. Добавлять что-либо в него не стоит – это может снизить действенность жидкости.

Эриотропная терапия пневмококковой пневмонии
Какими препаратами проводится эриотропная терапия пневмококковой пневмонии? Чаще всего здесь используются антибактериальные лекарства. Помимо антибиотиков назначаются нитрофураны. Роль таких средств – уничтожение бактерий, спровоцировавших воспалительный процесс. Эти составы нужно принимать определенное время, обычно курс лечения не превышает полутора недель. Если результаты отсутствуют, назначается средство с другим составом.
Применение эриотропной терапии рекомендуется еще до развития болезни – если воспаление стремительно распространяется на здоровые ткани, придется применять лечение более мощными составами. Медики предупреждают – без назначения врача не следует использовать эти лекарства, поскольку они принимаются только под контролем врача, который следит за результатами воздействия средств.
Внебольничная пневмококковая пневмония – что это?
Что такое внебольничная пневмококковая пневмония – вопрос, который может возникнуть у людей, не сталкивающихся с воспалительными заболеваниями. Медики на этот вопрос дадут простой ответ – это болезнь, которая развивается у человека, не контактирующего с медицинскими учреждениями. Основные признаки болезни:
- озноб;
- сухой кашель;
- общее недомогание;
- сильные хрипы;
- болезненные ощущения в груди;
- усталость, апатия, вялость.
Чаще всего такое заболевание заканчивается принужденной госпитализацией, которая может оказаться бесполезной. Медицинская статистика оповещает, что случаев смертности при внебольничном заболевании намного больше, чем при обычном недуге, на которое было осуществлено своевременное воздействие мощными препаратами.

Основной возбудитель пневмококковой пневмонии
Главный возбудитель пневмококковой пневмонии был открыт много лет назад, но лишь недавно начали производить вакцину, которую можно использовать для профилактики болезни. Воспалительный процесс начинается благодаря пневмококку, который и провоцирует настолько опасные проявления в организме.
Помимо пневмонии возбудитель может спровоцировать ряд других болезней, среди которых самыми опасными считаются сепсис, артрит, перикардит. Несмотря на то, что эти заболевания спровоцированы одним и тем же возбудителем, лечение назначается разное. Некоторые из этих болезней отлично поддаются воздействию простыми щадящими препаратами, другие требуют применение антибактериальных составов. Решать, что именно применить в индивидуальном порядке, может только врач, поэтому к специалисту и нужно обратиться при первых признаках болезни, ни в коем случае не приступая к приему самостоятельно.
Как проводится диагностика пневмококковой пневмонии
Первое, что необходимо для того, чтобы с точностью установить болезнь и назначить самое эффективное лечение – визит к доктору. Только диагностика пневмококковой пневмонии поможет успешно справиться с коварным и опасным для организма человека недугом. Определение заболевания проводится опросом, осмотром, лабораторными исследованиями. На основе полученной информации врач назначает лечение.
Вместе с анализами крови врачи обычно берут образцы мокроты. Обязательное условие – проведение рентгенографии, которая поможет определить, насколько поражены болезнью легкие. Если врачи подозревают скопление экссудата, возможно, что будет назначено УЗИ, по результатам которого будет назначена дополнительная терапия.

Для лечения внебольничной пневмококковой пневмонии применяется комплексное воздействие
Что из медикаментозных препаратов для лечения внебольничной пневмококковой пневмонии применяется для эффективного воздействия на болезнь? Обычно медики назначают комплексное лечение, которое направлено на устранение нескольких проблем:
- противокашлевые препараты (Лазолван, Беродуал, Мукалтин, Эуфиллин);
- витаминные комплексы;
- коферменты (Липоевая кислота);
- солевые растворы (физраствор);
- противовоспалительные составы (Парацетамол, Вольтарен);
- сердечные препараты (Строфантин);
- ингаляции.
Поскольку такое лечение довольно сложное, происходить оно должно только под строгим контролем медиков. Рассчитывать дозировки, длительность лечения какими-либо составами, количество приемов должен только специалист. Домашние средства можно применять только с разрешения доктора, причем они должны быть дополнительными, а не основными лекарствами.
Народные средства против пневмококковой пневмонии
Есть немало народных составов, которые можно успешно применять при воспалительных процессах, распространяющихся в легких. Конечно же, делать это разрешено только с согласия специалиста. Несмотря на бережное обращение с организмом человека растительных средств, в продолжение их применения необходимо внимательно следить за состоянием здоровья. При первых признаках ухудшения самочувствия обязательно отказаться от продолжения употребления домашних лекарств.
Одно из средств, которое быстро и эффективно облегчит симптомы болезни – бальзам на основе зверобоя. Приготовить его просто:
- 60 гр. сухого зверобоя потереть руками, положить в небольшую емкость.
- Довести до кипения воду (0,5 л), заварить подготовленную растительную кашицу.
- Отправить емкость с составом на небольшой огонь, выдержать не менее получаса.
- Настоять до полного охлаждения, желательно укутать теплым платком (можно ускорить процесс настаивания, используя термос).
- На водяной бане растопить мед (обязательно липовый), добавить в отфильтрованный отвар. Пчелиного продукта можно добавлять по вкусу, но не более 100 гр.
- Размешать средство, плотно закрыть, поставить в темное место на две недели.
- В продолжение настаивания несколько раз энергично встряхнуть банку или бутыль со средством.
Принимать домашнее лекарство нужно небольшими порциями – всего по 25 мл. Количество приемов в сутки – до четырех раз. Длительность лечения – до полумесяца. Превышать время приема не следует, при отсутствии положительных результатов придется использовать другие средства.
Еще одно замечательное средство можно приготовить на основе чеснока. Для этого очистить головку жгучего овоща, превратить в кашицу с помощью пресса, добавить предварительно подготовленный настой овса (проварить 50 гр. овсяных зерен в 150 мл воды). Смесь залить 220 мл молока, довести до кипения. Полученный состав разделить на две части, принять в течение дня. Длительность применения настоя – 2 недели, после этого можно сделать непродолжительный перерыв и повторить курс лечения.
Пневмококковая пневмония, симптомы и лечение, препараты и домашние составы для быстрого избавления от болезни – информации о заболевании есть немало, и перед тем, как приступить к воздействию на недуг, обязательно изучить все особенности. Не следует забывать о том, что воспалительный процесс на легких очень опасен для человека, и только под контролем врача можно справиться с ним быстро и эффективно.
Воспаление легких, вызванное пневмококком, называется пневмококковой пневмонией. Пневмококковая пневмония является самой часто выявляемой разновидностью острых внебольничных воспалений легких у детей и взрослых.
Ежегодно в мире регистрируется до 0,5 млн случаев заболевания пневмонией, вызываемой этим возбудителем. По данным медицинской статистики, пневмококк вызывает воспаление легких у 70-90% больных пневмонией разной этиологии.
- Начальная стадия пневмонии
- Стадия красного уплотнения
- Стадия бурого уплотнения
- Стадия разрешения
- Диагностика
- Режим и питание при пневмококковой пневмонии
- Антибиотикотерапия пневмококковой пневмонии
- Патогенетическая терапия пневмонии
- Детоксикация
- Симптоматическое лечение
- Немедикаментозное лечение
Причины и факторы риска заболевания
Пневмококковая пневмония вызывается грамположительными микроорганизмами Streptococcus pneumoniae (пневмококк), источниками которых являются больные или носители. Носительство пневмококка обнаруживается у четверти взрослого населения и у половины детей, которые посещают организованные коллективы (детские сады, школы).
Также высокий процент носительства этого микроба наблюдается среди работников медицинских учреждений, крупных промышленных предприятий, лиц, проживающих в казармах и лагерях.
Основными путями заражения человека пневмококком являются воздушно-капельный и контактный. Контактным путем чаще всего заражаются дети и медицинские работники, обслуживающие больных пневмококковой пневмонией, а воздушно-капельным – все остальные люди. Вероятность заражения воздушно-капельным путем во много раз возрастает в холодное время года.
К факторам, ухудшающим прогноз для здоровья и жизни пациентов с пневмококковой пневмонией, относятся:
- бактерии (обнаружение возбудителя в крови),
- обширное поражение легкого (более одной доли),
- большой опыт курильщика,
- злоупотребление алкоголем,
- вредные производственные факторы (охлаждающий микроклимат, токсические вредные вещества),
- сердечно-сосудистые заболевания, сопровождающиеся застойными явлениями в малом круге кровообращения,
- хронические врожденные и обструктивные заболевания дыхательной системы,
- хронические патологии носо- и ротоглотки, придаточных пазух носа,
- сопутствующие хронические болезни (почек, печени, сердца),
- физическое истощение,
- ослабленный иммунитет,
- пожилой или детский (до двух лет) возраст.
Пневмококк обладает высокой тропностью к легочной ткани, но он способен вызвать не только воспаление легких, но и инфекции других органов и систем:
- верхних дыхательных путей (риниты, синуситы),
- отиты,
- менингиты,
- сепсис.
Восприимчивость человека к пневмококкам очень высока. Это объясняется особенностью строения их клеточной стенки – в ней содержится антифагин. Антифагин является специфическим веществом, вырабатываемым пневмококками, которое препятствует распознаванию и фагоцитированию бактерий макрофагами человеческой иммунной системы.
Клиническое течение пневмококковой пневмонии
Патологический процесс, вызываемый пневмококками в легких, у половины пациентов протекает тяжело. Согласно данным медицинской статистики, при пневмококковой пневмонии около 50% больных требуют госпитализации в связи с ее тяжелым течением.
Пневмококк обычно вызывает долевую (крупозную), реже – очаговую пневмонию.
В клинической картине пневмококковой пневмонии различают четыре стадии:
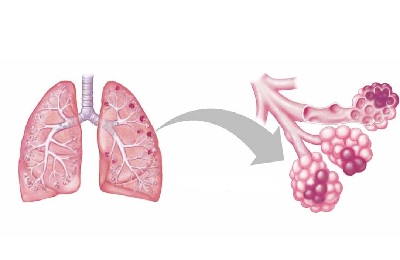
Начальную (отека, накопления экссудата).
Клиническая картина пневмококковой пневмонии у детей может отличаться от таковой у взрослых. Пневмококковая пневмония у детей, как правило, протекает более тяжело и часто с выраженными признаками интоксикации, поэтому требует госпитализации.
Инкубационный период при пневмококковой пневмонии непродолжительный и составляет в среднем 2-3 дня.
Заболевание начинается остро. Первыми признаками пневмококковой пневмонии являются:
![]()
Однократный озноб (перед повышением температуры),- Внезапное повышение температуры до 38-40°С,
- Боль в грудной клетке на стороне поражения при дыхании,
- Сухой кашель.
Длительность начального периода составляет от 12 до 72 часов. Пневмококк в легких способен вызывать реактивное кровенаполнение сосудов легких, в результате чего в просвет альвеол массивно выходят лейкоциты и плазма. Таким образом, в альвеолах накапливается серозный экссудат, содержащий большое количество возбудителей.
При физикальном обследовании в начальной фазе определяются:
- При простукивании (перкуторно) – притупление звука над очагом,
- При выслушивании (аускультативно) – сухие и влажные мелкопузырчатые хрипы, крепитация, жесткое дыхание с удлинением выдоха.
Эта стадия также длится около 12-72 часов. Характеризуется она тем, что в просвет альвеол большого участка легкого, заполненный серозным экссудатом, из кровеносного русла в результате диапедезного кровоизлияния попадает большое количество эритроцитов. Экссудат становится плотным, безвоздушным.

С наступлением этой стадии клиническая картина дополняется такими клиническими симптомами:
- одышкой (вследствие «,выключения», большого участка легкого),
- учащением дыхания,
- влажным кашлем,
- выделением мокроты, которая имеет слизисто-гнойный характер, и содержит прожилки крови,
- нарастают симптомы интоксикации: общая слабость, боли в мышцах, ломота в теле, снижение аппетита.
В патологический процесс при пневмонии, кроме собственно альвеол, вовлекаются интерстициальная ткань, плевра, лимфоузлы средостения.
При перкуссии над зоной поражения определяется тупой звук, а при аускультации – усиленное голосовое дрожание, бронхофония, при вовлечении плевры – шум трения плевры.
Продолжительность этой стадии составляет в среднем 2-6 суток. В экссудат попадает большое количество лейкоцитов, а эритроциты, находящиеся в нем, распадаются. В результате этого цвет содержимого альвеол (мокрота) меняется с красного на серо-бурый.
Именно благодаря такому цвету экссудата эта стадия получила такое название (у некоторых авторов – стадия серого опеченения). Остальные симптомы не отличаются от таковых при предыдущей стадии.
В стадии разрешения воспалительный процесс постепенно стихает, экссудат в легких рассасывается под влиянием макрофагов. Клинические проявления также уменьшаются.
Аускультативно в этой стадии определяются:
- мелкопузырчатые хрипы,
- жесткое дыхание с переходом в везикулярное,
- крепитация.
О переходе пневмонии в фазу разрешения говорит нормализация температуры тела и уменьшение количества выделяемой мокроты. Боли в грудной клетке стихают, уменьшается одышка.
Диагноз «,пневмококковая пневмония», ставят на основании данных опроса, осмотра, перкуссии и аускультации, а также результатов дополнительных методов исследования.
Основными диагностическими методами при подозрении на пневмонию являются:
Лабораторные анализы. Общий анализ крови (значительное повышение лейкоцитов, сдвиг лейкоцитарной формулы влево, повышение количества эозинофилов, увеличение СОЭ), биохимический анализ крови (повышение белков воспаления, фибрина, серомукоида), микроскопия мокроты (определение цепочек пневмококков в мазках, окрашенных по Граму).

Также проводят бактериологический анализ мокроты с определением антибиотикочувствительности (пневмококки плохо культивируются на средах, поэтому этот анализ редко дает положительные результаты), иммунологический анализ крови (нарастание титров антител к пневмококку).
Компьютерная или магнитно-резонансная томография, как правило, для постановки диагноза не применяются в связи с высокой стоимостью таких исследований. Они дают высокоточные результаты, по которым можно провести дифференциальную диагностику пневмонии с другими заболеваниями органов грудной полости (туберкулезом, раком легкого).
Лечение пневмококковой пневмонии
После постановки диагноза «,пневмококковая пневмония», врач должен определиться, нужна ли госпитализация больному. Госпитализации подлежат дети, люди старше 65 лет, а также пациенты:
- с сопутствующими тяжелыми хроническими заболеваниями,
![]()
с иммунодефицитными состояниями,- с нарушениями сознания,
- с подозрением на вдыхание рвотных масс или аспирацию других жидкостей,
- с выраженной тахикардией (свыше 30 дыханий в минуту),
- в шоковом состоянии,
- с вовлечением в патологический процесс более, чем одной доли легкого,
- с отсутствием эффекта от антибиотикотерапии в течение трех дней.
Лечение пневмококковых пневмоний должно быть комплексным и обязательно включать:
- лечебный режим,
- диетотерапию,
- антибиотикотерапию,
- патогенетическое лечение,
- детоксикационную терапию,
- симптоматическое лечение,
- лечение сопутствующих заболеваний,
- физиотерапию, лечебную физкультуру, массаж.
В течение лихорадочного периода больному назначается постельный режим. Помещение, где находится больной, должно ежедневно проветриваться и подвергаться влажной уборке.
Питание пациентов должно быть полноценным по содержанию белков, жиров и углеводов и их соотношению.
В начале заболевания необходимо отдавать предпочтение легкоусвояемым продуктам, бульонам, жидким кашам. В течение всего периода болезни пациент должен пить много жидкости – до 2,5-3 л в сутки.
Антибиотикотерапию при пневмококковой пневмонии назначают эмпирически, то есть без результатов чувствительности бактерий к антибиотикам.
Ждать этих результатов нецелесообразно, поскольку:
- пневмококки редко высеваются при бактериологическом анализе мокроты,
- результаты анализа на антибиотикочувствительность обычно готовы не ранее, чем через пять суток с момента посева отобранного материала, а это является неоправданной потерей времени.
Поэтому результаты бактериологического анализа мокроты обычно являются подтверждением правильности постановки диагноза, а не основанием для выбора антибиотиков.
Антибактериальными препаратами выбора при пневмококковой пневмонии являются:
- пенициллины (Амоксиклав, Ампициллин),
- макролиды (Эритромицин, Азитромицин),
- цефалоспорины (Цефазолин, Цефтриаксон).

Способ введения, дозировка антибиотиков и длительность их назначения зависит от тяжести течения пневмонии. При лечении пневмонии у детей предпочтение следует отдавать пероральному способу применения антибактериальных препаратов.
Патогенетическая терапия пневмококковой терапии зависит от течения заболевания и выраженности легочных и системных проявлений и включает:
- бронхолитические препараты (Атровент, Беродуал),
- отхаркивающие средства (Лазолван, Бромгексин),
- муколитические препараты (Мукалтин, Ацетилцистеин, Калия йодид),
- бронхорасширяющие средства (Эуфиллин),
- антиоксидантное лечение (витамины Е, С, Рутин, поливитаминные препараты),
- иммуномодуляторы (Тималин, Натрия нуклеинат, Декарис).

Восстановление дренажной функции бронхов играет главную роль в патогенетическом лечении пневмонии, поскольку без удаления экссудата не может начаться выздоровление пациента. При сухом кашле его важно увлажнить, для этого применяются муколитики и отхаркивающие препараты.
Большое количество свободных радикалов, образующееся при воспалительном процессе, вызывает повреждение мембран альвеолоцитов и сосудов, поэтому антиоксидантная терапия также очень важна в комплексной терапии пневмонии.
Объем дезинтоксикационной терапии зависит от тяжести пневмонии и выраженности интоксикационного синдрома.
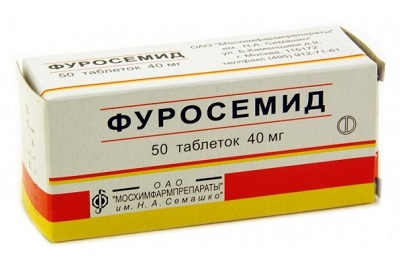
Детоксикация обязательно включает инфузионную терапию с контролированным диурезом (Фуросемид):
- солевые растворы (Рингера, физиологический),
- раствор глюкозы,
- гемодез,
- коферменты (Кокарбоксилаза, Липоевая кислота).
При очень сильной интоксикации пациентам может проводиться плазмаферез, гемосорбция, а при газовом алкалозе – кислородотерапия.
Симптоматическое лечение предусматривает купирование выраженных симптомов, которые вызывают дискомфорт или болевые ощущения у больных:
- противокашлевые средства (Кодтерпин, Либексин, Тусупрекс) – при болезненном, но сухом кашле,
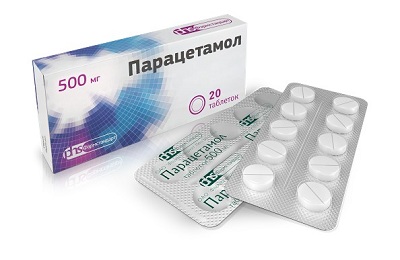
- нестероидные противовоспалительные средства (Парацетамол, Аспирин, Вольтарен, Индометацин) – при выраженных болях в грудной клетке, для уменьшения отека интерстициальной ткани,
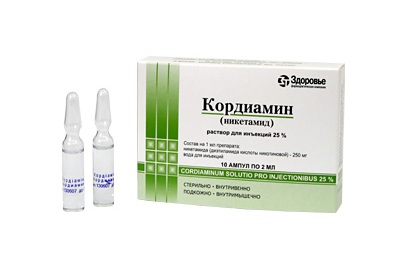
- сердечные средства (Камфорное масло, Кордиамин, Строфантин) – для улучшения сократительной функции миокарда.

Физиотерапевтические методы назначаются на стадии выздоровления для ускорения рассасывания экссудата, улучшения микроциркуляции, стимуляции иммунитета. Самыми эффективными при пневмонии являются:
- ингаляции с Биопароксом, Ацетилцистеином,
- аэроионотерапия,
![]()
электрофорез Кальция хлорида, Калия йодида, Магния сульфата,- ультравысокочастное электрическое поле (УВЧ),
- индуктотермия,
- сверхвысокочастотное электромагнитное поле (СВЧ),
- аппликации (парафиновые, озокеритные, грязевые),
- иглорефлексотерапия.
Лечебную физкультуру (ЛФК) назначают на второй-третий день после нормализации температуры (вместе с отменой антибиотиков). Занятия ЛФК увеличивают жизненную емкость легких, улучшают вентиляцию в них, нормализуют дренажную функцию бронхов, улучшают микроциркуляцию в тканях.
Массаж показан на любой стадии пневмонии. Приемы массажа при этом отличаются в зависимости от стадии. С помощью массажа улучшается дренажная функция бронхов и микроциркуляция в тканях легких.
Прогноз при пневмонии, вызываемой пневмококками, вполне благоприятный. При своевременной диагностике и лечении выздоровление наступает в течение 4 недель. Актуальность пневмококковой пневмонии в последние годы уменьшилась вследствие активного применения антибиотиков новых поколений и вакцинирования, однако в первые 5 дней заболевания смертность пациентов продолжает сохраняться на уровне 5%.
С 2014 года стало возможным осуществлять медикаментозную профилактику пневмококковой пневмонии, которая заключается в специфической вакцинации против пневмококковой инфекции. Для вакцинации применяются вакцины Синфлорикс, Превенар и Пневмо 23. Вакцинирование от пневмококка позволяет снизить уровень носительства пневмококка среди населения, таким образом, уменьшить вероятность заражения ним.
Проведение общей вакцинации населения и своевременное обращение пациента к врачу при появлении первых признаков пневмонии значительно улучшает прогноз для здоровья и жизни пациента.
Читайте также: