Актиномикоз легких на рентгене
Это заболевание отличается разнообразием клинических проявлений, что связано со стадийностью развития специфического процесса (инфильтрат, абсцедирование, фистулообразование, рубцевание) и с его многочисленными локализациями (голова, шея, ЛОР-органы, грудная клетка, легкие, молочная железа, подмышечные, параректальные и паховые зоны, брюшная стенка, печень, кишечник, гениталии, слепая кишка, ягодицы, конечности и др.).
Итак, возбудителями актиномикоза являются грамположительные бактерии — микроаэрофильные, аэробные и анаэробные актиномицеты, которые широко распространены в природе, составляют 65% от общего числа микроорганизмов почвы, обнаруживаются в воде, в том числе в водопроводной и ключевой, в горячих (до 65°C) минеральных источниках, на растениях, на каменистых породах и даже в песках Сахары.
Входными воротами при экзогенном заражении являются повреждения кожи, слизистых оболочек, костных и мягких тканей. Актиномицеты также обитают в организме человека, контаминируя полость рта, крипты миндалин, респираторный, генитальный и желудочно-кишечный тракт, и являются источником эндогенного заражения. Они сапрофитируют у практически здоровых людей и при определенных условиях становятся патогенными. Присоединение других бактерий влияет на вирулентные свойства актиномицет.
В развитии актиномикоза значительную роль играют также предшествующие факторы, при торакальной локализации это травмы грудной клетки, хирургические операции, огнестрельные ранения, хронические неспецифические заболевания, абсцессы и туберкулез легкого и др.
Часто хронический гнойный гидраденит подмышечных областей осложняется актиномикозом и сочетается с поражением молочных желез.
Важное значение для верификации актиномикоза имеет микробиологическое исследование, которое включает микроскопию и посев на питательные среды отделяемого из свищей, мокроты, промывных вод бронхов, пунктатов из поверхностных абсцессов и более глубоких очагов. В ходе операций по поводу гнойно-воспалительных процессов в торакальной области следует делать посев удаленных тканей, грануляций, гноя, детрита и др. на необогащенные питательные среды (2% мясопептонный агар, тиогликоливую среду, 1% сахарный агар) и выращивать при t = 37°С с целью выделения актиномицет.
Актиномицеты не растут на стандартной для грибов среде Сабуро. Препараты окрашивают гематоксилин — эозином, по Граму и Грокотту. Для актиномикотической инфекции характерно образование гранул (друз), которые макроскопически представляют из себя желтоватые зерна диаметром до 1 мм.
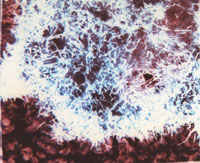 |
| Рисунок 1. Actinomyces israelii. Окраска по Гомори – Грокотту (х 500) |
Гистологическое исследование биопсийного или послеоперационного материала достаточно информативно и важно для дифференциальной диагностики. Материал можно окрашивать гематоксилин-эозином, по Цилю–Нельсену, Гомори–Грокотту, Романовскому–Гимзе, Граму–Вейгерту, Мак-Манусу (рис. 1).
Торакальный актиномикоз может протекать по типу катарального или гнойного бронхита, плевропневмонии, абсцесса легкого, осумкованного плеврита, остеомиелита ребер, иногда актиномикоз симулирует новообразование легкого. Заболевание дифференцируют также с туберкулезом, абсцессом и др. Рентгенологическая картина торакального актиномикоза весьма многообразна и зависит от локализации и стадии процесса. Выявление уплотненных трабекул соединительной ткани легкого ошибочно наводит на мысль о туберкулезе легких: очаг актиномикоза, локализующийся в клетчатке средостения, часто принимается за опухоль.
Актиномикотический трахеит характеризуется затруднением дыхания, одышкой, уменьшением просвета и деформацией трахеи. Гранулематозный актиномикотический процесс может распространяться на мягкие ткани шеи.
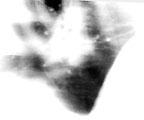 |
| Рисунок 2. Рентгенография. Торакальный актиномикоз |
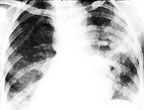 |
| Рисунок 3. Томография — очаг актиномикоза в нижней доли легкого |
Для актиномикоза молочной железы характерны предшествующие травмы, мастопатия или мастит, отсутствие сильных болей, рецидивирующее появление одного или нескольких свищей, наличие плотного инфильтрата, абсцедирование, негомогенный гной с включениями в виде мелких зерен (друз). Дифференцируют с мастопатией, гнойным маститом, абсцессом, опухолью.
В Центре глубоких микозов (Москва) разработаны, подтверждены патентами РФ, а также свидетельствами на изобретения и более 50 лет успешно применяются унифицированные схемы лечения актиномикоза различных локализаций, которые включают:
- противовоспалительную терапию антибиотиками и сульфаниламидами (короткими курсами);
- иммунотерапию актинолизатом - специфическим препаратом, изготовленным из актиномицет;
- общеукрепляющие средства; физиотерапевтические процедуры (исключая тепловые);
- хирургические методы.
Антибиотикотерапия актиномикоза оправдана высокой чувствительностью актиномицет к антибиотикам и частым присутствием в очаге другой бактериальной неспецифической флоры (> 60% случаев).
В подтверждение эффективности антибиотикотерапии достаточно указать на тот факт, что до эры антибиотиков смертность от торакального актиномикоза была выше 80%, а в дальнейшем этот показатель снизился до 18%.
В соответствии с чувствительностью к антибиотикам используют препараты пенициллинового ряда, а также тетрациклины, аминогликозиды, цефалоспорины в максимальных суточных дозах по 10–14 дней, причем преимущественно в период обострения процесса. С целью воздействия на анаэробы применяют метронидазол и клиндамицин.
Хороший противовоспалительный эффект обеспечивают сульфаниламидные препараты. Однако в некоторых клиниках России наблюдаются разногласия в отношении продолжительности курсов антибиотикотерапии. По нашему мнению, подтвержденному многолетним опытом, длительное применение антибиотиков при хроническом течении актиномикоза неэффективно, вызывает резистентность и приводит к осложнениям. Основываясь на более чем 20-летнем опыте наблюдений, мы считаем продолжительные (до 3–6 мес) непрерывные курсы антибиотикотерапии неэффективными и опасными.
Актинолизат через специфические внутриклеточные рецепторы иммунокомпетентных клеток воздействует на иммунную систему, стимулирует продукцию антител к различным инфектантам, разрушает актиномицеты, повышает резистентность организма, оказывает противовоспалительное действие, усиливает аппетит, снимает усталость, способствует общей активности.
Актинолизат вводят внутримышечно 2 раза в неделю: детям до 3 лет по 0,1 мл/кг, от 3 до 14 лет — по 2 мл, после 14 лет — по 3 мл.
Длительность курса — 20–25 инъекций. Интервал между курсами — 1 мес. Количество курсов (от 2 до 6) зависит от формы и тяжести заболевания. Через 1 мес после клинического выздоровления для предупреждения рецидива проводят профилактический курс (5–15 инъекций).
Благодаря терапии актинолизатом удалось значительно снизить объем применяемых антибактериальных средств и избежать нежелательных побочных действий. Смертность от торакального актиномикоза при этом снизилась в 3–4 раза.
В комплексное лечение актиномикоза включают также общеукрепляющие и симптоматические средства, по показаниям — дезинтоксикационные процедуры, ультразвуковую терапию, в предоперационном периоде — промывание свищей растворами антисептиков. Параллельно проводят лечение сопутствующих заболеваний.
Хирургическое лечение. В остром периоде радикальное удаление очага актиномикоза противопоказано, так как процесс прогрессирует и приобретает распространенные формы. Оперативное вмешательство требует специальной подготовки, в которую входят дренирование гнойного очага, противовоспалительное лечение, иммунотерапия актинолизатом и применение общеукрепляющих средств.
При актиномикозе легких и колонизации легочных каверн актиномицетами проводятся лобэктомия, иногда с резекцией ребер, вскрытие и дренирование гнойных полостей, каверн и очагов распада. В случае актиномикоза подмышечных и паховых областей, развившегося на фоне хронического гнойного гидраденита, очаги поражения иссекают по возможности единым блоком, в пределах видимо здоровых тканей.
При развитии актиномикотического процесса в молочной железе производят секторальное иссечение очагов актиномикоза с предварительным прокрашиванием свищевых ходов.
В послеоперационном периоде противовоспалительную и иммуномодулирующую терапию актинолизатом продолжают, по показаниям проводят гемотрансфузии и физиопроцедуры, ежедневно делают перевязки. Швы снимают на 8–10-й день. Прогноз оказывается более благоприятным, если лечение начато на ранних стадиях заболевания на фоне адекватной иммунотерапии актинолизатом.
С. А. Бурова, доктор медицинских наук, профессор
Национальная академия микологии, Центр глубоких микозов, ГКБ № 81, Москва
Актиномикоз легких
Этиология. Заболевание вызывают актиномицеты, занимающие промежуточное положение между бактериями (микобактерии, дифтероиды) и низшими грибами. Актиномикоз легких вызывает анаэробный тип актиномицетов, характеризующийся образованием зерен, лучей, колб.
Патогенез. Актиномицеты — условно-патогенные агенты, сапрофитнрующие в полости рта, в верхних дыхательных путях, кишечнике. Внедрению актиномицетов в ткани способствуют снижение реактивности организма (охлаждение, травма, утомление, гормональные нарушения и т. д.), гноеродная флора. Внедрение актиномицетов в легочную ткань происходит первично (аэрогенный актиномикоз) или вторично (при распространении с других органов и тканей).
Патологическая анатомия. Актиномикотические узлы в легких напоминают опухолевые массы. На местах внедрения микроорганизма в ткани образуется специфическая гранулема, состоящая из грануляционной ткани с эпителиоидными клетками. В центре очага — нагноение, по периферии — грануляционная ткань. В зависимости от иммунного состояния организма преобладают экссудативные, пролиферативные и некротические проявления. Для актиномикоза характерно наличие ксантомных клеток соединительной ткани, насыщенных капельками липоидов — холестеринэстеров. В очагах гнойно-продуктивного процесса располагаются тканевые формы актиномицетов — друзы (сплетения тонкого актиномикотического мицелия с колбовидными утолщениями по периферии).
Клиника. Актиномикоз чаще течет как хронический нагноительный процесс. При начальной форме актиномикоза, проявляющейся как гнойный бронхит, больных беспокоит мучительный, болезненный кашель. В легких на фоне жесткого дыхания выслушиваются сухие хрипы. Возможна субфебрильная температура. Рентгенологически выявляется тяжистый рисунок легочной ткани. При вовлечении в процесс легких формируется инфильтративно-пневмоническая форма, включающая бронхопульмональную и плевропульмональную. При этом больных беспокоят боли в груди, температура повышается до 38-39 °С. В крови — лейкоцитоз, увеличенная СОЭ. В легких выслушиваются сухие и влажные хрипы.
Течение. Возможно острое абсцедирование, вплоть до образования большого солитарного гнойника. Актиномикоз легких может приобретать характер вяло текущей пневмонии. При плевропульмональных формах актиномикоза прогрессирование заболевания приводит к образованию инфильтратов и свищей на грудной стенке. Медиастинальные проявления актиномикоза симулируют метастазы рака легкого. Заболевание склонно к гематогенной диссеминации и поражению различных внутренних органов.
Дифференциальный диагноз при актиномикоз проводится с туберкулезом, раком, абсцессом легкого, другими микозами (кандидоз, аспергиллез).
Лечение. Легочный актиномикоз лечат преимущественно консервативным путем с применением антибактериальных средств, иммунотерапии, рентгенотерапию и средств, нормализующих реактивность организма больного. Используются препараты йода: калия йодид по 1 столовой ложке 3 раза в день 10-14 дней. Эффективны антибиотики пенициллиновой, тетрациклиновой групп, линкомицин, гентамицин, стрептомицин в общепринятых дозировках в течение 10-14 дней, сульфадимезин по 1,0 4 раза в день 2-4 недели.
Вспомогательное значение имеет иммунотерапия актинолизатом внутримышечно по 3 мл 2 раза в неделю (25 инъекций на курс лечения). Для восстановления нормальной реактивности больного показаны переливания крови по 100-250 мл, иммуномодуляторы (декарис, натрия нуклеинат). В исключительных случаях для рассасывания упорных инфильтратов используют рентгенотерапию (разовая доза — 100-150 рентген (25810-4-38710-4 кл/кг), курсовая — 3600 Р). Хирургическое лечение проводится для дренирования гнойных скоплений в легком и плевре в сочетании с применением средств антибактериальной терапии.
Реабилитация. Восстановлению трудоспособности больных способствует своевременное проведение курсов лечения антибиотиками, сульфаниламидами, актинолизатом в сочетании с витаминотерапией, физиотерапевтическими методами лечения.
Прогноз. Благоприятный при своевременной диагностике и терапии актиномикоза. Неблагоприятный, летальный исход, инвалидизация больных наблюдаются при несвоевременной диагностике, запущенных формах актиномикоза, генерализованных формах заболевания, осложнения его амилоидозом внутренних органов.
Профилактика. Санация очагов обитания актиномицетов в полости рта (своевременное лечение кариозных зубов, пародонтоза, вскрытие десневых карманов, удаление гранулем, лечение хронических тонзиллитом). С целью профилактики рецидивов — диспансерное наблюдение больных не менее 1-2 лет после выздоровления.
Экспертиза трудоспособности. Впервые выявленные и острые формы заболевания связаны с временной нетрудоспособностью. При решении вопроса о необходимости перевода больного на инвалидность учитываются тяжесть состояния, склонность к рецидивам, непрерывно прогрессирующее течение.
Описание
Инфекционное хроническое заболевание актиномикоз легкого вызывает грибок Actinomyces. Он образован множественными нитями, между собой, объединенных в друзы. Характерны булавовидные утолщения. Проникает лучистый грибок в организм человека несколькими путями. В основном грибок оказывается в дыхательных путях с вдыхаемым воздухом, который, как правило, содержит растительную пыль, в которой находятся актиномицеты.

Бывает, что грибок находят в мазках, взятых из полости рта, и не только. Обнаруживается он и в полости кариозных зубов. Такие лучистые грибы, как актиномицеты, вполне способны поражать соседние органы, распространяясь постепенно и на рядом находящиеся здоровые ткани.
Грибок, непосредственно в легкие, может быть занесен током крови. Подобный вид продвижения инфекции носит название - милиарное обсеменение. Для сапрофитов свойственно метастазирование по кровеносным сосудам.
При актиномикозе, согласно статистике, ткани легкого повреждаются у одного из шести пациентов. От грибковой инфекции, как обычно, страдают нижние отделы легких. В процессе изучения характерных признаков течения заболевания была выявлена тенденция распространения инфекции, а именно, было выявлено, что актиномицеты из легких либо плевры способны проникать на кожные покровы грудной клетки и мышцы.
Симптомы
Заболевание, на начальных стадиях, имеет все признаки бронхита, наблюдается выделение малого количества слизистой или слизисто-гнойной мокроты. Также происходит усиление кашля при прогрессировании процесса на легочную ткань. Появляется одышка, повышается температура тела, происходит обильное потоотделение, количество выделяемой мокроты растет, к тому же, в грудной клетке усиливается при вдохе боль.

Легочная ткань в очагах инфильтрации нагнаивается, при этом появляются полости. Налицо - картина абсцесса легкого.
Втягивание в патологический процесс плевры вызывает у заболевшего жгучую боль. Далее наблюдается поражение стенки грудной клетки. Актиномикоз часто проявляется образованием под кожей инфильтратов сине-багрового цвета, довольно плотных, размягчающихся с возникновением гноящихся свищей, а также и разрушением ребер.

Над инфильтрированными участками легких, при физическом обследовании, отмечаются притупление перкуторного звука, дыхание ослаблено. Наблюдаются у больного сухие и влажные хрипы. В крови обнаруживают увеличение СОЭ и нейтрофильный лейкоцитоз. На фоне всех проявлений болезни происходит постепенное истощение организма. Гнойный процесс длительного характера оказывается причиной амилоидоза внутренних органов.
Диагностика
Специалисты при постановке диагноза сталкиваются с определенными трудностями. Это происходит в связи с отсутствием каких-либо отличительных признаков заболевания на первых порах. При легочном нагноении проводят лабораторное исследование, которое собственно и помогает выявить в мокроте друзы грибка.

При дифференциации с туберкулезом отличительным признаком актиномикоза является место сосредоточения инфекционного процесса. Как правило, грибками затронута одна сторона легкого, обычно нижняя доля. В мокроте пациента при этом не выявляется эластических волокон. В крови обнаруживается высокий лейкоцитоз.
Рентгенологическая картина малохарактерная в начальных стадиях заболевания, может рассматриваться, как хроническая пневмония или абсцесс. Предположить врачу наличие актиномикоза легких у больного помогут такие признаки, как изменение ребер в области инфильтрации, утолщение медиастинальной или костальной плевры, небольшие изменения со стороны бронхиального дерева. Эти же признаки дают повод провести целенаправленный диагностический поиск.

Довольно часто диагноз определяют гистологически, выполненяя резекции при подозрении на опухоль. Материал для исследования рекомендуется получать в анаэробных условиях.
Применяемые лабораторные тесты показывают воспалительный неспецифический характер заболевания. При формалиновой фиксации для распознавания видов внутри гранул используется иммунофлюоресценция.
Отметим, что диагностика, нуждается в комбинации определенных факторов, среди которых и выявление в гнойном материале пораженной ткани серных гранул, и высев культуры.
Профилактика
Гигиена полости рта должна носить обязательный и регулярный характер. Также важным аспектом является своевременное лечение зубов, воспалительных изменений слизистой оболочки полости рта и миндалин. Особой профилактики не существует. В очаге заболевания никаких особых мероприятий не проводят.
Лечение
Эффективность лечения актиномикоза легких проявляется на первой стадии заболевания. Дальнейшие же перспективы болезни, на второй и третьей стадии, специалисты оценивают с осторожностью.
Из медикаментов рекомендуются пенициллины, также предлагается специфическая иммунотерапия. Больным назначают переливание крови, применяются высокие дозы йодистого калия. В некоторых случаях предлагается рентгенотерапия, а в случае необходимости и местное хирургическое вмешательство.

Лечение каждому заболевшему подбирают индивидуально. Выбор при актиномикозе такого препарата, как пенициллин, опирается больше на экстенсивном клиническом опыте, которому, без малого, свыше 50 лет.
В случае аллергии к пенициллинам используют: эритромицин, тетрациклин, клиндамицин, миноциклин. Данные препараты выступают как альтернативные средства.
Из последних антимикробных средств: цефтриаксон, имипенем/циластатин.
Кардинальное хирургическое вмешательство рекомендовано во время стабилизации процесса, при определении границ очага поражения, отрицательных результатов консервативного лечения, ликвидации остаточных явлений актиномикоза, мешающих полному излечению. К ним относятся кисты и бронхоэктазы. Больные после выздоровления не менее 2 лет должны наблюдаться диспансерно.
Нелеченый торакальный актиномикоз приводит, в конце концов, к фатальным последствиям. Напротив же, лечение приводит к благоприятному прогнозу в 90% случаев.

Больные, имевшие обширный торакальный или абдоминальный актиномикоз, несмотря на хирургическое вмешательство, не должны получать короткие курсы терапии. После операции, непрофессиональная антибактериальная терапия, может спровоцировать осложнения, как эмпиема и образование бронхоплевральных свищей.
При своевременной терапии прогноз актиномикоза легкого вполне благоприятный. Но, в случае прогрессирования в легких необратимых изменений, устранение лучисто-грибковой инфекции не свидетельствует о полной медицинской реабилитации.
Грибковые заболевания легких можно разделить на эндемические и оппортунистические.
Эндемические грибковые болезни вызывают патогенные грибки у людей с нормально функционирующей иммунной системой. Эти заболевания включают гистоплазмоз, кокцидиомикоз, бластомикоз и споротрихоз. Данные инфекции эндемичны для США. Африки и Азии, спорадически их встречают в Европе (как результат путешествий в эндемичные районы).
Оппортунистические грибковые инфекции (асиергиллез, кандидоз) вызывают сапрофитные грибы, которые обычно присутствуют на слизистой оболочке ротовой полости и становятся патогенными у лип с ослаблением иммунной системы. Такие пневмомикозы стали возникать чаше с появлением антибиотиков и химиотерапии. Однако общая заболеваемость грибковыми инфекциями легких остается низкой.
Candida albicans — составная часть нормальной микробной флоры полости рта человека. Кандидоз легких возникает исключительно у больных с патологией иммунной системы.
Кандидоз легких следует подозревать при пневмонии. устойчивой к стандартному лечению, или у пациентов с выраженным кандидозом роговой полости или пищевода на фоне сниженного иммунитета. Диагноз можно установить с помощью выявления Candida albicans в биоптатах ткани бронхов. Анализ мокроты не имеет значения из-за повсеместного присутствия микроорганизма (Geary и др.. 1980).
При канлидозной пневмонии описывают ряд рентгенологических признаков. Картина может быть неотличима от таковой при бактериальной пневмонии с уплотнением доли или сегмента. Возможно диффузное двустороннее альвеолярное или смененное альвеолярно-интерстиииальное затемнение (Buff и др., 1982;). Кандидозная пневмония может проявляться как множественные мелкие абсцессы легких: при гематогенном распространении они распределяются беспорядочно, а при аспирации — перибронхиально (МШ1ег, 1990). При кандидозе легких описана милиарно-нодулярная картина (Pagani. 1981), а также диффузное легочное кровотечение (Miiller, 1991).

Рис. Кандидоз. A: У пациента с болезнью Крона при терапии кортикостероидами компьютерная томография демонстрирует двусторонние нечеткие легочные узловые затемнения из-за гематогенного распространения. B: КТ через верхнюю часть живота демонстрирует микроочаги в селезенке.
Aspergillus fumigatus, A.flavus, и A. niger распространены повсеместно, растут на таких субстанциях, как пшеничные зерна. Они составляют часть микрофлоры ротовой полости здорового человека. Проявления аспергиллеза включают описанные ниже формы.
Вторичный ангиоинвазивный аспергиллез возникает как оппортунистическая инфекция у больных с тяжелыми, существенно ослабляющими организм заболеваниями, особенно лейкозом и лимфомой, или на фоне длительного лечения. С точки зрения патологии, эта болезнь характеризуется проникновением грибковых структур в сосуды, тромбозом и геморрагическим инфарктом с последующим некрозом и образованием полости. Инвазивный аспергиллез сопровождается летальностью 60-70%, а у выживших частота рецидивов составляет 50%.

Рис.1а Инвазивный аспергиллез. У этой пациентке после трансплантации костного мозга при лимфоме в левой верхней доле наблюдается некротизирующая пневмония. Тромб (наконечник стрелки) присутствует в левой легочной артерии, вторичнен по отношению к этому процессу.
Рис.1b Полуинвазивный аспергилл. У этой пациентке после трансплантации костного мозга при лейкемии, как консолидация, так и грибковый шар (f) наблюдаются при некротизирующей пневмонии в правой верхней доле.
Аллергический бронхолегочной аспергиллез (АБЛА) — реакция гиперчувствительности, обычно возникающая у больных бронхиальной астмой. Проявления заболевания включают асгму, эозинофилию, преципитирующие антитела к Aspergillus и увеличение титра lgE. В проксимальных отделах дыхательных путей развиваются мицелиальные пробки (Gefter и др., 1981), но в отличие от инвазивного аспергиллеза дыхательных путей прорастание в ткани минимально или отсутствует (Glimp и Bayer, 1981).

Рис.2 Грибковый шарик Aspergillus fumigatus. У этого пациента с саркоидозом и кровохарканьем компьютерная томография демонстрирует связанную массу в толстостенной полости в левой верхней доле.
На обзорной рентгенограмме грудной клетки видны мигрирующие инфильтраты с долевым, сегментарным или субсегментарным распространением, с преимущественным поражением верхних долей. Ателектазы менее часты: возникают в 3-46% случаев (Gefter и др., 1981; Malo и др.,1977).
Аспергиллома — наиболее частая форма аспергиллеза. Она возникает у пациентов с нормальным состоянием иммунной системы. Грибы колонизируют возникшие ранее полости (кисты, каверны, кистозные бронхоэктазы) и образуют грибковый шар. Он может разрушать стенку полости как механически, так и ферментативно, в 50-80% случаев это приводит к кровохарканью и иногда может угрожать жизни (Faulkner и др., 1978: Freundlich и Israel, 1973; Jewkes и др.. 1983).
На рентгенограмме органов грудной клетки видно округлое гомогенное затемнение, подвижное в пределах полости. Может присутствовать про-слойка воздуха (циркулярная или в форме полумесяца) между мицетомой и стенкой полости. На прилежащем к полости участке иногда прнсутствует локальное утолщение, отражающее переход аспергиллезной инфекции на окружающие ткани (Libshitz, 1974).
АБЛА можно диагностировать при микроскопии с целыо выявления мицелия Aspergillus в аспирате из бронхов. Как трансбронхиальная, так и открытая биопсия легких может быть опасна для больных, страдающих патологией иммунной системы с угнетением кроветворения. Анализ мокроты не имеет ценности, поскольку мокрота содержит непатогенные грибы.
Гистоплазмоз — грибковая инфекция, возникающая главным образом в Северной Америке. Исключая эндемичную область Северной Италии, инфекция лишь спорадически возникает в Европе. Изменения в легких, вызванные Histoplasma capsulatum, сравнимы с таковыми при туберкулезе как в первичной, так и во вторичной фазах развития.
Острый гистоплазмоз развивается в результате воздушной первичной инфекции. Началу болезни с лихорадкой, обшей слабостью, одышкой, продуктивным кашлем и кровохарканьем предшествует инкубационный период длительностью 2 нел. Инфекция также может протекать бессимптомно.

Рис. Распространенный гистоплазмоз. Компьютерная томография показывает нечеткие периферические конкреции в обоих легких.
На рентгенограмме органов грудной клетки видны множественные, плохо определяемые участки уплотнения в обоих легких. Это сопровождается лимфаденопатией корней легких и средостения. Данные уплотнения заживают, после чего остаются легочные гранулемы, которые подвергаются центральной кальцификации и приобретают вид мишеней (Connell и Muhm, 1976). При множественных гранулемах кальиификация происходит в 75% случаев, но только 25% одиночных гранулем кальцифицируется.
Хронический прогрессирующий гистоплазмоз — следствие реактивации патологического процесса, имеет плохой прогноз. Продолжающееся образование полостей с фиброзом может прогрессировать до полного разрушения легких.
Обычно кокцидиомикоз протекает бессимптомно, только кожная проба с кокцидиоидином положительна, что сопровождается увеличением связывания комплемента. Если же возникают клинические проявления, они включают тяжелую пневмонию, образование полостей в легких, плеврит и перикардит. Развитие легочного фибром представляет собой конечную стадию заболевания (Bayer. 1981; McGahan и др., 1981).
На обзорной рентгенограмме г рудной клетки в легких выявляют уплотнение и узелки (кокиидиомы), в которых иногда образуются полости. При диссеминированном кокпидиомикозе возникает генерализованная микронодулярная картина. Поздняя стадия заболевания сопровождается изменениями по типу фиброза легких.
Actinomyces israelii занимает промежуточное положение между мицелиальными грибами и бактериями, является распространенным сапрофитом ротовой полости человека, особенно при кариесе зубов. Это сравнительно редкая болезнь, поражающая лицо, шею. кишечник и легкие. Прояатения поражения органов фудной полости включают хроническую пневмонию с образованием полостей, эмпиему плевры и проникновение в стенку грудной клетки.
На рентгенограмме органов грудной клетки видно несегментарное, преимущественно периферическое уплотнение, иногда с образованием полости. Уплотнение обычно пересекает междолевые пели. Могут развиваться плевропишеводные и плевролегочные свищи, эмпиема плевры, остеомиелит ребер и воспаление мягких тканей стенки грудной клетки.
Noearciia asteroides — повсеместно распространенный аэробный сапрофит, обнаруживаемый в почве. Это слабо кислотоустойчивая паточка, которая после вдыхания способна приводить к спорадическому инфицированию легких. Нокардиоз легких может быть сходен с актиномикозом по рентгенологическим признакам. Часто обнаруживают одиночные или множественные абсцессы паренхимы легких, также часто страдает плевра. Среди больных с патологией иммунной системы. СПИДом, альвеолярным протеннозом заболеваемость выше.

Криптококкоз возникает из-за вдыхания спор Cryptococcus neoformans, обнаруживаемых в пыли и экскрементах (например, голубином помете) и вызывающих инфекционное поражение легких у людей с патологией иммунной системы.

Рис. Криптококкоз. Компьютерная томография демонстрирует толстостенные полостные узлы в правой нижней доле. Биопсия, рассчитанная на компьютерную томографию, показала верность диагноза.
На рентгенограмме органов грудной клетки обнаруживают мелкие субплевральные гранулемы, очаги бронхопневмонии и округлые очаги (торулемы), которые могут образовывать полости.
Другие микозы (северо- и южноамериканский бластомикоз, споротрихоз, мукормикоз) крайне редки и проявляются на рентгенограмме как неспецифические пневмонические инфильтраты. Диагностика основана на обнаружении грибов в ткани, мазках и при посеве.

Абсцесс легкого — округлый участок воспаленияе гнойным расплавлением. Он может быстро развиваться и прорываться в прилежащий бронх или плевру.
В трахее и бронхах доброкачественные опухоли встречаются очень редко и всегда располагаются внутри их просвета. Чаше всего это мезенхимальные опухоли (гемангиома, гамартома), но могут выявляться также параганглиомы, нейрофибромы и папилломы.

Воспалительные заболеваний лёгких
Злокачественные опухоли трахеи встречаются очень редко - в 180 раз реже, чем рак бронхов.

Пневмония — инфекционный процесс в легких, вызванный бактериями, микоплазмами, вирусами или другими микроорганизмами.

Злокачественные и доброкачественные опухоли лёгких. Диагностика, критерии, классификация, морфология, прогноз и лечение
Читайте также:


