Туберкулез у детей клиническая кровь
В результате интоксикации, изменения реактивности организма и тканевых повреждений у больных туберкулезом наступают различные по характеру сдвиги в кроветворной системе. Существенную роль играют при этом не столько форма, сколько фаза и динамика процесса. При ограниченных и малоактивных его формах количество эритроцитов обычно находится в пределах нормы и отсутствуют признаки анемии. При массивных инфильтратах или творожистой пневмонии, при распространенном казеозном лимфадените, специфическом поражении кишечника, вовлечении в процесс печени, селезенки, костного мозга, а также после больших легочных или послеоперационных кровотечений отмечаются падение количества эритроцитов и изменение их морфологии (олиго- и полихромазия), а иногда мегалобластическая, апластическая или анемия смешанного типа (мегалобластическая и железодефицитная). При этом увеличивается содержание не вполне созревших эритроцитов — ретикулоцитов (свыше 0,5—1 % ) и количество кровяных пластинок (более 250 000—300 000). Подобным образом изменяется и эритропоэтическая функция костного мозга.
Чаще и в большей мере при туберкулезе, но главным образом при выраженных, прогрессирующих и осложненных его формах изменяется лейкограмма. В части случаев может отмечаться умеренный лейкоцитоз (до 10000—15 000 лейкоцитов), реже лейкопения. Так, Е. Л. Кан (1972) наблюдала лейкопению у 20,7% больных с ограниченными и легко протекавшими формами процесса и у 12,5% — при деструктивном и прогрессирующем туберкулезе легких.
Наиболее часто сдвиги наступают в лейкоцитарной формуле. Увеличивается количество нейтрофилов как в абсолютном, так и в относительном выражении за счет палочкоядерных форм (до 15—20%). Одновременно уменьшается содержание лимфоцитов (до 8—15%). При выраженном и затянувшемся инфильтративном процессе и обширном бронхогенном обсеменении появляется патологическая зернистость нейтрофилов. При диссеминации, по наблюдениям Н. Н. Боброва (1950) и Н. А. Шмелева (1959), нарастает моноцитоз (до 10—18%).
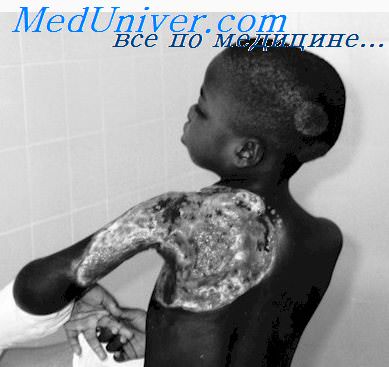
Заслуживает внимания указание на увеличение абсолютного количества базофилов при активном туберкулезном процессе. Тромбоцитарный профиль периферической крови характеризуется увеличением удельного веса форм раздражения и дегенеративных элементов, что обусловлено степенью активности процесса и интоксикации.
Таким образом, отдельные фазы туберкулеза легких характеризуются следующими гематологическими синдромами.
Фаза инфильтрации: умеренный или значительный лейкоцитоз, выраженный сдвиг пейтрофилов влево, нормальное или повышенное содержание нейтрофилов с патологической зернистостью, умеренное или значительное ускорение РОЭ, смещение тромбоцитограммы вправо за счет повышения содержания форм раздражения и дегенеративных элементов.
Фаза распада: небольшой лейкоцитоз или нормальное количество лейкоцитов, увеличение процента нейтрофилов с патологической зернистостью и сдвигом влево, иногда с появлением миелоцитов, уменьшение количества эозинофилов и лимфоцитов, значительное ускорение РОЭ.
Фаза гематогенной диссеминации: нормальное количество лейкоцитов, абсолютный и относительный моноцитоз.
Фаза рассасывания: увеличение количества эозинофилов и лимфоцитов, отсутствие ядерного сдвига влево.
Фаза уплотнения: нормальные показатели гемограммы, иногда лимфоцитоз.
Гемограмма у больных туберкулезом изменяется в процессе лечения. В благоприятных случаях нормализуется количественный и качественный состав кровяных клеток. Такие положительные сдвиги наступают обычно спустя 2—3 мес, т. е. через более длительный срок после исчезновения лихорадки и других симптомов интоксикации. Гематологические сдвиги исчезают тем быстрее, чем успешнее терапевтическое вмешательство, т. е. чем скорее прекращается интоксикация, рассасываются очаги и зоны инфильтрации, закрываются каверны, прекращается бацилловыделение.
Вместе с тем следует иметь в виду воздействие на гемопоэз различных антибактериальных препаратов. Они нередко вызывают эозинофилию, в отдельных случаях — лейкоцитоз, а чаще лейкопению; иногда при этом угнетается образование нейтрофилов вплоть до аграпулоцитоза и может стимулироваться лимфоидно-ретикулярная реакция. Эти изменения наступают в результате аллергизирующего или токсического действия препаратов на костный мозг.
При развитии агранулоцитоза необходимо прекратить прием вызвавшего его медикамента. Аллергизация к препарату определяется лабораторными пробами (тест Шелли, реакция Уанье). Назначение нуклеината натрия или пентоксила, кортикостероидных гормонов, поливитаминов, гемотрансфузии способствует восстановлению костно-мозгового кроветворения.
Таким образом, систематический гематологический контроль и правильный анализ полученных при этом результатов имеют существенное значение для оценки клинического состояния больного, динамики процесса и эффективности применяемого лечения. Гематологические данные приобретают определенное значение и при дифференциальной диагностике туберкулеза и других заболеваний органов дыхания.

Анализ крови на туберкулез помогает выявить болезнь и приступить к лечению. Туберкулез – сложное, опасное для здоровья и жизни заболевание. Специфика болезни заключается в длительном отсутствии симптоматической картины и возможности возбудителя распространяться с кровью и лимфой по всему организму. Поэтому важно проходить обследование, которое позволит избежать тяжелых осложнений.
Когда нужен анализ
Обследование на туберкулез у детей осуществляется с помощью Манту, которое проводится ежегодно. Но есть ситуации, когда требуется сдать анализ крови на туберкулез вместо Манту с целью получения развернутого ответа. К таким показаниям относятся тревожные признаки, появление которых может свидетельствовать о наличии заболевания:
- постоянное чувство слабости и сонливости;
- быстрая утомляемость даже после незначительной физической нагрузки;
- уменьшение массы тела без видимых причин;
- повышенная температура тела, удерживающаяся на отметке +37°C и часто повышающаяся к вечеру;
- хронический кашель неустановленной этиологии;
- иммунодефицитные состояния, при которых риск инфицирования увеличивается.
Анализ крови вместо Манту сдается и тогда, когда был контакт с инфицированным человеком. Кроме того, регулярно необходимо сдавать кровь на туберкулез людям, перенесшим раньше данное заболевание. Болезнь характеризуется высоким риском рецидивов, особенно если есть провоцирующие факторы.
Для определения патологии в организме используется множество лабораторных методик. Если подозревают развитие заболевания, обязательно проводится анализ биоматериала. Существует 3 основных способа исследования крови:
- Общий – помогает определить, есть ли в организме воспалительный очаг и степень его выраженности.
- Биохимический – по анализу выявляется более точное месторасположение воспалительного очага и стадия.
- ИФА на туберкулез – определяет наличие антител к палочке Коха.
Эти лабораторные исследования являются первыми, проводимыми в рамках диагностики туберкулеза. Помимо них, проводится исследование мокроты на микобактерии. Если инфицирование палочкой Коха произошло, и заболевание начало развиваться, в биологическом материале будут выявлены микобактерии.
Исследование крови не является точным в диагностике туберкулеза, т. к. результаты показывают общие отклонения в ее биохимическом составе, а это является характерным признаком ряда воспалительных и инфекционных заболеваний, в т. ч. и инфицирования МБТ (палочкой Коха).
Если исследование крови показало ряд отклонений, это еще не означает, что произошло заражение туберкулезом. Для постановки точного диагноза проводится анализ мокроты и слюны, а также рентген и флюорография. Только по результатам всех анализов врач может поставить точный диагноз и назначить лечение.
Этот метод выявляет различные патологические состояния, сопровождающиеся воспалительными процессами. Туберкулез общий анализ крови может и не выявить. Задача данного метода – определение в организме очага воспаления, на появление которого указывает такой признак, как повышенная температура тела.
Если есть воспалительные очаги, это отразится на показателе СОЭ – скорости оседания эритроцитов. Чем выше будет этот уровень, тем сильнее и обширнее патологический процесс. ОАК при туберкулезе не показывает точной локализации воспаления. Поэтому общий анализ крови при туберкулезе легких является лишь первым звеном в цепи комплексной диагностики, указывающим на наличие патологии.
Исследование может быть полезно с точки зрения диагностики в том случае, если заболевание протекает в острой стадии. Тогда будет выявлен пониженный коэффициент альбумин-глобулина. Если заболевание протекает в хронической стадии либо находится в инкубационном периоде, никаких отклонений выявлено, скорее всего, не будет.
Биохимический анализ, заменяющий общее исследование, не является достаточно информативным для выявления такого заболевания, как туберкулез.
Биохимический анализ крови не покажет наличие в организме палочки Коха, как и общий анализ крови при туберкулезе у детей и взрослых. Но это исследование может указать на ряд биологических и химических изменений в крови, происходящих при развитии туберкулеза.
ИФА, в отличие от общего и биохимического обследования, дает более развернутый ответ. ИФА-тест на туберкулез имеет такое преимущество, как проверка большего количества показателей крови.
Задача иммуноферментного анализа – определить наличие антител, которые вырабатываются при попадании в организм патогенного возбудителя. Чем выше уровень антител, тем больше вероятность того, что произошло инфицирование палочкой Коха.
Анализ ИФА на туберкулез имеет недостаток – отличается низкой чувствительностью. В связи с этим использовать его как один из способов диагностики туберкулеза рекомендуется только в районах, где уровень заболевания низкий.
Если обследование крови на антитела к возбудителю туберкулеза указывает на превышение этого показателя, для получения развернутой информации дополнительно проводится ПЦР-исследование. Этот клинический анализ в определении туберкулеза имеет наибольшую точность и информативность. Называется данный метод – полимеразная цепная реакция. Задача – определение ДНК-цепочки микробактерий. ПЦР может показать:
- наличие туберкулезного возбудителя в организме;
- внелегочные формы туберкулеза;
- точную локализацию патологических очагов;
- рецидив болезни.
ПЦР-диагностика проводится периодически в процессе лечения, чтобы проверить эффективность назначенной терапии и наличие положительной динамики. Несмотря на то что данный анализ является наиболее точным в лабораторной диагностике туберкулеза, он имеет один недостаток: для проведения требуется сложное оборудование, которое есть не в каждой лаборатории. Влияет это и на стоимость анализа.
Название анализа расшифровывает так: Т – лимфоциты, спот – пятно, TB – туберкулез. Исследование проводится по крови пациента, у которого есть подозрение на инфицирование патогеном. Методика является одной из наиболее точных и информативных. Показания к проведению:
- Ложноположительные реакции Манту.
- При высоких рисках инфицирования, например, у медицинского персонала, который контактирует с пациентами, зараженными туберкулезом.
- Подозрение на внелегочную форму болезни.
Показатели крови при туберкулезе
Если в организме нет каких-либо патологических процессов, все показатели крови должны соответствовать норме. При туберкулезе показателями (основными) являются:
Узнать о наличии туберкулеза можно по тому, как изменяется число и концентрация данных показателей.
Нужно понимать, что только по тому, как изменились данные составляющие крови, установить точный диагноз невозможно. Чтобы определить болезнь, нужно проводить расшифровку анализа, основываясь на результатах инструментальной диагностики – рентгена и флюорографии.
Определение СОЭ при туберкулезе (скорости оседания эритроцитов) проводится в рамках ОАК. Данный показатель указывает на наличие воспалительного очага различной локализации. У взрослых людей и в детском возрасте нормы СОЭ отличаются:
- До 10 лет – максимум 10 мм/ч.
- У женщин до 50 лет – до 20 мм/ч.
- У мужчин до 50 лет – до 15 мм/ч.
- Женщины старше 50 – до 30 мм/ч.
- Мужчины старше 50 – до 20 мм/ч.
Повышенный СОЭ – это всегда повод для обращения к врачу. Поставить диагноз только по тому, насколько повышен показатель, невозможно. На наличие болезни с высокой долей вероятности указывают цифры до 80 мм/ч вне зависимости от возраста и половой принадлежности пациента.
К основным показателям крови, которые указывают на высокую вероятность инфицирования туберкулезом, относится лейкоцитарная формула. При попадании в организм палочки Коха в ней происходят определенные изменения:
- Увеличение показателя нейтрофилов. Изменения происходят от 15% до 20% в абсолютном и относительном выражении.
- Увеличение числа нейтрофилов палочкоядерного типа.
- Снижение количества лимфоцитов – от 8% до 15%.
- Проявление зернистости нейтрофилов, возникающее только при тяжелых или вялотекущих патологиях.
- Увеличение от 10% до 18% моноцитов.
Сдвиги в формуле требуют проведения комплексной диагностики. При подозрении на заражение вывод о наличии или отсутствии заболевания делается по результатам инструментальных методов обследования.
Организм человека всегда пытается самостоятельно бороться с любым патогеном, который попадает в него. Незамедлительно на проникновение болезнетворной микрофлоры реагирует иммунная система, начиная активно вырабатывать антитела.
При отсутствии заболевания или его возбудителей будут отсутствовать и антитела, т. к. иммунной системе не с чем бороться.
По такому принципу делается Манту ребенку, но наиболее точным является ИФА-анализ на туберкулез, на антитела. Исходя из определенной концентрации антител, можно сделать заключение о стадии болезни.
Данный показатель может меняться только в случае, если туберкулез протекает в активной фазе. При незначительном размере воспалительных очагов и в случае их точечной локализации концентрация эритроцитов остается неизменной, либо уровень немного повышается.
Повышение эритроцитов в совокупности с другими лабораторными данными и результатами инструментальной диагностики с высокой долей вероятности указывает на развитие туберкулеза. При этом у пациента уже присутствуют достаточно выраженные признаки данного заболевания.
При остром течении болезни либо в запущенном случае происходит изменение не только количества клеток крови, но и их морфологии. Происходит развитие полихромазии и олигохромазии.
При патологии отмечается повышение уровня эритроцитов, которые еще не дозрели: около 1% от всего количества эритроцитарных клеток.
Данный параметр анализа, показывающий, что в организме происходят патологические процессы, изменяет свою концентрацию в сторону уменьшения только в запущенных случаях. Так же случается и при инфицировании туберкулезным возбудителем. Когда болезнь находится на начальной стадии или протекает без осложнений, гемоглобин остается на прежнем уровне либо имеет незначительные отклонения.
Развернутый анализ на туберкулез не покажет пониженного содержания гемоглобина, если болезнь носит локальный характер, а воспалительные очаги небольшие. Для сложного или острого течения характерным является развитие 3 видов анемии – апластической, мегалобластной и смешанной.

Туберкулез у детей
Туберкулез – это социально опасная инфекционная болезнь, широко распространенная среди взрослых и детей, протекающая с образованием специфических очагов воспаления, туберкулезных гранулем. За последние годы заболеваемость участилась среди детей младшего возраста и подростков, что отражает тревожную эпидемическую ситуацию во всем мире. Раннее обнаружение и профилактика тяжелой инфекции стали первостепенной задачей для совместной работы педиатров и фтизиатров.

Туберкулез легких у детей – это актуальная проблема, с которой борются во всем мире
Причины
Палочка Коха – это туберкулезная микобактерия, которая обладает устойчивостью к внешним факторам. Ее жизнеспособность сохраняется при воздействии кислот и щелочей, заморозке, высушивании, действии многих антибактериальных препаратов. Палочка туберкулеза имеет уникальную способность преобразовываться в L-форму, которая приспосабливается к любым условиям.
Для человека опасны два вида туберкулезной палочки: бычий и человеческий тип.
Палочка Коха попадает в организм ребенка чаще всего воздушно-капельным путем, но возможны плацентарный, интранатальный, пищевой и контактный пути заражения. Вначале происходит образование первичного очага на том месте, где произошло внедрение возбудителя в организме. При благоприятных условиях микобактерия начинает активно размножаться, образуя туберкулезные бугорки в тканях. В дальнейшем очаги поражения способны кальцинироваться, трансформироваться в фиброзную ткань или рассасываться. При повторном контакте с возбудителем туберкулеза нередко возникает обострение болезни с дальнейшим прогрессированием и диссеминацией в другие органы.
К группе риска относятся:
- дети в возрасте до 2–3 лет;
- дети с ослабленным иммунитетом;
- имеющие неполноценное питание;
- дети, которые не получили в период новорожденности вакцину БЦЖ;
- лица, имеющие в анамнезе сахарный диабет и другие хронические болезни с частыми обострениями;
- ВИЧ-инфицированные;
- дети, проживающие в асоциальных семьях, где они могут контактировать с людьми, больными туберкулезом легких;
- эпидемические вспышки в дошкольных учреждениях, интернатах и школах;
- те, кто заразился в больницах и поликлиниках.
Симптомы туберкулёза
Существует несколько клинических периодов течения туберкулезной инфекции.
- Начальная фаза – это бессимптомный период, который длится от 1 до 3 месяцев с момента заражения ребенка туберкулезом. На этом этапе болезни выделяют отсутствие специфических симптомов, но при проведении пробы Манту выявляется вираж. Появляются первые признаки – положительная реакция на туберкулиновую пробу, что является обязательным условием для консультации и наблюдения фтизиатра один полный год.
- Туберкулезная интоксикация – это одна из форм туберкулеза, которая развивается в связи с образованием локального воспалительного процесса, который можно выявить только с помощью инструментальных методов исследования – рентгенографии и компьютерной томографии. Клинические симптомы данной формы неспецифические: дети становятся вялыми, отказываются от приема пищи, вес снижается, появляется головная боль, сонливость, раздражительность, частые простудные заболевания. Специфическим признаком является субфебрильная температура в течение долгого времени, которая периодически сменяется высокими пиками на температурной кривой до 39 °С, такое состояние сопровождается повышенным потоотделением в ночное время суток. При тщательном осмотре пациента врач может заметить небольшое увеличение периферических лимфоузлов.
- Первичный туберкулезный комплекс характеризуется воспалительным процессом, лимфангитом, лимфаденитом. Данный симптоматический комплекс чаще всего распространяется в легочной ткани и кишечнике, реже может располагаться в кожных покровах, мозговых и слизистых оболочках, в миндалинах и других тканях. Первичный туберкулезный комплекс клинически проявляется резким ухудшением общего состояния ребенка, может маскироваться под грипп или пневмонию, появляются выраженная интоксикация, сильный кашель и одышка.
- Туберкулезный бронхоаденит — это поражение палочкой Коха внутригрудных лимфоузлов, характеризуется изменением корня легких и средостения. Помимо лихорадки и интоксикации, у ребенка появляется выраженная боль на спине между лопаток, сильный коклюшеподобный кашель, под кожей в области груди и шеи наблюдается выраженность венозной сети. Осложнениями данной формы туберкулеза у детей могут быть эмфизема или множественные ателектазы.

Первые симптомы туберкулеза неспецифичны, именно поэтому нужно вовремя обследовать ребенка для установления точного диагноза
Диагностика
Для массового обнаружения туберкулеза у детей используют пробу Манту, а позже с 16 лет ежегодно выполняется флюорография с профилактической целью. Для пациентов с подозрением на ранний туберкулез проводится специфический метод – Диаскин-тест, проба Коха или Пирке.
К стандартным методам обследования относят:
- общий анализ крови – незначительная анемия, повышение количества лейкоцитов и увеличение СОЭ;
- общий анализ мочи – незначительное повышение кетоновых тел и белка из-за выраженной интоксикации, лейкоцитоз.
В противотуберкулезном диспансере осуществляется тщательный сбор анамнеза, осмотр родителей, выявление возможных путей заражения и источников инфекции, оценивается динамика туберкулиновых проб, а также проводятся специфические лабораторные и инструментальные методы исследования.
- Бронхоскопия является специфическим методом исследования, так как способна оценить деформацию тканей трахеи и бронхов, выявить признаки туберкулезного бронхита и увеличенные лимфатические узлы, а также получить смывы.
- Рентгенография и компьютерная томография органов грудной клетки визуализирует туберкулезные изменения в легочной ткани, а также наличие увеличенных внутригрудных лимфоузлов.
- Микроскопическое и биологическое исследование мокроты, промывных бронхиальных вод, плевральной жидкости, испражнений, спинномозговой жидкости позволяет выявить с помощью бактериологического метода наличие микобактерии туберкулеза, клеточный состав материала.
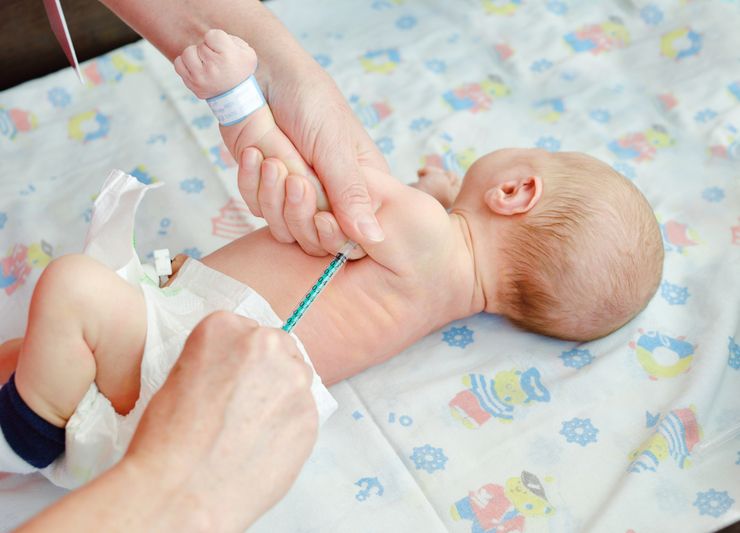
Диагностика туберкулеза у детей начинается с раннего возраста, когда производят вакцинацию БЦЖ
Дифференциальная диагностика
Начальный период туберкулеза имеет стертую клиническую картину, именно поэтому опытный доктор должен уметь проводить дифференциальную диагностику болезни.
Коклюш – это детское инфекционное заболевание, которое характеризуется приступообразным, спастическим кашлем со слизью и выраженной интоксикацией. При раннем туберкулезе может наблюдаться подобная клиническая картина, но с отсутствием прозрачной слизистой мокроты.
Эпидемический паротит проявляется поражением слюнных желез. Заболевание характеризуется увеличением околоушной железы. Этот симптом можно спутать с увеличением лимфоузлов при туберкулезе.
Краснуха имеет схожую симптоматику. Наблюдаются лихорадка, интоксикация, что также характерно для туберкулеза, но потом появляется сыпь.
Корь протекает с гриппоподобным синдромом, что затрудняет постановку диагноза в начале данной болезни. Только в период появления особых высыпаний можно выявить истинное заболевание.
Лечение
Принципы противотуберкулезной терапии у детей заключается в следующем:
- ребенок должен находиться в специализированном противотуберкулезном учреждении;
- строгое соблюдение режима отдыха, питания и бодрствования;
- высококалорийное сбалансированное питание;
- применение немедикаментозных методов лечения;
- лекарственная терапия включает комбинации химиотерапевтических препаратов;
- длительность терапии – от 3 месяцев;
- постоянный диагностический контроль во время терапии и в период реабилитации;
- применение поддерживающей терапии после излечения.
Прогноз
После проведенного лечения может наблюдаться значительное улучшение и даже полное выздоровление. Но не стоит забывать о том, что туберкулез легких имеет способность давать рецидивы. Именно поэтому постоянный контроль и наблюдение лечащего врача требуется на протяжении длительного времени.
В запущенных случаях улучшение состояния может не наблюдаться даже при интенсивной терапии. Тяжелый прогноз чаще всего наблюдается у детей раннего возраста.
Профилактика
- В период новорожденности впервые начинают проводить специфическую профилактику туберкулеза с помощью вакцины БЦЖ.
- К неспецифическим методам относятся рациональное и сбалансированное питание, хорошие санитарно-гигиенические условия, физически активный отдых, закаливание ребенка.
- Систематическая туберкулинодиагностика, которая проводится бесплатно в медицинских учреждениях в детских садах и школах с целью обнаружения туберкулеза.
Родителям стоит немедленно обратиться к специалисту при выявлении первых признаков заболевания у ребенка.

Туберкулез у детей – специфическое инфекционно-воспалительное поражение различных тканей и органов, вызываемое микобактериями туберкулеза. Основными клиническими формами туберкулеза у детей служат ранняя и хроническая туберкулезная интоксикация, первичный туберкулезный комплекс, туберкулезный бронхоаденит, острый милиарный туберкулез; реже встречаются туберкулезный менингит, мезаденит, туберкулез периферических лимфоузлов, кожи, почек, глаз, костно-суставной системы. Диагностика туберкулеза у детей включает микроскопию, бакпосев, ПЦР исследование биологических сред; постановку туберкулиновых проб, рентгенографию, томографию, бронхоскопию и пр. При туберкулезе у детей показано назначение туберкулостатических препаратов.
МКБ-10
Общие сведения

Причины
Микобактерия туберкулеза (туберкулезная палочка, палочка Коха) благодаря наличию кислотоустойчивой стенки может сохранять жизнеспособность и вирулентность в различных условиях внешней среды – при высушивании, замораживании, воздействии кислот, щелочей, антибиотиков и т. п. Способность к образованию L-форм обусловливает широкий диапазон изменчивости морфологических свойств и приспосабливаемость к существованию в различных условиях. Высокопатогенными для человека являются 2 вида возбудителя: Mycobacterium tuberculosis humans (человеческого типа) и Mycobacterium bovis (бычьего типа).
Микобактерии туберкулеза могут попадать в организм ребенка аэрогенным, алиментарным, контактным, смешанным путем, в соответствии с чем образуется первичный очаг воспаления. У детей может иметь место внутриутробное трансплацентарное инфицирование туберкулезом или итранатальное, во время родов при аспирации околоплодных вод.
К группе повышенного риска по заболеваемости туберкулезом принадлежат дети:
- не получившие вакцинацию БЦЖ в период новорождённости;
- ВИЧ-инфицированные;
- длительно получающие лечение гормонами, цитостатиками, антибиотиками;
- проживающие в неблагоприятных санитарно-эпидемиологических и социальных условиях;
- часто болеющие дети;
- страдающие сахарным диабетом и др.
В большинстве случае дети заражаются туберкулезом дома и в семье, однако возможны эпидемические вспышки в детских садах и школах, внутрибольничное инфицирование, заражение в других общественных местах. Наиболее восприимчивыми к туберкулезу оказываются дети в возрасте до 2-х лет – для них характерны генерализованные формы инфекции (милиарный туберкулез, туберкулезный сепсис). Среди детей старше 2-х лет чаще встречается туберкулез органов дыхания (75% случаев), значительно реже – все другие формы.
Патогенез
Вначале туберкулез у детей манифестирует как общая инфекция, затем при благоприятных для возбудителя условиях развиваются очаги поражения (туберкулезные бугорки) в том или ином органе. Исходом первичного туберкулезного процесса может служить полное рассасывание, фиброзная трансформация и кальцинация очагов, где нередко сохраняются живые микобактерии туберкулеза. При реинфицировании происходит обострение и прогрессирование туберкулезного процесса, нередко с диссеминацией микобактерий и образованием множественных очагов в других органах (вторичный туберкулез).
Классификация
Классификация форм туберкулеза у детей учитывает клинико–рентгенологические признаки, течение, протяженность (локализацию) процесса:
I. Ранняя и хроническая туберкулезная интоксикация детей и подростков.
II.Туберкулезное поражение органов дыхания у детей:
III.Туберкулез других локализаций у детей:
- туберкулез нервной системы (туберкулезный менингит, миелит, лептоменингит, менингоэнцефалит)
- костно-суставной туберкулез
- туберкулез органов мочеполовой системы
- туберкулез кожи и подкожной клетчатки
- туберкулез кишечника, брюшины и брыжеечных лимфоузлов
- туберкулез периферических лимфоузлов
- туберкулез глаз (кератит, кератоконъюнктивит, эписклерит, хориоретинит, иридоциклит)
По периоду течения туберкулезного процесса различают фазу инфильтрации, распада, обсеменения, рассасывания, уплотнения, рубцевания, обызвествления. По факту бацилловыделения различают туберкулезный процесс с выделением M. tuberculosis (БК+) и без выделения M. tuberculosis (БК ).
В рамках данного обзора остановимся на основных формах туберкулеза органов дыхания у детей. Туберкулез почек, туберкулез гортани, генитальный туберкулез рассмотрены в соответствующих самостоятельных статьях.
Симптомы туберкулеза у детей
Начальная фаза взаимодействия возбудителя и макроорганизма длится от 6 до 12 месяцев от момента инфицирования ребенка микобактериями туберкулеза. В этом периоде выделяют бессимптомный этап (около 6-8 недель) и вираж туберкулиновых проб - переход реакции Манту из отрицательной во впервые положительную. Ребенок с виражом туберкулиновых реакций подлежит направлению к фтизиатру и наблюдению специалистом в течение года. В дальнейшем у таких детей сохраняется состояние инфицированности микобактериями туберкулеза либо, при неблагоприятных условиях, развивается та или иная локальная форма туберкулеза.
Представляет собой промежуточную форму между первичным инфицированием и развитием локального туберкулезного процесса, определяемого рентгенологическими и другими методами. Клиническое течение данной формы туберкулеза у детей характеризуется неспецифическими проявлениями: недомоганием, раздражительностью, ухудшением аппетита, головной болью, тахикардией, диспепсией, остановкой или снижением массы тела, склонностью к интеркуррентным заболеваниям (ОРВИ, бронхитам).
Типичен длительный беспричинный субфебрилитет, на фоне которого появляются температурные свечи до 38-39°С; отмечается повышенная потливость особенно во время сна. Туберкулезная интоксикация сопровождается специфической реакцией лимфоузлов – их множественным увеличением (микрополиаденией).
Если признаки туберкулезной интоксикации у детей сохраняются более 1 года, состояние расценивается как хроническое.
Данная форма туберкулеза у детей характеризуется триадой признаков: развитием специфической реакции воспаления в очаге внедрения инфекции, лимфангитом и поражением региональных лимфоузлов. Развивается при сочетании массивности и высокой вирулентности туберкулезной инфекции со снижением иммунобиологических свойств организма. Первичный туберкулезный комплекс может локализоваться в легочной ткани (95%), кишечнике, реже – в коже, миндалинах, слизистой оболочке носа, в среднем ухе.
Заболевание может начинаться остро или подостро; маскироваться под грипп, острую пневмонию, плеврит либо протекать бессимптомно. Клинические проявления включают интоксикационный синдром, субфебрилитет, кашель, одышку. Изменения в первичном очаге проходят инфильтративную фазу, фазу рассасывания, уплотнения и кальцинации (формирования очага Гона).
Бронхоаденит или туберкулез внутригрудных лимфатических узлов у детей протекает со специфическими изменениями лимфоузлов корня легкого и средостения. Частота этой клинической формы туберкулеза у детей достигает 75-80%.
Кроме субфебрилитета и симптомов интоксикации, у ребенка появляется боль между лопаток, коклюшеподобный или битональный кашель, экспираторный стридор, обусловленные сдавлением увеличенными внутригрудными лимфоузлами трахеи и бронхов. При осмотре обращает внимание расширение подкожной венозной сети в верхних отделах груди и спины.
Осложнениями туберкулезного бронхоаденита у детей могут являться эндобронхит, ателектазы или эмфизема легких. Данный клинический вариант туберкулеза у детей требует дифференциации с саркоидозом Бека, лимфогранулематозом, лимфосаркомой, неспецифическими воспалительными аденопатиями.
Диагностика
- Скрининг на туберкулез. В настоящее время для массового выявление туберкулеза среди детей в качестве основных скрининг-тестов используются проба Манту с 2 ТЕ и диаскин-тест. При желании родителей они могут быть заменены на исследования крови на туберкулез (T-spot, квантиферон-тест). В возрасте 15 и 17 лет подросткам выполняется профилактическая флюорография.
- Рентгенография грудной клетки. При различных формах туберкулеза органов дыхания у детей позволяет визуализировать изменения во внутригрудных лимфоузлах или легких. При необходимости исследование дополняется линейной или компьютерной томографией органов грудной полости.
- Эндоскопия.Бронхоскопия ребенку необходима для оценки косвенных признаков туберкулезного процесса (выявления признаков эндобронхита, деформации трахеи и бронхов увеличенными лимфоузлами) и получения смывов для исследований.
- Лабораторная диагностика. Для выделения возбудителя из различных биологических сред (мокроты, мочи, испражнений, крови, плевральной жидкости, промывных вод бронхов, отделяемого костных секвестров, спинномозговой жидкости, мазка из зева и мазка с конъюнктивы) осуществляется микроскопическое, бактериологическое, ИФА, ПЦР-исследование. Забор и исследование материала на КУБ производится не менее 3 раз.
- Специфическая диагностика. В условиях диспансера детям с подозрением на инфицированность или туберкулез проводится индивидуальная туберкулинодиагностика (повторная реакция Манту, проба Пирке, проба Коха).
Лечение туберкулеза у детей
Принципы терапии туберкулеза у детей подразумевают поэтапность, преемственность и комплексность. Основные этапы включают лечение в условиях стационара, специализированного санатория и противотуберкулезного диспансера. Длительность курса терапии составляет в среднем 1,5-2 года. Важная роль в организации лечения туберкулеза у детей отводится санитарно-диетическим мероприятиям (высококалорийному питанию, пребыванию на свежем воздухе, обучению режиму кашля).
Комплексная терапия туберкулеза у детей включает химиотерапевтическое, хирургическое и реабилитационное воздействие. Режим специфического противотуберкулезного лечения (комбинация препаратов, длительность приема, необходимость госпитализации) определяется детским фтизиатром на основании формы заболевания и наличия бацилловыделения.
Дети с виражом туберкулезных реакций не нуждаются в госпитализации и лечатся амбулаторно одним противотуберкулезным препаратом (изониазидом, фтивазидом) в течение 3-х месяцев. Диспансерное наблюдение продолжается 1 год, после чего при отрицательных данных клинико-лабораторного обследования ребенок может быть снят с учета. В остальных случаях в соответствии с индивидуальными показаниями используются комбинации из 2-х, 3-х и 4-х и более противотуберкулезных препаратов, основными из которых являются стрептомицин, рифампицин, изониазид, пиразинамид и этамбутол. Курс лечения туберкулеза у детей подразделяется на фазу интенсивной терапии и фазу поддерживающей терапии.
В случае сохранения выраженных остаточных явлений через 6-8 месяцев после активной терапии туберкулеза у детей решается вопрос о хирургическом вмешательстве.
Прогноз и профилактика
Исходом и лечения может являться значительное улучшение, улучшение, отсутствие перемен, ухудшение течения туберкулеза у детей. В большинстве случаев при правильном лечении достигается полное выздоровление. Серьезный прогноз туберкулеза может ожидаться у детей раннего возраста, при диссеминации процесса, развитии туберкулезного менингита.
Специфическая профилактика туберкулеза у детей начинается в период новорожденности и продолжается в подростковом возрасте (см. Вакцинация против туберкулеза). Большую роль в вопросе профилактики туберкулеза у детей играет систематическая туберкулинодиагностика, улучшение санитарно-гигиенических условий, рациональное вскармливание, физическое закаливание детей, выявление взрослых больных туберкулезом.
Читайте также:


