Эритема узловатая при туберкулезе
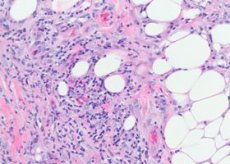
Патологическая анатомия. Гистологически основные поражения расположены подкожно, затрагивая жировую ткань и соединительнотканные перегородки. В первые дни имеет место расширение сосудов, отек и инфильтрация нейтрофилами. Гистиоциты и лимфоциты увеличиваются в числе по мере уменьшения числа нейтрофилов. Позднее может быть фибриноидная дегенерация коллагена, и появляются гигантские клетки чужеродного тела, которые могут обнаруживаться до нескольких месяцев. Воспалительные изменения более заметны вокруг вен, чем артерий. Описаны поражения, о которых говорится, что они состоят из групп пролиферирующих гистиоцитов с овальными ядрами, расположенными радиально вокруг центрального просвета.
Частота. Частота узловатой эритемы, сопровождающей первичную туберкулезную инфекцию, различна в разных странах. Thompson [21] нашел ее свыше 1 % у туберкулинположительных детей моложе 14 лет в Англии и 1,8% у 782 молодых взрослых при обследовании на туберкулез [6]. Эти цифры значительно ниже, чем в большинстве Скандинавских стран, где они составляют от 4,9 до 15% [5]. Говорят, что узловатая эритема редко бывает у людей с темной кожей, но это может быть связано с большими трудностями определения у них характерных высыпаний.
Есть некоторые различия в зависимости от возраста. Она редко бывает у детей младше 7 лет и чаще встречается в пубертатном возрасте. Она чаще наблюдается у девочек, чем у мальчиков, и эта разница увеличивается после пубертатного возраста.
В общем, чем старше человек, тем чаще встречаются системные нарушения.
Связь со временем инфекции. Туберкулиновый вираж предшествует высыпанию от срока в несколько дней до двух недель, иногда до месяца. Вираж может сопровождаться повышением температуры, что также предшествует высыпанию [14]. Узловатая эритема наблюдается иногда позже первичной инфекции или даже в послепервичной фазе.
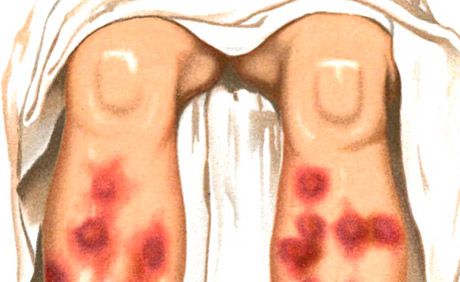
Клиническая картина (симптомы и признаки). Характерными чертами узловатой эритемы являются неявные, темно-красные, слегка узловатые поражения на передней поверхности голеней ниже колена. При пальпации поражения ощущаются скорее в глубине кожи, чем на ее поверхности. Диаметр их бывает обычно 5—20 мм. Края хорошо очерчены, узелки могут иногда сливаться, обычно на участках непосредственно над суставами, образуя обширные, уплотненные темно-красные участки. Немногочисленные поражения иногда могут быть на передней поверхности бедер, разгибательной поверхности предплечий и даже, хотя и редко, на лбу, носу, щеках и ушах. Через неделю и больше красный цвет переходит в пурпурный, затем коричневый. Коричневый пигмент и уплотнения могут сохраняться в течение нескольких недель. Повторные высыпания могут появляться через неделю, иногда больше, но в большинстве случаев проходят через 2 недели.
Число системных реакции очень различно. Лихорадка, если она есть, часто на несколько дней предшествует высыпанию, иногда на неделю и больше. Она может спадать при очищении поражений ног, но иногда высокая лихорадка держится несколько недель, сопровождая повторное высыпание узелков. Высокая и длительная лихорадка обычнее у более пожилых больных, худшие реакции наблюдаются у женщин в возрасте 20— 30 лет. У последних чаще появляются поражения суставов, проявляются они главным образом болями в крупных суставах, запястьях, локтях, коленях и лодыжках, но суставы иногда распухают, становятся горячими и мягкими и могут при последовательном поражении напоминать ревматическую лихорадку.
Главные гематологические изменения отмечаются в реакции оседания эритроцитов, которая всегда и часто очень ускорена. Иногда наблюдается лейкоцитоз.
Диагноз. Диагноз сыпи обычно не труден, пока высыпания не слиты. Укусы насекомых и пурпура Henoch-Schonlein иногда создают трудности у маленьких детей. Диагноз причины может быть более трудным. Мы касаемся здесь только туберкулеза. Важным мероприятием с самого начала является туберкулиновая проба, которая в случае туберкулеза всегда резко положительна. Разумно ставить ее первый раз с 1 ТЕ, так как большая доза может повлечь за собой тяжелую реакцию. Если проба Манту дает положительную реакцию, необходимо рентгенологическое обследование. Рентгенологические изменения обычны у детей с узловатой эритемой при вираже [14]. Если реакция Манту отрицательна или только слабоположительна, следует думать о других причинах, о таких, как саркоидоз. Если ничего не находят, больной должен находиться под наблюдением по крайней мере в течение года.
Лечение. Если рентгенограмма грудной клетки подтверждает диагноз первичного туберкулеза, больного следует лечить, как уже указывалось выше. Температура и сыпь обычно быстро поддаются химиотерапии, и ребенок может вставать и ходить, как только ему станет лучше, хотя, конечно, химиотерапию следует продолжать по крайней мере в течение года. При резко положительной реакции Манту и нормальной рентгенограмме химиотерапия в течение года все же оправдана, так как послепервичный туберкулез развивается скорее, когда узловатая эритема осложняет первичную инфекцию. Если лихорадка и сыпь не поддаются химиотерапии, диагноз туберкулеза надо пересмотреть. Мы никогда не применяли кортикостероидов в случае туберкулеза, хотя делали это при саркоидозе.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Узловатая эритема (синоним: эритема нодозная) - синдром, в основе которого лежит аллергическое или гранулематозное воспаление подкожной клетчатки. Заболевание относится к группе васкулитов. Узловатая эритема - полиэтиологическая форма глубокого васкулита.
Узловатая эритема - самостоятельная форма панникулита, которая характеризуется образованием красных или фиолетовых пальпируемых подкожных узлов на голенях и иногда на других участках. Часто развивается при наличии системного заболевания, особенно при стрептококковых инфекциях, саркоидозе и туберкулезе.

[1], [2], [3], [4], [5], [6], [7]
Код по МКБ-10
Чем вызывается узловатая эритема?
Узловатая эритема чаще всего развивается в 20-30 лет у женщин, но также возможна в любом возрасте. Этиология неизвестна, но подозревается связь с другими болезнями: стрептококковой инфекцией (особенно у детей), саркоидозом и туберкулезом. Другими возможными пусковыми механизмами являются бактериальные инфекции (Yersinia, Salmonella, микоплазма, хламидии, лепра, венерическая лимфогранулема), грибковые инфекции (кокцидиоидоз, бластомикоз, гистоплазмоз) и вирусные инфекции (Эпштейна-Барр, гепатит В); использование лекарств (сульфаниламиды, йодиды, бромиды, оральные противозачаточные средства); воспалительные заболевания кишечника; злокачественные новообразования, беременность. 1/3 случаев являются идиопатическими.
Причина узловатой эритемы - первичный туберкулез, проказа, иерсиниоз, венерическая лимфогранулема и другие инфекции. Описано возникновение заболевания после приема препаратов, содержащих сульфаниламидную группу, контрацептивов. У половины больных причину заболевания выявить не удается. В патогенезе заболевания отмечается гиперэргическая реакция организма па инфекционные агенты и лекарства. Развивается при многих острых и хронических, преимущественно инфекционных, заболеваниях (ангина, вирусные, иерсиниозные инфекции, туберкулез, лепра, ревматизм, саркоидоз и др.), непереносимости лекарственных средств (препараты йода, брома, сульфаниламиды), некоторых системных лимфопролиферативных заболеваниях (лейкоз, лимфогранулематоз и др.), злокачественных новообразованиях внутренних органов (гипернефроидный рак).
Патоморфология узловатой эритемы
Поражаются в основном сосуды подкожной клетчатки - мелкие артерии, артериолы, венулы и капилляры. В дерме изменения менее выражены, проявляются лишь небольшими периваскулярными инфильтратами. В свежих очагax поражения между дольками жировых клеток появляются скопления лимфоцитов и различное количество нейтрофильных гранулошпов. Местами можно видеть более массивные инфильтраты лимфогистиоцитарного характера с примесью эозинофильных гранулоцитов. Отмечают капиллярит, деструктивно-пролиферативные артериолиты и венулиты. В более крупных сосудах наряду с дистрофическими изменениями эндотелия обнаруживают инфильтрацию их воспалительными элементами, в связи с чем некоторые авторы считают, что в основе поражения кожи при этом заболевании лежит васкулит с первичными изменениями в сосудах. В старых элементах нейтрофильные гранулоциты, как правило, отсутствуют, преобладают грануляционные изменения с наличием клеток инородных тел. Характерным для этого заболевания является наличие мелких гистиоцитарных узелков, расположенных радиально вокруг центральной трещины. Иногда эти узелки пронизаны нейтрофнльными гранулоцитами.
Гистогенез узловатой эритемы мало изучен. Несмотря на несомненную ассоциацию заболевания с большим разнообразием инфекционных, воспалительных и неопластических процессов, во многих случаях не удается выявить этиологический фактор. У части пациентов в крови обнаруживают циркулирующие иммунные комплексы, увеличенное содержание IgG, IgM и С3-компонента комплемента.

[8], [9], [10], [11], [12], [13], [14], [15], [16]
Гистологически субстратом узловатой эритемы является периваскулярный инфильтрат, состоящий из лимфоцитов, нейтрофилов, большого числа гистиоцитов, эндотелиальной пролиферации подкожных вен, артериола капилляров, отечности дермы вследствие повышенной проницаемости сосудистой мембраны, острого узловатого дермогиподермита.

[17], [18], [19], [20]
Симптомы узловатой эритемы
Узловатая эритема характеризуется образованием эритематозных мягких бляшек и узлов, что сопровождается лихорадкой, общим недомоганием и артралгией.
Высыпания типа узловатой эритемы являются одним из основных проявлений синдрома Свита (острого лихорадочного нейтрофильного дерматоза), характеризующегося, кроме того, высокой температурой, нейтрофильным лейкоцитозом, артралгиями, наличием других высыпаний полиморфного характера (везикуло-пустулезных, буллезных, типа многоформной экссудативной эритемы, эритематозных, бляшечных, язвенных), располагающихся преимущественно на лице, шее, конечностях, в развитии которых придается значение иммунокомплексному васкулиту. Различают острую и хроническую узловатую эритему. Острая узловатая эритема обычно возникает на фоне лихорадки, недомогания, проявляется быстро развивающимися, чаще множественными, довольно крупными дермогиподермальными узлами овальных очертаний, полушаровидной формы, слегка приподнятых над окружающей кожей, болезненными при пальпации. Границы их нечеткие. Преимущественная локализация - передняя поверхность голеней, коленные и голеностопные суставы, высыпания могут быть и распространенными, Кожа над узлами сначала ярко-розовая, затем окраска становится синюшной. Характерно изменение цвета в течение нескольких дней по типу "цветения" кровоподтека - от ярко-красного до желто-зеленого. Рассасывание узлов происходит в течение 2-3 нед, реже позднее; возможны рецидивы.

[21], [22], [23], [24], [25]
Диагностика узловатой эритемы
Диагноз узловатая эритема определяется по клиническим проявлениям, но следует провести и другие исследования для определения причинных факторов развития заболевания, например биопсию, кожные пробы (очищенный дериват протеина), клинический анализ крови, рентген грудной клетки, анализ мазка зева. Скорость оседания эритроцитов обычно повышена.
Дифференцировать заболевание следует с уплотненной эритемой Базена, узловатым васкулитом Монтгомери-О'Лири-Баркера, подострым мигрирующим тромбофлебитом при сифилисе, первичным коликвативным туберкулезом кожи, подкожным саркоидом Дарье Русси, новообразованиями кожи.

[26], [27], [28], [29], [30], [31], [32]
Поражения кожи туберкулезными микобактериями встречаются не часто. И, тем не менее, плохо диагностируются. Как самостоятельные заболевания наблюдаются достаточно редко, считаются необычными. Развиваются чаще всего на фоне уже существующего процесса. Из очага во внутренних органах человека или с подлежащих тканей микобактерии переходят на кожу (и слизистые оболочки) лимфогенным (гематогенным) путями. Если диагноз кожный туберкулез поставлен корректно, высока вероятность, что заражение туберкулезом затронуло и другие органы.
Нарушение физиологической целостности кожного покрова, ослабление иммунитета вместе с сенсибилизацией (повышенной чувствительностью) благоприятствуют распространению туберкулеза. Кожа человека из-за своих свойств является неблагоприятной средой для жизнедеятельности аэробов, подобных туберкулезным микобактериям.
Возникновению туберкулеза благоприятствуют, в данном случае, патогенетические нарушения в человеческом организме: иммунные и сосудистые, гормональные и обменные. Инфекционные болезни, подрывающие иммунитет и наделяющие сенсибилизацией, нередко становятся предшественниками туберкулеза. Уязвимы в этом плане дети, переболевшие гриппом, коклюшем и корью.
Туберкулез кожи проявляется вследствие сочетания патогенности возбудителя, массивного поражения и слабости иммунной реакции организма человека.
Различают разнообразные по клиническим особенностям, морфологии и конечному исходу поражения кожных покровов.
Первичный туберкулез кожных покровов и подкожных слоев
Микобактерии потенциально способны проникать в кожные покровы через свежие царапины и порезы. Особенно уязвимы открытые, незащищенные участки кожи. Страдают обычно участки ног от колен и ниже, ступни, лицо. Верхние конечности редко подвергаются заражению.
Возникающий дефект кожи первоначально самостоятельно заживает. Но через некоторое, достаточно продолжительное время на месте пореза или небольшой царапины возникает небольшое изъязвление. Болезненность при этом отсутствует. Одновременно поверхностные лимфоузлы становятся мягче и увеличиваются в окружности.
Диагностически при наличии заметных лимфоузлов и подозрении на туберкулез следует осматривать любые имеющиеся повреждения на коже. Особенно первичные рубцы и царапины. Специфическое туберкулезное образование обычно маленького размера, представляет собой небольшое утолщение, вокруг которого располагаются крошечные пятна желтоватого цвета.

Но вполне может иметь вид гладкого рубца с неровными, четкими краями. В случае если инфекция на этом участке развивалась месяцы, прежде чем увеличение и размягчение лимфоузлов обратило на себя внимание.
Небольшие желтые участки вокруг утолщения трансформируются в четкие по форме углубления. Такое явление часто наблюдается после вакцинации: БЦЖ, по сути, провоцирует намеренное инфицирование кожи с помощью ослабленных штаммов.
При очаговом туберкулезе кожи существуют абсцессы двух видов.
- Первый — абсцесс, проявляющийся непосредственно под поверхностью кожи в виде неглубокого мягкого вздутия. Он быстро прорывается, при этом формируется маленькая язва с неровным краем. В различных частях тела возможно одновременное образование нескольких абсцессов.
- Второй вид возникает в месте введения иглы для внутримышечной инъекции. Располагается глубже и преимущественно в местах, традиционных для инъекционных процедур — на ягодицах, на внешней стороне бедра.
Кожные поражения при вторичном туберкулезе
Формы туберкулезных кожных заболеваний подразделяются на очаговые (или локализованные) и диссеминированные. Выделяют следующие часто встречающиеся очаги в форме:
- узловой эритемы,
- туберкулезной волчанки,
- скрофулодермы,
- веррукозного (бородавчатого) туберкулеза,
- туберкулидов.
В группу диссеминированных видов объединены туберкулезы милиарные, папулонекротические, так называемые лишаи золотушных.
Бородавчатый кожный туберкулез
Наблюдается у лиц с иммунной устойчивостью к туберкулезной болезни. Обычно им страдают контингенты, по роду занятий контактирующие с патогенным материалом или с болеющими людьми с активными формами. Это медицинский персонал, врачи, ветеринары, патологоанатомы, мясники и т.д. Патология в данном случае вызывается суперинфекцией. У детей она может возникать как следствие кожной травмы.
Бородавочные образования появляются на незащищенных одеждой участках — тыльной стороне кистей и пальцев рук. Лимфоузлы при этом существенно не увеличены. Сначала появляется плотный сине — красный, похожий на трупный бугорок до 1 см. Затем он разрастается, превращаясь в плоскую бляшку с ороговевшими наслоениями и бородавчатыми разрастаниями.
Сформированный очаг веррукозного туберкулеза имеет возвышающиеся одна над другой области: характерного цвета каемку, бородавчатые трещины, корки и атрофический участок с бугорчатым дном в центре.
Для бородавчатых разрастаний характерны подкожные абсцессы. При давлении на них появляются специфические гнойные выделения. Вокруг главного очага образуются свежие бляшки, имеющие тенденцию к слиянию.

Тест на туберкулин положительный почти в ста процентах случаев. Клиническое состояние взрослых больных обычно хорошее. После лечения на месте очагов инфекции остаются рубцовые видоизменения кожи, новых бородавок на этих участках не образуется. У детей возможно нарушение состояния из-за лимфангита и лимфаденита. Образование новых бугорков по периметру старого очага у них возможно.
Течение болезни длительное, имеющее хронический характер. Но прогноз излечения благоприятный. Кроме стандартного консервативного лечения, применяется лучевая терапия, токи высокой частоты для остановки патологического разрастания тканей (диатермокоагуляция).
Узловая эритема
Обычно она является следствием реакции на туберкулин в результате первичного инфицирования. Чаще поражает женщин. В клинической картине заболевания присутствуют лихорадка с повышением температуры, болезненность при пальпации суставов, особенно крупных. Симптоматика схожа с картиной ревматизма.
Эритемы обычно локализуются выше лодыжек, но пониже коленных суставов. Имеют вид красных высыпаний, болезненных на ощупь и слегка выступающих из-под кожи. Узловые образования имеют размер до 20 мм и нечеткие края. Возможны повторяющиеся сыпи с интервалами в неделю.
Туберкулиновый тест при узловой форме эритемы положительный. Введение обычной дозы туберкулина может вызывать местную кожную и даже общую реакцию с лихорадочным состоянием.
Химиотерапия в случае туберкулезной эритемы эффективна, узлы быстро рассасываются.
Милиарная форма заболевания наблюдается редко. Не всегда она связана с генерализованным милиарным туберкулезом. Чаще ее диагностируют у больных с ВИЧ — инфекцией, осложненной туберкулезом. Милиарные эритемные узлы, в свою очередь, имеют вид многочисленных точек, подкожных абсцессов и папул с перетеканием в пустулы.
Колликвативная скрофулодерма
Колликвативный кожный туберкулез характерен почти исключительно для детского и подросткового периода. Первичное одиночное поражение встречается редко. Более распространено развитие вторичной скрофулодермы, когда инфекция распространяется из пораженных туберкулезом лимфоузлов, костей или суставов.
Образования локализуются с боков шеи, в челюстной зоне, в подмышечных впадинах или возле ушных раковин. Часто этот вид сочетается с туберкулезом глаз, легких, костей, а также с другими кожными поражениями кожи: волчанкой, бородавчатым туберкулезом.
Болезнь носит тяжелый характер. Проявляется образованием поверхностных язв из расположенных в глубине кожи узлов. Язвы покрыты творожистым некрозом вследствие непрерывного абсцесса и фистулообразования узлов. На месте очага обычно остается обезображивающий рубец.
Диагностика проводится на основе имеющихся симптомов, рентгенологического, гистологического исследований, пробы Пирке.
Дифференцируют с актиномикозом (его гуммозно-узловатой формой), сифилитическими гуммами, язвенной пиодермией. Первичную скрофулодерму с локализацией на голенях различают с эритемой Базена.
Лечение осложняется язвенными поражениями. Характерно хроническое течение с ремиссиями и обострениями. Чем дальше зашел язвенный процесс, тем сложнее прийти к полному выздоровлению. И, наоборот, при более легком течении лечебная терапия более успешна.
Туберкулезная волчанка
Очень часто встречающаяся форма. Иногда заболеванием страдают всю жизнь, заразившись в детстве. Имеет хроническое прогрессирующее течение с тенденцией к расплавлению тканей. В настоящее время диагностируются случаи заражения волчанкой у взрослых. Нередко диагноз может не устанавливаться в течение нескольких лет.
По данным медицинских источников, около 10% больных волчанкой имеют основным заболеванием туберкулез легких, до 20% — туберкулез костной системы. Травмы кожи активно способствуют активизации дремлющей в организме, латентной инфекции.
Обыкновенная туберкулезная волчанка локализуются на голове и шее, также на щеках и спинке носа. Некоторые образования изъязвляются и после рубцевания становятся причиной поверхностной деформации лица.
Для заболевания характерно образование люпом — бугорков коричнево — красного цвета с разными оттенками и размером от 1 до 7 мм. При надавливании на волчаночный очаг предметным стеклом люпома начинает просвечиваться в виде желеобразных желто — бурых узелков. Этот характерный признак, получивший название яблочного желе, является весьма важным в диагностическом выявлении волчанки.

Для люпом свойственно постепенное слияние и образование опухолеподобных очагов и обширных язв. Волчаночные инфильтраты преобразуются в атрофические рубцы. На месте сформированных рубцов могут вновь появиться узелки туберкулезной волчанки. И это является ее патогномоничным симптомом, позволяющим однозначно определить болезнь и поставить диагноз.
Часто язвенная деструкция захватывает глубокие подлежащие слои ткани — хрящи, суставы и кости. Образуются обезображивающие келоидные рубцы. Деформируются ушные мочки и раковины, ротовое отверстие, веки. Разрушение носовой перегородки приводит к тому, что нос начинает напоминать клюв птицы.
Туберкулезная волчанка довольно часто сопровождается воспалением, называемым рожей. У длительно страдающих лицевой волчанкой возможно развитие саркомы — кожного рака — самого опасного осложнения.
Бугорки волчанки состоят из эпителиоидных клеток, окружаемых лимфоцитами. Казеоз выражен слабо или его не наблюдается вообще. Туберкулиновый тест редко бывает отрицательным, хотя микобактерии туберкулеза выявляются с трудом и в небольшом количестве. Эпидермис вторично изменен гиперкератозом и папилломатозом. В районе рубцов присутствует волчаночный инфильтрат, который и провоцирует частый рецидив люпом.
Волчанка диагностируется на основе клинических проявлений. Анализируются также свойства люпом, характер течения процесса и образующиеся рубцы. В диагностический комплекс входят гистологические исследования с кожными туберкулиновыми пробами.
Протекание болезни зависит от состояния организма, его защитных сил и реактивности. В некоторых случаях очаг поражения не прогрессирует многие годы, даже если лечение не применяется. В то же время возможно патологическое течение процесса с захватыванием новых участков кожи на фоне сопутствующих заболеваний и неэффективной терапии.
Дифференциальная диагностика проводится с туберкулоидной формой лепры, актиномикозом, бугорковым сифилисом и некоторыми другими заболеваниями.
Туберкулиды
Представляют собой синевато — красные, с четкими границами, слегка болезненные округлые уплотнения в коже. Проявляются туберкулиды в основном на икрах ног. Образования хорошо поддаются химиотерапии.
Тест на туберкулин в этом случае так же почти всегда положительный.
Диссеминированные виды туберкулеза кожи
Очень редко встречающаяся форма первично развившейся инфекции. Диагностируется иногда у детей или подростков с активным процессом в лимфоузлах, легких, позвоночнике. Активное лечение волчанки может так же стать причиной возникновения лишая золотушных.
Кожные образования состоят из групповых мелких плоских или в виде конуса безболезненных папул. Высыпания симметрично расположены на лице, ягодицах, или на слизистой губ. Внешне напоминают экзему. Иногда спонтанно исчезают, но затем вновь появляются.
Состояние больного в основном удовлетворительное. После излечения туберкулеза кожных рецидивов не наблюдается. На месте папул остаются маленькие пигментные пятнышки или точечные рубцы.
Лихеноидный туберкулез дифференцируют с сифилитическим лишаем, который сопровождается похожими высыпаниями.
В основе его лежит аллергический васкулит как реакция на действие токсинов микобактерий туберкулеза.
Высыпания носят приступообразный характер. Поражают лицо, ушные раковины, ягодицы или разгибательные поверхности конечностей. Диаметр узелков — до 3 мм. В центре видны некротические корочки, которые превращаются постепенно в округлые язвы. В конечной стадии развития представляют собой рубчики с фиолетовым ободом.
Нередко сочетается с туберкулезом легких и лимфоузлов. Заболевание обостряется сезонно. Рецидивы возникают зимой или ранней весной. Туберкулиновые пробы положительны.
Диагностика проводится на основе оценки вида рубчиков, локализации сыпи, гистологических исследований.
От обычной туберкулезной волчанки отличается центрально расположенным очагом некроза в виде пустулы, быстрым течением болезни. Очаги не сливаются и после излечения превращаются в рубчики либо пигментные пятна. Страдают ею чаще молодые женщины.
Туберкулез кожи, симптомы которого очень распространены. Варикозно расширенные вены, переохлаждение конечностей и пребывание на ногах являются факторами, провоцирующими заболевание. Индуративный туберкулез часто сопутствует туберкулезу легких, лимфоузлов, скрофулодерме, папулонекрозной инфекции.

Эритема возникает как гиперэргическая реакция на жизнедеятельность МБТ при выраженном иммунитете. Проявляется плотными глубокими и не слишком болезненными инфильтратами, расположенными на голенях, ягодицах, изредка на слизистых носоглотки. В случае заживления остаются пигментированные рубцы. В холодное время года возможны рецидивы заболевания.
Наибольшую трудность представляет дифференцирование индуративного туберкулеза со скрофулодермой и узловой эритемой.
Лечение и профилактика
Туберкулезное поражение кожи — это всегда проявление общего туберкулезного процесса. Поэтому его лечение мало отличается от комплексной терапии туберкулеза химиотерапевтическими препаратами. Целью лечения является, прежде всего, воздействие на возбудителя — нарушение его жизнедеятельности, роста и размножения. Для получения результата требуется использование нескольких разнонаправленных препаратов.
Успех в лечении зависит в равной степени как от эффективности лекарственной терапии, так и от состояния организма пациента, реактивности его иммунитета. Важное место в излечении больных туберкулезом кожи занимают препараты — иммунокорректоры, антигистаминные средства, гипосенсибилизирующие.
Наружное лечение очагов туберкулеза заключается в использовании препаратов — мазей антибактериального и репаративного действия. В некоторых случаях показаны дополнительное физиотерапевтическое лечение и лазеротерапия.
Стойкий клинический эффект излечения от туберкулеза кожи достигается только путем регулярного выполнения профилактических мер. Туберкулезная волчанка требует периодических поддерживающих двухмесячных курсов в течение трех лет. Больные скрофулодермой должны систематически наблюдаться 5 лет после излечения.
Санаторное лечение так же способствует улучшению качества жизни и предупреждению рецидивов болезни на долгие годы.

Поражение подкожных и кожных сосудов и клетчатки, провоцирующее воспалительный процесс, в результате которого появляются плотные полушаровидные болезненные узлы, имеет медицинское название — узловатая эритема. При этом, узлы имеют аллергический генез и могут приобретать различную форму. Появление характерных связок можно наблюдать в симметричных участках. 
Что это такое
Узловатую эритему можно отнести к одной из разновидности аллергического васкулита. Различить ее от другого варианта васкулитов можно по месту ее локализации. Она возникает только на нижних конечностях.
Риску возникновения заболевания подвергаются все возрастные категории. В группе риска находятся люди в возрасте 20-30 лет. Пик заболеваемости наблюдается в осенне-зимний период.
До полового созревания недуг распространен примерно одинаково у женщин и мужчин. После, показатели заболеваемости у женщин вырастают в 3-6 раз.
Визуально выглядит, как неровные бугорки на коже. Кроме непривлекательного внешнего вида доставляет неприятные ощущения при прикосновении и надавливании.
Эритема считается распространенным недугом. По статистике она ей подвергается 30-40 % населения. При ее появлении необходима квалифицированная медицинская помощь.
Почему возникает
Причиной возникновения и дальнейшего развития являются различные инфекционные процессы, происходящие в организме. Реже может быть спровоцировано медикаментозной сенсибилизации.
Еще одной причиной является сопутствующий саркоидоз.

Возникает при:
- туберкулезе;
- стрептодермии;
- цистите;
- отите;
- роже;
- ревматоидном артрите;
- скарлатине;
- ангине;
- остром фарингите;
- трихофитии.
Редко можно наблюдать при кокцидиомикозе, иерсиниозе, паховом лимфогранулематозе.
Наиболее опасные препараты, провоцирующие факторы:
При первых симптомах, назначается прием других аналогичных препаратов с другим действующим веществом.
Не исключена причина развития недуга неинфекционного характера. Хотя встречаются на практике они довольно редко.

Инфицирование неинфекционного характера может наблюдаться у:
- страдающих язвенным колитом;
- пациентов с болезнью Бехчета;
- больных с воспалительным процессом в кишечнике;
- людей с онкологическими проблемами;
- беременных женщин;
- страдающих сосудистыми или аллергическими проявлениями.
Встречаются случаи наследственной предрасположенности и у пациентов с хроническими формами очагов инфекции, таких, как: пиелонефрит, синусит, тонзиллит.
Как развивается и протекает
Перед развитием заболевания проходит продромальный цикл. Его продолжительность составляет 1-3 недели. Цикл сопровождается лихорадочным состоянием. Резко и внезапно может появиться сыпь на коленных суставах, лодыжках или голенях.
Если распространение сыпи происходит на руках, бедрах, лице или шее, это может означать, что эритема имеет распространение по всему организму.
Сыпь это узлы, которые в диаметре могут достигать 5 см размера. Первоначально они имеют яркий красный оттенок, со временем темнеют. И в конце концов становятся сине — желтого цвета. напоминающего проходящий синяк. Этот период недуг характеризуется запущенной стадии.
Каждый пучок способен прожить от 1 недели до нескольких месяцев. По истечению срока он разрушается. Новые связки способны сформироваться за 3-6 недель.

Чем опасна
Болезнь не представляет угрозы для жизни, прекрасно поддается лечению и рецидивы возникают редко. Рубцов или каких-либо других эстетически непривлекательных следов не оставляет.
Заболевание является сопутствующим. Поэтому, все усилия по лечению должны быть направлены на основную патологию.
Для этого, необходимо тщательно обследоваться и выявить причину основного заболевания.
Существует 3 основных формы узловатой эритемы:
- острая — имеет ярко выраженные начальные признаки. Пучки появляются на голени, имеют отечную форму. В период начала заболевания может подняться температура тела до 39 градусов. Симптомы: артрит, общее недомогание, слабость, головные боли. Если недуг спровоцирован стрептококковым фарингитом или тонзиллитом, болезнь может протекать без особых осложнений и через 5-7 дней, узлы исчезают без рубцов;
- мигрирующая или подострая — воспалительная составляющая менее выражена, чем при острой форме. В этом случае, появляются мелкие узелки, расположенные ассиметрично. Если заболевание не проходит в течение нескольких месяцев, диагноз, как правило подтверждается;
- хроническая — наблюдается у женщин пожилого возраста, склонных к аллергическим реакциям организма, с опухолевыми болезнями или инфекционными процессами. Пик приходится на осенние или весенние периоды. Пучки приобретают размеры с грецкий орех и при пальпации причиняют острую боль. Заживление старых узлов протекает с появлением новых.
Симптомы

Каждая форма сопровождается характерными для нее признаками.
Характерные симптомы острой формы:
- температура повышается до отметки 39 градусов;
- возникают суставные и мышечные боли;
- наблюдается появление СЭО и лейкоцитоз.
Протекает с общим недомоганием и слабостью.
Мигрирующий тип начинается, как правило, с одного узла. Сначала пучок плоский и единичный, имеет ограничения от кожного покрова. со временем приобретает кольцевидную форму со впавшей серединой.
Появиться узелки могут одновременно на обеих конечностях.
Симптомы мигрирующего типа:
- температура тела 37,5 градусов. Может держаться продолжительное время;
- озноб;
- аллергия.
Кроме того, состояние общего недомогания может продолжаться в течение нескольких месяцев.
Хроническая вид недуга протекает с обострениями осенью и весной. Узлы локализуются на голенях. Обнаружить их можно только при пальпации. Форма имеет затяжной характер. С разрушением старых узлов, появляются новые. Этот процесс длится на протяжении всей болезни.
Диагностика 
Эффективность лечения патологии, непосредственно зависит от правильной постановки диагноза. При обращении больного, врач может поставить диагноз на основе анамнеза болезни, жалоб пациента и объективного обследования.
Чтобы опровергнуть или подтвердить верность диагноза, пациент направляется на ряд инструментальных и лабораторных исследований.
Дополнительные исследования для постановки диагноза:
- бакпосев кала и носоглотки;
- туберкулинодиагностика;
- биопсия и исследование узловых новообразований;
- фарингоскопия и риноскопия;
- рентгенография и компьютерная томография грудной клетки;
- реовазография нижних конечностей и УЗИ вен;
- ревмопробы и клинический анализ крови.
Врач может назначить дополнительную консультацию специалистов: пульмонолога, флеболога и отоларинголога.
Все исследования назначаются специалистом на его усмотрение. Поэтому, назначение всех анализов может быть необязательно.
Лечение
Терапия направлена на полную ликвидацию очагов поражения сосудов и сопутствующего заболевания. Воспалительные процесс купируют при помощи нестероидных противовоспалительных препаратов.

Применяется антибиотикотерапия, десенсибилизирующая. скорейший регресс симптомов достигается при назначении процедуры лазерного облучения крови и методов экстракорпоральной гемокоррекции.
Чтобы снять болевые ощущения, применяются повязки с кортикостероидными и противовоспалительными мазями. Трудности в лечении могут возникнуть при беременности женщины.
Лечение немного усложняется, так как в этом положении, будущей матери подойдут не все препараты.
Начинают лечить эритему с назначения нестероидных препаратов. Если симптомы протекают с осложнением, врач подключает антибиотики, имеющие широкий спектр действия.
Для более эффективного и быстрого результата назначается местная и физиотерапия.
Вспомогательная терапия народными методами
Не редко при узловой эритеме нижних конечностей назначается лечение народными средствами. Методы лечения традиционной медицины становятся еще эффективнее в комплексе с народными средствами. В народные рецепты входят травы, обладающие противовоспалительным действием, а также способные модулировать иммунную систему.
Возможные осложнения
Лечение должно быть обязательным. Главным возможным осложнением является переход в хроническую стадию.
Патология дает осложнения характерные для любых кожных заболеваний.

Профилактика
- исключение стрессовых ситуаций;
- регламентирование времени нахождения под прямыми солнечными лучами;
- исключение взаимодействия с аллергенами;
- рациональное применение лекарственных препаратов;
- установка оптимальных физических нагрузок;
- здоровое питание;
- санация очагов инфицирования.
Соблюдение простых рекомендаций поможет избежать встречи с узловатой эритемой.
Читайте также:


