Биопсия легкого как делают при туберкулезе
Туберкулез как основное заболевание легких
Туберкулез – многим известное и опасное заболевание, в простонародье именуемое как чахотка. В первую очередь, это инфекция, поражающая большое количество людей и имеющая особенность быстро развиваться. С таким страшным смертельным заболеванием проживает около восьми миллионов людей на планете, 40 % из них умирает. Среди больных много детей. Несмотря на то, что больше туберкулезом болеют жители азиатских, тропических стран, в России больных туберкулезом тоже немало.
Вообще в период кризиса, который возможен в любом государстве, когда страдает система здравоохранения, резко возрастает заболеваемость туберкулезом и смертность от него, поэтому борьба с туберкулезом является актуальной. Важно, чтобы как можно больше специалистов, помимо решения социальных вопросов, вопросов оказания помощи больным, были знакомы с методами лечения и диагностики туберкулеза.
При подозрении на туберкулез важно выявить болезнь вовремя, поэтому нужна точная и быстрая диагностика. Для того, чтобы поставить точный диагноз, требуется диагностика и лечение в комплексе. Ни для кого не секрет, как проверяют на туберкулез: флюорография обязательна при диспансеризации населения. Существует и множество других инструментальных методов лечения, но бронхоскопия несет больше информации.

Бронхоскопия как метод диагностики
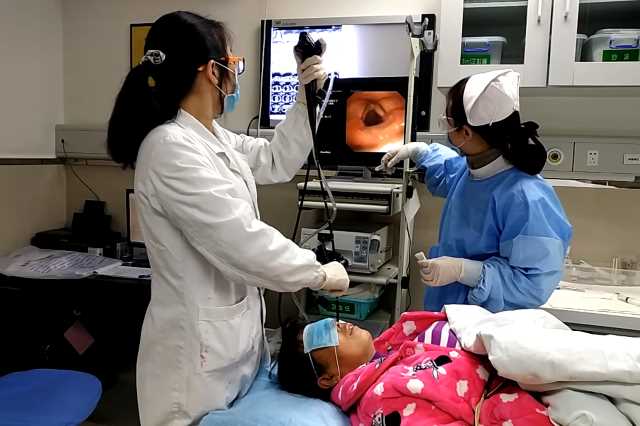
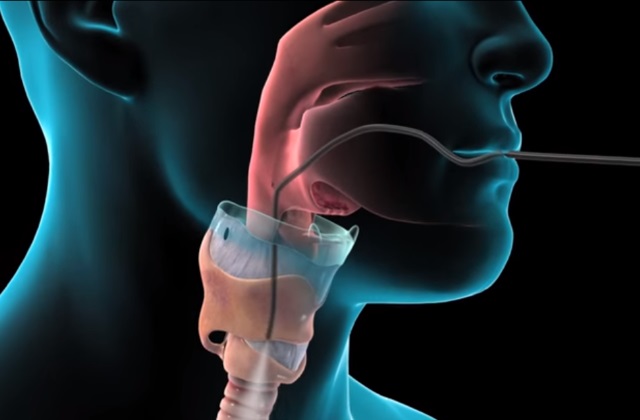
Бронхоскопия – исследование, при котором специалист изучает внутреннюю часть дыхательных путей – трахеи и бронхов, используя при этом специальный прибор – бронхоскоп. Это своеобразный прибор, имеющий видеокамеру. При этом современные возможности этого аппарата достаточно велики: можно сделать видеозапись и позже изучить слизистую бронхов более тщательно. При проведении бронхоскопии могут выполняться биопсия (взятие материала на анализ) и лечебные процедуры. Бронхоскопия легких дает почти стопроцентную точность исследования.
В современной медицине существует два вида бронхоскопии:
- Ригидная бронхоскопия (жесткая), которая проводится с помощью металлических трубок и дополняется аппаратом искусственной вентиляции легких, а также инструментами для проведения биопсии: различными щипцами, иглами и катетерами;
- Фибробронхоскопия, имеет гибкий корпус со светопроводником и канал для ввода лекарств и проведения других лечебных манипуляций.
Первая проводится под внутривенным (общим) наркозом, вторая – под местной анестезией. Поэтому накануне процедуры в первом случае обязательна консультация анестезиолога.
Бронхоскопию легких можно проводить как в стационаре, так и в амбулаторных условиях.

Тип анестезии и препаратов зависит и от следующих факторов:
- Общее и эмоциональное состояние исследуемого: при наличии у пациента тревожного состояния, рекомендуется накануне принять успокоительные препараты или отдать предпочтение бронхоскопии под общим наркозом;
- Оценивается работа сердечно-сосудистой системы;
- Если планируется кратковременный осмотр, достаточно местного обезболивания, но для долгого и более подробного исследования используется общий наркоз.
Что выявляет процедура бронхоскопии при туберкулезе
Бронхоскопию легких необходимо проводить всем больным туберкулезом, независимо от формы тяжести болезни, для оценки состояния органов дыхания, чтобы понять, на какой стадии процесс заболевания.
Ни кому не секрет, что туберкулез можно проверить на флюорографии, эта процедура достаточно доступна и проста, однако, недостаточно информативна. Туберкулез на рентгенограмме можно не отличить от других патологий легких, таких как бронхопневпония, эндобронхиальный рак легких, пневмосклероза или эмфиземы, опухолей бронхов и легких, различных форм воспалительных заболеваний.
Бронхоскопия при туберкулезе легких не только контролирует эффективность хирургического вмешательства. При проведении процедуры врач может сделать забор материала (биопсию) для гистологического исследования, удалить инородные тела, ввести лекарственные препараты, расширить просвет бронхов, удалить гной и слизь.

Обязательными показаниями к процедуре являются:
- Подозрение на туберкулез легких;
- Подозрение на неспецифическое воспаление трахеи и бронхов;
- Кровохарканье или легочное кровотечение;
- Предстоящее хирургическое вмешательство;
- Уточнение диагноза заболевания;
- Инородные тела в бронхах.
Бронхоскопия легких у детей: делать или нет
По некоторым показаниям бронхоскопию проводят также и детям. Приведем наиболее частые причины проведения бронхоскопии легких детям:
Чаще всего дети глотают:
- Колоски, травинки;
- Мелкие детали игрушек;
- Пуговицы монеты, винтики, бусинки, шурупы и так далее.

Очень опасно, когда родители не замечают, что их малыш что-либо проглотил, а на рентгеновском снимке видны только плотные металлические предметы, при этом состояние ребенка часто напоминает тяжелую пневмонию. Именно с помощью бронхоскопии можно обнаружить и удалить инородное тело.
Если инородное тело из дыхательных путей не удалить вовремя, то могут возникнуть такие осложнения, как удушение, воспаление бронха, воспаление легкого, сепсис.
К сожалению, туберкулезом заражаются и дети. Заболевший ребенок становится вялым, раздражительным, не контролирует свои эмоции, плохо ест. Причем первые признаки у детей определить непросто, потому что они похожи на ОРВИ и грипп, к слову, происходит увеличение лимфатических узлов, наблюдается лихорадка.
У детей диагноз туберкулез бронхов ставится только после проведения бронхоскопии легких (выявляются изменения в бронхе). С помощью этой процедуры у маленьких пациентов берут мокроту или смыв с бронхов на исследование, при легочных кровотечениях — коагулируют кровотечение; при неправильно развитой бронхо-легочной системе и при муковисцидозе разжижают и вымывают сгустки мокроты.
Бронхоскопии в детском возрасте:
- Чаще проводится под общим наркозом;
- Используют специальные детские гибкие бронхоскопы;
- При проведении процедуры маленький ребенок лежит на спине;
- Заранее необходимо подготовить искусственную вентиляцию легких, так как у детей существует риск развития отека и спазма бронхов;
- После процедуры необходима антибиотикотерапия.

После проведения бронхоскопии легких могут возникнуть следующие осложнения:
- Спазм и отек гортани, бронхов;
- Кровотечение;
- Рвота, аспирация рвотными массами;
- Попадание инфекции;
- Реакция на наркоз или анестезию (ребенок может перестать дышать или у него остановится сердце, резко снизится артериальное давление, начнутся судороги и прочее);
- Аллергия на введенные лекарства.
Вышеперечисленные осложнения от бронхоскопии развиваются не так часто. К тому же большинство из них устраняют еще в операционной. Умирают от данного исследования крайне редко. Риск развития осложнений от самой болезни намного выше, чем от проведенной процедуры.
При диагностике и лечении любого заболевания важно комплексное использование различных процедур. Рентген легких и бронхоскопия при туберкулезе не единственные методы диагностики, существует и множество других вариантов (это и иммунологические тесты, и туберкулиновые пробы, и компьютерная и магнитно-резонансная томографии, и бактериологические анализы). У каждого метода свои плюсы и минусы.
Бронхоскопия легких при туберкулезе среди всех вышеперечисленных методов исследований считается одной из малоприятной, но является самой эффективной среди диагностики различных заболеваний дыхательных путей.
Трансбронхиальная биопсия. Этот вид биопсии применяют наиболее часто с использованием жесткого бронхоскопа или бронхофиброскопа. Прямым показанием является наличие патологии в главных, долевых, сегментарных и субсегментарных бронхах. Для биопсии используют различные технические приемы: скусывание щипцами (щипцовая биопсия), соскабливание кюреткой щеточкой (щеточная, или браш-биопсия), прижатие поролоновой губкой (губчатая, или спонг-биопсия), пункция, аспирация (рис. 17). Выбор приема ориентировочно определяют заранее в зависимости от рентгенологических данных, но окончательно устанавливают в процессе бронхоскопии. Для получения более достоверных данных разные приемы часто сочетают. При этом следует иметь в виду, что при щипцовой биопсии можно получить кусочек ткани такой величины, который достаточен для проведения гистологического исследования. Соскабливание, пункция и аспирация рассчитаны на получение материала для цитологического исследования. Эти приемы используют в случаях, когда невозможно провести щипцовую биопсию. Пункцию длинной иглой через бронхоскоп широко применяют для получения биоптата прилежащих к бронхам лимфатических узлов.
Аспирационную и щеточную биопсию из сегментарных, субсегментарных и даже более мелких бронхов можно производить и без бронхоскопии. Для этого необходим специальный управляемый катетер. Его вводят под местной анестезией через нос под контролем рентгенотелевидения.

Трансторакальная игловая биопсия. Одним из распространенных способов получения материала для гистологического и цитологического исследований из плевры и легкого является биопсия с помощью иглы и шприца — игловая биопсия (см. рис. 17). Ее применяют при поражениях наружных отделов легкого, если трансбронхиальная биопсия оказалась неудачной или по каким-либо причинам нежелательна. Противопоказания к игловой биопсии: нарушение свертывающей системы крови, эмфизема, поражение единственного легкого.
При игловой биопсии используют либо обычные тонкие иглы (аспирационная биопсия), либо специальные, более толстые иглы (трепанационная биопсия). Такие иглы имеют различные конструкционные особенности и позволяют получить кусочки плевры или легкого, пригодные не только для цитологического, но и для гистологического исследования.
Исследование проводят под местной анестезией в горизонтальном положении больного на столе рентгеновского аппарата или компьютерного томографа. Место прокола грудной стенки избирают так, чтобы оно находилось на кратчайшем расстоянии от цели. Положение иглы контролируют рентгенотелеви-дением или компьютерной томографией. Последняя методика технологически сложнее и требует больше времени, но позволяет значительно увеличить точность попадания конца иглы в объект. После забора материала в иглу проводят срочное цитологическое исследование. В случае необходимости забор можно повторить. Верификация диагноза с помощью трансторакальной игловой биопсии достигается в 80—90 % случаев. Она выше при злокачественных опухолях, ниже — при воспалительных заболеваниях легких. При верификации диагноза существенную помощь оказывает компьютерно-томографический контроль.
После биопсии возможны кровотечения, спонтанный пневмоторакс, развитие имплантационных метастазов опухоли по ходу пункционного канала.
Открытая биопсия. Так называют получение биоптата легкого, плевры или лимфатических узлов путем операции — вскрытия грудной полости. В основном открытую биопсию применяют при диффузных и диссеминированных заболеваниях легких, а также в случае отсутствия результатов при других видах биопсий. Биопсию производят под наркозом из небольшого межреберного разреза или после медиастинотомии. Основное преимущество открытой биопсии — возможность получения крупных биоптатов из одного или нескольких мест (см. рис. 17). Осложнениями открытой биопсии могут быть пневмоторакс, гемоторакс, а у тяжелых больных — дыхательная недостаточность.
Прескалеиная биопсия. Прескаленная (трансцервикальная) биопсия заключается в хирургическом удалении клетчатки и лимфатических узлов, расположенных на передней поверхности передней лестничной мышцы.
Операцию производят под местной анестезией. Биоптат получают через разрез длиною 4—6 см, проведенный над ключицей и параллельно ей. При пальпируемых лимфатических узлах прескаленная биопсия высокоинформативна. В случаях, когда лимфатические узлы не пальпируются, информативность прескаленной биопсии значительно уступает медиастиноскопии.
Медиастиноскопия. Исследование представляет диагностическую операцию с использованием эндоскопа.
Операцию выполняют под наркозом. Делают небольшой разрез над яремной вырезкой грудины, вдоль трахеи разделяют ткани до ее бифуркации. После этого под контролем специального инструмента — медиастиноскопа — производят пункцию, выкусывание и удаление клетчатки, паратрахеальных и бифуркационных лимфатических узлов.
Осложнениями медиастиноскопии могут быть кровотечение, пневмоторакс, повреждения возвратного и гортанного нервов.
Предложена методика расширенной медиастиноскопии: из переднего средостения медиастиноскопом и специальными инструментами проникают в область корней легких, намеренно перфорируют медиастинальную плевру и входят в цлевральные полости. В результате для биопсии оказываются доступными глубоко расположенные лимфатические узлы, легкие, плевра.
Плевральная пункция и пункционная биопсия плевры. Перед плевральной пункцией необходимо физикальное и многоплоскостное рентгенологическое обследование больного для уточнения наличия и локализации жидкости и газа в плевральной полости. Обычно пункцию производят в сидячем положении больного. Плечо на стороне пункции отводят вверх и вперед для расширения межреберных промежутков. Больным с Рубцовыми изменениями плевры и легких, у которых при ранении вен возможна воздушная эмболия, пункцию безопаснее делать в положении больного лежа на столе с опущенным головным концом. Под местной анестезией прокол делают в седьмом или восьмом межреберье между средней подмышечной и лопаточной линиями. Пользуются достаточно толстой иглой. Ее продвигают по верхнему краю ребра во избежание повреждения сосудов и нерва, которые проходят вдоль нижнего края. Игла должна быть соединена со шприцем посредством крана, пластмассовой или резиновой трубки. При отсасывании жидкости перед отсоединением шприца кран закрывают или накладывают зажим на трубку. Это делают для того, чтобы воздух не попал в плевральную полость. Большое количество жидкости из плевральной полости следует удалять медленно во избежание быстрого смещения органов средостения.
В сложных и нетипичных ситуациях плевральную пункцию можно производить под контролем рентгенотелевидения, компьютерной томографии или ультразвукового сканирования.
Осложнениями плевральной пункции могут быть внутри-плевральные кровотечения, воздушная эмболия сосудов головного мозга, прокол легкого, желудка. Профилактика осложнений состоит в тщательном определении места пункции и направления иглы, в строгом соблюдении методики.
Из жидкости, получаемой во время пункции, в стерильные пробирки отбирают пробы для лабораторного исследования. Определяют относительную плотность жидкости, клеточный состав, количество белка и глюкозы.
Пункционную биопсию плевры производят специальной иглой под контролем рентгеноскопии. Биопсию выполняют при наличии экссудата и в случае, если плевральная полость заращена. Обычно получают два биоптата плевры, которые исследуют гистологически и на наличие МБТ.
Пункционная биопсия периферических лимфатических узлов может быть аспирационной и трепанационной. Для аспирации ткани лимфатического узла используют обычный шприц с хорошо притертым поршнем и иглой. После прокола лимфатического узла делают 2—3 аспирации (каждый раз разъединяя шприц с иглой). Перед извлечением иглы из узла шприц необходимо снять с иглы, чтобы не было засасывания материала в шприц. С помощью шприца полученный материал извлекают из иглы на предметное стекло и затем подвергают соответствующей обработке. Проводят цитологическое и микробиологическое исследование биоптата.
Трепанационную биопсию производят специальной иглой, позволяющей получить кусочек ткани лимфатического узла для гистологического исследования. Информативность трепанационной биопсии более высокая, чем аспирационной.
При проведении диагностики на злокачественные опухоли органов дыхания проводится биопсия легких. С помощью этой хирургической процедуры специалисты получают биологический материал, необходимый для цитологического и гистологического исследования. Только благодаря биопсии удается выявить злокачественные опухоли на ранней стадии их развития.
Показания к проведению биопсии
Биопсия легких обычно назначается в том случае, если подтвердить диагноз другими исследованиями не удалось. Этот метод показывает отсутствие или наличие патологических процессов вирусной, бактериальной или грибковой природы, раковых клеток и позволяет оценить состояние соединительной ткани.
К показаниям относятся:
- туберкулез,
- пневмониты,
- подозрение на злокачественную опухоль,
- лимфома,
- альвеолит,
- меззотелиома плевры,
- наличие опухоли неясного патогенеза,
- длительная пневмония.
Проводится биопсия также при системных заболеваниях легких.
С помощью исследования врачи устанавливают цитоморфологическую картину новообразования в легких. В некоторых случаях врач требует также проведения забора биоптата из лимфатических узлов, плевры и бронхов. Только после подтверждения диагноза подбирается оптимальная терапия.
Противопоказания
Несмотря на эффективность биопсии легких, метод имеет определенные противопоказания. Делятся они на абсолютные и относительные. Однозначно отказаться от проведения исследования придется при наличии следующих патологий:
- тяжелом геморрагическом диатезе,
- выраженной гипоксии,
- массивном кровохаркании,
- приступах астмы,
- злокачественной аритмии.
При относительных противопоказаниях рекомендуется отказаться от процедуры и подобрать другие способы исследования легких, но окончательное решение принимает лечащий врач. С осторожностью проводится биопсия при искусственной вентиляции легких, хронической почечной недостаточности и легочной гипертензии.
Виды биопсии
Существует несколько способов исследования легочной ткани. Подбираются они в зависимости от состояния пациента и локализации опухоли. Биопсия бывает нескольких видов:
- трансбронхиальная,
- пункционная,
- открытая,
- видеоторакоскопическая.
Решать, какой способ необходим для пациента, может только лечащий врач.
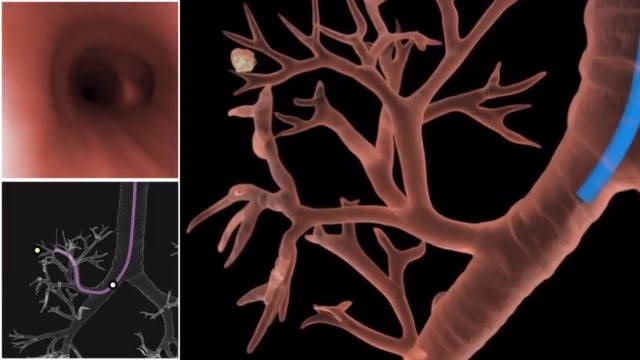
Наиболее распространенным методом исследования является трансбронхиальная биопсия. Используется при этом бронхоскоп, с помощью которого врач может осмотреть внутреннюю поверхность бронхиального дерева и трахеи, а также провести санацию, ввести медикаментозные препараты или провести цитологическое исследование.
Назначается метод при центральной локализации опухоли, а также для выявления аномального роста ткани рядом с бронхами и определении инфекционных воспалений. Продолжительность процедуры , около получаса, за это время специалист может взять необходимые материалы из любой области легких.
Биопсия с использованием бронхоскопа проводится также при подозрении на туберкулез. Проведение процедуры целесообразно при незавершенном ателектазе и при необходимости удалить из бронхов слизь, провести санацию, прижечь кровоточащие сосуды. Для заболевания характерны изменения, касающиеся содержания основных липидных фракций.
Показаниями являются следующие заболевания:
- альвеолит,
- канцероматоз,
- саркоидоз,
- туберкулез,
- диффузные легочные патологии.
Биоптат (ткани для анализа) добываются путем прокола бронхиальных стенок. Медицинские щипцы вводятся в несколько отделов, чтобы получить образцы с разных участков. Прицельность исследования обеспечивается благодаря рентгену.
Трансторакальная пункция грудной клетки проводится с использованием полой длинной иглы. Подходит метод при периферической локализации опухоли легких и необходимости провести пункцию плевральной полости в случае подозрения на туберкулез. К недостаткам способа относится время, на протяжении которого нужно ждать результат: данные будут получены в течение двух недель.
Подходят для исследования иглы Сильвермена или троакар. В результате получить удается клеточный образец ткани, которая расположена вблизи грудой клетки. Возможности пункции ограничены: врач не всегда может попасть к участку, с которого нужно взять образец для анализа. Но если достаточная информация получится, дальнейшая диагностическая торакотомия не требуется.
При открытой биопсии легких проводится хирургическое вмешательство. Во время операции врач отсекает кусочек ткани, достаточный для проведения анализа. Метод предусматривает разрез в легочной области грудной клетки. Способ назначается при поражениях диссеминированного типа, природу которых установить специалисты не смогли.
С помощью биоптата, который обеспечивает открытая биопсия, безошибочно определяются некоторые заболевания:
- саркоидоз,
- ревматоидные нарушения,
- гранулематоз,
- онкология.
Для пациента обеспечивается эндотрахеальный наркоз. Разрез длиной 8-12 сантиметров выполняется в районе подреберья, немного ниже подмышечной впадины. Больной во время процедуры должен лежать на боку.
Видеоторакоскопическая биопсия легких , наиболее диагностически точный и информативный метод исследования, но проводится он далеко не во всех клиниках. Во время процедуры между ребрами пациента выполняются небольшие надрезы. Через них вводятся необходимые инструменты и видеокамера, благодаря которой врач контролирует ход манипуляций.
Основным плюсом процедуры является малоинвазивное вмешательство, позволяющее сократить вероятность осложнений и реабилитационный период.
Возможные осложнения
Любое вмешательство (а особенно травматичная открытая биопсия) могут привести к осложнениям. При неблагоприятном исходе событий пациента ожидают:
- прокол легких или желудка,
- эмболия головного мозга,
- сосудистое кровотечение,
- дыхательная недостаточность,
- инфицирование раны,
- пневмоторакс.
Чтобы минимизировать возможность осложнений от процедуры необходимо тщательно подготовить пациента к исследованию.
Важную роль играет постоянный рентген-контроль во время и после вмешательства. Если проводилась биопсия легких открытым способом, назначаются антибиотики.
Непосредственно после вмешательства больной должен некоторое время воздерживаться от интенсивных физических нагрузок и соблюдать постельный режим. Правильно проведенные процедуры не влияют на дальнейшую жизнь.
Как подготовиться
Прежде чем назначается биопсия, обязательно проводится ряд визуальных исследований: магнитно-резонансная и компьютерная томографии, делается рентген. Когда локализация опухоли будет установлена, подбирается оптимальный способ забора ткани из легких.
Вне зависимости от вида процедуры пациенту необходимо:
- За 3-4 дня до проведения исследования отказаться от медикаментозных средств, способствующих разжижению крови.
- Отказаться от пищи за восемь часов до биопсии, с утра рекомендуется не пить даже простую воду.
- Перед заходом в кабинет следует избавиться от линз, протезов и украшений.

Больной обязательно должен рассказать врачу о том, какие у него есть хронические заболевания, проводится ли в настоящее время медикаментозное лечение, имеется ли аллергия или нарушения системы крови.
Предварительно могут понадобиться дополнительные исследования и анализы , рентген грудной клетки, коагулограмма, ЭКГ, анализ крови на уровень мочевины.
Как проводится биопсия
Этапы проведения исследования легких зависят от выбранного способа биопсии. Так, эндоскопическое вмешательство выполняется в амбулаторных условиях и требует местной анестезии. Бронхоскоп вводится через рот или нос, поэтому слизистая обрабатывается лидокаином.
Пациента укладывают на спину. Во время процедуры специалист последовательно осматривает бронхиальное дерево и все его отделы. Через инструментальный канал бронхоскопа вводятся специальные щипцы, с помощью которых добываются ткани с необходимых участков.
Пункционная биопсия проводится под местной анестезией, но при необходимости допускается применение общего наркоза. Во время КТ или рентгена определяется оптимальное расстояние до места взятия материалов для проведения исследования, так выбирается место ввода иглы.
Участок кожи обезболивается, выполняется прокол грудных стенок и висцеральной плевры. Самое сложное для пациента , находиться неподвижно на протяжении всей процедуры, которая займет около 20-25 минут. При этом он может лежать или сидеть, несколько раз придется задержать дыхание.
Малая торакотомия (открытая биопсия) рекомендуется в том случае, если малоинвазивные способы провести невозможно или необходим достаточно крупный кусок легочной ткани. Проводится она в стационарных условиях, применяется общий эндотрахеальный наркоз.
Разрез выполняется в области межреберья кпереди от подмышечной линии. Из-за использования аппарата для наркоза происходит выпячивание легочной ткани в рану. Этот участок прошивается скобами, чтобы обеспечить герметизацию плевральной полости.
Прошитые ткани иссекаются и отправляются на цитологическое исследование. В плевральную полость вставляется дренаж, накладываются швы. Некоторое время пациент находится под наблюдением в условиях стационара.
Если у Вас был опыт о прохождения биопсии и об ощущениях, которые пришлось испытать, Вы можете рассказать нашим читателем в комментариях. Если этот текст был вам полезен , обязательно делитесь информацией в социальных сетях!
Пункция легкого может иногда сопровождаться кровотечением, пневмотораксом, воздушной эмболией. Отдельные авторы указывают на возможность имплантации элементов опухоли по ходу пункционного канала. Вот почему к этому методу исследования надо прибегать лишь в тех случаях, когда другими способами не удается установить диагноз болезни и если имеются показания для оперативного вмешательства.
Пункцию производят специальной иглой, например иглой Менгини или Эбрамса (в модификации Н. С. Тюхтина), снабженной мапдреном, в положении больного лежа, после местной анестезии новокаином, под контролем рентгеноскопии.
В последнее время все чаще применяют чрезбронхиальную катетеризацию пораженных участков легкого с последующим цитологическим исследованием полученного материала. При этом пользуются методом, предложенным Friedel (1961) или разработанным Tsubai с соавт. (1951), а затем А. М. Ципельзоном, М. 3. Упитером (1967) способом катетеризации под местной анестезией.
Результативность метода зависит от характера анатомического субстрата, размеров и локализации патологического образования. Friedel (1961) диагностировал таким путем периферический рак у 51 из 61 больного, а у 13 из 60 больных туберкулезом обнаружил микобактерии.
При опухолях в периферических отделах легкого Р. Д. Блиновой (1972) удалось верифицировать диагноз у 51,6% больных, а при локализации их в средней зоне — у 77,3%. М. Г. Виннер и М. Л. Шулутко (1971) на основании результатов исследования материала, полученного при катетеризации у 350 больных, приходят к заключению, что в наибольшей мере она оправдывает себя при шаровидных образованиях размером не менее 1,5—2 см, располагающихся в центральных отделах и в прикорневой зоне легкого. Большее дифференциально-диагностическое значение имеет этот метод при раке и оно сравнительно невелико при туберкулезе, доброкачественных опухолях, хронической пневмонии. К такому же выводу приходим и мы, а также Ф. А. Астраханцев и Т. Н. Нечаева (1968), В. А. Климанский и соавт. (1967), В. П. Филиппов (1967) и др.
Характер поражения лимфатических узлов средостения часто может быть установлен при цитологическом исследовании ткани, извлеченной посредством трансбронхиальной пункции. Этот метод, предложенный еще в 1949 г. аргентинским врачом Schipatti, за последнее время получил широкое признание.
Трансбронхиальную пункцию выполняют при бронхоскопии, производимой под местной анестезией или под общим наркозом. Бронхоскоп устанавливают над бифуркацией трахеи и после ее туалета вводят специальную полую иглу с мапдреном. Под контролем глаза пунктируют стенку главного бронха в промежутке между хрящевыми кольцами, отступя на 1 см вправо от шпоры бифуркации. Иглу вводят па глубину 1,5—3 см, после чего удаляют мандрен и шприцем отсасывают содержимое. При необходимости производят повторные пункции. Указанный метод может Сыть использован при распознавании туберкулеза, рака, саркоидоза, лимфогранулематоза, лимфо- и ретикулосаркомы и т. д.
По данным Otto (1969), положительные результаты такого вида биопсии отмечаются в среднем у 68% больных, причем несколько чаще при саркоидозе (74%) и лимфогранулематозе (70%) и реже при раке (58%). Пользуясь тем же способом исследования, Simecek (1967) диагностировал рак в 56,6,%, а саркоидоз в 92,8% случаев. По материалам В. В. Борисова (1973), результаты трансбронхиальной пункции при туберкулезе, раке, саркоидозе и хронических воспалительных неспецифических процессах оказались положительными в среднем в 84,3% исследований.
При правильных показаниях и отработанной технике этот метод исследования редко сопровождается серьезными осложнениями. Об этом свидетельствуют, например, данные Brandt и соавт., применивших его у 1583 больных. Только в отдельных случаях авторы наблюдали кровотечение, проникновение воздуха в плевральную полость и область средостения с последующим развитием медиастинита. Во избежание осложнений не следует производить трансбронхиальную пункцию у больных с выраженным атеросклерозом и гипертонической болезнью, при нарушении свертывающей и противосвертывающей систем, при подозрении на аневризму легочной артерии и т. д. При соблюдении этих условий данный метод, как полагают Ф. А. Астраханцев и Т. Н. Нечаева (1968), Otto (1969) и др., может заменить медиастиноскопию. Однако мы не можем полностью присоединиться к такой точке зрения. По нашим наблюдениям, медиастиноскопия оказалась результативной у 95,3% больных саркоидозом, между тем как чрезбронхиальная пункция — лишь у 47,7%. Очевидно, нет основания противопоставлять, а скорее следует сочетать эти методы исследования.
Практическое применение имеет хирургическая биопсия с гистологическим изучением удаленной ткани. При поражении глубоких лимфатических узлов в нижнем отделе шейной области или в верхнем средостении производят прескаленную биопсию (операцию Даниельса). Из 117 больных, которым в нашей клинике была произведена эта операция, у 19 оказался «саркоидоз, у 17 — туберкулез, у 7 — рак, у 4 — лимфогранулематоз и у 1—саркома. На основании приведенных данных следует признать, что прескаленная биопсия, хотя и позволяет в части случаев верифицировать диагноз, по своей эффективности все же уступает медиастиноскопии и трансбронхиальной пункции внутригрудных лимфатических узлов.
Распознавание болезни часто становится возможным при гистологическом исследовании удаленных хирургическим путем участков макроскопически измененной кожи, подкожных узелков, слизистой оболочки бронхов, пораженных мышц, сухожилий и т. д. При саркоидозе при таком способе исследования иногда удается обнаружить типичные гранулемы даже в визуально не измененной слизистой оболочке бронхов. В то же время отрицательный результат хирургической биопсии не исключает наличия той или иной болезни, например узелкового периартериита.
Высокоэффективен метод пункционной трепанбиопсии и гистологического исследования париетальной плевры, предложенный De Fransis (1955). Применив его у 136 больных, Н. С. Тюхтин и соавт. (1971) у 48,5 % из них установили диагноз рака, туберкулеза, мезотелиомы и мела-номы плевры. На большом материале (545 биопсий плевры у 300 больных) 3. Д. Берлова (1975) имела возможность верицифировать диагноз туберкулезного, опухолевого или неспецифического воспалительного поражения плевры в 61,1—77,9% случаев. Еще лучшие результаты могут быть получены при плевроскопии, эксцизии и гистологическом изучении участка пораженной плевры (Sattler, 1967). При невозможности распознать природу патологического процесса в плевре указанными способами прибегают к торакотомии. В последнее время все чаще применяют так называемую малую или минимальную открытую биопсию легкого главным образом при диссеминированных процессах неясной этиологии. К этому способу следует прибегать лишь по прямым показаниям ввиду возможности серьезных осложнений (пневмоторакс, пневмония, нагноение и др.) и при безуспешности других диагностических методов, в частности пункционной биопсии.
Используя, таким образом, весь комплекс клинико-рентгенологических, лабораторных, инструментальных и хирургических способов, в настоящее время удается распознать различные, в том числе редко встречающиеся, заболевания органов дыхания. Подтверждением этому могут служить данные И. А. Жараховича (1974). Важно своевременно производить эти методы исследования, в определенной последовательности, с учетом не только показаний, но и противопоказаний.
Читайте также:


