Эхинококкоз в молочной железе
Актиномикоз - висцеральный микоз, имеющий хроническое течение с образованием гранулем и гнойников. В последние годы таксономическое положение актиномицет уточнилось, и заболевание относят к микозам условно - лишь на основании сходства морфологии возбудителя с грибами и характерного для микозов течения заболевания.
Актиномикоз молочной железы в практике встречается не часто, не более 0,05-0,1% от всех воспалительных заболеваний молочной железы. Изолированное поражение этого органа описывается как казуистика. Как правило, наблюдают сочетанные или системные поражения.
Этиология и патогенез. Заболевание вызывается лучистым грибком Actinomyces Israeli. Для актиномикоза всех локализаций общепризнанным является эндогенный путь заражения. В норме актиномицеты обитают в полости рта - в кариозных зубах, криптах миндалин.
Первичный путь проникновения возбудителя имеет место при внедрении его в молочную железу через сосок кормящей женщины, при травмах и с инородными телами (нарушение целостности кожных покровов). Вторичное поражение железы происходит при актиномикозе других органов (например, легких), когда образуется инфильтрат с вовлечением в процесс мягких тканей и ребер грудной клетки и переходом патологического процесса на молочную железу, а также при гематогенном распространении возбудителя, в том числе при генерализации инфекционного процесса.
Патологическая анатомия. Морфологическим субстратом заболевания является актиномикотическая гранулема. При попадании возбудителя в неизмененную ткань происходит гиперемия, отек окружающей ткани с последующей пролиферацией фибробластов молодых элементов соединительной ткани, плазматических клеток, появлением ксантомных клеток и новообразованных сосудов. Так образуется гранулема. С течением времени по соседству с образовавшейся гранулемой возникают новые. В результате очаг поражения представляет собой сочетание зон инфильтрации, гнойного расплавления, которые окружены созревающими грануляциями и зрелой соединительной тканью. Макроскопически актиномикотическая гранулема плотная, на разрезе имеет желто-зеленую окраску, сотовидное строение, в гное выявляются крупные белесоватые крупинки - друзы. Заболевание протекает длительно. Процесс распространяется по клетчатке и соединительнотканным прослойкам преимущественно по направлению к коже с образованием свищей. При этом может преобладать разрушение тканей с образованием крупных гнойников - деструктивная форма. Еще одним морфологическим вариантом актиномикоза молочной железы является деструктивно-пролиферативная форма, когда сочетаются разрастание соединительной ткани и деструктивные изменения.
Различают первичный актиномикоз и поражение молочной железы при переходе процесса с других органов, а также генерализованный актиномикоз с поражением молочной железы, одно и двусторонние, одиночные и множественные гнойники. Кроме того, характеризуют типичные морфологические формы процесса - свищевую, деструктивную и деструктивно- пролиферативную, которые с известной долей условности можно считать и стадиями развития заболевания.
Хирургическая тактика. Лечение актиномикоза молочной железы заключается в длительном, в течение месяцев и даже лет, применении антибиотиков (прежде всего пенициллиновых), сульфаниламидов, иммунокорригирующей и общеукрепляющей терапии. Вскрытие гнойников производится лишь при их явном абсцедировании, на фоне продолжающейся консервативной терапии. Надежды на возможности радикальных оперативных вмешательств с иссечением всего очага поражения в пределах здоровых тканей не оправдались из-за высокой частоты рецидивов и выраженных рубцовых изменений.
Свищи и поверхностные раны после вскрытия гнойников сохраняются в течение длительного времени, плохо поддаются местному лечению. Достигаемое в ряде случаев клиническое выздоровление сменяется рецидивами заболевания, что делает процесс лечения весьма трудоемким и растянутым по времени на долгие месяцы и годы. Прогноз для жизни у большинства больных благоприятный, однако, длительность лечения, клинические и морфологические особенности данной локализации инфекционного процесса неблагоприятно сказываются на трудоспособности и других аспектах социальной адаптации пациенток.
Эхинококк молочной железы.
Заболевание вызывается Echinicoccus granulosus в личиночной стадии развития паразита. Заражение происходит традиционным для эхинококкоза путем - через пищеварительный тракт. В молочную железу возбудитель попадает гематогенно, пройдя на своём пути два физиологических барьера - печень и легкие. Последнее обстоятельство определяет не только низкую частоту эхинококкоза молочной железы, но и редкость изолированных ее поражений. Частота поражения молочной железы эхинококком не более 0,05% от всех локализаций заболевания. Среди заболеваний молочной железы эхинококк описывается как казуистика.
Эхинококковый пузырь в молочной железе имеет типичное для этого патологического процесса строение с трехслойной стенкой состоящей из соединительнотканной капсулы, хитиновой оболочки и герминативного слоя. При длительном существовании заболевания, что возможно, когда пациентки наблюдаются по поводу доброкачественных новообразований, существенный вклад в особенности хирургической тактики и прогноз вносят фиброзные изменения наружной (соединительнотканной) оболочки.
Общепринятой классификации эхинококка молочной железы нет в силу редкости этой патологии. С практической точки зрения целесообразно выделять изолированные поражения органа - одиночные или множественные, а также сочетания эхинококка молочной железы с эхинококкозом других органов (легких, печени и др.). По аналогии с другими воспалительными заболеваниями в диагнозе необходимо указывать локализацию патологического процесса в органе.
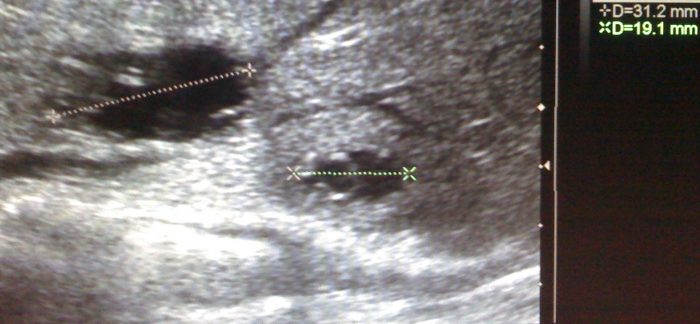
Клиника и диагностика. Эхинококк молочной железы не имеет характерных симптомов и редко диагностируется до оперативного вмешательства. Как правило, пациентки с эхинококком молочной железы в течение длительного времени находятся под наблюдением по поводу доброкачественного новообразования молочной железы. При осмотре в молочной железе определяется выпячивание, которое при пальпации имеет округлую форму и легко смещается в стороны, безболезненно, с кожей не спаянно, упруго- эластичной консистенции. Признаки воспаления появляются лишь при вторичном инфицировании. Оболочки паразита хорошо визуализируются при маммографии. Лабораторные исследования обнаруживают эозинофилию, положительна кожная реакция Кациони и серологические реакции (РСК, РИГА, реакция латекс- агглютинации).
Лечение - хирургическое, заключается в удалении кисты вместе с фиброзной капсулой (закрытая эхинококкэктомия).
Послеоперационное лечение должно строится с учетом необходимости химиотерапии одним из антипротозойных средств, которая начинается, как правило, через 2-3 недели после хирургического вмешательства (после заживления раны).
Результаты хирургического лечения и прогноз при эхинококке молочной железы благоприятные.
Последнее изменение этой страницы: 2017-01-26; Нарушение авторского права страницы
Довольно редкий паразитарный недуг, развивающийся на фоне проникновения в человеческий организм личинки гельминта Echinococcus granulosus, называется эхинококкоз. Эхинококк у человека может поражать разные органы. Чаще он локализуется в печени, но иногда диагностировали эхинококкоз легких, почек и головного мозга. В нашей статье мы расскажем все про эхинококки: что это такое, как выглядит эхинококк, симптомы у человека, а также как лечить эхинококкоз.
Что такое эхинококкоз?

Если говорить о том, что такое эхинококкоз, то это болезнь, возбудителем которой является личиночная стадия эхинококк гранулезус. Половозрелый эхинококк на фото представлен мелким глистом длиной не более 5,4 мм. Он имеет грушевидный сколекс – головной конец и несколько члеников. На сколексе есть присоски и два ряда крючьев.
Эхинококкоз на фото у человека выглядит в виде округлой кисты с жидким содержимым, которая чаще обнаруживается в печени. Половозрелых особей на фото эхинококкоза у людей обнаружить не получится, поскольку в нашем организме паразитирует только личинка. Это связано с тем, что человек выступает промежуточным хозяином, а окончательными хозяевами паразита являются представители семейства псовых. Именно в их кишечнике он созревает до стадии взрослого гельминта.
Эхинококк в печени на фото представляет собой пузырь сложной структуры. Это кистозный эхинококкоз. Внешний слой капсулы – это слоистая оболочка, называемая кутикулой, толщиной до 5 мм. Под ней находится зародышевая структура, которая продуцирует дочерние пузыри и выводковые капсулы. Она же обеспечивает рост слоистой капсульной оболочки.
Важно! Заражение эхинококком человека – это тупиковый путь развития для паразита, поскольку в нашем организме он не созревает до половозрелых особей.

Если говорить о том, как передается заболевание, то окончательным хозяином является собака. Именно при контакте с этими животными происходит заражение эхинококкозом человека. Болезнь может появляться у собак из-за поедания ими мясных отбросов с боен, кухонь, убойных площадок. Также собаки могут заражаться при поедании продуктов охоты.
От человека к человеку недуг не передается, поскольку в нашем организме нет половозрелых особей для продуцирования яиц. Возможные пути заражения людей следующие:
- Заражение травоядных животных может произойти при проглатывании яиц паразита с травой, водой и сеном. К человеку эхинококки могут попасть при разделке туш.
- Чаще всего эхинококкоз передается при контакте с собаками, на шерсти которых присутствуют яйца глиста. Они попадают туда при вылизывании после дефекации или облизывании больной собаки.
- Не исключен и такой путь, когда эхинококкоз печени или другого органа возникает из-за употребления в пищу немытых плодов и зелени, воды из природных водоемов.
- Также заражение может происходить от диких плотоядных при разделке шкур после охоты, шитье меховой одежды.
При поиске причин эхинококкоза пути заражения могут быть связаны с профессиональной деятельностью. Так, в группу риска входят чабаны, пастухи, стригали овец и их члены семей.
Перед тем, как будет проводиться диагностика эхинококкоза, необходимо научиться разбираться в стадиях развития паразита:
- Поскольку первичным хозяином являются представители семейства псовых, в их тонкой кишке обитает половозрелый гельминт. Из всех его члеников, только последний является зрелым и заполнен яйцами.
- Когда членик отделяется от червя, то с фекалиями выходит наружу, где и происходит его разрыв и обсеменение яйцами всего окружения.
- Как только яйцо (онкосфера) будет проглочена другим организмом, начинается личиночная стадия развития. Благодаря пищеварительным сокам зародыш освобождается от капсулы и при помощи крючьев проникает в слизистую ЖКТ.
- С кровотоком или лимфой он проникает в другие органы. Оседая в них, личинка через пару недель начинает приобретать пузырчатую структуру. Через полгода киста может достигать в размере 5 мм. Пузырек медленно растет, поэтому первые признаки недуга появляются через несколько лет.
Важно! Как видно из путей заражения, основная профилактика этого недуга направлена на соблюдение правил гигиены.

Основные причины эхинококкоза связаны не с присутствием кисты в организме человека, а с механическим давлением растущего новообразования на окружающие ткани и органы. Если у человека эхинококкоз, симптомы и течение недуга (независимо от места локализации кист) можно условно разделить на три стадии:
- Латентная стадия длится от начала инвазии и до появления первых признаков болезни. На данном этапе больного ничего не беспокоит. В бессимптомной стадии эхинококковые кисты можно обнаружить только случайно при проведении обследования по другому поводу. Единственное проявление болезни – проходящие эпизоды крапивницы, которая сопровождается сильным зудом. Инкубационный период: 8-13 недель, но может доходить до 15 лет (при альвеолярном эхинококкозе).
- Симптомы эхинококкоза у человека начинают появляться на второй стадии, когда новообразование вырастает до значительных размеров и оказывает давление на окружающие ткани. В это время больного могут мучить такие проявления заболевания:
- диспептические расстройства;
- тупые ноющие боли в области подреберья с правой стороны;
- отмечается увеличение печени.
- Лечение эхинококкоза сложнее всего проводить на последней стадии, когда присоединяются осложнения. Они возникают у 10-15 процентов больных. Среди возможных осложнений недуга можно перечислить следующее:
- киста может нагноиться;
- механическая желтуха возникает на фоне непроходимости желчных протоков;
- портальная гипертензия;
- анафилактический шок;
- печеночная недостаточность;
- разрыв кисты с выходом содержимого в кишечник, желудок или брюшную полость;
- отложение в стенках кисты кальция;
- при попадании личинок в кровь и лимфу возникают личиночные метастазы в других органах (легких, мозге, селезенке)
Важно! К неспецифическим симптомам недуга можно отнести снижение веса, анорексию и слабость.
Если у человека эхинококкоз, диагностика этого недуга проводится с учетом, что существует две формы болезни:
- Кистозный эхинококкоз. Этот недуг еще называют гидатидоз или гидатидная болезнь. Эту разновидность болезни провоцирует Echinococcus granulosus.
- Вторая форма называется альвеолярный эхинококкоз. Ее вызывает Echinococcus multilocularis.
Когда проводится диагностика эхинококкоза, чаще всего обнаруживают поражение печени. Но также встречаются такие редкие формы этой болезни:
- эхинококкоз головного мозга;
- почек;
- кишечника;
- эхинококкоз средостения.
К самым редким формам недуга можно отнести эхинококкоз костей, молочной железы и подкожной клетчатки.
Лечение эхинококкоза

Если подозревают, что в организм попали эхинококки, лечение проводится только после тщательной диагностики. Для этого врач должен собрать анамнез и уточнить жалобы больного. Также учитывается эпидемический анамнез.
Лабораторные методы диагностики эхинококкоза следующие:
- В ОАК можно обнаружить эозинофилию. При биохимическом исследовании крови выявляют снижение альбумина, протромбина и рост гамма-глобулинов. Обычно это указывает на нарушение белоксинтезной функции печени.
- Проводится микроскопическое исследование мочи, в которой можно выявить возбудителя заболевания.
- Делают пробу Кассони. Для этого подкожно вводят эхинококковый антиген. Положительная проба косвенно указывает на заболевание.
- Также на наличие возбудителя можно исследовать мокроту.
- К иммунологическим диагностическим методикам относят РНГА, реакцию латекс-агглютинации, двойную диффузию в геле, ИЭФ и ВИЭФ, РФА, реакцию сколекс-преципитации, ИФА.
Среди инструментальных диагностических методик стоит перечислить:
- УЗИ позволяет выявить кисты в органах брюшной полости.
- С помощью МРТ находят патологические процессы в мягких тканях и головном мозге. При этом можно точно определить место локализации, размер и количество кист.
- Биопсия печени нужна для дифференциальной диагностики.
- Иногда для диагностики кист в брюшной полости проводят рентгенологическое исследование.
- КТ позволяет выявить место локализации, структуру, размеры и плотность кисты.
Лечение эхинококкоза проводится с соблюдением следующих общих рекомендаций:
- Больному назначают диетический стол номер пять.
- Консервативное лечение позволяет устранить симптомы болезни и защитить больного от рецидивов, но основное лечение только оперативное. В качестве консервативной терапии пациенту назначают следующие медикаментозные препараты:
- анальгетики для обезболивания и устранения симптомов рвоты и тошноты;
- гепатопротекторы для нормализации работы печени;
- терапия противопаразитарными препаратами показана в целях защиты от обсеменения яйцами других органов, что возможно в процессе и после операции.
- При эхинококкозе используют разные способы хирургического лечения:
- радикальная операция позволяет полностью устранить патологический процесс (с этой целью проводится резекция органа или перицистэктомия – удаление образования с капсулой);
- резекция кисты и обработка этого участка противопаразитарными растворами;
- паллиативные операции: криовоздействие и химиотерапия позволяют разрушить и удалить пораженные ткани, а также уничтожить паразитов;
- операции для устранения осложнений – дренирование брюшной полости, кисты, желчевыводящих путей.
После лечения больной должен находиться на диспансерном учете на протяжении 6-12 лет. Обследование пациента проводят раз в год. Для этого берут на анализ кровь (ОАК и биохимия), мочу, делают УЗИ и рентген. Также делают серологическое исследование крови.
Симптомы эхинококкоза
Течение болезни независимо от локализации (расположения) поражения может быть условно разделено на 3 стадии. Для каждой из них характерны свои симптомы.
- Латентная, или бессимптомная, стадия — длится с момента проникновения возбудителя эхинококкоза в организм до появления первых симптомов болезни. У больных нет никаких жалоб, и эхинококковые кисты (патологические (отсутствующие в норме) полости в ткани какого-либо органа, в данном случае печени, содержащие жидкость и ограниченные стенкой со всех сторон) обнаруживаются случайно, при профилактических осмотрах или во время операций по поводу других заболеваний. Единственный клинический признак (симптом) – эпизоды крапивницы, сопровождаемые зудом.
- Стадия появления симптомов заболевания— киста достигает значительных размеров и начинает сдавливать окружающие ткани, появляются соответствующие симптомы:
- постоянные тупые, тянущие боли в правом подреберье;
- диспептические расстройства;
- гепатомегалия (увеличение печени).
- Стадия развития осложнений. Осложнения заболевания возникают в 10-15% случаев:
- нагноение кисты;
- механическая желтуха (пожелтение кожи, слизистых оболочек и склер (белков глаз) вследствие повышения в крови и тканях уровня билирубина (желчного пигмента (красящего вещества)), возникшего из-за непроходимости желчных протоков (ходов, по которым движется желчь));
- портальная гипертензия;
- разрыв кисты с опорожнением в брюшную полость или полые органы (желудок, кишечник);
- печеночная недостаточность (совокупность симптомов, характеризующихся нарушением или угнетением функций печени вследствие повреждения ее ткани);
- обызвествление (отложение в тканях солей кальция, растворенных в крови и тканевых жидкостях) стенок кисты.
Симптомы заболевания зависят от размеров кисты и ее локализации (расположения). Также вышеперечисленные симптомы сопровождаются такими неспецифическими симптомами:
- анорексия;
- снижение веса;
- слабость.
Личиночные метастазы (отдаленный вторичный очаг патологического процесса, вызываемый перемещением личинок эхинококка) могут распространяться либо в органы, прилегающие к печени (например, селезенку), либо в отдаленные места (легкие, мозг) после попадания паразитов в кровеносную и лимфатическую систему.
- При локализации в легких они могут находиться вблизи:
- плевры (тонкой гладкой оболочки, покрывающей легкое) — при этом возникает болевой синдром,
- бронхиального ствола — при этом возникает кашель с мокротой, в которой могут быть обнаружены прожилки крови, у мокроты может быть неприятный запах, также развивается одышка, сосудистые расстройства (например, легочное кровотечение).
- Из редких- при локализации в почках:
- может присутствовать тянущая боль непосредственно при мочеиспускании с выделением элементов возбудителя (различных частей тела возбудителя),
- дизурические расстройства (расстройства мочеиспускания) — болезненное, или учащенное, или редкое мочеиспускание, или мочеиспускание преимущественно ночью.
Инкубационный период
Формы
Выделяют 2 формы эхинококкоза.
- Кистозный эхинококкоз, известный также как гидатидная болезнь, или гидатидоз, вызываемый инфекцией Echinococcus granulosus.
- Альвеолярный эхинококкоз,вызываемый инфекцией E.multilocularis.
Среди наиболее часто встречающихся форм выделяют кистозный и альвеолярный эхинококкоз.
Также выделяют более редкие формы:
- эхинококкоз почек;
- эхинококкоз головного мозга;
- эхинококкоз средостения (анатомического пространства, находящегося в средних отделах грудной полости);
- эхинококкоз кишечника.
Крайне редкие формы:
- эхинококкоз костей,
- эхинококкоз подкожной клетчатки.
- эхинококкоз молочной железы.
Причины
- Причиной возникновения паразитарных кист печени является заражение человека эхинококком и альвеококком – биогельминтами (паразитическими (существующими за счет другого организма) червями, которым требуется смена хозяев (организмов, в которых они существуют) для завершения жизненного цикла).
- Промежуточными хозяевами (организмами, в которых пребывает личиночная стадия организма) являются человек, травоядные и всеядные животные (свиньи, олени, крупный и мелкий рогатый скот и т.д.). Окончательные хозяева (в которых пребывает половозрелая форма эхинококка) – плотоядные животные (собаки, волки, шакалы). Заражение окончательных хозяев происходит при поедании ими мяса пораженных животных. Зрелые проглоттиды (отдельные части тела эхинококка) способны, выбираясь из анального отверстия окончательного хозяина, рассеивать яйца по шерсти животного. С фекалиями из организма окончательных хозяев яйца эхинококка попадают во внешнюю среду (в траву, воду), откуда они вновь поступают в пищеварительный тракт промежуточных хозяев. В кишечнике последних из яиц выходят онкосферы (личинки) и, рассеиваясь по кровотоку, заносятся в печень и легкие. Там образуется финна – эхинококковый пузырь.
- Человек заражается от пораженных животных (чаще всего собак) при несоблюдении правил личной гигиены. Входными воротами для эхинококка является рот, таким образом, заражение осуществляется в том случае, если яйца и проглоттиды с немытых рук попадают на пищу. Также человек может заразиться при употреблении в пищу немытых дикорастущих ягод и питье воды из природных источников, загрязненных яйцами эхинококка.
Врач терапевт поможет при лечении заболевания
Диагностика
- Анализ жалоб и анамнеза заболевания:
- когда (как давно) появились боли в животе, слабость, рвота, изжога, кашель, было обнаружено снижение веса,
- был ли контакт с животными или их шкурами (профессиональный или если в семье пациента кто-либо занимается выделкой шкур), а также употреблял ли пациент в пищу загрязненные ягоды, овощи и воду, плохо термически обработанное мясо.
- Анализ анамнеза жизни: эпидемиологический анамнез — профессиональный (обусловленный работой) контакт со шкурами животных и их мясом; наличие дома собаки; проживание на территории Молдавии, Киргизии, Белоруссии, республиках Закавказья и Средней Азии, на Украине и в других регионах с высокой заболеваемостью эхинококкозом.
- Лабораторные методы исследования.
- Общий анализ крови: выявляется эозинофилия (повышенная концентрация эозинофилов (клеток крови, способствующих развитию аллергической реакции) в крови).
- Биохимический анализ крови: выявляется диспротеинемия (нарушение соотношения белков крови) — снижение альбуминов (простых, растворимых в воде белков), протромбина (сложного белка, являющегося важным показателем функции свертывающей системы крови) и ростом гамма-глобулинов (антител (клеток, используемых иммунной системой для обнаружения и нейтрализации чужеродных объектов)). Это свидетельствует о нарушении белоксинтетической функции (производства белков) печени.
- Микроскопическое исследование мочи на наличие возбудителя эхинококка.
- Серологическая проба Касони – диагностическая аллергическая проба для диагностики эхинококкоза, в ходе которой внутрикожно вводится эхинококковый антиген (генетически чужеродное вещество, вызывающее реакцию со стороны иммунитета человека). Положительная проба будет свидетельствовать о наличии в организме человека антител (клеток, используемых иммунной системой для обнаружения и нейтрализации чужеродных объектов) против возбудителя эхинококкоза.
- Микроскопические исследование мокроты на наличие возбудителя эхинококкоза.
- Иммунологические методы исследования (диагностические методы исследования, основанные на специфическом взаимодействии антигенов (чужеродных объектов) и антител (клеток, используемых иммунной системой для обнаружения и нейтрализации чужеродных объектов)):
- реакция непрямой гемагглютинации (РНГА) — метод выявления антигенов и антител, основанный на способности эритроцитов (красных клеток крови), на поверхности которых предварительно адсорбированы (собраны) антигены или антитела, агглютинировать (склеиваться и выпадать в осадок) в присутствии гомологичных сывороток (полученные из сывороток иммунизированных (вакцинированных, то есть имеющих антитела против определенного возбудителя (в данном случае речь идет о возбудителе эхинококкоза)) людей (людей, которым были привиты определенные известные антитела)) или соответствующих антигенов;
- реакция латекс-агглютинации — происходит агглютинация антителами частиц латекса, на поверхности которых собран антиген;
- двойная диффузия в геле — метод состоит в том, что антиген и антитело помещают в лунки, проделанные в тонком слое геля на небольшом расстоянии друг от друга. Зона преципитации (зона образования осадка, возникающего в ходе проводимой пробы) проницаема для антигенов и антител, не взаимодействующих с теми, которые образовали преципитат. В результате может образоваться несколько зон преципитации, каждая из которых соответствует индивидуальному антигену и антителам к нему;
- иммуноэлектрофорез (ИЭФ) и встречный иммуноэлектрофорез (ВИЭФ) — методы исследования антигенного состава биологических материалов;
- реакция флюоресцирующих антител (РФА) — основывается на реакции антигена с антителами, связанными с флюоресцирующими (превращающими поглощенный свет в видимое излучение) красителями, которые дают характерное свечение при облучении коротковолновым светом;
- реакция сколекс-преципитации — в результате взаимодействия сколекса (головки эхинококка) с антителом происходит осаждение в виде так называемых преципитатов;
- иммуноферментный анализ (ИФА) – обнаружение антигенов возбудителя, а также специфических антител IgG (класса антител, обеспечивающего защиту от микроорганизмов и токсинов (продуктов их жизнедеятельности)) в сыворотке крови.
- Инструментальные методы исследования.
- Ультразвуковое исследование (УЗИ) брюшной полости – неинвазивное (без проникновения через кожу или слизистые оболочки) исследование организма человека с помощью ультразвуковых волн. Позволяет выявить наличие кист (патологических (отсутствующих в норме) полостей в ткани какого-либо органа (в данном случае печени), содержащих жидкость и ограниченных стенкой со всех сторон), их размеры и количество.
- Магнитно-резонансная томография (МРТ) – диагностический метод, применяющийся, в основном, для выявления патологических процессов в мягких тканях (мышцах, внутренних органах). Позволяет выявить наличие кист, их размеры и количество.
- Биопсия печени – микроскопическое исследование ткани печени, полученной при помощи тонкой иглы под контролем УЗИ. Проводится для дифференциальной (отличительной) диагностики кист и опухолей или абсцессов (ограниченных очагов воспаления легочной ткани с ее распадом и образованием полости, заполненной гноем).
- Рентгенологическое исследование – обнаружение образований (кист) в органах и определение размеров. Исследование с помощью рентгеновских лучей, применяемое для диагностики патологических изменений органов брюшной полости. При рентгенографии органов брюшной полости пациент размещается между рентгеновской трубкой и пленкой. По результатам данного обследования можно сказать о наличии кист, их размерах и количестве.
- Компьютерная томография (КТ) — обнаружение кист в органах и определение размеров, структуры и плотности.
Лечение эхинококкоза
Выделяют консервативное (безоперационное) и хирургическое лечение заболевания, а также общие рекомендации.
- Общие рекомендации.Диетотерапия — стол №5 по Певзнеру (диета с повышенным содержанием легкоусвояемого белка, витаминов, минеральных веществ и ограничением жиров (особенно животных)).
- Консервативное лечениепроводится с целью устранения симптомов заболевания, а также является противорецидивным (направленным против повторного развития заболевания), в то время как оперативный метод является основным методом лечения эхинококкоза.
- Анальгетические (обезболивающие) и противорвотные препараты – применяются для устранения/облегчения боли, тошноты и рвоты.
- Гепатопротекторы (препараты, защищающие ткань печени от повреждения) — применяются для нормализации функций печени.
- Лечение противопаразитарными препаратами при эхинококкозе неэффективно и применяется для профилактики обсеменения (заражения) других органов больного эхинококкозом человека во время и после операции, а также у людей, проживающих на территориях с высокой заболеваемостью эхинококкозом, с положительными серологическими (основанными на определении антител (клеток, используемых иммунной системой для обнаружения и нейтрализации чужеродных объектов) к возбудителю эхинококка) реакциями, но отсутствием эхинококковых кист (патологических (отсутствующих в норме) полостях в ткани какого-либо органа (в данном случае печени), содержащих жидкость и ограниченных стенкой со всех сторон) при полном инструментальном обследовании.
- Хирургическое лечение. Выделяют несколько видов операций, проводимых при эхинококкозе.
- Радикальные операции (с целью полного устранения причины патологического процесса): резекция (удаление пораженного участка) печени, перицистэктомия (удаление кисты вместе с капсулой).
- Условно радикальные операции (операции, при которых причина патологического (отсутствующего в норме) процесса устраняется полностью, но имеется риск рецидива – повторного возникновения заболевания): резекция кисты с обработкой оставшегося участка противопаразитарными средствами (препаратами, направленными на уничтожение паразитов (существ, живущих за счет других)).
- Паллиативные операции (операции, при которых полное излечение пациента не достигается, облегчается лишь его состояние): криовоздействие (локальное (местное) действие на орган низких температур, применяемое для разрушения и удаления пораженной ткани), химиотерапия (местное введение токсичных (ядовитых) препаратов, уничтожающих паразитов).
- Операции, направленные на устранение осложнений: дренирование (удаление жидкости) полости распавшейся кисты, брюшной полости, желчевыводящих путей (трубчатых образований, по которым движется желчь – жидкость, вырабатываемая печенью).
Читайте также:


