Как вылечить кандидоз почек
По данным Seelig, почки и мочевые пути сравнительно наиболее часто подвергаются заболеванию кандидамикозом при лечении антибиотиками, сульфаниламидами и гормонами надпочечников. Guze, изучая мочу 1500 с виду вполне здоровых людей, обнаружили у 50 кандиды, в том числе у 15, получавших антибиотики, а 9 из последних были диабетиками. Vince, исследуя каждые 2 недели мочу 60 детей, получавших больше 5 дней антибиотики широкого спектра действия, обнаружили кандиды у 30. Такие же данные приведены и у Debre, Bal-lowitz и др.
Истинную частоту кандидамикозных заболеваний почек и мочевых путей при лечении антибиотиками установить нелегко. Принято считать, что кандидамикоз развивается чаще у детей и у истощенных взрослых людей. Различные мнения существуют и в отношении кандидиогенетической возможности различных антибиотиков. Сравнительно наиболее высокий процент кандидамикозных инфекций наблюдается при комбинированном лечении пенициллином и стрептомицином; в группе тетрациклинов самым сильным кандидиогенетическим фактором считается хлортетрациклин. Сравнительно реже кандидамикоз наблюдается после самостоятельного лечения сульфаниламидными препаратами и гормонами надпочечников.
Точный патогенетический механизм кандидамикоза при лечении антибиотиками и сульфаниламидами еще не выяснен. Предполагают, что наибольшее значение имеет вызванный этими средствами тяжелый дисбактериоз в мочевых путях с последующим развитием патогенных грибков. Несомненно играет роль и подавление иммуногенеза и нормальной реактивности организма как основным заболеванием, так и некоторыми антибиотиками и сульфаниламидами. Непосредственное потенцирующее действие ряда антибиотиков на рост кандид, о котором говорят Horеу, не подтвердилось. Специально в отношении кандидиогенетического действия гормонов надпочечников, по-видимому, не без значения торможение процессов иммуногенеза и возможное потенцирование роста и вирулентности самих грибков.
Инфицирование почек и мочевых путей кандидами может произойти гематогенными путем - при кандидасепсисе, метастатически - из других органов, или восходящим путем - при кандидамикозе нижних мочевых путей. Обычно отмечаются поражения одной почки, часто совместно с мочеточником и мочевым пузырем; в патологический процесс почти всегда вовлекаются и окружающие ткани. Предрасполагающими моментами, наряду с приемом антибиотиков, являются тяжелые изнуряющие заболевания - сахарный диабет, злокачественные опухоли, а также и препятствия на пути правильного оттока мочи.
Патоморфологическая картина почечного кандидамикоза бывает различной в зависимости от пути и степени инфекции и стадии и формы болезни. При массивной гематогенной инфекции почки можно наблюдать густое обсеменение единообразными бугорками, неотличимыми от туберкулезных, - так наз. миллиарный кандидамикоз. При пиелогенном заражении наиболее тяжелые изменения обнаруживают на слизистой почечной лоханки и прилежащей части мозгового слоя почки. Часто в затяжных случаях находят абсцессы, каверны, пара- и перинефриты. Описаны случаи кандидамикоза почек дискретной интерстициальной локализации, неотличимого от банального пиелонефрита.
Клинические проявления почечного кандидамикоза обусловливаются формой, степенью распространения и локализацией патологического процесса. Не без значения и природа основного заболевания и возможное поражение кандидамикозом и других органов. Милиарный кандидамикоз проявляется тяжелым общим состоянием, септическими температурами, болями в пояснице и различными по степени гематуриями. Пие-лонефритные формы почечного кандидамикоза протекают в виде острого или хронического пиелонефрита с болями в пояснице, повышением температуры и различной тяжести нарушениями мочеиспускания - частое мочеиспускание, жжение, потуги.
Лабораторная находка бывает различной. В острых и тяжелых случаях нередко наблюдается олигурия с кроваво-гнойной мочой. Постоянно встречаются различные по степени эритро- и пиурии с незначительным количеством белка и единичными цилиндрами. При хронической пиелонефритной форме находка не отличается от таковой при хроническом пиелонефрите. Характерным и диагностически важным является обнаружение в моче возбудителей заболевания. Однако не всегда наличие в моче кандид указывает на специфическое инфицирование почки и мочевых путей. По мнению некоторых авторов, кандиды можно обнаружить в 8% всех анализов мочи без наличия заболевания; особенно часто такая находка отмечается во время беременности.
При кандидамикозе мочевого пузыря путем цистоскопического исследования обнаруживают на слизистой характерные блестящие белые пятна с гиперемированным окружением, слабо кровоточащие при прикосновении к ним. Урографическая находка зависит от формы и степени поражения почечной лоханки; большей частью ее трудно отличить от поражения почечной лоханки при хроническом пиелонефрите или туберкулезе почки.
Течение и исход почечного кандидамикоза в различных случаях различны. Они зависят не только от характера и выраженности специфического поражения почки, но, в значительной мере, и от основного заболевания. В принципе развитие кандидамикоза чувствительно ухудшает течение и исход любого заболевания. Острый милиарный кандидамикоз почки может привести к острой почечной недостаточности со всеми ее последствиями. Остальные формы кандидамикоза почки при соответствующем лечении излечимы, но после них остаются в той или иной мере выраженные функциональные и структурные поражения органа. Нередко заболевание принимает хронический прогрессирующий характер, подобно туберкулезу или хроническому пиелонефриту, и с течением времени после периодов улучшения и ухудшения заканчивается хронической почечной недостаточностью.
Диагноз почечного кандидамикоза - тяжелая и ответственная задача. Развитие симптомов со стороны почек и мочевых путей с соответствующей лабораторной находкой во время лечения антибиотиками должно направить мысль на возможность возникновения кандидамикоза мочевых путей. Диагноз подкрепляется обнаружением в моче возбудителей, причем принимаются в расчет указанные выше соображения, и результаты и цистоскопии и урографии.
Лечение почечного кандидамикоза такое же, как лечение кандидамикоза вообще. В первую очередь, нужно прекратить прием приведших к заболеванию антибиотиков и лекарственных комбинаций. Во всех случаях доказанного или подозреваемого кандидамикоза нужно попытаться применить лечение противогрибковыми антибиотиками: нистатином, кандидоцидином и пр. Нистатина назначают по 6-8 драже в сутки в течение 7-10 дней, лучше всего в сочетании с витаминами группы В. В случае надобности и по мере возможности - кандидамикоз почечной лоханки, мочевых путей - хорошо применить местно 1%-ный раствор нистатина в физиологическом растворе. ;
Профилактика в развитии инфекции кандидами сводится к разумному ограничению применения микогенных антибиотиков. Если прием этих антибиотиков необходим, то каждые 2-3 дня нужно делать анализ секрета в полости рта, мокроты, мочи и кала на кандид, а при обнаружении патогенных штаммов лечение антибиотиками прекратить и заменить лечением нистатином.
Клинические проявления, вызванные инфекцией Candida, зависят от ее локализации. У больных с кандидозным верхних и нижних мочевых путей (пиелонефрит, цистит, уретрит) симптомы заболевания не отличаются от таковых при бактериальной инфекции. Пациенты с кандидозным циститом могут иметь учащенное или затрудненное мочеиспускание, императивные позывы к мочеиспусканию, гематурию и пиурию (необходимо отметить, что такие состояния возникают достаточно редко). Цистоскопическая картина кандидозного цистита может соответствовать как очаговому, так и распространенному поражению в виде мягких, белесоватых, приподнятых над поверхностью участков на фоне воспалительно-измененной слизистой оболочки. Кандидемия редко является следствием кандидурии и, как правило, развивается вследствие обструкции мочевыводящих путей. При этом основными клиническими проявлениями кандидемии и острого диссеминированного кандидоза являются: резистентность к антимикробным препаратам широкого спектра действия, повышение температуры тела более 38°С, боли в пояснице, быстро прогрессирующее нарушение функции почек, септический шок, а также острая дыхательная или почечная недостаточность являются. Таким образом, в большинстве случаев при выявлении кандидурии необходима комплексная диагностика, направленная на исключение кандидоза мочевых путей и обязательной ее составляющей должно быть выявление факторов риска развития острого диссеминированного кандидоза.
Диагностика. При выявлении кандидурии показано проведение диагностических мероприятий для дифференциальной диагностики колонизации Candida spp. нижних отделов мочевыводяцих путей, инфекции мочевых путей и острого диссеминированного кандидоза с поражением почек. Важными диагностическими процедурами являются повторные микроскопии и посевы на специальные питательные среды правильно собранной мочи для исключения контаминации исследуемого биосубстрата. У больного с факторами риска (см. выше) инвазивного кандидоза и соответствующими клиническими признаками рекомендуется проведение полного обследования с целью исключения острого диссеминированного кандидоза: компьютерная томография или УЗИ почек, цистоскопия, повторные посевы крови и других биосубстратов, определение специфических антител и антигена в сыворотке крови и пр. Кроме того, постоянная бессимптомная кандидурия у больных с нейтропенией в отсутствие лихорадки требует дальнейшего обследования и исключения клинически бессимптомного гематогенного почечного кандидоза. Для определения вида возбудителя и его чувствительности к антимикотикам необходимы соответствующая квалификация работников диагностической лаборатории, современное оборудование и расходные материалы. С практической точки зрения определение вида возбудителя кандидурии и его чувствительности к антимикотикам показано при рецидивирующем течении кандидоза мочевыводящих путей и/или резистентности к стандартной антимикотической терапии, а также при высоком риске инвазивного кандидоза почек.
Лечение кандидурии и кандидоза мочевых путей. Назначение противогрибковых препаратов при выявлении кандидурии показано не во всех случаях. Так, при бессимптомной кандидурии у катетеризированных больных нет необходимости в лечении антимикотиками. Проведение противогрибковой терапии обязательно у пациентов с бессимптомной кандидурией, входящих в группу риска развития диссеминированного кандидоза: после трансплантации почек и хирургических вмешательств на органах брюшной полости, у перенесших распространенные глубокие ожоги или тяжелые травмы, до и после урологических операций, при наличии сопутствующей нейтропении, у новорожденных с низкой массой тела.
В случае диагностики кандидоза мочевых путей в настоящее время рекомендуется применение таких препаратов, как флуконазол, амфотерицин B или флуцитозин. Флуконазол является основным препаратом для лечения кандидоза мочевыводящих путей (использование других азольных антимикотиков -кетоконазола, итраконазола, - для лечения кандидоза мочевыводящих путей нецелесообразно, поскольку они нерастворимы в воде и концентрация активного препарата в моче недостаточна для подавления роста Candida spp.). Курс противогрибковой терапии при лечении кандидурии и кандидоза мочевых путей должен продолжаться 7 - 14 дней, при этом флуконазол назначается в дозе 3 мг/кг/сут (200 мг/сут). Обычно используется пероральная форма флуконазола, препарат для внутривенного введения следует использовать у пациентов с затруднением перорального приема. Критерии завершения лечения – исчезновение клинических признаков и эрадикация возбудителя.
В отсутствие эффекта от применения флуконазола при лечении кандидоза нижних мочевых путей оправданно использование амфотерицина В. Однако, несмотря на высокую активность данного препарата в отношении большинства представителей рода Candida, его концентрация в моче невысока. Кроме того, концентрация данного препарата в моче снижается при нарушении функции почек. Поэтому применение амфотерицина В показано только при тяжелых инфекциях, вызванных резистентными к флуконазолу возбудителями, например C. krusei, у больных без почечной недостаточности. Амфотерицин B в дозе от 0,3 до 1,0 мг/кг/сут применяют в течение 1 - 7 дней в виде внутривенных инфузий. Липосомальные формы амфотерицина В используются при тяжелых инфекциях, обусловленных резистентными к флуконазолу возбудителями, и наличии противопоказаний к применению обычного амфотерицина В (почечная недостаточность, инфузионные реакции и др.). При кандидозе мочевых путей также эффективно пероральное применение флуцитозина в дозе 25 мг/кг 4 раза в сутки, особенно если кандидоз вызван видами кандид, отличными от Candida albicans. Однако его назначение может привести к формированию резистентности патогенных штаммов Candida. Кроме того, применение данного препарата противопоказано у больных со сниженной функцией почек.

Кандидоз – инфекционное заболевание грибковой природы. Возбудитель – условно-патогенный грибок Candida, в норме присутствующий на поверхности кожи и слизистых оболочек. Его рост ограничивается полезной микрофлорой, но при наступлении благоприятных для развития условий микроорганизм усиленно размножается, что приводит к развитию молочницы.
Причины
Ведущая роль в развитии кандидозного поражения принадлежит иммунной системе – в большинстве случаев грибок активируется на фоне ее ослабления под действием провоцирующих факторов. Среди многочисленных общих причин, являющихся пусковым механизмом для возникновения молочницы, можно выделить следующие:
- прием антибактериальных препаратов;
- переутомление;
- стрессовые ситуации;
- травмирование слизистых оболочек;
- резкое изменение климатических условий;
- несбалансированный рацион, преобладание простых углеводов;
- сахарный диабет;
- нарушение функциональной активности эндокринных желез.
Для каждой разновидности патологии существуют свои специфические провоцирующие факторы.
Так, причиной урогенитальной молочницы у женщин может стать ношение узкого синтетического белья, злоупотребление средствами для интимной гигиены, расстройства гормонального фона. А поражение ногтевой пластины может появиться в результате длительного нахождения рук или ног в сырости.
Формы и виды кандидоза
Выделяют три формы кандидоза:
- Острая. Проявляется ярко выраженными признаками.
- Хроническая. Характеризуется сменой периодов ремиссии и рецидива (разной интенсивности).
- Носительство. Грибок выявляется в результате диагностики, но признаков патологии нет. Лечение не проводится.
В зависимости от локализации пораженных тканей различают несколько видов молочницы:
- урогенитальный;
- кожи, ногтей, стоп, ладоней;
- легких и других внутренних органов;
- молочница ЖКТ;
- ротовой полости;
- ушей, глаз и так далее.
Урогенитальный вид заболевания поражает слизистую оболочку и кожу половых органов и мочевыделительного тракта. При диагностировании заболевания у беременной женщины ребенок часто рождается с признаками молочницы. Передача инфекции происходит и во время полового контакта.
Чаще всего симптомы урогенитальной разновидности проявляются в полной мере у женщин, а мужчины являются носителями. Однако представители мужского пола также подвержены патологии, при этом грибок может распространиться на предстательную железу.
Развитие молочницы ротовой полости, чаще всего, диагностируют у маленьких детей. Основная причина – присутствие грибка в родовых путях матери. У взрослых людей, помимо вышеназванных факторов, вызвать рост кандиды могут неправильно проведенное протезирование.
Как правило, заболевание протекает в острой форме с яркими интенсивными симптомами. Поражение может быть локализовано на поверхности языка, десен, губ и других отдельных участках. При отсутствии своевременного лечения грибок быстро распространяется на соседние области – развивается тотальное поражение. Если заболевание приобретает хроническую форму, инфекция проникает в ткани носовых ходов, голосовых связок, верхних отделов ЖКТ.
Основная локализация грибкового поражения кожи – ладони и складки (в паху, под мышками, под грудью, между пальцев, ягодиц). У детей инфекция может внедряться и в гладкий кожный покров. Грибок быстро распространяется на соседние участки, образуя обширные очаги темно-красного или бордового цвета. Воспаление ногтя приводит к тому, что пластина становится тонкой или, напротив, утолщенной, крошится, а ногтевой валик шелушится и отекает.
Размножение кандиды на ладонях, стопах и ногтях связывают с их длительным нахождением в условиях повышенной влажности. Патология может протекать много лет в хронической форме, обостряясь в виде воспалений. Наиболее интенсивно признаки кандидоза кожных покровов проявляются осенью и весной.
Основной причиной размножения Кандиды в ЖКТ считается бесконтрольное применение антибактериальных препаратов, особенно на фоне ослабления иммунной защиты. Это вид молочницы – один из часто встречающихся, может быть представлен проникающей и непроникающей формой.
В первом случае воспаление отличается тяжелым течением, и может распространяться на весь кишечник или в местах, в которых уже имеются какие-либо нарушения (например, язвенные образования). Непроникающий кандидоз ЖКТ представляет собой разновидность дисбактериоза с характерной клинической картиной: повышенное образование газов, нарушение переваривания пищевой массы, болевым синдромом, выделением токсинов в кровь.
Кандидоз легких имеет вторичное происхождение. Болезнь является результатом воспалительных процессов в органах дыхания, гнойных инфекций, туберкулеза. Грибок может распространяться и в слизистую оболочку бронхов. Заболевание с трудом поддается диагностике.
Кандида способна поражать даже ткани глаз и ушей. В первом случае причиной инфекции (помимо названных выше) может стать ношение контактных линз, травмирование глаз, аллергическая реакция. Симптомы проявляются в виде блефарита, конъюнктивита, кератита и других патологий. При повышенном выделении секрета слезных желез или появлении чувствительности к свету нужно срочно обратиться к врачу, так как быстрое развитие грибковой инфекции способно привести к слепоте.
При наличии в анамнезе отита хронической формы, неправильной гигиене слухового прохода, травмах развивается кандидоз уха.
То же может произойти при длительном местном применении лекарственных растворов, содержащих кортикостероидные компоненты, попадании воды в среднее ухо, высоком атмосферном давлении. Болезнь характеризуется тяжелым течением, особенно в детском возрасте.
Симптомы кандидоза
Признаки кандидоза зависят от вида заболевания, локализации грибковой инфекции.
| Локализация | Клиническая картина |
| Ротовая полость |
|
| Легкие |
|
| Мочеполовые органы |
|
| Ухо |
|
| Кожа |
|
| Ногти |
|
| Глаза |
|
| ЖКТ |
|
Диагностика

Установление диагноза кандидоз, его формы и вида начинается визуальным осмотром в кабинете врача. Специалист определяет степень распространения грибковой инфекции, отмечает выраженность симптомов, проводит опрос, берет материал (соскоб, мазок) для последующего лабораторного исследования.
Лабораторная диагностика проводится с помощью следующих методов:
- микроскопический анализ налет или выделений;
- культуральный посев;
- иммуноферментная реакция;
- полимеразно-цепная реакция.
Чаще всего для установления диагноза прибегают к исследованию взятого материала под микроскопом. ИФА, а особенно ПЦР применяют в редких случаях, так как они считаются малоинформативными в отношении грибка Кандида.
Лечение кандидоза
Лечение кандидоза проводят комплексно, с применением местных и/или системных средств и методов. Если заболевание имеет вторичный характер, параллельно осуществляют терапию основной патологии. Острая и хроническая форма молочницы лечится разными терапевтическими схемами.
- При не сильно выраженной симптоматике показано использование местных лекарственных препаратов в форме мази или крема. Среди них следует отметить: Клотримазол, Натамицин.
- В случае молочницы ротовой полости назначают полоскания хлоргексидином, анилиновыми красителями. Кроме того, слизистую оболочку рта допустимо смазывать кремом, содержащим антимикотические компоненты. В тяжелых случаях показан прием противогрибковых средств внутрь.
- Среди методов лечения, применяемых при урогенитальном типе болезни, чаще всего используют ванночки и спринцевания (например, с марганцовкой), вагинальные таблетки и суппозитории. В состав лекарственных средств входят: клотримазол, кетоназол и другие соединения, обладающие противогрибковым действием.
При обширном распространении, отсутствии эффекта от использования местных методов и средств, ярко выраженной симптоматике и тяжелом течении показана системная терапия.
Самыми эффективными лекарствами в таких случаях признаны препараты, содержащие флуконазол и итраконазол. В качестве дополнительных лечебных мер можно отметить назначение витаминных комплексов и повышение защитных сил организма любыми доступными способами.
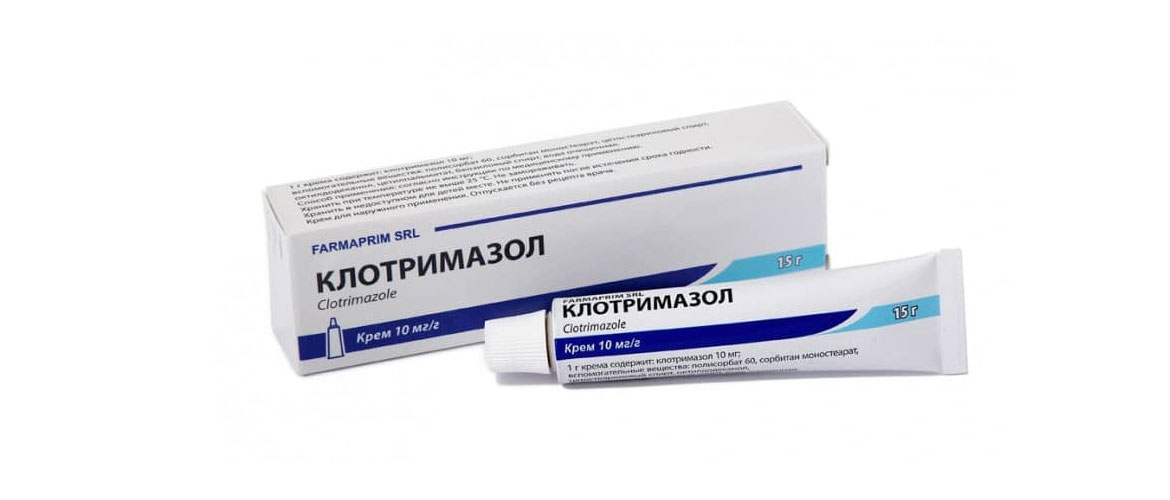
Список наиболее распространенных препаратов для лечения кандидоза представлен в таблице ниже.
| Название | Активные компоненты | Форма выпуска, особенности приема | Аналоги | Стоимость |
| Клотримазол | Клотримазол | Представлен в виде крема, геля, суппозиториев, в таблетированной и порошковой форме. Не применяют во время вынашивания ребенка и менструации. | Кандизол, Амиклон, Фунгинал | От 15 руб. |
| Дифлюкан | Флуконазол | Капсулы для приема внутрь, раствор для инъекций, суспензия. При остром течении болезни достаточно приема одной капсулы. Не подходит при беременности. | Дифлюзол, Флуконаз | От 400 руб. |
| Микомакс | Флуконазол | Сироп, раствор, капсулированная форма для внутреннего применения. Противопоказан при лактации и беременности. Одной капсулы достаточно для успешного устранения патологии. | Интраконазол, Кандитрал | От 210 руб. |
| Пимафуцин | Натамицин | Представлен таблетками, суппозиториями и кремом. Нельзя применять во время менструации. Во время прохождения курса исключаются половые контакты. | Нистатин, Ливарол | От 250 руб. |
| Тержинан | Нистатин, тернидазол, преднизолон, неомицин | Выпускают в виде вагинальных таблеток. Курс терапии составляет 3 недели. Допускается лечение во время менструации и беременности. | Неотризол | От 300 руб. |
| Эпиген – интим | Глицирризиновая кислота | Представлен наружными средствами: спреем и гелем. Длительность терапии не менее недели. | Глицирам | От 900 руб. |
| Гексикон | Хлоргексидин | Раствор для спринцевания, гель, суппозитории, вагинальные таблетки. Подходит для профилактики кандидоза. | Амидент | От 50 руб. |
| Ливарол | Кетоконазол | Свечи для введения во влагалище. Эффективен в случае хронического течения болезни. | Пимафуцин, Клотримазол | От 500 руб. |
Молочница у новорожденных детей и грудничков, в большинстве случаев, протекает без осложнений. Для лечения применяют местные средства и методы.
Самая распространенная, простая, но эффективная процедура – обработка пораженных участков содовым раствором. Он готовится из расчета: на стакан кипяченой воды комнатной температуры берут одну чайную ложку соды. Манипуляции проводят несколько раз в день, очищая слизистую оболочку (или кожу) от выделений с помощью тампона. Таким же образом применяют йодинол или капли с нистатином.
При поражении кожного покрова после удаления налета на инфекционные очаги наносят мази, обладающие противомикотическим действием. Препаратами выбора являются средства, содержащие нистатин, имидазол.
Лекарственные препараты для внутреннего применения назначают с учетом возрастных ограничений, степени выраженности симптомов. Параллельно следует повышать иммунитет ребенка, обеспечить правильное сбалансированное питание.
При любой форме терапии ее окончание возможно только после диагностики и разрешения врача. Даже при значительном улучшении состояния не стоит самопроизвольно прерывать курс лечения, в противном случае заболевание может принять хроническое течение.
Возможные осложнения при заболевании
Если терапия кандидоза была проведена своевременно, отрицательных последствий для здоровья не возникает. Запущенное заболевание, хроническое течение молочницы опасно многочисленными осложнениями. Например, при урогенитальной разновидности патологии возможно развитие болезней почек и мочевыводящих путей, органов репродуктивной системы, бесплодия. У мужчин кандидоз способен спровоцировать простатит и уретрит, у женщин – эрозивные изменения в эпителии шейки матки, воспаление яичников, стеноз влагалища, разрыв оболочки плода и прерывание беременности.
Осложнением ушного кандидоза может стать сепсис, ухудшение слуха. При глазной локализации инфекционного процесса возрастает риск нарушения зрения, слепоты. В случае развития кандидоза органов ЖКТ среди отрицательных последствий можно отметить: перитонит, внутренние кровотечения, анемия и другие.
Чтобы предупредить развитие кандидоза, необходимо тщательно контролировать образ жизни, повышать устойчивость к инфекционным воздействиям и стрессам. Периодический прием витаминных комплексов, закаливание, правильно составленный рацион и своевременное обращение к врачу – основные меры профилактики молочницы в любом возрасте.
ТОП-5 проверенных клиник венерологии
Источники

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Кандидоз мочевыводящих путей обычно возникает у больных с факторами риска, чаще в качестве внутрибольничной инфекции.
Кандидоз и колонизация мочевыводящих путей - факторы риска развития инвазивного кандидоза.

[1], [2], [3], [4], [5], [6], [7]
Код по МКБ-10
Причины кандидоза мочевыводящих путей
Сахарный диабет, катетеризация мочевого пузыря, мочекаменная болезнь, длительный приём антибиотиков широкого спектра действия, могут послужить причиной заболевания.

[8], [9], [10], [11], [12]
Симптомы кандидоза мочевыводящих путей
Для кандидозного цистита характерно частое болезненное мочеиспускание. Для кандидозного пиелонефрита характерны боли в поясничной области, повышение температуры тела и боль при мочеиспускании.

[13], [14], [15], [16], [17]
Диагностика кандидоза мочевыводящих путей
Диагностика кандидоза мочевыводящих путей основана на выявлении Candida spp. в моче и оценке состояния больного. Важно правильно понимать клиническое значение выявления Candida spp. в моче. У большинства больных возникает бессимптомная кандидурия, свидетельствующая о колонизации Candida spp. нижних отделов мочевыводящих путей, данное обстоятельство не считают показанием для применения антимикотиков (достаточно устранения или коррекции факторов риска).
Кандидурия в сочетании с клиническими или инструментальными признаками инфекции мочевыводящих путей - показание для применения противогрибковых препаратов. Кроме того, кандидоз мочевыводящих путей может быть источником, а кандидурия - проявлением инвазивного кандидоза. Именно поэтому при высоком риске развития инвазивного кандидоза (наличие факторов риска, предполагаемых клинических признаков) показано дополнительное обследование и решение вопроса о назначении противогрибковой терапии.

[18], [19], [20], [21]
К кому обратиться?
Лечение кандидоза мочевыводящих путей
Лечение проводят больным с клиническими признаками инфекции мочевыводящих путей или с бессимптомной кандидурией и наличием факторов риска развития инвазивного кандидоза. Лечение кандидоза мочевыводящих путей состоит в применении системных антимикотиков, удалении или замене мочевых катетеров, в устранении или уменьшении выраженности других факторов риска (оптимизации применения антибактериальных препаратов, коррекции сахарного диабета и т. д.). Препарат выбора - флуконазол, в отличие от других антимикотиков он создает высокую концентрацию активного вещества в моче. При неэффективности флуконазола используют промывание мочевого пузыря раствором амфотерицина В (50-200 мкг/мл), обычно сопровождающееся временным прекращением кандидурии, однако данный метод лечения неэффективен при поражении вышележащих отделов мочевыводящих путей. При неэффективности флуконазола и возможном поражении паренхимы почек применяют каспофунгин или вориконазол.
При бессимптомной кандидурии у пациентов без факторов риска развития инвазивного кандидоза антимикотики не применяют. Устранение или уменьшение выраженности факторов риска кандидоза мочевыводящих путей (удаление или замена мочевого катетера, оптимизация применения антибактериальных препаратов, коррекция сахарного диабета и так далее) обычно приводит к устранению бессимптомной кандидурии.
Читайте также:


