Запущенный кариес с проникновением инфекции в околочелюстные пазухи
Прием ведет к.м.н. Боклин А.К.
Синуситы, связанные с простудными заболеваниями достаточно частое явление, но причиной развития гайморита могут стать и проблемы с зубами.

Синусит, связанный с простудой считается обычным явлением, но триггерами развития гайморита могут быть и больные зубы. Эта форма заболевания называется зубной или одонтогенный синусит. Возможными причинами одонтогенного гайморита может быть воспаление корня зуба, и погрешности в лечении или удалении верхних коренных зубов. В некоторой степени такая форма синусита отличается от типичного острого гайморита, поэтому лечение имеет свои особенности.
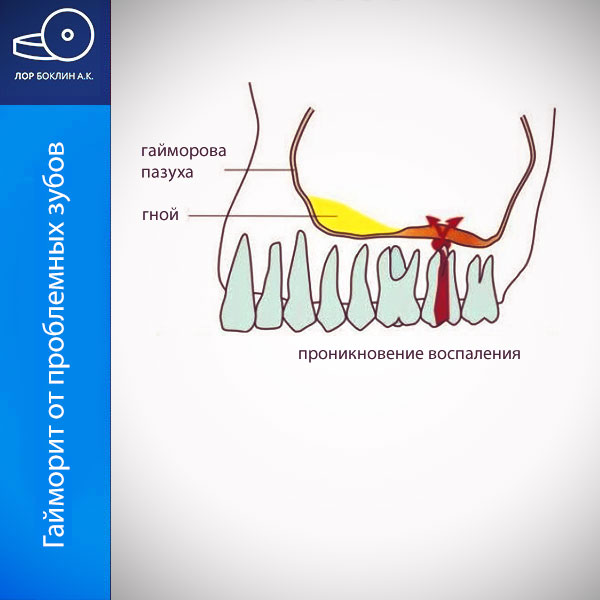
Параназальные пазухи (sinus paranasales) состоят из системы нескольких полостей в около носовом пространстве. В случае простуды, менее вентилируемые пазухи особенно подвержены развитию синусита. Верхнечелюстные пазухи (sinus maxillaris, гайморовы) относительно хорошо вентилируются. Однако дно верхнечелюстной пазухи отделяет только узкая костная пластина от коренных зубов верхней челюсти. Благодаря этой анатомии, развитие зубного (одонтогенного) синусита достаточно частое явление. Основной причиной, одонтогенного синусита может быть воспаление, которое образуется в области корней зубов, и легко распространяется на слизистую оболочку верхнечелюстной пазухи.
К числу частых возбудителей, относятся такие бактерии, как:
- Streptococcus pneumonia – стрептококк;
- Haemophilus influenza – гемофильная палочка;
- Moraxella catarrhalis – протобактерия Моракселла.
Острый и хронический одонтогенный синусит
Эта форма синусита достаточно болезненная. Это происходит из-за связи острой формы с воспалением в области корня зуба. Однако, если всегда есть постоянные стоматологические проблемы, острый синусит может перейти в хроническое воспаление антрального отдела пазухи. Две формы синусита отличаются по своим симптомам.
Острый зубной синусит проявляется:
- Сильная пульсирующая боль;
- Отек вокруг щеки (может доходить до века);
- Покраснение носовой стенки и носовых раковин;
- Секреция из носа слизисто-гнойного характера.
Кроме того, при нажатии на пораженную область может возникнуть боль. Острый зубной синусит как правило сопровождается повышенной температурой.
Признаки хронической формы одонтогенного гайморита часто гораздо менее выражены. У некоторых пациентов симптомы вообще проявляются лишь изредка – например, в виде редких головных болей.
Воспаление антрального отдела может иметь несколько причин и не обязательно должно исходить от зубов. Поскольку лечение всегда должно быть причинно-следственным, врач должен поставить точный диагноз. В контексте одонтогенного синусита типично одностороннее возникновение симптомов. Другие жалобы, такие как боль, которая обычно усиливается при наклоне, являются дополнительными симптомами.
Дальнейшие исследования включают риноскопию (эндоскопию носа) и методы визуализации:
- Рентгенологические обследования;
- КТ (компьютерная томография);
- DVT (цифровая объемная томография);
Из-за множества причин, которые могут привести к данной форме синусита – удаление зуба (экстракция), грибковая инфекция, проникновение инородного материала в просвет гайморовой пазухи – лечение отличается. Устранение причины – основная цель данной терапии. Острое воспаление достаточно хорошо лечиться антибиотиками. Однако в случае хронического процесса они теряют свою эффективность.
Акцент в данном случае ставиться на хирургическое лечение. Возможные хирургические методы варьируются от минимально инвазивных подходов (эндоскопическая хирургия) к более обширной хирургии. К последним относятся методики по Фельдману, Абелло и др.
Кроме того, возможна временная установка дренажа (открытое соединение с полостью носа), которая необходима для улучшения вентиляции пазухи.
В любом случае выбор стратегии лечения обсуждается непосредственно со специалистом, после детального обследования.
Остались вопросы, связанные с лечением одонтогенного гайморита или необходима консультация в Москве? Отвечу Вам на них в WatsApp чате, если Вы перейдете по данной ссылке.
С уважением, врач оториноларинголог хирург к.м.н. Боклин А.К.
[youtube.player]Заболевания зубов – проблема с которой приходится сталкиваться каждому человеку. Кариес способен испортить улыбку, но опасность несут одонтогенные инфекции, являющиеся следствием кариозного разрушения. Кариесом страдают люди независимо от пола и возраста. Одонтогенные инфекции приводят к тяжелейшим инфекционным воспалениям сердца, мозга, носоглотки и пр.
Понятие одонтогенных инфекций

Одонтогенные инфекции – это такие заболевания, которые относятся к отдельной группе патологий, связанных с неправильным или несвоевременным стоматологическим лечением. Заболевание у детей сопровождается появлением отека, боли, чувства жжения в пораженной области и возникает при проникновении в организм болезнетворных микроорганизмов, обусловленных развитием воспаления, исходящего от зубов.
Чистая культура микроорганизма стафилококка способствует развитию околочелюстных разлитых гнойных воспалений клетчатки. Патогенная культура стафилококка вызывает появление воспалительного процесса костного мозга челюстей.
В воспаленном очаге присутствуют микроорганизмы, живущие в отсутствии кислорода и не образующие спор. Они определяют индивидуальный облик воспалительного процесса и характерную разновидность операционного поля: слой бурого налета мертвых тканей, гнилостное разложение, воспринимаемое обонянием. Аспорогенные анаэробы не восприимчивы к препаратам, предназначенным для борьбы с бактериями и их уничтожением.
Причины возникновения
Такое заболевание возникает по причине несвоевременного обращения в стоматологические клиники. Фактором, провоцирующим начало болезни, является:
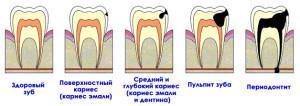
поражение зуба кариесом,- воспаление внутренних тканей зуба (пульпит),
- перидонтит.
Причиной быстрого размножения микроорганизмов и проникновения из больных зубов в окружающие ткани является деятельность стафилококка: белого и золотистого. Процесс протекает при поражении стафилококком, но может проходить в комбинации со стрептококком или иной патогенной флорой. В общей патологии отмечают взаимосвязь наличия одонтогенной инфекции и ее переход в тяжелую форму с состоянием организма пациента.
Присутствие вялотекущих хронических болезней или наличие в этиологии и патогенезе основного заболевания приводит к обострению и возникновению осложнений. Это нарушение обменных процессов, новообразования в тканях организма, воспаления, вызванные палочкой Коха и пр. Самолечение и злоупотребление лекарственными препаратами способствуют угнетению иммунитета, организм перестает бороться с инфекцией.
Локализация заболевания
Воспалительный процесс начинается при одонтогенных местных и разлитых по клетчатке гнойных образованиях на фоне вялотекущего воспаления периодонта в момент обострения. Воспаление мягких тканей из-за затрудненного прорезывания зубов у детей и местное гнойное поражение тканей пародонта провоцируют начало заболевания. Разрушенная коронка зуба с разложившимися тканями дентина и наличием сформировавшегося разряжения в окружающих корень тканях становятся источником боли.
ЧИТАЕМ ТАКЖЕ: какие существуют идиопатические заболевания пародонта?
Начальные симптомы воспаления тканей, окружающих челюсть, проявляются в области зуба, пораженного некротическим процессом. Степень проявления симптомов зависит от объема разрушений окружающей костной ткани и минерализации межклеточного вещества.
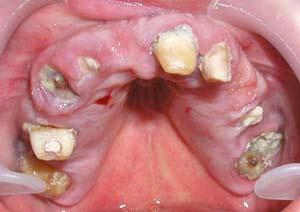
Остро текущее заболевание обуславливается областью определенного места нахождения инфицированного зуба и окружающего зуб воспалительного процесса. Хроническое воспаление окружающих корень зуба тканей или обострившийся процесс имеют гнойное течение.
В воспалительный процесс вовлекаются костная ткань и костный мозг. Острое воспаление костного мозга одонтогенного происхождения – это гнойное поражение тканей, окружающих корень зуба, одного или нескольких зубов и кости челюсти. Гнойное воспаление разливается по клетчатке мягких челюстных тканей и провоцирует их отек, вызывает воспаление надкостницы и образование абсцесса.
Пути распространения
Пути распространения инфекции, вызванной поражением зубов у детей:
- контакт,
- распространение инфекции по кровеносному руслу,
- распространение инфекции по лимфатической системе.
Проникновение инфекции одонтогенного характера в ЧЛО (челюстно-лицевую область) по кровеносному руслу – распространенный путь инфицирования организма. Кости лицевого скелета человека пронизаны огромным количеством мелких и крупных кровеносных сосудов. При всех воспалительных процессах, возникающих в коронковой части пульпы и переходящих в корень, образуется местное уплотнение и увеличение объема тканей. Это происходит за счет скопления эритроцитов, лейкоцитов и клеток новообразования. Возбудители инфекционного процесса выделяют в экссудат токсины, которые разносятся по организму лимфатической системой и кровью.
Диагностические методы

Болевые ощущения в области шейных мышц и лицевой зоны пациенты не связывают с разрушенными зубами. С проблемами обращаются к неврологу или хирургу общей практики.
Определить происхождение патологического одонтогенного процесса сложно. Для постановки диагноза необходим скрупулезный опрос пациента. История возникновения болезни, заболевания, предшествующие развитию процесса и тщательное обследование больного в совокупности помогут установить причину происхождения воспаления.
Если в анамнезе выявляется травма, или визит к стоматологу осуществляется по поводу лечения или удаления зубов, проводится санация полости рта, как ключевого источника болезни.
Для обследования пациента применяют ультразвуковое исследование, определяющее местонахождение абсцесса или флегмоны. Используется компьютерная томография, исследуются пораженные ткани.
Эта анатомическая область в организме человека визуально не доступна. Для полной картины обследуемого пациента требуются посевы, определяющие микробную составляющую инфекционного процесса, чувствительность бактерий к лечебным препаратам. Лабораторные анализы помогают определить степень инфицирования всего организма.
Классификация одонтогенных инфекций и их симптоматика
Заболевания делятся по локализации в определенной анатомической области:
разложение твердых тканей и пульпы зуба (классическое одонтогенное заболевание),- воспаление слизистой оболочки полости рта и тканей, окружающих зуб (пародонтальное заболевание) (см. также: причины и симптомы пародонтальной кисты),
- не одонтогенные процессы, протекающие при поражении слюнных желез и слизистых оболочек полости рта.
ИНТЕРЕСНО: как в норме выглядит слизистая оболочка полости рта?
Представленные выше инфекции могут стать фактором развития тяжелых осложнений в полости черепа, в заглоточном пространстве и средостении с угрозой для жизни. При распространении инфекции по кровеносному или лимфатическому руслу поражаются клапаны сердца, и может развиться септическое состояние.
Это воспаление окружающих тканей коронки и корня зуба. Процесс вялотекущий, возникающие боли приступообразные, усиливающиеся при перкуссии и надавливании на зуб. При обострении процесса боль усиливается, общее состояние ухудшается, поднимается температура. Применение противовоспалительных препаратов при данных симптомах способствует купированию процесса. В противном случае необходимо обращение к хирургу.
При хроническом воспалении в окружающих больной зуб костных тканях и воспалении слизистой оболочки развивается остеомиелит. Поражение захватывает всю костную систему организма. Симптомы заболевания:
- болезненное состояние,
- боль равномерная, постоянная,
- уплотнение региональных лимфатических узлов,
- повышенная температура,
- покраснение десны,
- несвежее дыхание.
Воспаление надкостницы по типу протекания процесса бывает двух видов. Простое – вялотекущий процесс в надкостнице в области пораженного зуба. Периодически возникают болевые ощущения при надкусывании без изменения общего состояния пациента.
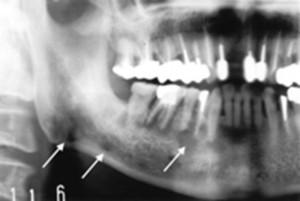
Гиперпластическое воспаление протекает с изменением костной ткани в области больного зуба в сторону увеличения. В этой области периодически появляются боли. Цвет тканей в районе гипертрофического уплотнения бледно-розовый. Постукивание по зубу отрицательное. Коронка зуба разрушена, или стоит пломба. Есть реакция со стороны региональных лимфатических узлов, они увеличены в размере и болезненные. На снимке четко выражен остеогенез в очаге поражения. На верхушках корней воспаленного зуба просматривается разрежение. Основная костная ткань челюсти без патологических изменений.
Перикоронит сопровождает процесс постепенного выхода коронок зубов над поверхностью альвеолярного отростка челюсти и десны (рекомендуем прочитать: перикоронит: способы лечения в домашних условиях). Во рту проживает множество микробов. Появление раневой поверхности способствует активному развитию инфекционного процесса. Если прорастающий зуб не смог преодолеть слизистую оболочку вокруг коронки, образуется капюшон, из-под которого вытекает гной. Процесс сопровождается болью, распространяющейся по всей половине лица.
Или воспаление гайморовой пазухи. При воспалительных процессах в жевательных зубах верхней челюсти или при удалении верхнего зуба происходит инфицирование гайморовой пазухи. Лечение синусита производится в условиях стационара стоматологом-хирургом и отоларингологом. Одонтогенный гайморит бывает только односторонним — со стороны больного зуба.
Возникает синусит при:
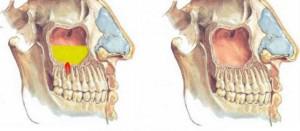
отсутствии санации полости рта,- наличии хронического воспаления на верхних зубах,
- появлении кист на верхушках корней жевательных зубов,
- анатомических особенностях строения верхней челюсти,
- попадании инородного тела в саму пазуху.
Гайморит сопровождается сильными болями. В условиях стационара лечение начинают с удаления причинного зуба. Отоларинголог назначает комплексную терапию из антисептиков, антибиотиков и ферментов.
Степень поражения мягких тканей в данных случаях зависит от состояния иммунной системы пациента. При сильном иммунитете зона поражения будет иметь ограниченные контуры и протекать по типу абсцесса.
При ослабленном иммунитете и запущенных хронических процессах зубочелюстной системы может развиться флегмона, для которой характерно отсутствие четких границ воспаления. По консистенции разлитое воспаление сначала мягкое, затем ткани уплотняются. Собравшийся в капсуле серозно-гнойный экссудат может прорвать оболочку и разнестись кровотоком по всему организму, вызвать общее септическое состояние, что может привести к летальному исходу.

Заболевание по этиологии, симптомам и протеканию процесса идентично местному гнойному воспалению тканей (абсцессу). Отличие — воспалительный очаг имеет патологический канал для выхода гнойного содержимого из полости на поверхность. Это может быть слизистая оболочка рта или наружный кожный покров в области проблемных зубов. Течение процесса бессимптомное. При выделении гноя из свищевого хода возникает дискомфорт.
Особенности лечения
Лечение должно быть комплексным. Назначаются противобактериальные препараты, стимулирующие силы организма больного. Также используют патогенетическую терапию, регулирующую патофизиологические процессы в воспалительном очаге. Необходимо провести симптоматическое лечение, корректирующее нарушенные функции организма.
Главные задачи, которые ставит для себя врач при лечении больного:
- предупреждение септикопиемических осложнений,
- профилактика остеомиелита,
- предотвращение распространения инфекции на соседние ткани.
ИНТЕРЕСНО: остеомиелит нижней челюсти: симптомы и фото
Лечение начинается с осмотра ротовой полости, затем вскрывается гнойник. Чтобы убить анаэробные бактерии, врачу необходимо провести все необходимые мероприятия для создания оттока гноя, чтобы дать возможность поступлению губительного для микробов кислорода.
В каждом отдельном случае процедура вскрытия гнойника имеет свои особенности. Неопытный врач может навредить пациенту, так как обычно гнойники локализуются в областях с крупными кровеносными сосудами и нервными окончаниями, любое их повреждение несет угрозу для жизни человека. Чтобы избежать подобных проблем, врач, проводя пункцию, может прибегнуть к помощи УЗИ. Также пациенту необходимо ввести нужные антибиотики, иначе лечение не даст нужных результатов.
Эффективность лечения хронической формы одонтогенных очагов, согласно общей патологии, напрямую зависит от того, насколько качественно была проведена первичная очистка. Свою эффективность в этом вопросе показали препараты, где главным действующим веществом является гидроксид кальция и антибиотики группы полимиксинов, аминогликозидов и нитроимидазолов. Применение данных препаратов позволяет оптимизировать процесс лечения, а также осуществить стандартизацию параметров проводимых инструментальных и медикаментозных мероприятий. В этом случае вероятность рецидива заметно снижается.
Возможные осложнения
В том случае, если больной относится к своему здоровью без должного уважения и приступает к лечению одонтогенных очагов воспаления слишком поздно или терапия проводится не должным образом, тогда инфекция распространяется по организму.
Токсическое воздействие может вызвать осложнения: инфекционное поражение почек, сердечно-сосудистой системы, повреждение головного мозга. При высокой вирулентности микроорганизмов токсическое воздействие на организм может привести к летальному исходу.
Профилактические мероприятия
Не стоит подвергать свой организм столь коварному заболеванию как одонтогенная инфекция. Внимательно следите за состоянием полости рта и посещайте кабинет стоматолога минимум раз в полгода.
В качестве профилактики выступает ежедневная чистка зубов, причем дважды: в утренние часы и перед сном. К выбору зубной щетки необходимо подходить основательно, подбирая жесткость щетины в соответствии с нынешним состоянием десен. Лучше не использовать щетку более двух месяцев подряд.
[youtube.player]Одонтогенный гайморит – это одна из самых нетипичных форм верхнечелюстного синусита. Ее особенностью является то, что она не имеет отношения к респираторному и вообще простудному пути проникновения возбудителя. Инфекция проникает в пазуху не через соустье, а сквозь тонкую перемычку между придаточной камерой и ротовой полостью. Лечение одонтогенного гайморита производится совместно отоларингологом и стоматологом.
Содержание статьи
Причины развития заболевания и его виды

Одонтогенный синусит – это воспалительный процесс слизистых оболочек придаточных камер носа, развивающийся вследствие перехода инфекции от больного зуба верхней челюсти. Причин может быть несколько:
- Ошибка стоматолога при установке пломбы. Корни жевательных зубов верхней челюсти часто расположены близко от гайморовой пазухи, иногда даже выступая в нее. Иногда неопытный врач, чистя и пломбируя зубной канал, может через него занести в воздухоносный карман часть пломбировочного материала. Пломба, оказавшаяся вне зуба, идентифицируется организмом в качестве инородного тела, и запускается защитный механизм, который провоцирует воспалительный процесс.
- Неудачное удаление больного зуба. Во время удаления зуба часть корня может отколоться и проникнуть в придаточный карман. Если же корень выступает в пазуху, то после удаления образуется свищ, который становится воротами для распространения патогенов из ротовой полости. Тем же может закончиться и некачественная установка имплантата.
- Недостаточный уход за ротовой полостью. Большинство людей не уделяют уходу за зубами достаточно внимания, ограничиваясь лишь их ежедневной чисткой. Из-за этого развиваются болезни зубов, которые могут обостриться в любой момент. Желание при появлении неприятных симптомов оттянуть поход к стоматологу до последнего может закончиться синуситом, особенно если поражен нерв.
Болезнями зубов, которые могут стать причиной одонтогенного синусита:
- глубокий запущенный кариес или пульпит верхних премоляров и моляров;
- нагноение зубной кисты;
- периодонтит;
- пародонтоз;
- остеомиелит;
- опухоль, разрушающая стенку синуса.
Возбудителем в основном является смешанная микрофлора полости рта (стрептококки, энтерококки, стафилококки, диплококки, различные палочки). Недуг может носить острый, подострый и хронический характер. Также разделяют стоматологические синуситы с перфорацией стенки синуса или без нее.
Болезнь может развиваться не сразу после неудачного вмешательства стоматолога, процесс способен запуститься как через несколько дней, так и через полгода после удаления зуба или установки имплантата.
Стадии развития и основные симптомы болезни
Стоматологическим гайморитом болеют взрослые люди, поскольку зубные корни у детей невелики и не достают до нижней стенки синуса. Чаще всего этот вид синусита носит односторонний характер, поражается лишь полость, соприкасающаяся с больным зубом. Перед началом болезни человек часто ощущает боль или воспаление в районе альвеолярного отростка, что может свидетельствовать о распространении болезнетворных бактерий.
Эта разновидность верхнечелюстного синусита проходит через две стадии развития:
- серозную, при которой идет острое воспаление, расширение сосудов, отек тканей и наполнение жидкостью клеток;
- гнойную, когда слизь накапливается, появляется гной и интоксикация организма.
Недуг в острой форме отличается такими характерными симптомами:
- Заложенность (чаще односторонняя) и усложненное носовое дыхание.
- Выделения из носа сначала водянистые и прозрачные, позже – с примесью гноя, имеют неприятный запах.
- Боль может охватывать как всю голову, так и отдельные ее части (десну, глаз, зуб, щеку), носит ноющий тупой характер.
- Лихорадка, высокая температура (до 39 градусов), иногда светобоязнь, слезотечение.
- Общая слабость, нарушения сна, отсутствие аппетита.
- Болезненность зубов при пережевывании пищи.
- Воспаление десен, наличие на них небольших язвочек.
- Гнилостный запах из ротовой полости.
- Воспаленные лимфатические узлы.
- Нарушение обоняния.
- Припухлость щеки в районе пораженной камеры.

В случае, когда лечение было недостаточно квалифицированным, а источник инфекции (пораженный зуб, пломбировочный материал) не был удален, то развивается хроническая форма синусита. Она характеризуется частой болью в инфицированном зубе, повышенной утомляемостью, снижением работоспособности. Иногда проявляются головные боли, гнойные выделения из назальных ходов, ухудшение обоняния, чувство заложенности. Этот вид болезни может рецидивировать от переохлаждения, респираторных заболеваний, других патологий. Часто хроническая форма стоматологического гайморита протекает практически бессимптомно.
Диагностика стоматологического синусита
Выявить признаки синусита, являющегося следствием проблем в ротовой полости, может как отоларинголог, так и стоматолог, который обнаруживает признаки периодонтита, кисту корня зуба или наличие воспаленной ткани около имплантата.
После опроса пациента и сбора анамнеза ЛОР осуществляет ряд действий для установления точного диагноза. При этом он выбирает процедуры, исходя из показаний и наличия необходимого оборудования в больнице.
- Пальпация щеки в районе пораженной пазухи вызывает резкую боль.
- Риноскопия показывает опухлость нижней и средней части назальной полости со стороны пораженного придаточного кармана, иногда замечается гной вперемешку со слизью.
- Рентгенография (прицельная или панорамная) показывает затемнение в пораженной камере и больной зуб.
- Компьютерная томография позволяет разглядеть наличие в пазухе инородных предметов.
- Эндоскопия применяется в случаях, когда компьютерные способы не позволяют распознать истинную картину заболевания. Тонкий эндоскоп вводится через соустье или перфорированное дно синуса и дает детальную информацию о протекающем процессе.
- Пункция (лечебно-диагностическая или диагностическая) с последующим направлением содержимого камеры на бактериологический анализ.
- Анализ крови (общий) свидетельствует о повышенном СОЭ и нейтрофильном лейкоцитозе.
Санация ротовой полости как первый этап лечения
Лечение одонтогенного синусита состоит из двух основных обязательных этапов: устранение первичного источника инфекции и последующее лечение воспалительных явлений в воздухоносном кармане. При этом требуется постоянное сотрудничество специалистов отоларингологического и стоматологического отделений больницы. Если же такового сотрудничества нет, то может случиться, что не все необходимые мероприятия будут выполнены, и останется угроза повторного развития недуга.
Сначала производится санация ротовой полости, которая может включать в себя:
- Иссечение кисты или гранулемы с зубного корня.
- Извлечение имплантата.
- Удаление или лечение больного зуба. Чаще всего, несмотря на желание пациента сохранить зуб, он удаляется, поскольку даже самое современное лечение не может гарантировать полного уничтожения болезнетворных микроорганизмов в корневых каналах, нервах и окружающих тканях. Неудачное лечение будет вызывать новые вспышки инфекции и длительное перелечивание.
- Вскрытие абсцесса и обеспечение необходимого дренажа при остеомиелите или периостите.
В случае наличия перфорации после удаления зуба или имплантата, ее необходимо перекрыть во избежание перехода бактерий между пустотами. Как правило, такие свищи закрываются слизистыми покровами из ротовой полости.
Консервативная терапия стоматологического синусита
После завершения процесса санации полости рта дальнейшее лечение проводит отоларинголог. Если воспалительный процесс в придаточном кармане ограничивается отеком слизистых покровов, то при таком одонтогенном гайморите лечение проводится при помощи антибиотиков, впрыскивания лекарств и регулярных промываний.
- Антибиотикотерапия. Антибиотики подбираются лечащим врачом на основании данных бактериологического посева или же эмпирическим путем с учетом данных об основных возбудителях, отмеченных в регионе. Чаще всего выбор сводится к респираторным фторхинолонам или защищенным пенициллинам. Назначаются такие препараты общего действия, как Амоксициллин, Аугментин, Сумамед, Цефтриаксон. Местные антибиотики вводятся обычно при проведении пункции.
- Деконгестанты. При заложенности носа прописываются местные сосудосуживающие средства в виде

капель и спреев (Галазолин, Нафтизин, Риназолин, Тизин, Оксиметазолин). Они вводятся только в тот назальный ход, который заложен. - Антигистаминные препараты. Применяются при системной терапии для уменьшения отечности слизистой оболочки (Лоратадин, Супрастин, Диазолин).
- Антисептические и антибактериальные средства в виде капель и орошений носовых ходов (Мирамистин, Биопарокс, Изофра, Полидекса).
- Промывания назальной полости и воздухоносных карманов с применением метода перемежающегося давления (ЯМИК-катетирование) или перемещения жидкостей ("кукушка"). Эти процедуры проводятся в медицинских учреждениях под контролем специалистов. Исключение составляет лишь наличие в пазухе постороннего предмета. Обычные домашние полоскания не приносят должного эффекта.
- Физиотерапевтические процедуры способствуют ускоренному и более эффективному восстановлению эпителиальных тканей. Применяются УВЧ-терапия, электрофорез, солевая и фототерапия.
Хирургические способы лечения одонтогенного синусита
Часто консервативная терапия при зубном синусите не дает должного эффекта. Именно для этой формы гайморита свойственно оперативное вмешательство для очищения слизистых оболочек и удаления посторонних предметов.
Прокол гайморовой пазухи при стоматологическом синусите нужен в большинстве случаев. Пункция обеспечивает отвод накопившегося гнойного экссудата и доставку необходимого лечебного раствора из антибиотика, антисептика и ферментов непосредственно по адресу. Несмотря на дурную славу, прокол с использованием иглы Куликовского под местной анестезией практически безболезнен. Пациент чувствует лишь кратковременное неприятное ощущение распирания изнутри камеры во время нагнетания в нее жидкости. Жидкость со слизистыми накоплениями удаляется через рот.
В большинстве случаев нескольких пункций в сочетании с медикаментозной терапией достаточно для того, чтобы победить болезнь. Однако прокол имеет и свои слабые стороны, поэтому ряд специалистов относится скептически к его возможностям. При нем невозможно удалить из синуса измененные ткани (кисты, полипы), грибковые массы или инородные тела (отколовшиеся части корня, пломбировочный материал). Пункция с последующим промыванием помогает, только если механизмы естественного очищения пазухи сохранены, в противном случае приходится делать более серьезную операцию.
Радикальное хирургическое вмешательство. Удаление патологических тканей и посторонних предметов производится при помощи операции со стороны ротовой полости. Такой метод в различных вариациях используется уже больше века, однако он очень травматичен и имеет много осложнений. Пациент при этом надолго выпадает из обычного ритма жизни.
Под верхней губой делается разрез от второго моляра до латерального резца. После раскрытия слизистых оболочек удаляется часть стенки синуса. Через образовавшееся отверстие производится изъятие инородного тела, и специальными хирургическими инструментами выскабливается патологически измененная слизистая оболочка. Через нос в передней стенке камеры пробивается отверстие для отвода содержимого, в него вставляется марлевая турунда, смоченная в антисептике. После завершения всех манипуляций доктор накладывает швы.
Эндоскопическая операция имеет ряд преимуществ перед радикальным методом. Она осуществляется через естественный соединительный канал (соустье) или через отверстие, образовавшееся при удалении пораженного зуба. Может использоваться как местная анестезия, так и общий наркоз. Тонкие эндоскопы и специальные инструменты дают возможность очистить пазуху, практически не повреждая здоровые ткани, через крохотные доступы. Благодаря этому они безопаснее открытых операций и гораздо легче переносятся пациентами. Госпитализация при эндоскопической операции длится один день, после чего больной только регулярно наблюдается у врача.
Отказ от оперативного вмешательства при одонтогенном гайморите может грозить тяжелыми осложнениями, такими как:
- воспаление лобной и клиновидной пазухи;
- абсцесс десны;
- появление в мягких тканях гнойников;
- флегмона орбиты глаза;
- разрастание тканей (полипов и кист) в придаточном кармане с возможным перерождением их в злокачественные новообразования;
- менингит;
- гнойное поражение мозга.
Читайте также:


