Вторичный период туберкулезной инфекции
Лекция 6
ОРУДИЯ ПЕРВОБЫТНОГО ОБЩЕСТВА
Орудия труда:
микролиты – маленькие грубые каменные орудия до 20 см. (лезвия, наконечники): ламинарные и геометрические;
макролиты – массивные грубые каменные орудия, создававшиеся путём двусторонней обработки камня в виде сколков (топоры, кирки, долота).
Методы изготовления каменных орудий:
разбивание – бросание одного камня на другой, а потом выбор среди получившихся осколков наиболее подходящего – достаточно крупного для удержания в руке и обладающего острой гранью;
скалывание – откалывание небольших кусков от камня, уже обладающего подходящими размерами и формой, ударами другого камня, пока не возникала режущая кромка нужной формы:
посредством использования прямых ударов самого камня - некоего прообраза стамески,
посредством использования ударов камня по третьему, имевшему форму палочки.
Первобытная (архаическая) культура – это до- и бесписьменная культура, охватывающая преимущественно период каменного века (до 5-6 тыс. лет назад).
В каменном веке появляются служители культа: шаманы, жрецы, колдуны.
Анимизм – вера в существование души и духов, вера в одушевлённость всей природы
Тотемизм – вера в тотемов – класс объектов или явлений природы, с которыми считают себя родственно связанными общественные группы, а также отдельные индивиды.
Фетишизм – религиозное поклонение фетишам – материальным предметам, которым приписываются сверхъестественные свойства.
Магия – символическое действие или бездействие, направленные на достижение определённой цели сверхъестественным путём.
Табу – ритуальный запрет, налагаемый под страхом кары сверхъестественными силами на определённые слова и поступки людей, на их общение с запретными видами живых существ, использование запретных видов ресурсов или их пребывание на запретных территориях.
Вторичный туберкулёз обычно развивается у взрослых людей, перенесших первичный период туберкулёзной инфекции в виде латентного носительства МБТ либо в виде локальных форм первичного туберкулёза.
Основными патогенетическими механизмами развития вторичного туберкулёза являются экзогенная суперинфекция или реактивация эндогенных МБТ, находящихся в организме у инфицированных или переболевших туберкулёзом людей. Необходимым условием для развития вторичного туберкулёза в результате суперинфекции является длительный контакт с больными туберкулёзом. Реактивация эндогенно расположенных МБТ происходит при резком снижении иммунитета.
Основным методом планового выявления туберкулёза у взрослых является ФЛГ-обследование, которое проводится с 15-летнего возраста 1 раз в 2 года. Выделены группы населения, в которых ФЛГ-обследование проводится 2 раза/год – ЗК, ВИЧ-инфицированные, работники роддомов и детских дошкольных учреждений, контактные с больными туберкулёзом лица.
Выделены также контингенты населения, в которых ФЛГ-обследование проводится 1 раз/год – больные с хроническими неспецифическими заболеваниями, получающие цитостатики и гормоны, работники школ и медицинских учреждений, другие декретированные контингенты.
Обязательное рентген-обследование проводятлицам, проживающим с беременными женщинами, призывникам, впервые обратившимся в поликлинику в данном году.
В случаях, когда у больного определяется заболевание, подозрительное на туберкулёз, проводится исследование мокроты или другого диагностического материала методом простой бактериоскопии с окраской по Циль-Нильссену не менее, чем 3-х-кратно для повышения информативности методики. Поэтому к методам планового выявления туберкулёза у взрослых в настоящее время относится также и бактериологическое исследование мокроты на МБТ.
К сожалению, почти у половины взрослых больных туберкулёз выявляется не плановыми методами, а при обращение к врачу с жалобами (это третий метод выявявления туберкулёза у взрослых).При этом специалистам любого профиля следует помнить, что туберкулёз проявляется двумя симптомокомплексами – интоксикационным и локальным.
Таким образом, выявление больных туберкулёзом производится в учреждениях общей лечебной сети в плановом или индивидуальном порядке. При этом выделяется раннее, своевременное, несвоевременное и позднее выявление больных.

Вторичный туберкулез – это тяжелое заболевание, которое часто приводит к разрушению легочной ткани. Оно развивается после первичной формы вследствие активизации возбудителей или их нового поступления извне.
В сегодняшней статье рассмотрим подробно все о вторичном туберкулезе, от патогенеза до лечения и возможных его осложнений.
Что это такое?
Вторичный туберкулез преимущественно развивается у людей, которые перенесли первичную форму инфекционного процесса, или после давнего инфицирования без развития заболевания. Болезнь чаще регистрируется у взрослых людей среднего возраста. К группе риска относятся медики, лица без определенного места жительства, люди, страдающие алкоголизмом, наркоманией.
Первичный и вторичный туберкулез отличаются по механизму развития патологического процесса. Развитие инфекции при вторичной форме обычно происходит на фоне повышенной сенсибилизации организма и снижения активности иммунитета. Это приводит к более тяжелому течению заболевания, повреждению ткани легких с формированием полостей, развитию дыхательной недостаточности и общей интоксикации.
Патогенез
Развитие патологического процесса начинается после активизации микобактерий, которые остались в тканях или после экзогенного (извне) поступления большого количества возбудителей.
Для реализации патологического процесса необходимы 2 фактора – наличие возбудителя и снижение иммунитета на фоне сенсибилизации (повышенная чувствительность) организма.

Можно ли заболеть повторно?
Заболеть повторно можно после воздействия нескольких провоцирующих факторов:
- нарушение метаболизма углеводов при сахарном диабете;
- вторичный иммунодефицит (снижение напряженности иммунитета) у ВИЧ-инфицированных людей;
- систематическое употребление алкоголя;
- наркомания;
- курение;
- воздействие негативных факторов окружающей среды (пыль, различные химические соединения, ионизирующее излучение);
- хронические стрессы, на фоне которых повышается уровень гормонов, снижающих активность иммунитета (глюкокортикостероиды);
- чрезмерные физические нагрузки, переутомление;
- нерациональное питание с недостаточным поступлением питательных веществ, витаминов, минералов;
- систематическое недосыпание.
Симптомы рецидива
На фоне повторного инфицирования или активизации эндогенной инфекции развивается рецидив туберкулеза легких. Симптомы патологического процесса включают следующие основные проявления:

Физикальное обследование при рецидиве не дает возможности выявить характерных признаков. При пальпации (прощупывание) грудной клетки может определяться расширение межреберных промежутков. Перкуторно (при постукивании) определяется коробочный звук при больших полостях деструкции или притупление на фоне инфильтрации тканей.
Диагностика
Диагностика включает лабораторные исследования и выполнение рентгенографии. Для вторичного туберкулеза характерно изменение показателей клинического анализа крови. Они обычно включают повышение СОЭ (скорость оседания эритроцитов), умеренное увеличение количества лейкоцитов со сдвигом лейкоцитарной формулы влево, снижение уровня гемоглобина. В клиническом анализе мочи отражается метаболическое и токсическое поражение почек с появлением цилиндров, лейкоцитов и эритроцитов в осадке.
Рентгенография легких дает возможность определить основные клинико-рентгенологические формы:
- Очаговая форма – на снимке видны свежие (до 1,5 см в диаметре) и старые (около 3-4 мм) очаги.
- Инфильтративный туберкулез – определяются большие фокусы инфильтрации легочной ткани. Их формирование сопровождается выраженной интоксикацией с температурой тела до +39 °С.
- Туберкулома – определяется очаг округлой формы 2-6 см в диаметре с ровными краями.
- Казеозная пневмония – тяжелое течение вторичного туберкулеза, которое сопровождается поражением большого объема легочной ткани, превышающего сегмент легкого. На рентгенограмме определяются множественные очаги, которые сливаются с затемнением одного или нескольких сегментов.
- Кавернозный туберкулез – на фоне разрушения легочной ткани происходит образование полости (каверны), стенки которой образованы соединительной тканью. На рентгенограмме вокруг каверны определяется небольшое затемнение, являющееся результатом воспалительной инфильтрации.
- Фиброзно-кавернозный туберкулез – каверны ограничиваются соединительнотканной капсулой; на рентгенограмме они определяются в виде грубых структур с повышенной плотностью. Обычно листки капсулы проникают внутрь полости с образованием щелей. При больших размерах образования формируется околорубцовая эмфизема.
- Цирротический туберкулез – происходит замещение соединительной тканью большого объема легочной ткани. На рентгенограмме определяется массивное затемнение с одной или с обеих сторон, которое затрагивает несколько сегментов легкого.

Рентгенограмма дает возможность выявить грубые изменения в легких. Для точного определения локализации очага используется томография.
Лечение в фтизиатрии
Современная фтизиатрия (клиническая область медицины, которая занимается вопросами диагностики, лечения и профилактики туберкулеза) рекомендует комплексный подход к лечению вторичного туберкулеза. Этиотропная терапия, направленная на уничтожение возбудителей, подразумевает использование комбинации противотуберкулезных средств (до 5 препаратов).
Лечение проводится в условиях специализированного стационара под постоянным наблюдением врача. Выраженная деструкция легочной ткани требует проведения хирургического вмешательства с удалением части легкого (резекция) в пределах нескольких сегментов или доли.
Одновременно назначается патогенетическая терапия, которая направлена на повышение защитных сил организма, восстановление функционального состояния.
Прогноз и осложнения
Исход заболевания зависит от устойчивости возбудителя к противотуберкулезным препаратам, своевременной диагностики и начала лечения заболевания. На фоне отсутствия терапевтических мероприятий существует высокий риск развития казеозной пневмонии с летальным исходом.
Полезное видео
На видео рассказывается о причинах, симптомах и лечении туберкулеза легких.
Заключение
Вторичный туберкулез представляет собой тяжелое течение инфекционного процесса. Даже на фоне относительно нормального самочувствия человека в легких могут появляться большие очаги деструкции в виде каверн. Для своевременного выявления изменений важно периодически проходить профилактические исследования, включающие флюорографию.
Туберкулёз — заболевание инфекционной природы, известное человечеству с давних времён. Туберкулёз вызывается специфическим инфекционным агентом — микобактерией туберкулёза. В результате инфекционного процесса, обусловленного микобактериями, происходит образование в органах и тканях характерных изменений в виде гранулём, состоящих из эпителиодноклеточных элементов и казеозного субстрата.
Туберкулезные гранулемы могут образовываться во многих тканях, и прежде всего в бронхолегочной системе. Известны различные внелегочные локализации туберкулёза.
Туберкулёз на различных этапах своего развития, а также при разных формах этого заболевания характеризуется многообразной симптоматикой и специфическими клиническими проявлениями. Часть симптомов туберкулёза весьма характерна, другие признаки встречаются при заболеваниях нетуберкулёзной этиологии. Туберкулёз внелёгочной локализации может давать неспецифические симптомы, связанные с поражением того или иного органа.
Пути проникновения микобактерий в организм человека (заражения туберкулезом)
Кроме известного воздушно-капельного пути заражения туберкулёзом при контакте с больным, выделяющим возбудителя, также актуальным является воздушно-пылевой путь, когда бактерии оседают на частичках пыли и таким образом попадают в респираторный тракт человека.
Другим путем распространения микобактерий туберкулёза является алиментарный (попадание возбудителя в организм с загрязнёнными пищевыми продуктами и водой), а также контактный путь заражения.
Опасность туберкулёза в настоящее время, несмотря на значительные успехи в лечении, профилактике и диагностике этого заболевания в последние десятилетия, состоит в появлении резистентных форм микобактерий к применяемым схемам антимикробной терапии, то есть форм возбудителя, устойчивых к антибиотикам, ранее успешно применяющихся в лечении туберкулёза.
Лечение туберкулеза в случае лекарственной устойчивости микобактерий может быть недостаточно эффективным, требует замены препарата или схемы лечения, удлиняет период выздоровления больного. Кроме того, рост резистентности микобактерий в процессе терапии может приводить к более частым осложнениям, что ведёт к увеличению смертности от этого опасного инфекционного заболевания.
Источником заражения для окружающих при туберкулёзе всегда становятся лица, больные туберкулёзом, которые выделяют микобактерии при кашле, разговоре.

Что происходит при попадании микобактерий в организм человека?
Попадая в организм интактного человека одним из возможных путей, микобактерии туберкулёза вызывают в тканях ряд специфических изменений.
При первичном попадании микобактерий туберкулеза, обладающих вирулентностью, возможно развитие нескольких форм первичного туберкулёза.
К данным формам заболевания относят туберкулёзную интоксикацию, поражение лимфатических узлов, локализующихся в грудной клетке, и так называемый первичный туберкулёзный комплекс.
Вторичный туберкулёз
При повторном заражении микобактериями туберкулёза или снижении иммунной защиты организма, реактивации возбудителя, развивается вторичный туберкулёз. Переходу во вторичный период туберкулёзной инфекции могут способствовать многие факторы.
Данными патологическими факторами или сопутствующими состояниями могут являться многие имеющиеся у человека хронические заболевания, например, сахарный диабет, заболевания крови, язвенная болезнь, инфицирование вирусом иммунодефицита (ВИЧ).
Также способствуют заболеваемости туберкулёзом (а также реактивации возбудителя) хронические заболевания лёгких, например, ХОБЛ, профессиональные заболевания с вдыханием вредных веществ (силикоз).
Риск развития туберкулёза при прочих равных условиях выше у больных, имеющих психические заболевания, употребляющих наркотические средства и злоупотребляющих алкоголем, длительно принимающих кортикостероидные препараты и иммунодепрессанты.
Также на возможность формирования различных форм вторичного туберкулёза и вообще на заболеваемость туберкулёзом влияет характер питания человека (голодание, авитаминозы, недостаточное потребление белка) и образ жизни (асоциальное поведение), длительные стрессы. Сочетание нескольких факторов при контакте с возбудителем (микобактерией туберкулёза) повышает вероятность развития этого инфекционного заболевания.
Формы вторичного туберкулёза
Вторичный туберкулёз, в зависимости от многих факторов, может проявляться инфильтративным процессом (инфильтративная форма), очаговым туберкулёзом либо развитием в лёгочной ткани специфической туберкуломы, казеозной пневмонии.
Другими формами туберкулёза являются кавернозный и фиброзно-кавернозная разновидности туберкулёзного процесса, цирротический туберкулёз.
Туберкулёзный процесс может локализоваться в легочной и внелёгочной ткани. Лёгочный туберкулёз, помимо перечисленных форм, также может протекать в виде милиарного процесса, диссеминированного туберкулёза, а также сочетаться с туберкулёзным поражением бронхов, трахеи, вовлечением плевры.
Внелёгочные разновидности туберкулёзного процесса характеризуются развитием туберкулёза следующих органов — костей, суставов, мочеполовой системы, лимфоузлов, органа зрения, пищеварительного тракта (кишечника, брюшины, лимфатических образований), центральной нервной системы и оболочек мозга.
Некоторые формы туберкулёзной инфекции (первичного туберкулёза)
Туберкулёзная интоксикация
Данная форма относится к первичному туберкулёзному процессу и отличается отсутствием чётко выраженной локализации заболевания. Так, для туберкулёзной интоксикации характерны симптомы, присущие многим инфекционным процессам — слабость, субфебрильная лихорадка, потливость, утомляемость, вегетативные дисфункциональные симптомы, лабильность настроения.
Типичным для туберкулёзной интоксикации может быть распространённое увеличение различных групп лимфатических узлов, которые, как правило, не достигают степени значительного увеличения.
У больных с этой формой раннего туберкулёзного процесса часто присутствуют жалобы на неопределённые боли в суставах разных групп или имеют место симптомы умеренной артралгии.
Также в данную стадию инфекционного процесса у больных с туберкулёзом наблюдаются кожные и глазные симптомы по типу конъюнктивита и эритематозного поражения кожных покровов.
Туберкулёз внутригрудных лимфатических узлов
Данная разновидность первичного туберкулёза отличается тем, что в тканях легкого не образуются специфические очаги и воспалительные (эпителиоидные) инфильтраты. При данной форме туберкулёзной инфекции при исследовании отмечается увеличение лимфоузлов, расположенных внутри грудной клетки (трахеобронхиальная, бронхопульмональная группа лимфатических образований).
Для этой формы первичного туберкулёза, помимо инфекционно-воспалительных и вегетативных симптомов, описанных выше, характерно множественное увеличение внутригрудных лимфатических образований (узлов).
Первичный туберкулёзный комплекс (ПТК)
Часто данная форма первичного туберкулёза развивается в детском, а также подростковом возрасте.
Данная форма первичного туберкулёзного процесса включает в себя триаду симптомов. В лёгочной ткани при ПТК имеет место обязательное формирование в лёгком первичного туберкулёзного очага, от которого в сторону регионарного лимфатического узла (в котором развивается специфический туберкулёзный лимфаденит) распространяется туберкулёзный лимфангит.
Первичный очаг в лёгочной ткани, развивающийся при данной форме туберкулёза, носит название очага Гона, который впоследствии подвергается кальцификации.
Первичный туберкулёзный очаг по мере стихания воспаления отграничивается от здоровой ткани своеобразной капсулой. Размеры первичного туберкулёзного очага могут разниться в широких пределах — от сантиметра и более.
Первичный очаг представляет собой туберкулезный пневмонический процесс, в результате которого в ткани легкого определяются очаги творожистого некроза. Область легкого, прилежащая к первичному очагу, также находится в состоянии воспаления и отека.
Первичный туберкулезный комплекс развивается чаще у детей, не привитых от туберкулеза, а также у проживающих в неблагополучных социальных условиях, особенно находящихся в контакте с больными туберкулезом.
Симптомы первичного туберкулезного комплекса
Данная первичная форма туберкулёзного поражения может протекать как в острой форме по типу пневмонии, так и менее выражено (подострое и стёртое течение). Как правило, острое проявление ПТК характерно для детского возраста.
К симптомам первичного туберкулёзного комплекса относят прежде всего признаки, связанные с интоксикацией, вызванной заражением микобактериями туберкулёза.
Больного при данной форме первичного туберкулёза беспокоит слабость, снижение работоспособности, успеваемости, ночные поты, лихорадочные явления в виде ознобов, чувства жара.
Дети теряют в весе, у них отмечается снижение аппетита. При данной форме первичного туберкулёза у некоторых из них могут наблюдаться боли в животе и другие диспепсические проявления.
Туберкулёзный комплекс также проявляется повышением температуры, чаще не превышающей субфебрильных показателей, симптомами со стороны органов респираторной системы.
Так, больных с ПТК беспокоит кашель, иногда покашливание с отделением различного характера мокроты. Кашель при данной форме первичного туберкулёза может быть как сухим, так и более продуктивным (с мокротой).
При значительных размерах первичного очага или аффекта в лёгочной ткани туберкулёзного характера у больного могут появиться боли в грудной клетке, в том числе и при вовлечении в воспалительный процесс плевры.
При тяжелом и остром течении данной формы первичного туберкулеза у больных может наблюдаться одышка или затрудненное дыхание.
Также при обширном первичном очаге температурная реакция может достигать и более высоких цифр (38-39).
При неблагоприятном течении первичного туберкулезного поражения (комплекса) возможно развитие опасных осложнений (распад очага, распространение микобактерий в другие органы, развитие воспаления плевральных листков, казеозная пневмония, ателектаз, распространение инфекции и диссеминация процесса).

Диагностика первичного туберкулёза
Диагностика ПТК и других форм туберкулёза проводится всем детям (и лицам другого возраста), имеющим подозрительные симптомы, указывающие на туберкулёз, а также всем детям, путём ежегодного проведения им проб Манту (диаскинтеста).
Такими исследованиями являются рентгенологические методы, включающие по показаниям томографические методы визуализации.
Также всем больным проводят общеклинические исследования крови, мочи.
Всем больным с туберкулезом в обязательном порядке проводится выявление возможного очага (очагов) и источников туберкулёзной инфекции, других факторов риска и сопутствующих заболеваний.
У больных с первичным туберкулезом могут выявляться увеличенные лимфатические узлы разных групп, кожные проявления в виде эритемы и кольцевидно расположенных гранулём.
Лечение всех форм туберкулёза, в том числе и первичных, проводит врач-фтизиатр.

Патогенез туберкулеза: периоды туберкулезной инфекции
Патогенез туберкулеза сложен и зависит от многих условий, в которых происходит взаимодействие возбудителя инфекции и макроорганизма. Различают два периода туберкулезной инфекции: первичный и вторичный. Первичный период характеризуется туберкулезом, развившимся в интактном организме, никогда не встречавшемся с инфекцией. Наибольшее значение для заражения в первичном периоде имеет массивность и вирулентность инфекции.
Микобактерии туберкулеза могут попадать в организм различными путями: аэрогенно, энтерально (через желудочно-кишечный тракт), через поврежденную кожу и слизистые оболочки, через плаценту при развитии плода. Однако основным путем заражения является аэрогенный. Определенную защитную роль при аэрогенном заражении играет система элиминационных механизмов, позволяющая частично вывести попавшие в бронхи частицы пыли, капли слизи, слюны и мокроты, содержащие микроорганизмы. При энтеральном заражении определенное значение может иметь всасывающая функция кишечника.
Локальные изменения в месте внедрения микобактерий обусловлены прежде всего реакцией полинуклеарных клеток, которая сменяется более совершенной формой защитной реакции с участием макрофагов, осуществляющих фагоцитоз и разрушение микобактерий. Результат взаимодействия макрофагов и микобактерий определяется состоянием иммунитета, уровнем ГЧЗТ, развивающимся в процессе туберкулезной инфекции, а также рядом других факторов, в том числе обусловливающих переваривающую способность макрофагов.
При сравнительно небольшой бактериальной популяции в условиях ГЧЗТ и эффективного фагоцитоза отмечается образование туберкулезных гранулем. Воспаление развивается на иммунной основе по гиперчувствительности замедленного типа и носит продуктивный характер. Общими для большинства форм являются вызываемые микобактериями специфические изменения в сочетании с неспецифическими.
В основе специфического поражения находится гранулема (туберкулезный бугорок). Морфологически — это эпителлоидно-гигантоклеточная гранулема с участком центрального казеоза. Туберкулез — внутриклеточная инфекция. Формируется гранулема за 6 — 8 недели.
В зависимости от места внедрения микобактерий туберкулеза воспалительный очаг, или первичный аффект, может образоваться в легких, ротовой полости, миндалинах, кишечнике и др. В ответ на образование первичного аффекта развивается специфический процесс в регионарных лимфатических узлах и формируется первичный туберкулезный комплекс. Установлено, что первичный туберкулез, развивающийся в результате первого контакта макроорганизма с возбудителем, может проявляться не только в виде первичного туберкулезного комплекса, как это считалось ранее. В результате первичного заражения возможно развитие туберкулеза внутригрудных лимфатических узлов, плеврита, туберкулемы, очагового процесса.
Особенности туберкулеза первичного периода:
Вторичный период туберкулеза развивается на фоне ранее бывшего инфицирования в более зрелом возрасте, в результате реактивации постпервичных остаточных изменений во внутригрудных лимфатических узлах, легких и других органах. Сохранение в остаточных очагах персистирующих микобактерий не только поддерживает приобретенный иммунитет, но и одновременно создает риск эндогенной реактивации туберкулезного процесса вследствие реверсии измененных форм возбудителя туберкулеза в бактериальную форму, а также риск размножения микобактериальной популяции.
Решающее значение в патогенезе вторичных форм имеют различные ослабляющие факторы. Доказано, что в условиях голодания и даже при недостаточном питании, особенно когда в рационе недостаточное количество белков и витаминов, нередко возникает реактивация туберкулеза.
К факторам, способствующим реактивации, относятся и различные заболевания: сахарный диабет, лимфогранулематоз, силикоз, язвенная болезнь желудка и двенадцатиперстной кишки, состояние после резекции желудка и двенадцатиперстной кишки, хронические воспалительные заболевания легких, психические заболевания, протекающие с депрессивным синдромом, алкоголизм, стрессовые ситуации, СПИД, длительный прием глюкокортикоидов, цитостатиков и иммунодепрессантов. По нашим данным, решающее значение в формировании туберкулеза вторичного периода имеет изменение солнечной активности.
Возможен и другой путь развития вторичного туберкулеза — экзогенный, связанный с новым (повторным) заражением микобактериями туберкулеза (суперинфекция). Но и при экзогенном пути развития вторичного туберкулеза недостаточно проникновения микобактерий в уже инфицированный организм даже при массивной повторной суперинфекции. Необходима совокупность ряда условий и факторов риска, снижающих иммунитет. Заболевание во вторичном периоде принимает характер локального поражения легочного или внелегочного. Вторичный туберкулез характеризуется большим разнообразием клинических форм.
Основные разновидности патоморфологических изменений в легких и других органах характеризуются:
- очагами с преимущественно продуктивной тканевой реакцией, благоприятным, хроническим течением и тенденцией к заживлению;
- инфильтративно-пневмоническими изменениями с преимущественно экссудативной тканевой реакцией и тенденцией к развитию казеозного некроза или рассасыванию возникшей воспалительной реакции;
- туберкулезной каверной — результатом разложения образовавшихся казеозных масс и их отторжения через дренажные бронхи с образованием полости распада.
Из сформировавшихся зон поражения микобактерии могут распространяться с током лимфы или крови в непораженные участки и различные органы. Исход болезни зависит от ее течения — прогрессирующего или регрессирующего, эффективности лечения и обратимости изменений, сформировавшихся в процессе болезни. Прекращение туберкулезного процесса и последующее излечение зависят не только от уменьшения популяции микобактерий, но и от способности репаративных процессов организма обеспечить регрессию туберкулезного процесса и его прекращение.
Первичный туберкулез выявляется в менее 1% случаев среди впервые зарегистрированных форм туберкулеза. В группу риска в первую очередь входят дети, в том числе подростки, реже – молодые люди до 25 лет.
Диагностированные заболевания туберкулезом у детей – это чаще всего как раз первичные случаи заражения микобактериями, а среди подростков они составляют 10-20% от общего числа. Клиническая картина, свойственная первичному туберкулезу, редко бывает у пожилых людей, и, как правило, это результат возросшей активности микобактерий, которые были подавлены ранее.
В 90-95% случаев инфицирования туберкулезными бактериями болезнь не развивается, инфицирование сопровождается небольшими неспецифическими изменениями с формированием устойчивого пожизненного иммунитета. Но у носителей вируса иммунодефицита, а также людей, не привитых или неправильно привитых БЦЖ, туберкулез может перейти в активную форму.
- Туберкулезная интоксикация
- Туберкулез внутригрудных лимфоузлов
- Первичный туберкулезный комплекс
Способ передачи и симптоматика
Бактерии, вызывающие заболевание, попадают в организм чаще всего аэрогенно, реже – через ЖКТ или при тактильном контакте. Задерживаются и размножаются они в альвеолах – нижней части дыхательного аппарата, по виду напоминающего пузырьки.
Некоторые бактерии попадают в лимфу и кровь, а с током этих жидкостей – в органы, где много макрофагов – клеток, отвечающих за уничтожение чужеродных и токсичных частиц в организме человека.
Особенности первичного туберкулеза, отличающие его от вторичного инфицирования микобактериями, следующие:
- бурное начало,
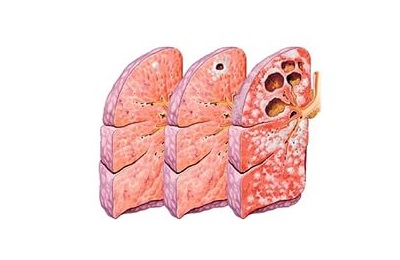
поражение 3 и 5-9 сегментов легких,- вовлечение в процесс болезни лимфатической системы (узлов и сосудов),
- высокая чувствительность кожной ткани к туберкулиновым пробам,
- развитие плеврита,
- присутствие микобактерий в лимфе и крови,
- преимущественно доброкачественное течение заболевания вплоть до самоизлечения.
Первые симптомы, проявляющиеся у ребенка и подростка, имеют важнейшее значение при дальнейшей диагностике на всех этапах первичного туберкулеза. Следует обратить внимание на следующие изменения:
- Поведение. Пропадает типичная для ребенка жизнерадостность и подвижность. Он становится плаксивым и капризным.
- Нарушение сна, быстрая утомляемость в дошкольном возрасте. У школьников ухудшается память, снижается внимание, показатели в учебе становятся ниже.
- Снижение аппетита, а, следовательно, массы тела.
- Боли мышц и суставов, когда патологических изменений в этих тканях не обнаруживается.
- Изменения температуры. Температура тела часто колеблется в течение суток в пределах субфебрильной – на активной стадии заболевания. Но может не превышать норму, а по утрам – снижаться до минимальных отметок. При менингите туберкулезной природы или экссудативном плеврите стабильно наблюдается повышенная температура – 39-40 градусов.

Кашель. На ранних стадиях заболевания, как правило, не развивается. При туберкулезе лимфоузлов, расположенных в грудине, отмечается периодически возникающий кашель без мокроты. При массовом поражении клеток крови микобактериями (милиарный туберкулез), присутствует упорный, сухой и болезненный кашель.
И только при поражении легких и их деструктивном изменении присутствует мокрота, возможны в редких случаях выделения гноя и крови.
Формы первичного туберкулеза
Первичный туберкулез локализуется, как правило, в лимфатических узлах и легких, реже – в почках, суставах, брюшной области, костной ткани.

Существуют 3 формы первичного заболевания туберкулезом:
- Туберкулез неустановленной локализации (туберкулезная интоксикация).
- Туберкулез внутригрудных лимфоузлов.
- Первичный туберкулезный комплекс.
Деятельность микобактерий в организме провоцирует его на иммунный ответ в виде формирования особого клеточного иммунитета. При неправильном балансе реакций возникает избыточное производство веществ, повреждающих клеточные мембраны и вызывающих нарушение метаболизма в клетках. В результате вырабатываются токсины, которые с током крови разносятся по органам и вызывают интоксикационный синдром, являющийся признаком первичного туберкулеза.

Туберкулезная интоксикация является ранней формой заболевания и длится до 8 месяцев. Для нее характерны:
- вираж туберкулиновой пробы (резкое изменение реакции в сторону ее усиления),
- небольшие воспаления с неявной локализацией.
Туберкулезная интоксикация не диагностируется рентгенологически, для этого делается обзорная рентгенограмма или срединная томограмма.
Часто интоксикационный синдром завершается выздоровлением, пораженные участки превращаются в соединительную ткань, воспаление стихает, а казеоз (измененная структура тканей) нейтрализуется солями кальция. Микобактерии трансформируются в неактивную форму, которая поддерживает противотуберкулезный иммунитет, но, с другой стороны, может стать причиной его реактивации при сильном снижении общего иммунитета.
Если лечение не проводится, интоксикация может стать хронической. При прогрессировании заболевания микобактерии поражают лимфатическую систему, попадая во внутригрудные отделы. Далее туберкулез переходит и в другие лимфоузлы, их поражает частичный или тотальный казеоз, который охватывает окружающие клетки, сосуды и бронхи.
Такая форма получила название туберкулеза внутригрудных лимфатических узлов, она наиболее распространена среди зарегистрированных форм первичного туберкулеза.
Вследствие естественного тока лимфы болезнь редко распространяется за пределы бронхов и не затрагивает легкие. По мере прогрессирования воспаления лимфоидная ткань превращается в грануляции и, увеличиваясь, способна распространиться почти на весь лимфоузел. Локальное поражение может быть значительным.
Данная форма заболевания развивается на фоне нарушений иммунитета, отягощенных деятельностью микобактерий. Часто она вызвана несвоевременным или неправильным лечением. При отсутствии осложнений и грамотной терапии исход заболевания чаще всего благоприятный.
Воспаление проходит, казеоз кальцинируется, лимфоузлы принимают нормальное состояние. Излечение длительное, составляет 2-3 года. Осложнение данной формы заболевания – поражение ткани легких.
Первичный туберкулезный комплекс – наиболее тяжелая форма первичного туберкулеза, которая может затрагивать легкие, кишечник и другие органы. Развивается она при серьезных нарушениях в работе иммунной системы.
Обычно такая клиническая форма возникает при общении с близким родственником, инфицированным открытой формой заболевания. Такой туберкулез развивается при низком иммунитете и сильной инфекции, переданной воздушно-капельным путем.
Стадии развития данной формы туберкулеза:
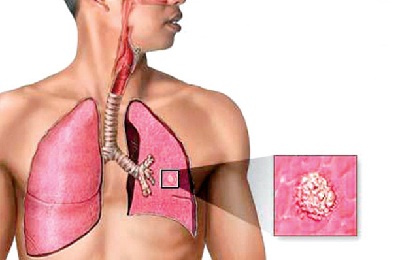
микобактерии грудного отдела переходят в место входных ворот легких,- в легких образуется очаг воспаления (первичный аффект),
- инфекция распространяется через лимфатические сосуды на региональные лимфоузлы, происходит их воспаление.
Первичный туберкулезный имеет 3 обязательные составляющие:
- первичный аффект легочной ткани,
- лимфангит – воспаление отводящих сосудов лимфы,
- лимфаденит – воспаление внутригрудных лимфоузлов.
Первичный аффект может иметь различные размеры и даже охватывать целую долю легкого. Участок воспаления может развиться в любых сегментах легочной ткани.
Если комплекс вовремя выявлен, и терапия проводится правильно, заболевание протекает без осложнений, через пару лет в месте пневмонии формируются кальцинаты, в лимфоузлах и легких их размер достигает 1 сантиметра.
Первичный туберкулезный комплекс редко имеет осложнения, в этом случае кальцинаты бывают множественными, затрагивают, помимо легких, другие органы, возможен плевроцирроз, рубцы на бронхах.
Диагностика и лечение
- Анамнез. При первичной консультации врача важно проверить больного на контакт с носителями микобактерий, что причисляет его к группе риска.
- Более точно на наличие инфекции укажут положительные туберкулиновые пробы (Манту, Диаскинтест), при этом участок реакции бывает обычно больше, чем при вторичном инфицировании.
- Исследование мокроты, при ее наличии, промывных вод бронхов и желудка у маленьких детей, глотающих мокроту, на микобактерии.
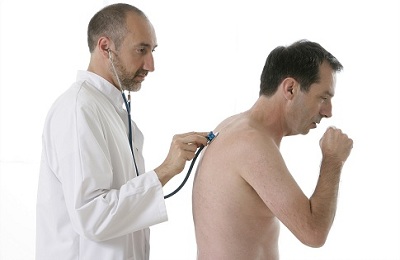
Пальпация. При пальпации обязательно проверяются периферические лимфоузлы, так как первичный туберкулез на всех этапах сопровождается их увеличением. При осмотре больного врач обращает внимание на влажность кожи, тонус мышц, уплотнение подкожной клетчатки.- Перкуссия (простукивание). Простукивания легких могут выявить изменения тона при патологических изменениях ткани в виде очагов или грануляций. Небольшие изменения обнаруживаются с трудом.
- Аускультация. Внимание при прослушивании фонендоскопом уделяется подмышечным впадинам, междулопаточным областям, в этих местах звук изменяется чаще всего. У новорожденных детей необходимо совершать аускультацию при плаче или крике с активными дыхательными движениями. При туберкулезе легких часто встречается ослабленное дыхание в пораженной зоне.
- Рентгенологическое исследование. Именно по рентгенологическим данным ставится окончательный диагноз при многих формах туберкулеза. Однако первичные формы туберкулеза и небольшие увеличения лимфоузлов часто не просматриваются рентгеном. В этом случае используется метод КТ.
Лечение острого туберкулеза проходит в стационарных условиях при соблюдении диеты и режима. Продолжительность составляет от 6 до 12 месяцев. Лечение проводится в следующем порядке:
- трехкомпонентная химиотерапия – основной блок препаратов (Изониазид, Фтивазид, Рифампицин),
- патогенетическое лечение – нормализация обменных процессов,
- применение гормональных препаратов в виде аэрозолей при поражении бронхов (Будесонид),
- хирургическое вмешательство при позднем выявлении болезни.
После выписки из стационара больные находятся под наблюдением в противотуберкулезном санатории.
При своевременно начатом лечении рецидивы заболевания, как правило, не наступают и прогноз благоприятный.
Читайте также:


