Возвратный эпидемический тиф на латинском
• Эпидемический сыпной тиф (typhus exanthematicus) — острое лихорадочное риккетсиозное заболевание, характеризующееся поражением мелких сосудов головного мозга, токсикозом, распространенной розеолезно-петехиальной сыпью.
Заболевание известно тайке под названием "европейский", "исторический", "космополитический", "вшиный сыпной тиф", "военный", "голодный тиф", "госпитальная лихорадка". Все эти многочисленные синонимы свидетельствуют о том, что сыпной тиф сопутствует человеку в периоды социальных потрясений, бедствий, войн. Сыпной тиф — древняя инфекция, но в отдельную нозологическую форму он был выделен только в начале XIX века. Существует мнение, что эпидемический сыпной тиф имел место уже в древней Греции. Описано несколько крупных эпидемий сыпного тифа в средние века.
С 1805 по 1814 г. сыпным тифом была охвачена вся Европа. Распространение инфекции носило характер тяжелой пандемии. Особенно бедственное положение создалось во французской армии во время отступления ее из России: в Вильно из 30 000 французских военнопленных 25 000 погибли от тифа. Крупные эпидемии болезни среди войск обеих сторон наблюдались в Русско-турецкую и особенно в Крымскую (1854—1855) кампании.
Даже во времена относительного затишья во всех губерниях России отмечался сыпной тиф, и как только население постигали голод и нищета, вновь повышалась заболеваемость сыпным тифом.
Угрожающий характер сыпной тиф приобрел в годы гражданской войны 1918—1920 гг., когда, по данным Л.М.Тарасевича, заболели сыпным тифом 20 млн человек.
Отмечалось повышение заболеваемости сыпным тифом во вторую мировую войну. В настоящее десятилетие заболеваемость сыпным тифом носит спорадический характер. По статистическим данным, удельный вес сыпного тифа среди инфекционных болезней составляет 0,07 %.
Этиология.Возбудителем заболевания является риккетсия Провацека. В эпидемиологическом аспекте сыпной тиф является истинным антропонозом. Источником инфекции служит больной человек, начиная с последних 2—3 дней инкубационного периода, весь лихорадочный период и до 7—8-го дня с момента нормализации температуры тела — всего около 20 дней. Допускается возможность длительного носительства, в связи с чем может иметь место повторная, так называемая эндогенная, заболеваемость. Передача инфекции осуществляется от больных людей здоровым трансмиссивно через вшей, главным образом платяных — Pediculus vestimenti, и в меньшей степени через головных —
Pediculus capitis, у которых риккетсии, попавшие при сосании в желудок, вызывают смертельный риккетсиоз с разрушением эпителия слизистой оболочки желудка и поступлением огромного количества риккетсии в просвет желудочно-кишечного тракта. Заражение человека происходит при расчесывании образовавшейся после укуса кожной ранки и втирании в нее инфицированных испражнений вши.
Восприимчивость к сыпному тифу всеобщая. Однако во время эпидемических вспышек основную массу составляют больные в возрасте 18—40 лет.
Так как вши являются единственным связующим звеном в общей эпидемиологической цепи сыпного тифа, то от развития вшивости и отчасти от биологических свойств вшей зависит особая закономерность эпидемий этого заболевания: заболеваемость сыпным тифом начинает возрастать с осени и достигает пика в феврале—апреле. В эти месяцы создаются оптимальные температурные условия для развития вшей. Главная причина зимне-весеннего подъема заболеваемости — сезонное ухудшение санитарно-гигиенических условий.
Спорадические случаи эпидемического сыпного тифа, имеющие место в межэпидемический период и нередко ускользающие от врачебно-санитарной службы, при завшивленности могут явиться связующим звеном между концом предыдущей локальной эпидемии и началом последующей.
Иммунитет.Перенесенное заболевание оставляет после себя стойкий, хотя и не абсолютный иммунитет. Имеются указания на случаи повторного и даже троекратного заболевания сыпным тифом. По своему характеру приобретенный после сыпного тифа иммунитет двухпрофильный — антиинфекционный и антитоксический. Антиинфекционный иммунитет начинает формироваться вслед за заражением и сохраняется в течение 1(>—25 лет. Существует точка зрения о нестерильности иммунитета при риккетсиозах и, в частности, при сыпном тифе. Согласно этой точке зрения, возбудитель не уничтожается окончательно, а находится в "дремлющем" состоянии, что поддерживает иммунитет и предохраняет от суперинфекции. Только с исчезновением из организма риккетсии прекращается и иммунитет.
Патогенез и патологическая анатомия.В организм человека риккетсии проникают через поврежденную кожу и, как показывает эксперимент, уже через 15 мин оказываются в крови. Часть риккетсии гибнет под воздействием бактерицидных факторов, а часть благодаря тропизму адсорбируется на поверхности эндотелия преимущественно капилляров и прекапилляров, в которых замедленный ток крови и наименьший просвет сосудов способствуют наилучшему контакту риккетсии с клетками. Риккетсии фагоцитируются эндотелием, где и размножаются с последующим бразованием музеровских клеток — клеток, цитоплазма которых заполнена риккетсиями. Наиболее интенсивно риккетсий размножаются в течение инкубационного периода (10—12 дней) и 1—2-го дня лихорадочного периода. В ответ на внедрение и размножение возбудителя происходит набухание и десквамация эндотелия, который разрушается с выходом риккетсий в кровь. Процесс внедрения риккетсий в новые клетки и их размножение повторяются многократно, пока количество возбудителя не достигнет определенной пороговой величины, обусловливающей массивную риккетсиемию. Частичная гибель риккетсий сопровождается токсинемией, пороговая степень которой знаменует начало болезни — лихорадочный период.
Пусковым и главным механизмом в развитии патологического процесса является ангиопаралитическое действие риккетсиозного эндотоксина. Возникает генерализованное токсико-паралитическое поражение микроциркуляторного русла, особенно капилляров и прекапилляров, с повышением их проницаемости, плазморрагией, которая сопровождается уменьшением объема циркулирующей крови. В паралитически расширенных капиллярах происходит замедление тока крови с последующим образованием тромбов, что приводит к гипоксии и дистрофическим изменениям во внутренних органах. Особенно выражены эти изменения в продолговатом мозге, что ведет к раздражению сосудодви-гательного центра и падению артериального давления. Эти явления усиливаются с 6—8-го дня заболевания, когда в результате внедрения в эндотелий мелких сосудов и размножения в нем риккетсий развивается генерализованный васкулит с преимущественным поражением ЦНС, особенно продолговатого мозга и кожи. На высоте лихорадочного периода (2—3-я неделя болезни) в связи с поражением продолговатого мозга могут развиться нарушения глотания и дисфагия (бульбарные явления). Распространенные васкулиты в сочетании с расстройствами нервной трофики понижают устойчивость тканей: у больного легко возникают некрозы тканей, пролежни. Поражение симпатического отдела вегетативной нервной системы и надпочечников усиливают артериальную гипертензию, сопровождаются нарушением сердечной деятельности, что может привести к летальному исходу.
Основные изменения при сыпном тифе выявляются только микроскопически. При вскрытии умершего от сыпного тифа диагноз можно поставить только предположительно. На коже обнаруживаются следы сыпи в виде пятен и точек коричневого и красного цвета. Особенно характерно наличие конъюнктивальной сыпи, которая постоянно отмечается на 2—4-й неделе заболевания. Вещество мозга полнокровное, мягкое, мягкие мозговые оболочки тусклые (серозный менингит), селезенка увеличена (масса ее 300—500 г), мягкая, полнокровная, ткань ее дает не-
большой соскоб пульпы на разрезе. В других органах отмечаются дистрофические изменения.
При микроскопическом исследовании органов, особенно ЦНС и кожи, обнаруживаются изменения капилляров и артериол, характерные для сыпнотифозного васкулита. Эти изменения детально изучены Л.В.Поповым, Н.И.Ивановским, И.В.Давыдовским, Ш.Н.Криницким, А.И.Абрикосовым, А.П.Авцыным. Вначале наблюдаются набухание, деструкция, слущивание эндотелия и формирование тромбов (пристеночных или обтурирующих). Затем нарастает пролиферация эндотелия, адвентициальных и перителиальных клеток, вокруг сосудов появляются лимфоциты и отдельные нейтрофилы, в стенке сосудов развивается очаговый некроз. Изменения в сосудах могут варьировать как по интенсивности, так и по степени участия пролиферативных, некробиотических или тромботических процессов. Исходя из этого, выделяют несколько видов сыпнотифозного васкулита: бородавчатый эндоваскулит, пролиферативный васкулит, некротический васкулит. Часто можно говорить о сыпнотифозном деструктивно-пролиферативном эндотромбо-васкулите. Следует отметить, что очаги эндо- или периваскулярной инфильтрации имеют вид узелков, которые впервые были обнаружены при сыпном тифе Л.В.Поповым (1875). В последующем узелки признаны наиболее характерными для сыпного тифа образованиями и названы сыпнотифозными гранулемами Попова.
Сыпнотифозные гранулемы обнаруживаются во всех системах и органах, за исключением печени, селезенки, лимфатических узлов и костного мозга, но строение гранулем и характер васкулитов различны в разных органах. В головном мозге гранулемы окружены широкой зоной пролиферирующих клеток микроглии. В коже в образовании гранулемы принимают участие эндо-и перителий капилляров и адвентициальные клетки артериол и венул, а также окружающие сосуд лимфоидные клетки, единичные нейтрофилы. Просвет сосуда в центре сформированной гранулемы, как в мозге, так и в коже, распознается с трудом или совсем теряется в массе пролиферирующих клеток. В симпатическом отделе вегетативной нервной системы сыпнотифозные гранулемы образуются также, как и в головном мозге.
В коже в 90 % случаев возникает характерная экзантема. Сыпнотифозная сыпь (экзантема) появляется на коже на 3— 5-й день лихорадочного периода болезни. Морфологически она характеризуется описанными ранее изменениями сосудов микроциркуляторного русла и мелких артерий с образованием гранулем. В случае преобладания некротических васкулитов в коже могут появиться геморрагии (петехии), что обычно наблюдается при тяжелом течении сыпного тифа.
В головном мозге сыпнотифозные узелки образуются обычно на 2-й неделе заболевания и исчезают в начале 6-й недели. Они обнаруживаются в мосту и ножках мозга, подкорковых узлов, продолговатом мозге (особенно часто на уровне нижних олив), задней доле гипофиза. В белом веществе полушарий большого мозга узелки отсутствуют. Кроме того, в ткани головного мозга наблюдаются гиперемия, стазы, периваскулярные (главным образом перивенозные) муфты из плазматических и лимфоидных клеток, очаговая пролиферация микроглии. Альте-ративные изменения нервных клеток не достигают большой степени. На основании этих изменений можно говорить о развитии при сыпном тифе энцефалита, который сочетается с серозным менингитом. Указанные изменения ЦНС приводят к расстройствам сознания и психики больного, которые объединяются в понятие тифозного состояния (status typhosus), столь характерного для сыпного тифа.
В симпатическом отделе вегетативной нервной системы и ее ганглиях развиваются воспалительные изменения с образованием гранулем и инфильтратов из лимфоидных клеток, гиперемия; нервные клетки подвергаются значительным изменениям — возникает сыпнотифозный ганглионит. Воспалительные изменения обнаруживаются и в периферической нервной системе — неврит.
Сердце при сыпном тифе поражается постоянно, что выражается развитием дистрофических изменений миокарда или интерстициалъного миокардита, который проявляется в очаговой, реже диффузной инфильтрации стромы плазматическими клетками, лимфоцитами, образованием гранулем. Выраженность миокардита может быть различной.
Артерии крупного, среднего и мелкого калибра при сыпном тифе часто вовлекаются в процесс: наблюдаются некроз эндотелия, иногда сегментарные некрозы мышечной оболочки, что ведет к пристеночному или обтурирующему тромбозу и развитию локальных гемодинамических нарушений — гангрены конечностей, очагов некроза в головном мозге, сетчатке глаз.
Осложнениясыпного тифа многообразны и обусловлены изменениями сосудов и нервной системы. Часто развиваются трофические нарушения. В коже от небольшого давления возникают очаги некроза на выступающих участках кожи, пролежни. При подавлении секреции слюнных желез в связи с поражением шейных симпатических ганглиев создаются условия для развития вторичной инфекции: развиваются гнойный паротит и отит, заканчивающиеся сепсисом. При подкожных инъекциях лекарств появляются очаги некроза подкожной основы (клетчатки) — олеогранулемы (некроз жира может возникать и спонтанно). В результате нарушения кровообращения (васкулиты) и в связи с ослаблением деятельности сердца (миокардит) развиваются бронхит, пневмония. Осложнения при сыпном тифе во время эпидемических вспышек варьируют как по частоте, так и по характеру. В период Великой Отечественной войны осложнения наблюдались у 30 % больных сыпным тифом. Наиболее частыми из них были пневмония, пролежни, гнойный паротит, абсцесс подкожной клетчатки.
Смертьпри сыпном тифе наступает вследствие сердечной недостаточности (около 70 % случаев) или от осложнений.
В прошлом сыпной тиф сопровождался высокой летальностью, которая в отдельные эпидемии достигала 60—80 %. Наибольшая летальность отмечалась у людей старше 40 лет. Сыпной тиф у детей протекает легко с невысокой летальностью.
БОЛЕЗНЬ БРИЛЛА (СПОРАДИЧЕСКИЙ СЫПНОЙ ТИФ)
• Болезнь Брилла (син.: спорадический сыпной тиф, повторный сыпной тиф, рецидивный сыпной тиф, болезнь Брилла—Цинссе-ра и др.) — повторный (или поздний эндогенный рецидив) сыпной тиф вследствие активации риккетсий Провацека, сохранившихся в латентном состоянии в организме лиц, ранее перенесших сыпной тиф.
Эпидемиологически заболевание характеризуется спорадичностью, а клинически — доброкачественным, легким течением с сохранением основных черт эпидемического сыпного тифа.
История изучения и географическое распространение.В 1898 г. N.E.Brill в Нью-Йорке на фоне эпидемии брюшного тифа наблюдал случаи доброкачественного лихорадочного заболевания, сходного с легкой формой сыпного тифа. В 1934 г. H.Zinsser после изучения материалов о 538 больных, имигрировавших в свое время в США из Европы, выдвинул гипотезу о том, что данная болезнь является рецидивом перенесенного многие годы назад эпидемического тифа. В дальнейшем это предположение нашло подтверждение в трудах многих ученых. Международная классификация болезней, принятая на 19-й Всемирной ассамблее здравоохранения, допускает двойное название болезни — болезнь Брилла и болезнь Брилла—Цинссера. После второй мировой войны эта болезнь наблюдалась во многих странах Европы, в Австралии, Южной Африке. В нашей стране болезнь Брилла регистрируется с 1958 г.
Эпидемиология.Источником инфекции является больной человек. При завшивленности больные болезнью Брилла могут служить источником эпидемического сыпного тифа.
Особенностями эпидемиологии современного сыпного тифа, который в 60—100 % случаев представлен болезнью Брилла, является спорадичность, отсутствие завшивленности, очаговости и
характерной для эпидемического сыпного тифа сезонности. Болезнь регистрируется как в местах бывших эпидемий, так и на территориях, свободных от сыпного тифа, среди лиц, прибывших из неблагоприятных по нему зон. Спорадическим сыпным тифом болеют в основном лица пожилого и старческого возраста, пережившие эпидемии этой инфекции.
Этиология. Возбудителем болезни являются риккетсий Провацека, которые по морфологическим, биологическим, антигенным и другим свойствам аналогичны классическим штаммам. Лабораторные исследования и клинические наблюдения за больными, заразившимися через вшей от повторно болеющих, у которых первичное заболевание сыпным тифом протекало значительно тяжелее, чем это наблюдается при болезни Брилла, опровергают предположение о пониженной вирулентности возбудителя последнего. Более легкое течение болезни Брилла объясняется наличием остаточного иммунитета у повторно болеющих после ранее перенесенного сыпного тифа.
Патогенез и патологическая анатомия.Считают, что возникновение болезни Брилла обусловлено активизацией риккетсий Провацека, сохраняющихся в латентном состоянии в организме человека на протяжении длительного срока после перенесенного эпидемического сыпного тифа. На основании клинических и экспериментальных исследований высказывается предположение, что при латентной сыпнотифозной инфекции риккетсий Провацека находятся в оседлых (тканевых) макрофагах—звездчатых ретикулоэндотелиоцитах, макрофагах легких, гистиоцитах брюшины и кожи, которые обладают меньшей бактерицидной активностью: в них риккетсий защищены от действия специфических антител, а их локализация непосредственно в цитоплазме, а не в фагоцитарных вакуолях, позволяет избежать контакта с лизосомами. Латентная инфекция может вспыхнуть в результате воздействия на организм резких температурных колебаний (охлаждение), хирургических вмешательствах, шока, различных травм, инфекционных болезней и пр. Патогенез болезни качественно не отличается от такового при эпидемическом сыпном тифе, но процесс менее выражен. Характерно соответствующее поражение сосудов, наличие гранулем Попова и сосудорасширяющее действие токсина риккетсий. Выявляются гранулемы, хотя и в меньшем количестве, чем при сыпном тифе, в головном мозге, коже, надпочечниках, миокарде и в слизистых оболочках. Концентрация возбудителя в крови при болезни Брилла меньше, чем при эпидемическом сыпном тифе, поэтому выделение его затруднено.
Осложненияпри болезни Брилла наблюдаются в 5,3—14 % случаев. Чаще всего это пневмония. Тромбоэмболические осложнения обычно бывают у пожилых людей.
Прогноз.Как правило, благоприятный, летальность составляет 0,5—1,7 %. Чаще умирают люди пожилого и старческого возраста с неблагоприятным преморбидным фоном.
Редкость осложнений, отсутствие или невысокая летальность, быстрая реконвалесценция отличают болезнь Брилла от эпидемического сыпного тифа.
Не нашли то, что искали? Воспользуйтесь поиском:
Различают эпидемический (вшиный) и эндемический (клещевой) возвратный тиф.
Эпидемический возвратный тиф. В прошлом был широко распространен во всех странах мира. Заболеваемость возрастала во время войн, голода и других социальных и стихийных бедствий. В СССР вшиный В. т. был в основном ликвидирован к 1938 г., однако возможен завоз его из эпидемически неблагополучных по В. т. районов (некоторых стран Африки, Южной Америки и Азии).
Этиология. Возбудитель — Borrelia recurrentis (спирохета Обермейера); имеет вид нитевидной спирали с 5—10 завитками, весьма подвижна (рис. 1). В отличие от других спирохет хорошо окрашивается анилиновыми красками, грамотрицательна. Погибает при высушивании и нагревании до 50°.
Эпидемиология. Источник возбудителя инфекции — больной человек, заразительность которого особенно велика во время лихорадочных приступов. Переносчиком спирохет от больного к здоровому человеку являются вши — платяная, редко головная. Они становятся заразными через 6—28 дней после сосания крови больного. Заражение человека происходит через поврежденную кожу (расчесы) при попадании на нее гемолимфы вши, содержащей спирохеты (при раздавливании, нарушении покровов тела вши). Восприимчивость к В. т. всеобщая.
Патогенез, патологическая анатомия, иммунитет. Проникшие в организм человека спирохеты захватываются клетками системы мононуклеарных фагоцитов, где и размножаются. Затем они поступают в кровь, что клинически проявляется ознобом, лихорадкой. Через несколько дней вырабатываются антитела, вызывающие гибель большей части спирохет; они перестают обнаруживаться в крови; лихорадка прекращается. Гибель спирохет сопровождается высвобождением эндотоксина, действующего на клетки эндотелия сосудов, появляются геморрагические инфаркты, дистрофические изменения, особенно в печени, селезенке, ц.н.с. После 1-го приступа часть спирохет сохраняется в организме, они размножаются и через несколько дней после нормализации температуры поступают в кровь, вызывая повторные лихорадочные приступы. У умерших от В т. при патологоанатомическом исследовании обнаруживают значительно увеличенную селезенку с очагами некроза, гепатит, интерстициальный миокардит, периваскулярный отек и кровоизлияния в головном мозге. Иммунитет после перенесенного заболевания нестойкий, возможны повторные заболевания уже через 1 /2—1 год.
Эпидемический В. т. может осложняться иритом и иридоциклитом. Возможны массивные кровоизлияния в кожу и слизистые оболочки и носовые кровотечения, пневмония, менингоэнцефалит, неврит, артрит, разрыв селезенки.
Диагноз основывается на клинической картине данных эпидемиологического анамнеза (пребывание в районе, где регистрируется В. т.). Подтверждением диагноза служит обнаружение спирохеты Обермейера в мазке и толстой капле крови, взятой в период лихорадки. Дифференциальный диагноз проводят с малярией, лептоспирозом, сыпным тифом, гриппом, клещевым возвратным тифом.
Лечение. Больные подлежат госпитализации. Назначают тетрациклин или левомицетин в течение 5—7 дней. Проводят также дезинтоксикационную и симптоматическую терапию. Прогноз при своевременно начатой адекватной терапии благоприятный.
Профилактика: борьба с педикулезом (Педикулёз); в очаге — раннее выявление, изоляция и госпитализация больных, полная санобработка лиц, общавшихся с больным, в течение 25 дней ежедневное измерение температуры и повторные осмотры их на педикулез (см. Изоляция инфекционных больных, таблица).
Эндемический возвратный тиф (клещевой спирохетоз, клещевой возвратный тиф) — природные очаги болезни регистрируют в некоторых районах Центральной Африки и Центральной Азии. В СССР отдельные очаги имеются в республиках Закавказья, Средней Азии, на Северном Кавказе. Возбудитель — спирохета рода Borrelia.
Источником возбудителя являются животные — грызуны, хищники, населяющие пустыни, полупустыни, степи; резервуаром и переносчиком возбудителя — клещи рода Alectorobius (прежнее название рода Omithodoros), во время присасывания которых происходит заражение человека. Аргасовые клещи некоторых видов — переносчики спирохет — приспособились к обитанию в населенных пунктах (в щелях, трещинах глинобитных жилищ людей, хозяйственных построек, оград дворов — дувалов), что приводит к возникновению антропоургических очагов клещевого возвратного тифа.
Клиническая картина отличается от вшиного В. т. наличием первичного аффекта (в месте присасывания клеща появляется розовое пятно, затем узелок с геморрагическим ободком), большим числом приступов лихорадки и их меньшей продолжительностью. Спирохеты могут быть обнаружены в крови больного как во время лихорадки, так и при нормальной температуре.
Больные подлежат госпитализации. Для лечения используют пенициллин, левомицетин и антибиотики тетрациклинового ряда. Прогноз при своевременно начатом лечении благоприятный.
Профилактика — меры защиты людей от нападения клещей (Клещи), уничтожение клещей. На территории очагов клещевого В. т. не следует устраиваться на отдых вблизи мест обитания аргасовых клещей — в пещерах, у нор грызунов (например, песчанок), в сельских глинобитных постройках, во дворах у дувалов, в развалинах и т.п., рекомендуется использовать пологи, применять Репелленты. Необходимо уничтожение синантропных грызунов (см. Дератизация).
Библиогр.: Руководство по инфекционным болезням, под ред. В.И. Покровского и К.М. Лобана, с. 211, М., 1986; Тропические болезни, под ред. Е.П. Шуваловой, с. 237, М., 1979.
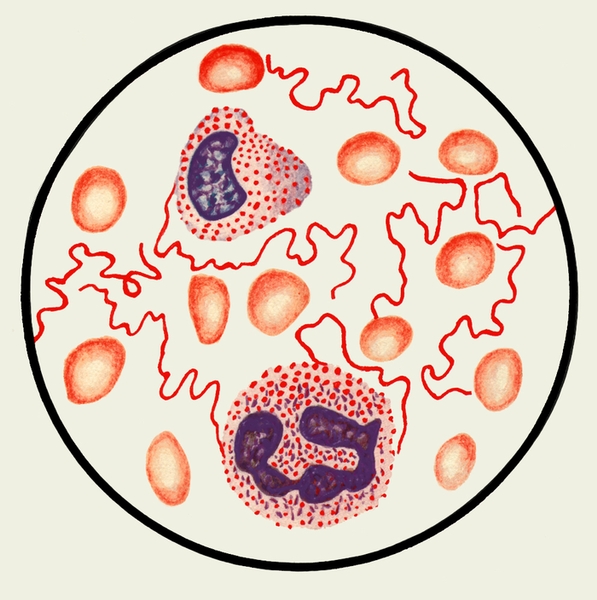
Рис. 1. Спирохеты эпидемического возвратного тифа в мазке крови.
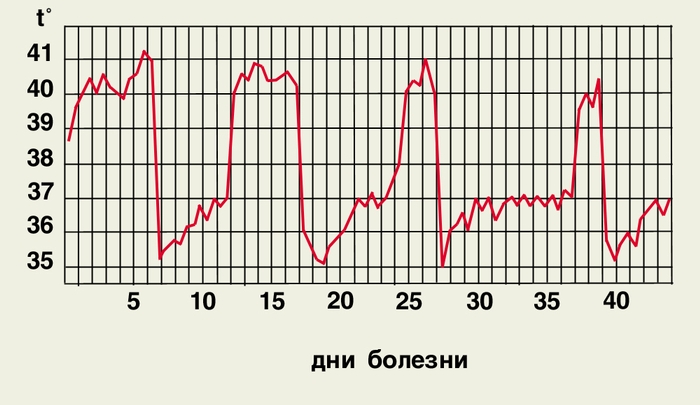
Рис. 2. Температурная кривая при эпидемическом возвратном тифе (нелеченый больной).
ВОЗВРАТНЫЙ ТИФ (typhus recurrens) — собирательное название, объединяющее эпидемический (вшиный) и эндемический (клещевой) спирохетозы, протекающие с чередованием приступов лихорадки и апирексии.
Эпидемический и эндемический Возвратные тифы имеют древнее происхождение. Им, вероятно, предшествовал клещевой спирохетоз грызунов, возникший в результате адаптации и превращения в патогенный для них вид спирохет-комменсалов клещей рода Ornithodoros (см. Комменсализм). Расселение грызунов привело к формированию природных очагов спирохетозов в различных ландшафтно-географических зонах земного шара. С появлением на территории таких очагов, и особенно с переходом людей к оседлому образу жизни, возникли новые пути эволюции спирохет. В природных и позднее в антропургических очагах (см. Природная очаговость) стало возможным нападение клещей на человека и возникновение Возвратного тифа эндемического. В антропургических очагах сложились также условия для адаптации спирохет к организму вшей и появлению Возвратного тифа эпидемического. Особенности биоценозов (см. Биоценоз) различных природных очагов отразились на свойствах спирохет; известно несколько форм Возвратного тифа эндемического, из к-рых в СССР наибольшее значение имеют среднеазиатская и кавказская формы.
Содержание
Возвратный тиф эпидемический (вшиный)
В. т. эпидемический — острая инфекционная болезнь, вызываемая спирохетой Borrelia recurrentis, передающаяся вшами и характеризующаяся полициклическим течением — приступами лихорадки с мышечными и головными болями, увеличением селезенки и печени, легкой желтушностью, сменяющимися безлихорадочными интервалами.
Древнейшим очагом эпидемического В. т. считают Африку, где стойко сохраняется североафриканский очаг вшиного В. т. Из Африки вшиный В. т. распространялся на различные континенты мира. На интенсивность заноса особенно влияли военные походы и колонизация африканских и азиатских народов. В Европе вплоть до конца 19 в. болезнь также находила благоприятные условия для широкого распространения, чему способствовали миграция населения, непрекращающиеся войны, периодические неурожаи в отдельных местностях и др.
Эпидемический В. т. выделен в самостоятельную нозологическую форму в середине 19 в. Поэтому данные о характере эпидемий в более ранний период ограничены. Судя по наблюдениям в Ирландии (1739—1777), эпидемии болезни были достаточно интенсивны и зачастую принимали затяжной характер. Особенно высокая заболеваемость отмечалась в Германии в 1842 —1843 и в 1878— 1880 гг., в Англии — в 1847 —1848гг., в Ирландии — в 1868—1873 гг.
В ряде стран Африки в 1921 г. были отмечены крупные эпидемии; так, в Египте было зарегистрировано 40 ООО заболеваний, в Экваториальной Африке заболело ок. 40% населения. Массовые эпидемии в странах Африки имели место также в годы второй мировой войны и в послевоенный период.
В России эпидемию В. т. впервые описал 3. Говорливый, наблюдавший вспышку в 1857 г. Большие эпидемии возникли в 1863 г. в Одессе, в 1864—1865 гг. в Петербурге, Москве и других городах. Особенно широкое распространение вшиный В. т. получил в период гражданской войны и в первые послевоенные годы (1919—1922). По официальным данным, в это время было зарегистрировано более 3 млн. 180 тыс. заболеваний.
Эпидемии эпидемического В. т. в прошлом сочетались с эпидемиями сыпного тифа. В. т. широко распространялся только в условиях высокой вшивости, массовой миграции населения, пребывания большого числа людей в условиях скученности на вокзалах, в гостиницах, заезжих домах и в жилищах временного типа (бараки, землянки, подвалы и др.). Напр., в эпидемию 1894—1896 гг. в Москве из числа заболевших 6,5% имели отдельные квартиры, 4,6% — находились в тюрьмах, 9,7% —жили при различных мастерских, 11,1% — в квартирах коечно-каморочного типа, 14,8% — располагались в артельных помещениях, 53,3% — пользовались ночлежными домами. В эпидемию 1906 —1909 гг. в Петербурге высокая заболеваемость отмечалась в окраинных перенаселенных участках города. В центральной части, заселенной обеспеченными группами населения, В. т. не получил широкого распространения.
Во время многих войн В. т. поражал население и войска. В войска он проникал с пополнением и при контакте военнослужащих с населением. Иногда заболеваемость в войсках превосходила заболеваемость в тыловых районах страны. По данным В. А. Башенина (1955), заболеваемость в Красной Армии в годы гражданской войны и интервенции удерживалась на уровне, превышающем заболеваемость населения. В Великую Отечественную войну 1941 —1945 гг. в Советской Армии заболевания вшиным В. т. были весьма редки.
Для В. т. эпидемического характерно быстрое снижение заболеваемости при правильной организации борьбы со вшивостью и нормализации условий жизни населения. После окончания гражданской войны и интервенции в стране заболеваемость быстро утратила эпидемический характер. К 1927 г. заболеваемость В. т. снизилась до 0,6 на 10 000 населения, а к 1938 г. В. т. в основном был ликвидирован на всей территории СССР. В РСФСР заболеваемость прекратилась в 1937 г. В межэпидемическое время сохраняются отдельные очаги В. т. Совпадение их с очагами эндемического В. т. и других болезней, протекающих с перемежающейся лихорадкой, затрудняет диагноз и отрицательно влияет на направленность профилактических мероприятий. По этой причине перед Великой Отечественной войной В. т. эпидемический сохранился в отдельных местах на Северном Урале и в республиках Средней Азии. С 1943 г. он появился в ряде районов страны. В послевоенный период заболеваемость вшиным В. т. прекратилась повсеместно. В ряде стран заболеваемость В. т. после очередного подъема длительно удерживается на высоком уровне. Этому способствуют неблагоприятные жилищные условия, отсутствие борьбы со вшивостью, недочеты в проведении профилактических мероприятий.


Возбудителем В. т. эпидемического является спирохета Borrelia recurrentis (син.: Spirochaeta obermeieri, Spirochaeta recurrentis). Впервые возбудитель обнаружен в крови больного нем. врачом Обермейером (О. Obermeier) в 1868 г. Этиологическое значение микроорганизма было подтверждено в опытах самозаражения Г. Н. Минха (1874), О. О. Мочутковского (1875), И. И. Мечникова (1881) и др. Возбудители представляют собой крупные спирохеты длиной до 20—40 мкм и шириной 0,3—0,4 мкм с 5 —10 большими неравномерными завитками (цветн. рис. 3 и 4). Концы у спирохет слегка заострены. Спирохеты обладают энергичной и разнообразной подвижностью. Морфологически спирохеты клещевого и вшиного В. т. не отличаются друг от друга. Они хорошо окрашиваются многими анилиновыми красками и по методу Романовского — Гимзы в сине-фиолетовый цвет; грамотрицательны. Нагревание до t°50°, так же как высушивание, быстро убивает спирохет. Замораживание до t°—8° или помещение в цитратную кровь, запаянную в стеклянный капилляр, сохраняет их в течение нескольких месяцев. Серологических типов внутри вида возбудителя не обнаружено. Спирохеты культивируются на жидких питательных средах, содержащих сыворотку и кусочки органов или тканей. Рост спирохет обнаруживается на 3—6-й день при наблюдении капли среды в темном поле зрения. Возможно культивирование спирохет и в куриных эмбрионах. Размножение микроорганизма происходит путем поперечного деления.
В естественных условиях животные вшиным В. т. не болеют. Экспериментально же удается заразить обезьян, белых мышей и крыс. Кролики и морские свинки к возбудителю этой инфекции не чувствительны.
Эпидемический В. т.— антропоноз. Источником инфекции является больной человек. Спирохеты в большом количестве содержатся в крови во время лихорадки; в период апирексии интенсивность спирохетемии ничтожна. После выздоровления больного спирохеты исчезают из крови, лишь в отдельных случаях они могут нек-рое время сохраняться в ц. н. с. Наличие спирохет в организме вне кровяного русла не имеет эпидемиол, значения. Длительность заразительности больного зависит от числа приступов и продолжительности периодов апирексии, к-рые, по имеющимся сведениям, особенно при недостаточно эффективном лечении, продолжаются в отдельных случаях до 15 и даже 17 —19 дней. Больной остается опасным для окружающих в периоды апирексии и реконвалесценции, если на его белье и одежде сохраняются зараженные вши. Мнение ряда исследователей о здоровом спирохетоносительстве признано несостоятельным. Наблюдения свидетельствуют, что в местностях, ранее неблагополучных по вшиному В. т., заболевания возникают вновь только в результате заноса инфекции.
Передача возбудителя инфекции осуществляется вшами. На роль кровососущих членистоногих, включая и вшей, в распространении заболевания впервые указал Г. Н. Минх в 1874 г. В 1907 г. Макки (F. P. Mackie) при вспышке вшиного В. т. в Индии удалось обнаружить спирохеты во вшах, снятых с больных. В последующем роль вшей в передаче инфекции была экспериментально обоснована в работах Ш. Николля, Блезо (L. Blaizot, 1912 — 1914) и др. Предположение о роли других кровососущих членистоногих (клопы, блохи, клещи, комары, москиты и др.) не подтвердилось.
При кормлении на больном заражаются все виды вшей, паразитирующие на человеке. Однако роль лобковых вшей по сравнению с ролью головных, и особенно платяных вшей, в передаче вшиного В. т. ничтожна. По данным Г. В. Эпштейна (1931), при сосании крови больного заражается до 43% вшей, преимущественно самок. В опытах В. К. Житомирского и Н. И. Вещевой (1947) при кормлении на высоте приступа заражаемость достигла 90%, причем число заражаемых вшей снижалось к концу каждого последующего приступа.
Спирохеты, попавшие в кишечник вши с кровью больного, исчезают из его просвета спустя 6—24 часа. Большая часть их разрушается, а отдельные спирохеты выходят в полость тела вши, где и размножаются. Скорость размножения спирохет определяется температурой в месте обитания вши. К 6—7-му дню с момента сосания крови спирохеты распространяются по всей лакунарной системе тела вши. Свободными от спирохет остаются кишечник и слюнные железы. Вошь становится заразной с первого, но особенно с 6-го по 28-й день после сосания крови больного. Данные о трансовариальной передаче возбудителей потомству вши ограничиваются единичными наблюдениями. Л. В. Громашевский (1946) такую возможность полностью исключает. С гибелью вши одновременно отмирают и спирохеты, что отличает их от возбудителя сыпного тифа.
Механизм заражения В. т. имеет ряд особенностей. Спирохеты находятся в гемолимфе вши, поэтому при сосании крови не выделяются с содержимым ее кишечника. Сам по себе укус зараженной вши не опасен. В опытах Н. И. Вещевой (1946) заражение не возникло несмотря на то, что число укусов заведомо зараженных вшей было доведено до 60 000. Те же результаты ранее получили другие исследователи. Для заражения необходимо попадание спирохет на поврежденную кожу. Поскольку спирохеты находятся в замкнутой лакунарной системе, на кожу они попадают только при нарушении хитинового покрова вши (раздавливание, отрыв ножек или сяжек) во время почесываний и трения одежды, что наиболее вероятно у сильно завшивленных людей. Особенностью механизма заражения объясняется меньшая заразность больного В. т. по сравнению с больным сыпным тифом, хотя обе болезни распространяются одним и тем же переносчиком. В отдельных случаях заражение В. т. возможно через слизистую оболочку глаза в результате заноса спирохет пальцами, загрязненными гемолимфой раздавленной вши.
В. т. эпидемический характеризуется выраженной сезонностью. Максимум заболеваемости приходится на март — апрель, минимум — на август — октябрь. По сводным данным Л. В. Громашевского (1947), максимум превосходит минимум в 3—3,5 раза.
По социальным и профгруппам населения заболеваемость распределяется неравномерно. Среди заболевших в прошлом преобладали крестьяне и рабочие. Заболеваемость служащих и особенно представителей имущих классов была низкой. В отдельные эпидемии первое .место по заболеваемости занимали солдаты. Наиболее часто вшиным В. т. поражались работники транспорта, бань, прачечных, парикмахерских, лица без определенных занятий. Заболевания среди медработников, в отличие от сыпного тифа, были немногочисленны.
По данным Е. П. Шуваловой и Т. Г. Старковой (1973), спирохеты, внедрившиеся в организм, захватываются клетками ретикулоэндотелиальной системы и размножаются в них.
Эта фаза соответствует инкубационному периоду болезни. По мере размножения и накопления спирохет они прорывают ретикулоэндотелиальный барьер и поступают в кровь, возникает спирохетемия. В крови спирохеты частично разрушаются спирохетолизинами, освобождая эндотоксины, к-рые служат причиной появления таких симптомов, как озноб, повышение температуры, головные, мышечные боли, рвота, различные неврологические и Менингеальные симптомы.
Гибель спирохет происходит в капиллярах внутренних органов. Под воздействием антител спирохеты образуют агрегаты с тромбоцитами и гибнут, разрушая капилляры. Возникают нарушения местного кровообращения, появляются геморрагические инфаркты.
Образовавшиеся во время первого приступа антитела (агглютинины, иммобилизины, лизины) вызывают лизис и облегчают фагоцитоз спирохет. Приступ заканчивается. Однако не все спирохеты погибают. Существует мнение, что оставшиеся спирохеты нечувствительны к образовавшимся во время первого приступа антителам. Эти спирохеты сохраняются и размножаются во время апирексии в организме. Полагают, что местом их пребывания является ц. н. с., костный мозг и селезенка. Новая раса спирохет, поступая в кровь, обусловливает развитие второго приступа. После нескольких таких приступов вновь образующиеся расы спирохет уже не могут противостоять образовавшимся антителам, и болезнь, т. о., завершается.
Читайте также:


