Волчанка красная системная эритематоз
Этиология и патогенез. В этиологии красной волчанки определенное значение придается стрептостафилококковой инфекции и вирусной инвазивности. В патогенезе ведущую роль играет образование циркулирующих антител, из которых важнейшее значение имеют антиядерные антитела к цельному ядру и его компонентам, формирование циркулирующих иммунных комплексов (ЦИК), которые, откладываясь на базальных мембранах, вызывают их повреждение с развитием воспалительной реакции, обусловливая заболевание. Имеются данные о генетической предрасположенности к красной волчанке.
Красная волчанка проявляется в различных клинических формах.
Общепризнанная классификация красной волчанки до сих пор отсутствует. В клинической практике принято выделять две основные группы — дискоидную, или кожную хроническую, и системную (острую) разновидности. Дискоидная красная волчанка подразделяется на поверхностную (центробежную эритему), диссеминированную и глубокую формы.В свою очередь системная красная волчанка (СКВ), включает острую, подострую и хроническую разновидности.
Клиническая картина. Дискоидная красная волчанка (интегументная форма) проявляется чаще ограниченными очагами (отсюда ее название). Дерматоз располагается на любых участках тела, включая полость рта, красную кайму губ, туловище, волосистую часть головы, стопы и кисти. Но наиболее часто поражаются выступающие участки лица: скуловые части щек, спинка носа, область лба и подбородок.
Диссеминированная красная волчанка манифестирует множественными эритематосквамозными очагами как с наличием фолликулярного гиперкератоза и рубцовой атрофии, так и без них. Локализация высыпаний разнообразная: наиболее часто поражаются лицо, волосистая часть головы, грудь и спина (наподобие ожерелья). Сопровождается общими симптомами (артралгия, субфебрилитет, лейкопения, анемия, увеличение СОЭ).
Глубокая красная волчанка Капоши-Ирганга проявляется подкожными глубокими плотными узлами застойно-красного цвета, не спаянными с подлежащими тканями. На поверхности узлов имеются очаги фолликулярного гиперкератоза и участки атрофии. Глу-бокая форма, так же как и диссеминированная, сопровождается общими явлениями.
ДКВ считают более доброкачественной формой. Однако под влиянием УФО, других лучевых воздействий, нерационального лечения, инфекции и прочих травмирующих факторов она может трансформироваться в системную, что чаще отмечают при центробежной эритеме, диссеминированной и глубокой разновидностях.
Системная (острая) красная волчанка может сформироваться и возникнуть спонтанно. Эта клиническая разновидность KB протекает особенно тяжело, с сочетанными поражениями сердечнососудистой системы, органов дыхания, пищеварения и почек. СКВ чаще наблюдается у девушек или молодых женщин в возрасте 18—40 лет. Процесс начинается с периода продрома (подъем температуры тела, боли в суставах). Вначале появляются обширные эритематозные участки с застойно-ливидной окраской, слегка отечные. Затем на них быстро появляются везикулы, пузыри, волдыри, пустулы, но чаще возникают буллезные и геморрагические элементы, особенно у тяжелых больных. Больные жалуются на повышенную утомляемость, общую слабость, депрессию, раздражительность, бессонницу, повышенную потливость, анорексию, тошноту.
На красной кайме губ выделяют 4 клинические разновидности СКВ — типичную, без клинически выраженной атрофии, эрозивно-язвенную, глубокую.На слизистой оболочке рта отмечается типичная, экссудативно-гиперемическая и эрозивно-язвенная СКВ. Клинические разновидности заболевания могут трансформироваться одна в другую.
Диагноз. Сложной становится диагностика при изолированном поражении красной каймы губ, при котором красную волчанку надо дифференцировать от красного плоского лишая. СКВ дифференцируют от дерматомиозита и многоформной экссудативной эритемы.
Лечение. При ДКВ применяют синтетические противомалярийные средства — делагил, плаквенил, резохин, хингамин. Выявленные нарушения клеточного иммунитета оправдывают назначение в комбинации с синтетическими противомалярийными препаратами иммуномодуляторов, например левамизола (декарис). Несмотря на значительный прогресс в лечении всех форм красной волчанки, в настоящее время невозможно отказаться от использования стероидных гормонов, цитостатиков, нестероидных противовоспалительных соединений. При СКВ показано применение глюкокортикоидных гормонов (преднизолон, урбазон, метипред, дексаметазон, дексазон), прежде всего для подавления деятельности аутоагрессивных иммунных процессов. Витамин Е играет важную роль в стабилизации липидного биослоя мембран и образовании устойчивых комплексов между молекулами α-токоферола и остатками полиненасыщенных жирных кислот.
Профилактика. Диспансерное наблюдение устанавливается за гомозиготными близнецами, у которых имеются другие ревматические заболевания, повышенная чувствительность. Лицам из группы риска по возможности следует отказаться от антибиотиков, сульфаниламидов, иммунных препаратов, избегать инсоляции, охлаждения, физиотерапии. Противопоказана работа в горячих цехах, на открытом воздухе.
Осуществляются постоянное диспансерное наблюдение за больными всеми формами красной волчанки в период ремиссий и бесплатное лечение больных системной разновидностью красной волчанки.
Не нашли то, что искали? Воспользуйтесь поиском:
Впервые болезнь была описана в 1851 г. Казенавом и названа красной волчанкой вследствие внешнего сходства с туберкулезной волчанкой. В 1872 г. венский дерматолог Капоши выделил хроническую дискоидную форму и диссеминированную, отметив наличие при распространенной красной волчанке лихорадки, поражения суставов, изменение самочувствия. В 1891 г. Бенье и Доген уже более полно отдифференцировали системную разновидность красной волчанки типа d’emblee, возникающую самостоятельно, без предшествующей хронической формы.
Этиология и патогенез. Наиболее распространенная в прошлом концепция происхождения эритематоза — туберкулезная. Она подтверждалась обнаружением у части больных заболеваний внутренних органов туберкулезного характера, нахождением гистологической структуры, похожей на туберкулезную, а иногда и положительным терапевтическим эффектом от применения противотуберкулезных препаратов. Однако в последние годы введение активных противотуберкулезных средств резко снизило заболеваемость туберкулезом, а число больных красной волчанкой значительно увеличилось. Кроме того, в очагах поражения не было обнаружено туберкулезных микобактерий.
Тяжелое септическое течение системной красной волчанки, сопровождающееся выраженным поражением внутренних органов, а также обнаружение в крови и тканях гемолитического стрептококка послужило основанием для утверждения инфекционной стрептококковой этиологии болезни (И. В. Давыдовский). Однако применение антибиотиков, в частности пенициллина, неэффективно и может даже ухудшить состояние больных.
В последнее время клиницисты констатируют возникновение болезни или ее обострение после приема медикаментозных средств — антибиотиков, гидрализина, сульфаниламидов, вакцин, сывороток, ультрафиолетовых облучений и под влиянием нервно-конфликтных ситуаций. В связи с этим основное внимание стало уделяться патогенетическим факторам, способствующим возникновению болезни. В 1948 г. Харгрейве, Ричмонд и Мортон открыли существование волчаночиых клеток и тем самым положили начало иммунологической эре в изучении дерматоза.
В сыворотке крови больных системной красной волчанкой обнаружено повышенное количество гамма-глобулинов, среди которых выявлен необычный белок — макроглобулин, повреждающий ядра клеток крови, особенно лейкоцитов и лимфоцитов. Этот белок выделен Хазериком ультрацентрифугированием с константой осаждения 19S и назван противоядерным фактором. Проникая в нейтральные лейкоциты и лимфоциты, противоядерный фактор фиксируется на ядрах этих клеток и разрушает их. Ядерное вещество теряет свою структуру, отделяется от протоплазмы, выталкивается из клетки, превращаясь в инородное тело, и поглощается путем обычного фагоцитоза любыми неизмененными нейтрофилами.
Нейтрофильные лейкоциты, фагоцитировавшие денатурированные ядра с гомогенными включениями и проти- воядерными факторами (см. схему образования клеток LE на рис. 69), называются клетками красной волчанки и являются ценным диагностическим признаком. Клетки красной волчанки и антиядерный фактор особенно часто обнаруживаются у больных системной формой заболевания и в значительно меньшей степени выявляются при хронической ее разновидности.
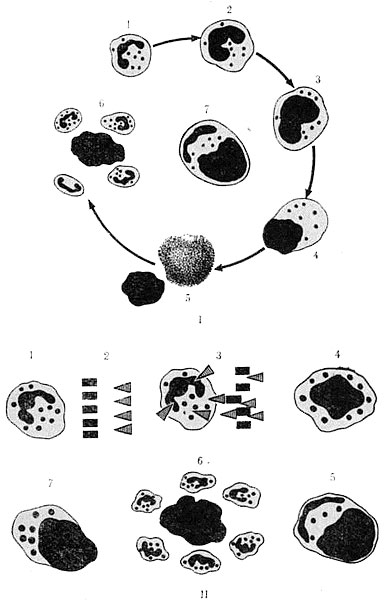
Рис. 69. Схема образования LE-феномена
I — обычное исследование мазка; II—схема мазка во флюоресцентном микроскопе. 1 — лейкоцит в норме; 2 — состояние условного равновесия между антиядерными факторами и противоантиядерными антителами; 3—проникновение антиядерного фактора и адсорбция его на ядре; 4 — гомогенизация и гидрофилизация ядра; 5 — патологическое изменение ядра и протоплазмы; 6— окружение гомогенизированного и гидро- филизированного ядра здоровыми лейкоцитами (феномен розетки); 7 —поглощение патологической ядерной массы лейкоцитом (клетка красной волчанки).
Сыворотка крови больных системной красной волчанкой содержит антитела к дезоксирибонуклеиновой кислоте (ДНК) различного происхождения, так как вследствие нарушения обмена и вымывания ее из ядерных структур ткани различных органов содержат ДНК в большом количестве. Патологические реакции антиген — антитело с ДНК в качестве антигена совершаются в тканях печени, почек, серозных оболочек суставов, сердца, брюшины, с клетками крови и мозга, чем и обусловливается разнообразие болезненных симптомов у больных системной формой заболевания.
Выход аутоагрессивных антител и происходящие реакции антиген — антитело способствуют избыточному образованию гистамина, гиалуронидазы, деполимеризации дезоксирибонуклеиновых соединений, повреждению в структуре информации клеток и фибриноидной дегенерации основного коллагенового вещества сосудов. Поэтому в настоящее время красная волчанка рассматривается как аутоаллергическое (аутоагрессивное) заболевание. провоцируемое различными медикаментозными веществами (гидрализин, антибиотики, сульфаниламиды, вакцины, сыворотки), инфекционными факторами, внешними раздражающими моментами (инсоляция, облучение рентгеновыми лучами, охлаждение), а также невротическими расстройствами и эндокринными нарушениями (угнетение функции гипофизонадпочечниковой системы, повышенная эстрогенная насыщенность) .
В связи с этим в патогенезе заболевания большое значение имеют очаги хронической инфекции, наличие фотосенсибилизации, повышенная чувствительность к Холодовым влияниям, лабильность центральной и вегетативной регуляции. Особая роль в развитии аутоаллергии, аутоагрессии и фотосенсибилизации принадлежит нейро-эндокринным расстройствам, а именно функциональному состоянию системы гипофиз— надпочечники и соотношению уровня андрогенов и эстрогенов. У больных красной волчанкой выявляется резкое угнетение функции надпочечных желез вплоть до атрофии, которая обнаруживается на аутопсии. Установлена зависимость степени аллергической реакции больных красной волчанкой от уровня эстрогенов. Этим, видимо, можно объяснить преимущественное возникновение болезни у девушек или молодых женщин.
Клинические формы. Существуют две разновидности красной волчанки: хроническая и системная. Наиболее часто заболевание протекает в хронической форме, которая подразделяется на три вида: 1) центробежная эритема (erythema centrifu- gum), 2) дискоидная (lupus erythematodes chronicus dis- coides), 3) глубокая красная волчанка (lupus erythematodes profundus Irqang — Kaposi).
Системная, или острая диссеминированная, красная волчанка (lupus erythematodes acutus exanthematicus) может развиваться спонтанно, идиолатически и тогда она называется lupus erythematodes acutus d’emblee. При обострении хронической дискоидной красной волчанки вследствие стрессовых влияний, нерационального лечения, инсоляции, охлаждения, инфекционных воздействий, гормональных дисфункций развивается заболевание, которое называется lupus erythematodes cum exacerbatione acuta.
Клиника. Наиболее часто заболевание проявляется в хронической дискоидной форме. Высыпания могут быть на любых местах тела, включая полость рта, губы, кисти, стопы, грудь, спину, волосистую часть головы. Однако, как правило, проявления заболевания локализуются на выступающих час- тях лица, спинке носа, скуловых частях щек (форма бабочки) (рис. 70).
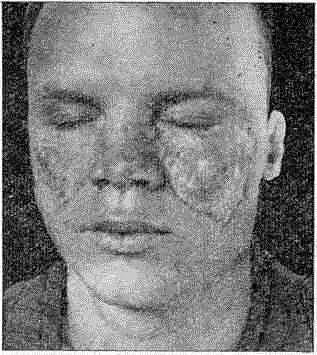
Рис. 70. Дискоидная красная волчанка (эритематоз)
По периферии очагов отмечаются телеангиэктазии, участки гиперпигментации и депигментации. При локализации процесса на носу и ушных раковинах обращают на себя внимание имеющиеся там комедоны и расширенные устья фолликулов. К эритематозным изменениям на лице иногда присоединяются ограниченные или диффузные синюшно-красного цвета эритематозные очаги на кистях и стопах, сопровождающиеся признаками акроцианоза (lupus erythematodes pernio).
На волосистой части головы атрофические явления приводят к стойкой алопеции. На слизистой оболочке рта, губах могут возникнуть лейкоплакические пятна с пурпурными краями или темно-красные отечные полоски со слегка возвышающимися краями. Вокруг очагов наблюдаются телеангиэктазии и участки гиперпигментации. При локализации процесса на слизистой щек в очагах поражения возможно образование эрозий или язв. Дискоидная красная волчанка на красной кайме губ иногда проявляется ограниченным отеком с опухолевидным уплотнением и трещинами.
Гистопатология. В эпидермисе — гиперкератоз, особенно выраженный в устьях фолликулов, вакуольное перерождение и атрофия клеток базального слоя. В дерме — очаговая пролиферация лимфоцитов, фибробластов.
Центробежная эритема — менее распространенная форма дискоидной красной волчанки, проявляется ограниченным отечным пятном застойно-розового цвета, расположенным чаще всего в области лица. Субъективные ощущения отсутствуют. Пятно распространяется центробежно по периферии, оставляя в центре участок нормально окрашенной кожи.
Глубокая красная волчанка наряду с поверхностными эритематозными высыпаниями характеризуется образованием глубоких подкожных плотных подвижных, цвета кожи узловатых образований. Гистологически выявляются лимфоцитарная и гистиоцитарная инфильтрация и дегенеративные изменения подкожножировой клетчатки, реактивные сосудистые изменения. Заболевание нередко сопровождается общими тяжелыми явлениями.
Системная красная волчанка. Особенно тяжело протекает острая диссеминированная красная волчанка типа d’emblee. После продромального периода, характеризующегося подъемом температуры, болям,и в суставах, бурно развиваются кожные высыпания с выраженным полиморфизмом. Вначале возникают зритематозные, слегка шелушащиеся, быстро распространяющиеся и сливающиеся друг с другом пятна. На фоне гиперемии формируются уртикарные элементы, пузыри, могут быть пустулы, ссыхающиеся в корки. На коже лица — резкая гиперемия, иногда отечность вокруг глаз.

Системная красная волчанка
В тяжелых случаях отмечаются геморрагические высынания, телеангиэктазии, иногда очаги изъязвления. На участках кожи, подверженных облучению, могут быть явления гиперпигментации и депигментации. Высыпания сопровождаются сильным зудом и жжением. В редких случаях системная красная волчанка может протекать без изменения кожи и слизистых оболочек или с образованием едва заметных, слабо выраженных эритематозно-отечных нерезко ограниченных очагов.
Подострая форма диссеминированной красной волчанки может развиваться из хронической дискоидной или же возникает спонтанно. Протекает иногда в виде стойкой рожи лица (erysipelas perstans faciei). На коже лица образуется резко ограниченная отечность и гиперемия, на фоне которой отмечаются чешуйки, корки. По периферии основного очага могут находиться ограниченные зритематозные бляшки. Нередко поражаются и другие места кожного покрова — кожа конечностей, груди, волосистая часть головы.
Острая красная волчанка — тяжелое системное заболевание, сопровождающееся повышением температуры, лимфаде- нопатией, полисерозитом, мигрирующей артральгией, миальгией, общей слабостью, падением веса, анорексией, дисфагией, поражением сердца, почек, спленомегалией, менингизмом, эпилептиформными припадками. Могут наблюдаться явления узловатого периартериита, кожной порфирии. В наиболее тяжелых случаях острые кожные проявления сочетаются с асептическим бородавчатым эндокардитом, миокардиодистрофией, дегенеративными изменениями почек, полиартритом, тяжелыми нервными расстройствами, геморрагическими явлениями.
В крови у больных системной красной волчанкой определяется гипергаммаглобулинемия, анемия, лимфопения, тромбоцитопения и высокая РОЭ (до 60—70 мм в час).
Гистология. В эпидермисе обнаруживается выраженное вакуольное перерождение и атрофия клеток базального слоя, лейкоцитарная инфильтрация сосочкового и подсосочкового слоев дермы, фибриноидная дегенерация коллагенового вещества.
Особенности красной волчанки у детей. В детском возрасте болезнь встречается весьма редко. По данным П. Попхристова, заболеваемость увеличивается с возрастом. До 10 лет хроническая красная волчанка чаще возникает у мальчиков, а диссеменированные и острые формы — у девочек. Среди хронических форм у детей преобладают эритематозные формы в виде erythema centrifugum с локализацией по типу бабочки на лице. В очагах поражения отмечается выраженная отечность, яркая гиперемия. Шелушение и гиперкератоз слабо выражены, местами отсутствуют. Атрофия наблюдается редко.
При диссеминированных системных формах у детей появляются обильные высыпания застойно-гилеремированных пятен, более ярких и сочных на лице и коже туловища и застойных с ливидным оттенком, напоминающим акроцианоз, на кистях, бедрах, голенях и стопах. Резко выражено нарушение общего состояния, явления полисерозита и более чем в 30% случаев отмечается веррукозный эндокардит.
Диагноз. Хроническая и системная красная волчанка диагностируются на основании не только характерных дерматологических симптомов — наличия эритемы, фолликулярного гиперкератоза и атрофии, но и сопутствующих изменений в крови (лейкопения, гипергаммаглобулинемия, анемия, тромбоцитопения и высокая РОЭ).
Особенно облегчает диагностику обнаружение в крови, в жидкости контаридиновых пузырей или в костном мозге клеток красной волчанки, представляющих собой полинуклеарные лейкоциты с аморфным базофильным включением в цитоплазме (деполимеризированное ядерное вещество). Ядро самой клетки оттеснено к периферии. Такие аморфные массы — тельца Харгрейвса — в мазке расположены внеклеточно, окружены нейтрофилами и образуют вместе с ними феномен розетки. У 50% больных красной волчанкой в крови выявляются антинуклеарные антитела, обнаруживаемые флюоресцентной микроскопией.
Лечение. При красной волчанке у детей и взрослых лечение проводится в зависимости.от клинической формы болезни. При хронических разновидностях наиболее употребительны синтетические противомалярийные средства: резохин, де- лагил, хлорохин — дифосфат, арален, амодиаквин, атебрин, нивакин и др. в дозировках, соответствующих возрасту ребенка: до 1 года по 0,01 г 2 раза в день, до 3 лет по 0,3 г 2 раза в день, до 5 лет по 0,05 г 2 раза в день, до 10 лет по 0,1 г 2 раза в день, до 15 лет по 0,15 г 2 1раза в день и старше 15 лет по 0,25 г 2 раза в день циклами по 5 дней с 2—3-дневными перерывами. Одновременно детям проводится лечение витаминами группы В, обладающими фотодесенсибилизирующим свойством: инъекции витамина В12 по 50—100 мкг через день (всего 20 инъекций), витамина В6 по 1 мл 1—2% раствора внутримышечно через день, внутрь — никотиновая, фолиевая, пантотеновая кислота и рибофлавин, а также витамины А, Е, С и рутин.
При системной красной волчанке благоприятное терапевтическое действие оказывают кортикостероидные препараты — преднизолон (от 20—30 до 50—80 мг в сутки), триамцинолон (от 15—20 до 30—40 мг в сутки), дексаметазон (от 0,5—2 до 3—5 мг в сутки). Лечение кортикостероидами начинают осторожно, вытитровывая максимальную ударную дозу, а по достижении терапевтического эффекта количество препарата постепенно снижают. Затем так же осторожно вытитровывают минимальную поддерживающую дозу.
При длительном перманентном назначении кортикостероидов их следует сочетать с анаболическими стероидными препаратами (метандростено- лон, нерабол. метиландростендиол, ретаболил, дураболил и др.), а также с кальцием, калием, белковой диетой с ограничением углеводов. Весьма эффективно применение нового препарата — сентона, содержащего в одной капсуле преднизалон, метиландростендиол, калий, кальций, витамины Bi2, А, Е, С, рутин, гексафосфат и бифактон. Хорошо использовать сочетание кортикостероидов с противомалярийными средствами, например пресоцил, содержащий 0,04 г резохина, 0,75 мг преднизолона и 0,2 г аспирина. В тяжелых случаях в комплексе с кортикостероидами и витаминами назначаются неспецифические десенсибилизирующие средства — аспирин, глю- конат кальция, гипосульфит натрия, 40% раствор уротропина, антигистаминные препараты — альфадрил, супрастин, пи- польфен, диазолин. При наличии присоединившейся инфекции применяются антибиотики широкого спектра действия, а также средства, повышающие иммунитет — гамма-глобу- лин, гемотерапия.
- Rp. Natrii paraaminosalicylici 2,0
- Aq. destill.
- Lanolini anhydrici aa 15,0
- MDS. Наружное
Прогноз. Хроническая дискоидная красная волчанка протекает доброкачественно и лишь в исключительных случаях может трансформироваться в системную форму. Острая диссеминированная красная волчанка, возникшая спонтанно, трудно поддается лечению, что обусловливает тяжелый прогноз. В этих случаях требуется применение максимума имеющихся возможностей для достижения ремиссии. Более благоприятен прогноз системной формы болезни, возникшей при обострении хронической красной волчанки, но и здесь необходимо раннее распознавание болезни и рациональное лечение. Больные всеми формами красной волчанки нуждаются в постоянном диспансерном наблюдении в период ремиссий.
Этиология и патогенез. Ни туберкулезная, ни стрептококковая, ни вирусная этиология заболевания не является общепризнанной. Возможна полиэтиологическая природа его. Среди патогенетических факторов играет роль повышенная чувствительность кожи к ультрафиолетовым лучам, солнечному облучению. Термические воздействия — ожоги, отморожения — могут способствовать развитию заболевания.
У больных красной волчанкой нередко наблюдаются заболевания печени, желез внутренней секреции (особенно яичников). Многие подчеркивают аллергический характер заболевания. При различных формах красной волчанки обнаружено системное поражение соединительной ткани, что позволило отнести заболевание в группу коллагеновых болезней.
Симптомы. Различные клинические формы красной волчанки представляют по существу одно заболевание. Возможность перехода поверхностных форм в глубокие, ограниченных в распространенные, а висцеральных в так называемые люпо-висцериты является важным доказательством единства процесса при различных формах красной волчанки. Особое значение имеют системные формы, при которых одновременно с кожей и видимыми слизистыми оболочками наблюдается поражение мышечно-суставного скелета, внутренних органов, реже нервной системы.
Наиболее часты хронические ограниченные формы, к которым относятся все разновидности дискоидной красной волчанки, в том числе веррукозные, папилломатозные, тумидные. Наряду с поверхностными разновидностями типа erythema centrifugum, erythema perstans имеют место и глубокие формы, при которых инфильтрат залегает не только в коже, но и в подкожной клетчатке. При ограниченных формах процесс наиболее часто локализуется на голове и особенно на лице, при диссеминированных формах очаги поражения аналогичного характера могут наблюдаться на туловище и конечностях.
Лечение. Лечебные мероприятия зависят от формы, стадии заболевания и общего состояния организма. На первом месте противомалярийные препараты. Применяются резохин и его аналоги — хлорохин-дифосфат, нивакин, делагил, плаквенил, кинакрин — эффективные главным образом в отношении кожных проявлений. На висцеропатии эти препараты оказывают меньшее действие, а на заболевания почек, нервной системы, кардиопатии не влияют.
Существуют две схемы лечения этими препаратами. Одна основана на принципе непрерывности и ударности: в течение 7-10 дней по 3 таблетки (каждая по 0,25 г. препарата), затем в течение 4-6 недель по 1 таблетке в день, всего 20-22 г. препарата на курс. В зависимости от результатов лечения и переносимости препарата курсы лечения повторяют с 3-4-недельными перерывами.
При другой, прерывистой, схеме лечения назначают резохин по 0,25 г. 2 раза в день, 10-дневными циклами с 3-дневными перерывами, общая курсовая доза около 20 г. Курсы лечения повторяют так же, как и при первой схеме. Первую схему предпочитают при отсутствии противопоказаний и хорошей переносимости, вторую — у лиц, у которых наблюдаются осложнения при приеме резохина. Попытки лечения меньшими дозами резохина обычно не приносят успеха. Лечение резохином может проводиться в амбулаторных условиях.
Осложнения: изменения со стороны крови (уменьшение гемоглобина, эритроцитов и лейкоцитов), головные боли, боли в области сердца и нерезко выраженные расстройства зрения (нечеткость котуров предметов, незначительная диплопия); все эти явления проходят по прекращении приемов резохина. Несмотря на эффективность препаратов типа резохина, нередко наблюдаются рецидивы заболевания.
При недостаточной эффективности или непереносимости резохина применяют аминохинол 10-дневными циклами с 5-дневными перерывами; начальную разовую дозу 0,1-0,15 г. в дальнейшем доводят до 0,5 г.; средняя курсовая доза 20 г.Курсы лечения следует повторять. Осложнения: головные боли, головокружения, сердцебиение и боли в области сердца и желудка, рвота, желтушная окраска кожи.
При всех формах красной волчанки весьма эффективны кортикостероиды (кортизон, преднизолон, преднизон и др.). Однако резохин больше показан при поражениях кожи и слизистых оболочек, а кортикосгеронды — при системных формах красной волчанки, при которых они обусловливают у многих больных нормализацию функций внутренних органов и нервной системы. При остро протекающих формах или обострениях показаны ударные дозы (кортизон 200-300 мг. и более, преднизолон до 100 мг.), по мере улучшения дозы постепенно уменьшают до так называемых поддерживающих. Лечение стероидными препаратами, как правило, перманентное при строгом соблюдении всех противопоказаний к ним и наблюдении за возникающими осложнениями.
Комбинированное лечение кортикостероидами и резохином рекомендуется преимущественно при системных формах красной волчанки с висцеропатиями и при особо резистентных формах. Изредка применяются препараты золота — отечественный препарат кризанол, содержащий 35% золота, в виде внутримышечных инъекций по 0,1 мл. через день, 5-6 инъекций, затем по 0,2 мл. 2 раза в неделю 5-6 инъекций и по 0,3 мл. 1 раз в 5-6 дней, всего до 20-25 инъекций на курс лечения. При наличии эффекта курсы можно повторять через 3-4 месяца.
Кризанол может вызвать обострение основного заболевания, нефропатии, гингивиты и стоматиты, дерматиты (зритродермии) и агранулоцитоз.
Кризанол следует применять при дискоидной красной волчанке, если не дает эффекта лечение резохином или другими антималярийными препаратами и кортикостероидными гормонами; при наличии висцеропатии кризанол не показан. Биохинол и препараты мышьяка в настоящее время не применяются.
Противотуберкулезные препараты (стрептомицин, фтивазид) наряду с резохином применяются у больных, одновременно страдающих туберкулезом или болевших им в прошлом.
При поверхностных формах заболевания назначают никотиновую кислоту (по 0,1 г. 3 раза в день после еды), рибофлавин (по 0,005 г. 3 раза в сутки) (в течение месяца, циклами с перерывом в 1-1,5 месяца), витамин В12 (по 200-500 γ через день). Пантотенат кальция (по 1 г. 2-3 раза в день) улучшает терапевтическую эффективность и переносимость резохина и кортикостероидов. Так же, но несколько слабее, действует пиридоксин (витамин В6), вводимый внутримышечно в виде 2,5% раствора по 100 мг. ежедневно в течение 20-25 дней (Sol. Pyridoxini 2,5% по 1 мл. в ампулах).
Проводят симптоматическую терапию в зависимости от характера сопутствующих заболеваний, особенно при системных формах. При дискоидной форме показан способ Голлендера: внутрь хинин по 0,25 г. 2 раза в день, через 10 минут смазывание очагов поражения 10% йодной настойкой. Дозу хинина постепенно повышают до 0,5 г. Лечение 5-дневными циклами с 3-дневными перерывами в течение 2 месяцев. Противопоказание — острые очаги болезни.
Местно: при дискоидных формах назначают криотерапию — прижигание снегом угольной кислоты, при этом нужно избегать грубых рубцевидных атрофий. Менее употребительны пирогалловые мази, прижигания карболовой кислотой (Ac. carbolicum liquefactum) и феноловой камфорой. Прижигания кислотами производят повторно после стихания островоспалительных явлений от предыдущего прижигания. Смазывания очагов поражения смесью: хинина 1 г., йода 4 г., этилцеллозольва — 60 г. Обкалывания очагов кортикостероидными препаратами. Электрофорез с витамином B12.
Недопустимо лечение красной волчанки ультрафиолетовыми и рентгеновскими облучениями, так как это ведет к обострению заболевания, атрофическим изменениям с вторичной малигнизацией, особенно после рентгенотерапии. Не показано курортное лечение, особенно в весенний и летний сезон.
Профилактика. Все больные красной волчанкой должны состоять на диспансерном учете и систематическом наблюдении, особенно в весенне-летние месяцы. Профилактика рецидивов заключается в организации режима, исключающего возможность солнечных облучений, воздействия жары и холода, различных заболеваний внутренних органов, эндокринной и нервной системы.
Трудовые процессы могут быть разрешены только в условиях закрытых помещений, в цехах с нормальной температурой. Острые инфекционные заболевания (грипп, ангина и др.) могут вызвать обострение красной волчанки.
В весенне-летний период и при намечающемся обострении заболевания назначают препараты типа резохина по 1 таблетке (0,25 г.) в сутки, иногда через день, 2-3 раза в неделю в лечение нескольких недель.
Для защиты кожи от воздействия солнечных лучей применяют мягкие пасты с 5% хинина или с 10% салола, 10% парааминобензойной кислоты.
Читайте также:


