Внутрибольничная инфекция при туберкулезе
Особенности инфекционного контроля во фтизиатрии (в противотуберкулезном диспансере). Проведение мероприятий по инфекционному контролю на административном уровне, на уровне контроля за окружающей средой и уровне индивидуальной защиты органов дыхания
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 24.03.2017 |
| Размер файла | 14,2 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Краевое государственное бюджетное учреждение здравоохранения
Противотуберкулезный диспансер министерства здравоохранения Хабаровского края
на тему: Инфекционный контроль в противотуберкулезном диспансере (при туберкулезе)
Инфекционный контроль во фтизиатрии - комплекс конкретных мероприятий и технологических процедур, благодаря которым уменьшается вероятность передачи МБТ, и соответственно, риск инфицирования окружающих.
Мероприятия по инфекционному контролю должны проводиться на трех уровнях - на административном уровне, на уровне контроля за окружающей средой и уровне индивидуальной защиты органов дыхания. Механизмы административного контроля являются самыми важными, поскольку успех контроля за состоянием окружающей среды и обеспечения индивидуальных средств защиты органов дыхания полностью зависят от наличия четкого административного руководства. Каждому из перечисленных уровней принадлежит определенная роль на различных этапах передачи инфекции:
· Меры административного контроля позволяют уменьшить степень неблагоприятного воздействия на здоровье медработников и пациентов.
· Инженерный контроль, или контроль за состоянием окружающей среды обеспечивает снижение концентрации капельных частиц, содержащих инфекционные агенты.
· Меры индивидуальной защиты органов дыхания предназначены для защиты медработников в таких условиях, когда концентрацию аэрогенной инфекции не удается адекватным образом снизить за счет мер административного контроля или контроля за состоянием окружающей среды.
В целях снижения риска внутрибольничной передачи МБТ разработке мер административного контроля должно уделяться первостепенное внимание по сравнению с проведением всех остальных профилактических мероприятий. Без эффективных мер административного порядка контроль за состоянием окружающей среды и индивидуальные средства защиты органов дыхания имеют ограниченное значение.
Контроль за инфекциями становится эффективным лишь тогда, когда каждый работающий в ЛПУ член коллектива осознает важность политики в области инфекционного контроля, а также свою роль в проведении такой политики. инфекционный контроль противотуберкулезный диспансер
Меры для учреждений общей лечебной сети:
- Оценка ситуаций, связанных с риском распространения МБТ;
- План мероприятий по инфекционному контролю;
- Обучение и подготовка медработников;
- Раннее выявление больных;
- Санитарное просвещение больных;
- Сортировка больных и обследование при подозрении на туберкулез в медпункте или стационаре;
- Минимизация воздействия инфекции на персонал лаборатории;
- Оценка мероприятий по борьбе с распространением инфекции.
Меры для специализированных учреждений:
- Поощрение ведения больных туберкулезом в амбулаторных условиях;
- Политика изоляции стационарных больных;
- Оценка мероприятий по борьбе с распространением инфекции;
- Эпиднадзор за заболеваемостью/инфицированностью среди медработников.
Вентиляция представляет собой движение воздуха, обеспечивающее его разведение и воздухообмен на конкретном участке. Благодаря этому процессу уменьшается концентрация инфекционных аэрозолей.
Вентиляционные системы подлежат регулярной проверке на предмет соответствия эксплуатационным характеристикам.
Целесообразно использование ламп с ультрафиолетовым излучением в помещениях медицинского учреждения. Для большинства стран с ограниченными ресурсами самым приемлемым методом является непрерывное облучение воздуха в верхней части помещения. Достоинство этой технологии заключается в постоянном облучении воздушной среды в верхней части помещения; таким образом обеспечивается определенная степень защиты медработника во время пребывания в палате заразного больного. Чтобы такие меры были эффективными, требуется интенсивное перемешивание воздуха внутри помещения, т.е. высокоэффективная вентиляционная система.
В нашем ЛПУ в качестве эффективного средства защиты органов дыхания используется респиратор противоаэрозольный 3 М 9332 FFP 3 со степенью защиты 99,9%. Медицинский персонал использует данные респираторы в опасной зоне, при непосредственном контакте с бациллярными больными, а также при работе с инфицированным материалом (например в баклаборатории работа с мокротой).
В заключении хочется отметить, что все уровни инфекционного контроля были бы более осуществимы, если бы противотуберкулезные диспансеры строились с учетом стандартов, СанПиНов и гостов.
Размещено на Allbest.ru
Формы и типы протекания инфекционных заболеваний у человека. Основные задачи и цели программы инфекционного контроля. Принципы охраны здоровья персонала лечебного учреждения. Особенности этиотропной и патогенетической терапий, применяемых в лечении.
презентация [602,6 K], добавлен 27.12.2014
Роль лечебного питания при проведении комплексной терапии заболеваний органов дыхания, организация питания. Диетотерапия при лечении пневмонии, хронического нагноительного заболевания легких, экссудативного плеврита, бронхиальной астмы, при туберкулезе.
реферат [19,4 K], добавлен 21.10.2009
Инфекционный процесс: общее понятие и формы. Расстройства функций органов и систем организма при инфекционном процессе: нервной, иммунной, сердечно-сосудистой систем, системы внешнего дыхания. Сепсис, септический шок: определения, этиология и патогенез.
презентация [330,7 K], добавлен 06.04.2014
Исследование систем органов дыхания, эндокринной, кровообращения, пищеварения, мочеотделения, наличия одышек, отеков и неврологического статуса больного с целью установления клинического диагноза (инфекционный мононуклеоз) и принятия лечебных мероприятий.
история болезни [33,7 K], добавлен 31.05.2010
Основные направления развития функциональной стандартизации и ее место в системе здравоохранения, этапы создания и развития. Проблемы организации работ по стандартизации на уровне субъектов Российской Федерации, пути их разрешения на уровне государства.
реферат [17,8 K], добавлен 10.11.2009
Определение понятия "внутрибольничная инфекция" (ВБИ). Причины возникновения ВБИ и их профилактика. Организационные вопросы системы инфекционного контроля. Внедрение системы инфекционного контроля на примере отделения реанимации и интенсивной терапии.
курсовая работа [1,0 M], добавлен 25.11.2011
Понятие процесса дыхания в медицине. Описание особенностей органов дыхания, краткая характеристика каждого из них, строение и функции. Газообмен в легких, профилактика заболеваний органов дыхания. Особенности строения органов дыхания у детей, роль ЛФК.
статья [639,4 K], добавлен 05.06.2010
Механизм и инструменты, используемые для контроля и профилактики табакокурения в обществе, предупреждающие знаки. Особенности борьбы с курением на уровне медицины. Вредное влияние данной привычки на различные органы и системы человеческого организма.
презентация [370,9 K], добавлен 05.04.2015
Понятие и характеристика системы общественного здравоохранения в РФ. Роль общественных советов в управлении системой. Механизмы согласования региональной и муниципальной политики. Регулирование оказания платных медицинских услуг на региональном уровне.
курсовая работа [36,2 K], добавлен 02.10.2013
Ремоделирование кожи в эстетической медицине на клеточном и биохимическом уровне. Эволюция применения медицинских лазерных систем. Принцип фракционного фототермолиза; омоложение под влиянием ФФ системы Fraxel на молекулярном уровне; феномен гормезиса.
презентация [8,6 M], добавлен 28.10.2013

Работы в архивах красиво оформлены согласно требованиям ВУЗов и содержат рисунки, диаграммы, формулы и т.д.
PPT, PPTX и PDF-файлы представлены только в архивах.
Рекомендуем скачать работу.

Концепция эпидемиологического надзора за внутрибольничной туберкулезной инфекцией
В течение ряда последних лет произошла эволюция представлений о внутрибольничных инфекциях, которая выражается в переходе от концепции защиты пациента и персонала к концепции улучшения качества оказания медицинской помощи путем обеспечения безопасной больничной среды. При этом меры инфекционного контроля имеют приоритетное значение и являются одной из составляющих системы управления качеством медицинской помощи.
Система эпидемиологического анализа является неотъемлемой частью программы инфекционного контроля, подводя научную основу к планированию профилактических и противоэпидемических мероприятий. Основной задачей данной системы является выявление ведущих путей и факторов передачи инфекции в госпитальных условиях, оценка динамики и интенсивности эпидемического процесса с целью разработки эпидемиологически обоснованных профилактических мер.
Базовым мероприятием в системе эпидемиологического анализа является организация корректного сбора данных о случаях внутрибольничных заболеваний туберкулезом, а также случаев, подозрительных на внутрибольничное заражение, как среди пациентов, так и среди персонала медицинской организации.
Внутрибольничная (нозокомиальная) инфекция – это любое клинически распознаваемое заболевание микробного происхождения у пациента, связанное с оказанием медицинской помощи в лечебно-профилактической организации или на дому, а также заболевание медицинского работника, полученное вследствие его профессиональной деятельности.
К случаям внутрибольничной туберкулезной инфекции относятся:
- случаи заболевания туберкулезом работников лечебно-профилактических учреждений всех профилей, возникшие в связи с их профессиональной деятельностью;
- случаи первичного заболевания туберкулезом пациентов, в том числе новорожденных, в связи с их пребыванием в лечебно-профилактических учреждениях всех профилей;
- случаи повторного заражения туберкулезом пациентов больных (или переболевших) туберкулезом во время их пребывания в противотуберкулезном или ином медицинском учреждении, если исключена вероятность повторного заражения в бытовых или иных условиях. Данные случаи заболевания трактуются как экзогенная туберкулезная суперинфекция.
В лечебной практике встречаются случаи лабораторного выявления смены генотипа возбудителя у одного пациента или возникновения резистентности одновременно к нескольким антибактериальным препаратам без явных клинических проявлений активизации туберкулезного процесса. Подобные случаи требуют проведения детального клинико-эпидемиологического расследования с целью исключения возможности контаминации образцов материала, особенно полученного с использованием эндоскопической аппаратуры.
Несмотря на отсутствие явных признаков активизации туберкулезного процесса при повторно подтвержденной смене генотипа возбудителя, данные случаи подлежат эпидемиологическому расследованию как ВБИ, а пациенты – тщательному наблюдению и обследованию с целью исключения возможной последующей активизации туберкулезного процесса вследствие экзогенной суперинфекции.
С другой стороны, случаи ухудшения течения туберкулезного процесса, возникновение обострения и (или) рецидива туберкулеза легких, при которых не выявлено изменения профиля резистентности, смены генотипа возбудителя, а также в случае отрицательного результата исследования мокроты на МБТ, также подлежат наблюдению с целью исключения присоединения внутрибольничной туберкулезной инфекции.
Не являются случаями внутрибольничной туберкулезной инфекции:
- Заносы – впервые выявленные, но возникшие до госпитализации случаи туберкулеза у пациентов, поступивших (обратившихся) в лечебно-профилактическую организацию любого профиля.
- Случаи туберкулезных поражений, связанные с вакцинацией БЦЖ- вакциной.
- Случаи осложненного затяжного течения туберкулезной инфекции (кроме случаев, когда изменение клинических симптомов или генотипа возбудителя указывает на присоединение новой инфекции в условиях лечебно-профилактического учреждения и (или) подтверждена экзогенная суперинфекция, возникшая в бытовых или иных (негоспитальных) условиях).
Состояниями, подозрительными на возможное присоединение внутрибольничной инфекции во время стационарного или амбулаторного лечения и требующими проведения дифференциальной клинико-эпидемиологической диагностики, следует считать следующие:
- Появление клинических признаков активации (обострения) туберкулезного процесса: возобновление кашля, интоксикации, ухудшение рентгенологической картины и др. на фоне адекватной контролируемой химиотерапии.
- Некупируемое прогрессирование процесса на фоне адекватной контролируемой химиотерапии.
- Развитие процесса в интактном легком по типу первичного заболевания.
- Изменение профиля лекарственной чувствительности, выявленное при лабораторном исследовании, в том числе при отсутствии клинических признаков активизации процесса.
- Выявление в процессе лечения изменений генетического профиля культур МБТ и (или) выявление смешанных культур МБТ.
С учетом существующих различий в уровнях оснащенности различных учреждений противотуберкулезной службы и различных диагностических возможностях на разных территориях страны целесообразно использовать ступенчатый (этапный) подход к постановке эпидемиологического диагноза нозокомиального туберкулеза. С целью повышения чувствительности эпидемиологического надзора и возможности проведения корректного эпидемиологического анализа следует пользоваться стандартными эпидемиологическими определениями случаев нозокомиальной туберкулезной инфекции.
Требования к стандартным эпидемиологическим определениям случаев:
- четкость (недопущение двоякой трактовки);
- чувствительность и специфичность;
- практичность (возможность применения без чрезмерных затрат и усилий по выявлению и диагностике случаев).
Данный подход к постановке эпидемиологического диагноза, с одной стороны, должен нацеливать и стимулировать врачей-фтизиатров к выявлению случаев, подозрительных на внутрибольничное заражение туберкулезом, с другой стороны, потребует коррекции химиотерапии, а также проведения соответствующих изоляционно-ограничительных, противоэпидемических и профилактических мероприятий.
Для организации выявления случаев подозрения на внутрибольничную туберкулезную инфекцию у пациентов необходимо решить следующие задачи:
- Выявление по клиническим признакам случаев:
- активизации туберкулезного процесса в легких, протекающих в форме обострения и (или) рецидива;
- некупируемого прогрессирования процесса на фоне адекватной контролируемой химиотерапии;
- развития процесса в интактном легком по типу первичного заболевания.
- Внедрить систему микробиологического мониторинга с целью выявления случаев изменения лекарственной чувствительности в процессе лечения, а также выявления смешанных культур МБТ.
- Обеспечить проведение генотипирования МБТ:
- по клиническим показаниям;
- при установлении изменения профиля лекарственной чувствительности;
- при выявлении смешанных культур микобактерий.
Для выявления случаев заболевания нозокомиальным туберкулезом требуется тесный контакт врачей-эпидемиологов противотуберкулезных учреждений (или иных специалистов, ответственных за организацию эпидемиологического наблюдения за нозокомиальной инфекцией) с врачами-клиницистами и бактериологами.
Выявление случаев может носить пассивный характер, предполагающий добровольное информирование врачами-клиницистами врача-эпидемиолога противотуберкулезного учреждения о случаях подозрения на нозокомиальную туберкулезную инфекцию. Но при этом существует процедура активного выявления состояний, подозрительных на внутрибольничное инфицирование, путем изучения медицинской документации.
Принимая во внимание, что часть случаев нозокомиального туберкулеза, протекающего в форме рецидива, может быть выявлена после выписки из стационара, очень важна преемственность в ведении больного, обмене и передаче информации между стационарным и амбулаторным звеном противотуберкулезного учреждения.
Туберкулез, несмотря на все мероприятия по борьбе с ним, ежегодно поражает большое число людей. Изначально такое заболевание считалось характерным для асоциальных слоев населения страны, однако в последние годы тенденция заражения даже здоровых, успешных людей, удручающая.
Это заболевание, в отличие от других инфекций, довольно хорошо изучено медицинской наукой. Также во всем мире разрабатываются и внедряются все более совершенные антибактериальные препараты, которые, по заявлению производителей, должны покончить с эпидемией заболевания.
Но, к сожалению, из-за высокой способности возбудителя этой болезни вырабатывать устойчивость к противомикробным средствам, не всегда удается быстро и эффективно лечить туберкулез у человека. Также большую проблему составляет появление с каждым днем все более резистентных штаммов этой бактерии. Отчасти виной тому является и формирование внутрибольничной флоры, которая особенно устойчива к фармакологическим препаратам противомикробного действия.
Нозокомиальным, или внутрибольничным, туберкулезом принято считать заболевание, которое возникло у пациента в результате лечения на протяжении определенного времени в стенах медицинского учреждения. Поэтому, по аналогии с другими микроорганизмами, которые всегда присутствуют в больничных палатах, коридорах и кабинетах, такую инфекцию называют внутрибольничным туберкулезом.

Частота встречаемости такой формы заболевания на самом деле невелика. Однако именно из-за того, что бактерия внутрибольничного туберкулеза чаще всего является мультирезистентным штаммом возбудителя этой болезни, проводятся всевозможные мероприятия для предотвращения заражения пациентов и персонала, а также акцентируется внимание на такой форме инфекции.
Палочка Коха, возбудитель такой инфекции, как туберкулез, довольно быстро от момента начала эффективной антибиотикотерапии выработала устойчивость к стрептомицину и его аналогам, которые использовали в качестве препаратов для лечения этого заболевания еще буквально 20-30 лет назад.
Современное лечение туберкулеза предусматривает назначение минимум 4 препаратов противомикробного действия, которые полностью уничтожают бактерию через 6 месяцев лечения. Но в ряде случаев из-за неверного приема таких препаратов пациентами, несоблюдения дозировки и кратности приема, а также из-за мутагенной активности бактерии, у нее возникает устойчивость к конкретным антибиотикам.
Попадая во внешнюю среду, такой возбудитель вызывает у другого человека уже резистентную форму туберкулеза.
А в условиях больниц может формироваться возбудитель, который теоретически резистентен ко всем известным антибиотиками и антисептическим средствам, применяемым для обеззараживания поверхностей и инструментария в лечебном учреждении.
Выделяют легочные формы туберкулеза, а также внелегочное поражение других органов – костей, почек, ЖКТ и т.д. Нозокомиальная форма такой инфекции, по сути, может послужить причиной развития любой формы такого заболевания.

Причиной развития внутрибольничного туберкулеза служит заражение пациента бактерией, которая сформировалась в среде лечебного учреждения и имеет определенную устойчивость к антибиотикам. Это не означает, что в любой больнице распространен туберкулез и его такие опасные штаммы. Чаще всего о такой нозокомиальной инфекции говорят в среде противотуберкулезных учреждений, где может наблюдаться развитие заболевания туберкулезом других форм среди пациентов и персонала.
Одним из главных условий развития этой болезни у человека является стойкое снижение активности иммунной системы, вызванной переутомлением, недостаточным питанием и т.д. Также стойкое снижение иммунитета может наблюдаться из-за другой инфекции или на фоне иммунодефицитных синдромов (например, ВИЧ-инфекции).
Лечение и профилактика внутрибольничного туберкулеза
Лечение внутрибольничного туберкулеза проводят в специальных фтизиатрических отделениях. В них персонал снабжен индивидуальными средствами защиты от попадания в дыхательные пути палочки Коха, а также пациенты изолированы от окружающих, на время пока не перестану представлять угрозу для других людей. Терапию такого заболевания проводят комплексом антибиотиков, предварительно выясняя чувствительность возбудителя к ним.
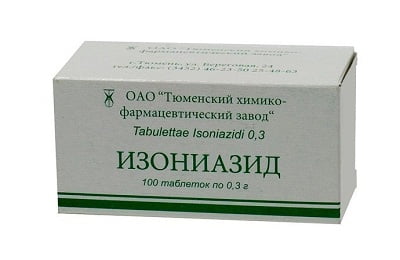
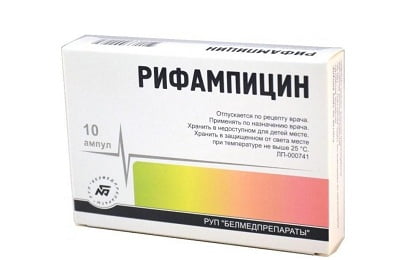
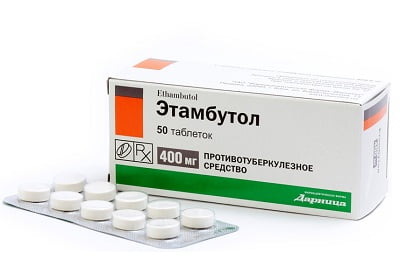
Во всем мире существуют и внедрены алгоритмы назначения антибиотиков для лечения любой формы туберкулеза. Поэтому терапия заболевания начинается со стандартной линии препаратов (Изониазид, Рифампицин, Этамбутол, Пиранзинамид), а далее корректируется антибиотиками других групп (Цефтриаксоном, Линкомицином и т.д.), в случае подтверждения резистентности возбудителя. Также применяются фармакологические средства для симптоматического лечения – жаропонижающие препараты, отхаркивающие средства и т.д.
Для профилактики возникновения у человека внутрибольничного туберкулеза применяют такие меры:
Любая нозокомиальная инфекция опасна для человека. Но применяя средства индивидуальной защиты, а также укрепляя свой иммунитет можно легко избежать заболевания, вызванного такими возбудителями.

Общие сведения
Частота регистрации ИСМП в разных странах варьирует в широких пределах. Так, в РФ этот показатель составляет 1-1,5% (40-60 тыс. случаев/год), США — 3-5 % (2,5 млн. случаев/год), Великобритании — 5-6 %, Германии —3,5 %, Китае — 7-8 %. Однако, эти показатели, особенно в странах СНГ и, в частности, России не отражают реальную эпидемиологическую ситуацию. Результаты научных исследований ведущих специалистов-эпидемиологов РФ свидетельствуют, что реальное количество ИСМП составляет в среднем около 10% и находится на уровне 2-2,5 миллионов случаев/год. Присоединение ИСМП к основному заболеванию увеличивает продолжительности лечения (пребывания в стационаре) пациента на 7-10 дней, а прямые затраты лечебных учреждений на 65-85 млрд рублей в год. Летальность при различных нозологических формах ИСМП варьирует в пределах 3,5-35%.
Наибольший удельный вес ИСМП приходится на хирургические и акушерские стационары (отделения травматологии, урологии, реанимации, абдоминальной хирургии, гинекологии, ожоговой травмы, стоматологии, отоларингологии, онкологии). Наиболее драматичны проявления ИСМП в отделениях интенсивной терапии и реанимации, где они в различных нозологических формах регистрируются в 25-30% случаев.
Патогенез
Патогенез внутрибольничных инфекций существенно различается и определяется видом заболевания, этиологическим фактором (видом возбудителя, факторами его вирулентности), механизмом и путями передачи инфекции.
Классификация
Прежде всего, различают две больших группы ИСМП (рис. ниже):
- Экзогенная инфекция — обусловлена заражением пациента инфекционным агентом в условиях посещения/нахождения в ЛПУ.
- Эндогенная инфекция — инфекции, вызванных условно-патогенными микроорганизмами, вегетирующими в пищеварительном тракте, на кожных и слизистых покровах, которые при неблагоприятных условиях становятся патогенными. В структуре ВБИ роль эндогенной инфекции незначительна.
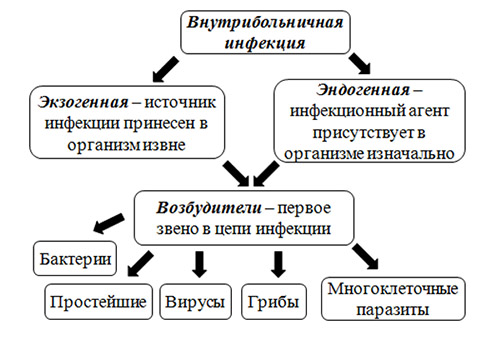
Группы и этиологический фактор ИСМП
В основу классификации ВБИ положены различные факторы. В зависимости от путей/факторов передачи различают воздушно-капельные, контактно-бытовые, контактно-инструментальные, постоперационные, постинфекционные, постэндоскопические, послеродовые, посттрансфузионные, постдиализные, посттравматические, постгемосорбционные и другие инфекции.
В зависимости от степени распространения инфекции различают:
- Генерализованные: бактериемия, септицемия, септикопиемия, токсико-септическая инфекция.
- Локализованные инфекции, включающие:
- Респираторные инфекции (ОРЗ, бронхит, плеврит, пневмония, легочный абсцесс и др.).
- Инфекции подкожной клетчатки/кожи (послеожоговые, послеоперационные, послетравматические), дерматомикозы, постинъекционные — абсцессы/флегмоны подкожной.
- Стоматологические инфекции (абсцесс, стоматит).
- ЛОР-инфекции (ринит, отиты, синуситы, ангина, ларингит, фарингит).
- Урологические инфекции.
- Инфекции пищеварительного тракта (энтерит, колит, гастроэнтероколит, холецистит, гепатиты др.).
- Постоперационные инфекции (перитонит, абсцессы брюшины).
- Инфекции глаза (конъюнктивит).
- Инфекции урологической и половой системы (пиелонефрит, уретрит, цистит, бактериурия, эндометрит, сальпингоофорит).
- Инфекции костно-cуставного аппарата (остеомиелит, бурсит, артрит).
- Инфекции сердечно-сосудистой системы (миокардит, эндокардит, перикардит, инфекции артерий и вен).
- Инфекции ЦНС (менингит).
- По характеру течения: острые, подострые, хронические. По тяжести течения: легкие, тяжёлые и среднетяжелые.
Причины
Этиологическим фактором ИСМП может быть чрезвычайно широкий спектр микроорганизмов (около 250 видов), принадлежащих к разным таксономическим группам: бактерии, вирусы, простейшие, грибы. При этом, инфекционным агентом могут быть патогенные, условно-патогенные микроорганизмы, а в ряде случаев и сапрофитная микрофлора. Наибольшей удельный вес в этиологической структуре ИСМП принадлежит возбудителям гнойно-септических инфекций (80-85%), кишечных инфекций (8-10%), вирусам гепатитов В, С, D (6-7%), инфекции дыхательных путей (2-3%). В целом, структура ВБИ изменчива и зависит преимущественно от профиля отделения/вида стационара и микробного пейзажа конкретного лечебного отделения (рисунок ниже).
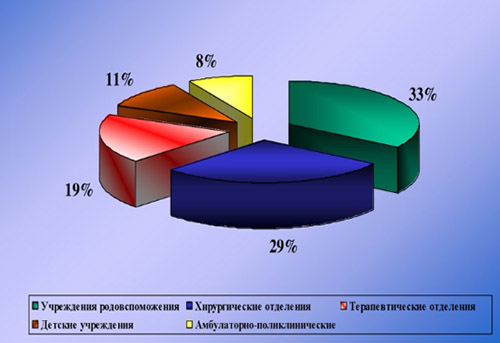
К возбудителям ВБИ, имеющими наибольшее значение относятся:
- грамположительная флора: стафилококки (золотистый, эпидермальный), стрептококки (пневмококк, энтерококк, пиогенный стрептококк);
- грамотрицательная флора: энтеробактерии (эшерихия, сальмонелла, шигелла, синегнойная палочка, клебсиелла, протей, иерсиния).
- вирусы (аденовирусной инфекции, простого герпеса, кори, ветряной оспы, гриппа, парагриппа, респираторно-синцитиальной инфекции, эпидпаротита, ротавирусы, риновирусы, энтеровирусы, возбудители вирусных гепатитов);
- грибы (рода Candida, аспергиллы).
Значимость различных видов ИСМП во многом определяется профилем ЛУ. Так, в гинекологических и родильных отделениях ведущую роль играет стафилококковая инфекция (золотистый стафилококк), кишечная палочка, энтерококки, диплоидный грибок (молочница); в ожоговых стационарах — синегнойная инфекция; в урологических отделениях — грамотрицательная микрофлора: кишечная, синегнойная палочка; в детских отделениях — вирусы краснухи, кори, эпидемического паротита, ветряной оспы.
Формирование госпитального штамма (с приобретенной устойчивостью) обеспечивается за счет их преимущества (доминирования) перед другими представителями микробной популяции. Основными отличиями госпитального штамма микроорганизма от стандартного являются: повышенная вирулентность (патогенность), формирующаяся за счет многократного пассажа через организм больных ЛПУ, высокая устойчивость к воздействию неблагоприятных факторов (дезинфектантам, антисептикам, химиопрепаратам, применяемым в конкретном мед. учреждении) и способность к длительному выживанию, постоянная циркуляция в среде больничного стационара среди больных и персонала.
Основную массу всех форм ВБИ (около 80%) составляют:
- инфекции мочевыделительной системы;
- ОРЗ и вентилятор-ассоциированные пневмонии;
- послеоперационные раневые гнойно-септические инфекции;
- кожные инфекции;
- интраабдоминальные инфекции;
- ангиогенные катетер-ассоциированные инфекции.
Любая нозологическая форма ВБИ развивается только при наличии всех звеньев эпидемического процесса: источника инфекции, механизма (факторов) передачи и восприимчивого организма человека.
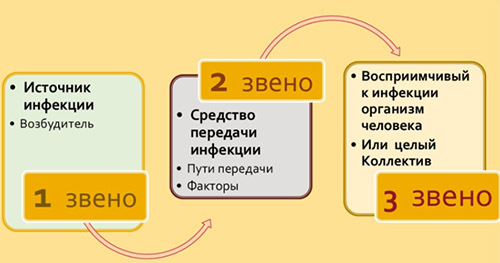
Основные источники внутрибольничной инфекции:
- больные и носители, находящиеся в стационаре;
- персонал лечебных учреждений;
- лица, ухаживающие за больными и посетители стационаров (студенты, лица, навещающие пациентов).
Аэрогенный — процесс заражения осуществляется через воздушную среду. Выделяют:
- воздушно-капельный путь (этим путем возбудитель передается при большинстве ОРЗ, пневмониях) при разговоре, кашле;
- воздушно-пылевой путь (передаются заболевания, возбудитель которых устойчив во внешней среде — кишечные инфекции, туберкулез, зоонозы).
- Контактно-бытовой путь – инфекционный агент передается через грязные рук, предметы личной гигиены, игрушки, посуду.
- Пищевой (реализуется через зараженные продукты питания при нарушениях технологии приготовления или хранения готовых блюд и пищевых продуктов).
- Водный (через воду).
- Прямой — передача возбудителя непосредственно через физический контакт между резервуаром инфекции (инфицированный индивидуум/контаминированный предмет) с кожей, слизистой или раневой поверхностью восприимчивого организма человека.
- Непрямой — посредством механического переноса инфекционного агента через руки медицинского персонала, предметы обихода, инструменты и оборудование лечебного учреждения. Непрямой контакт является наиболее часто задействованным путем распространения. Этот путь передачи часто называют артифициальным (искусственным) или парентеральным путем передачи возбудителя, который реализуется путем проведения различных инвазивных манипуляций (инъекции, забор крови, инструментальные манипуляции, вакцинацию, местные/общие операции) или использовании специальной аппаратуры при проведении гемодиализа, ИВЛ.
- Гемоконтактный — передается через кровь при обширных хирургические вмешательствах, инфузионной терапии, программном гемодиализе.
Заболеваемость ИСМП носит преимущественно эндемический характер и обусловлена индивидуальными факторами риска и клиническими процедурами. Значительно реже ИСМП протекают в виде локальных эпидемий. Развитию эпидемических вспышек способствует несвоевременная диагностика стертых форм заболевания и выявление носителей инфекционных агентов, как среди поступающих пациентов, так и среди медицинского персонала, контаминация предметов общего пользования, систематическое нарушение методов асептики при выполнении инструментальных процедур.
Специфичны для каждого вида инфекционного возбудителя. Однако, в целом для большинства нозологических форм ИСМП определяющими факторами являются параметры, характеризующие организм хозяина:
- возраст (пожилой/старческий, дети — новорожденные и раннего возраста, особенно недоношенные, со сниженной сопротивляемостью организма и перенесшие родовую травму);
- пациенты, страдающие тяжелыми хроническими заболеваниями, с алиментарной дистрофией;
- длительно находящиеся в стационаре и особенно на постельном режиме;
- беременные/роженицы;
- пациенты, получающие лучевую/иммуносупрессивную терапию;
- имунноскомпрометированные лица;
- больные после обширных хирургических операций, получающие кровезаместительную/инфузионную терапию, с программным гемодиализом, находящиеся на ИВЛ.
Факторы риска ИСМП, связанные с предметами окружающей среды (загрязнение поверхностей, воздуха, воды в распространении инфекции) имеют меньшую значимость.
Возникновению и распространению ИСМП способствуют:
Симптомы
Симптоматика внутрибольничных инфекций определяется конкретной нозологической формой и симптомами основного заболевания, формой и тяжестью их течения, вирулентностью инфекционного агента и состоянием организма больного.
Анализы и диагностика
К ВБИ относятся случаи, отвечающие следующим критериям:
- Повторное поступление пациента в стационар с установленной инфекцией (с клиническими признаками, данными инструментальных и лабораторных методов исследовани — микробиологических, серологических и методов экспресс-диагностики), являющееся следствием предыдущей госпитализации.
- Период развития клинической симптоматики заболевания ВБИ после поступления в лечебный стационар должен составлять не менее 48 часов и более.
- Выявляется четкая взаимосвязь между симптоматикой заболевания и проведенными вмешательства инвазивного типа (после ингаляции, инъекций, перевязки и т.д.) или в ряде случаев — с выявленным источником инфекционного агента (поступивший больной со стертой формой заболевания/носитель) и фактором ее распространения.
Для точной диагностики заболевания и определения конкретного штамма возбудителя инфекции, требуется проведение лабораторных—бактериологических/серологических исследований различных биоматериалов (мазок из зева, мокрота, кровь, моча, кал, раневое отделяемое).
Лечение
Проблема лечения госпитальных инфекций представляет значительную трудность, что обусловлено неэффективностью большинства широко применяемых антибиотиков, в частности цефалоспоринов. Для лечения таких инфекций применяются карбапенемы (Меропенем, Дорипенем), имеющие широкий спектр антимикробной активности, в частности к микроорганизмам, устойчивым к пенициллинам/цефалоспоринам или в ряде случаев комбинированные лекарственные препараты пенициллинов с ингибиторами бета-лактамаз (Пиперациллин + Тазобактам, Тикарциллин, Амоксициллин-Клавуланат и др.).
Карбапенемы используются для лечения тяжелых нозокомиальных пневмоний и других инфекций верхних дыхательных путей; инфекций органов малого таза, гинекологических, абдоминальных, мочеполовых инфекций; кожи и мягких тканей; сепсиса. Однако, препараты этой группы могут вызывать побочные реакции в виде крапивницы, сыпи, диспепсических расстройств, поражения печени и почек, дисбактериоза.
При выявлении метициллинрезистентных штаммов золотистого стафилококка, являющегося частым возбудителем внутрибольничных резистентных стафилококковых инфекций для лечения, используются гликопептидные антибиотики (Ванкадицин, Тейкопланин-Тева, Ликованум, Таргоцид и др.), которые высокоактивны по отношению к грамположительным аэробным/анаэробным инфекционным агентам — стафилококкам, стрептококкам, пневмококкам, энтерококкам, клостридиям, листериям, коринебактериям и другим. Показаниями к назначению являются тяжелые инфекции, вызванные энтерококками, инфекционный эндокардит, ассоциированный с зеленящими стрептококками, менингит и пневмонии, вызванные пневмококком, катетер-ассоциированный сепсис, перитонит, антибиотик-ассоциированная диарея и других инфекций, угрожающих жизни. В ряде случае гликопептидные антибиотики сочетаются с цефалоспоринами 3 поколения (Цефтибутен, Цефиксим, Цефотаксим, Цефоперазон, Цефтазидим и др.) или фторхинолонами (Офлоксацин, Ципрофлоксацин, Пефлоксацин, Норфлоксацин, Левофлоксацин и другие).
Необходимо отметить, что спектр возбудителей внутригоспитальных осложнений, а также их антибиотикорезистентность существенно различаются в отделениях различного профиля, поэтому при выборе антибиотика следует ориентироваться на чувствительность выделенной микрофлоры к ним, в также учитывать эпидемиологическую ситуацию в каждом конкретном лечебном учреждении.
Кроме антибиотикотерапии назначается специфическое лечение при той или иной конкретной нозологической форме ВБИ с учетом клинических проявлений, тяжести течения, риска развития осложнений. В индивидуальном порядке проводится симптоматическое лечение. В качестве дополнительной терапии назначают иммуностимуляторы: интерферон; бактериофаги, витаминно- минеральные комплексы.
В настоящее время для борьбы с тяжелыми проявлениями ВБИ разработана стратегия деэскалационной терапии, базирующаяся на нескольких принципах:
- Безотлагательное начало проведения антибактериальной терапии.
- Выбор антимикробных препаратов (АМП) с учетом чувствительности микроорганизмов и способности проникать в ткани, при отсутствии таких данных — использование антибиотиков широкого спектра действия.
- Назначение высоких доз антибиотиков, подбираемых индивидуально.
Эта стратегия предполагает безотлагательное назначение стартового антибиотика широкого спектра действия (комбинации антибиотиков) с целью максимально полного охвата спектра вероятных возбудителей с последующим переходом на антибиотик, к которому отсутствует устойчивость согласно данным микробиологического исследования. Именно своевременная и адекватная антимикробная терапия является ключевым условием и благоприятным прогностическим фактором, увеличивающей вероятность благоприятного исхода заболевания.
Читайте также:


